Гиповолемия — это патологическое состояние организма, которое возникает при значительной потере жидкости и электролитов. Соответственно, гиповолемический шок в обязательном порядке должен быть связан со снижением водно-солевого баланса.
Дегидратация возможна в результате утраты межтканевой жидкости или плазмы крови при значительной кровопотере, массивных ожогах, поносах, неукротимой рвоте. Лихорадочные состояния, длительное пребывание без воды в жарком климате тоже сопровождаются обезвоживанием.
Дети наиболее чувствительны к потере жидкости. У них гиповолемический шок наступает быстро при диспепсических и инфекционных диареях, в жарком помещении. В качестве первой помощи пострадавшим необходимо дать напиться.
Значение жидкости в физиологии человека
Вода входит в состав всего комплекса жидкостей, омывающих органы и ткани. Она является основным компонентом крови, лимфы, спинномозговой и межтканевой жидкости, секрета слюнных желез, желудочного и других соков, вырабатываемых внутренними органами, слез, мочи.
Жидкость создает универсальную внутреннюю среду для существования клеток. Через нее осуществляется:
- питание и выведение шлаков;
- доставляются «приказы» из нервных и эндокринных центров;
- возбуждаются необходимые структуры мозга.
Велика роль жидкости в обеспечении обменных процессов. Все биохимические реакции проходят только в растворенном виде. Благодаря изменению количества воды в организме в соответствии с физиологическими запросами, поддерживается необходимая концентрация солей, электролитов, кислот и щелочей, биологических веществ, всего, что обеспечивает внутреннюю среду или гомеостаз.
Сохранность показателей гомеостаза гарантируется естественными тканевыми барьерами (кожей, слизистыми оболочками органов и сосудов). Равновесие может изменяться под воздействием регулирующих систем, но в очень узких пределах.
Поэтому по любым нарушениям в составе жидких сред можно судить о возникшей патологии. Уменьшение жидкости вызывает значительные изменения гомеостаза: одни вещества теряются вместе с водой, другие резко повышаются в концентрации. Патофизиологические нарушения могут касаться:
- клеточного состава крови;
- щелочного баланса;
- концентрации растворенных веществ.
От норм распределения воды в организме зависит функциональная способность систем
Измененные условия становятся причиной многих заболеваний.
У человека об объеме жидкости удобно судить по показателю циркулирующей крови. Его вычисляют лабораторным путем. Снижение на 25% у здоровых людей хорошо компенсируется и не вызывает каких-либо существенных сдвигов гомеостаза. 90% крови находится в сосудистом русле, остальная часть депонирована в селезенке, костях. При необходимости она выбрасывается из запасников и восполняет потери.
Большие потери приводят к разной степени гиповолемии, при отсутствии компенсации и помощи — к гиповолемическому шоковому состоянию.
Введение
Гиповолемический шок – это опасное для жизни состояние, при котором быстрая потеря жидкости организмом приводит к тяжелым нарушениям функционирования многих органов вследствие их неадекватного кровоснабжения.
Потеря жидкости приводит к уменьшению объема циркулирующей крови, падению артериального давления и ухудшению перфузии (кровоснабжения) всех органов. Чтобы пациент с гиповолемическим шоком выжил, ему необходима немедленная медицинская помощь. Если в кратчайшие сроки не улучшить кровоснабжение жизненно важных органов, появляются необратимые изменения в тканях, и пациент умирает.
Что происходит при гиповолемическом шоке
При условии своевременного и правильного лечения у большинства больных удается достаточно быстро улучшить кровоснабжение всех органов. Прогноз у больных зависит от причин развития состояния.
Всем больным с шоком необходимо лечение в отделениях интенсивной терапии (реанимации), поэтому их лечение проводят врачи-анестезиологи.
Какие причины вызывают гиповолемический шок?
Наиболее частыми причинами гиповолемического шока являются некомпенсированные потери:
- крови при массивных острых кровотечениях наружных или внутренних, вызванных травмой, оперативным вмешательством, скоплением в разных участках тела при переломах, на фоне гемофилии;
- плазмы — в случае распространенных ожоговых поверхностей, излияния в полость брюшины при перитоните, кишечной непроходимости, панкреатите, асците;
- изотонической жидкости — при часто повторяющейся рвоте, длительном поносе (например, в случае холеры, сальмонеллеза, гастроэнтеритов), с потом при высокой лихорадке, вызванной инфекционными заболеваниями с тяжелой интоксикацией.
При холере с рвотой и поносом теряется большое количество жидкости
Особое место занимает вариант депонирования (перераспределения) свободного объема крови в периферических капиллярах. Это характерно для сочетанных травм, некоторых инфекций. В таких случаях тяжесть состояния пациента обусловлена смешанными видами шока (гиповолемический + травматический + токсический) и поражающих факторов.
Что происходит в организме пострадавшего?
Патогенез шокового состояния при гиповолемии начинается с попыток организма самостоятельно прекратить потерю жидкости и компенсировать дефицит:
- из депо поступает запасной объем крови в общее русло;
- сужаются артериальные сосуды, направляющиеся к периферии (на руках и ногах) с целью задержать необходимое количество крови для мозга, сердца и легких.
Когда механизм компенсации истощается, спазм периферических сосудов заменяется полным параличом, потерей тонуса и расширением. Из-за этого большая часть крови переходит в конечности и возникает недостаточное снабжение кислородом жизненно важных органов, грубо нарушается гомеостаз, страдает обмен веществ.
Принято выделять 3 стадии (фазы) развития шока:
- Дефицитную — ведущим является возникновение острого дефицита жидкости, снижение объема крови, что приводит к падению венозного давления в центральных венах, снижению притока крови к сердцу. Жидкость из межтканевого пространства переходит в капилляры.
- Стимуляции симпатоадреналовой системы — рецепторы, контролирующие давление, сигнализируют в мозг и вызывают повышение синтеза катехоламинов (адреналин, норадреналин) надпочечниками. Они увеличивают тонус сосудистой стенки, способствуют спазму на периферии, росту частоты сокращений сердца и усилению ударного объема выброса. Действия направлены на поддержку артериального и венозного давления для кровообращения в жизненно важных органах за счет уменьшения притока крови к коже, мышцам, почкам, пищеварительной системе. При быстром лечении возможно полное восстановление кровообращения. Если период, благоприятный для неотложных вмешательств, упущен, то развивается полномасштабная картина шока.
- Собственно гиповолемический шок — продолжается падение объема циркулирующей крови, резко уменьшается поступление в сердце, легкие и мозг. Появляются признаки кислородной недостаточности всех органов, изменения метаболизма. От потери компенсаторной защиты первыми страдают кожные покровы, мышцы и почки, следом — органы, расположенные в брюшной полости, затем жизнеобеспечивающие.
Детально о механизмах развития шока и последствия для организма рассказано в этом видео:
Причины и механизм формирования
В основе патологического гиповолемического процесса лежит выраженное обезвоживание.
К нему приводит:
- Рвота, характерная для абстинентного синдрома после запоя.
- Диарея, при помощи которой организм очищается от алкотоксинов.
- Заболевания печени, свойственные алкоголизму (токсический гепатит и цирроз). При этом происходит нефункциональное пропотевание плазмы в межклеточное пространство за счёт понижения онкотического давления крови.
- Недостаточное поступление в организм жидкости и белка.
Гиповолемии предшествует повышенное венозное и гидростатическое давление в мелких артериях, отражающее негативное влияние предрасполагающих к болезненному состоянию факторов. Вторично увеличивается проницаемость сосудистой стенки. Пропотевание крови через артерии и вены приводит к её общему дефициту.
Организм пытается компенсировать его при помощи:
- Выработки необходимого количества плазмы.
- Замедления венозного возврата.
- Спазмов мелких сосудов.
Защитная реакция позволяет некоторое время сохранить в относительно нормальном состоянии деятельность мозга и сердца, избежать осложнений кровообращения.
Клинические проявления гиповолемического шока
Клиника гиповолемического шока определяется:
- общим объемом потери жидкости;
- скоростью кровопотери при геморрагическом шоке;
- возможностями организма к компенсации (связаны с возрастом, наличием хронических болезней, тренированностью).
Спортсмены и люди, длительно проживающие в жарком климате, условиях высокогорья, отличаются устойчивостью к потере крови и других жидкостей.
По симптомам можно судить о величине кровопотери и наоборот, врачи пользуются классификацией оценки состояния больного в зависимости от объема циркулирующей крови (ОЦК). Они приведены в таблице.
| Степень потери ОЦК в % | Гемодинамические признаки | Особенности проявления симптомов |
| до 15 | при подъеме с кровати частота ударов сердца увеличивается на 20 и более за минуту | в лежачем положении не определяются |
| 20–25 | артериальное давление снижается, но верхнее не ниже 100 мм рт. ст., пульс в пределах 100 – 110 в минуту | в лежачем положении артериальное давление нормальное |
| 30–40 | верхнее давление ниже 100 мм рт. ст., пульс нитевидный чаще 100 | кожа бледная, холодные руки и ноги, снижается выделение мочи |
| более 40 | артериальное давление резко снижено, пульс на периферических артериях не определяется | кожа бледная с мраморным оттенком, холодная на ощупь, нарушено сознание до степени коматозного состояния |
Обычные жалобы пациента на:
- головокружение,
- сонливость,
- одышку.
Состояние сознания может изменяться от заторможенности до периодов возбуждения. Дыхание поверхностное. При отсутствии неотложной медицинской помощи пациент впадает в кому. Смертельный исход наступает от остановки сердца.
Клиническая картина гиповолемии
- учащённое сердцебиение;
При частоте сердечных сокращений более 100 в минуту необходимы срочные меры по остановке кровотечения и оказанию экстренной медицинской помощи.
- снижение артериального давления;
- холодный, покрытый потом, бледно-синюшный или мраморный кожный покров;
- снижение центрального венозного давления;
- снижение температуры тела;
- уменьшение или отсутствие мочи – олигоанурия;
- сухость во рту и сильная жажда;
- расширение зрачков;
- нарушение сознания – вначале возникает возбуждение и беспокойство, которое затем сменяется заторможенностью, вплоть до развития комы;
- одышка.
При надавливании на ноготь наблюдается медленное восстановление кровотока, что свидетельствует о нарушении микроциркуляции.
Диагностика
В диагностике важно определить вид потери жидкости. При наличии или информации о кровотечении, рвоте, поносе, большой ожоговой поверхности симптомы сами указывают на первопричину патологических нарушений. Значительные трудности испытывает врач, если кровотечение внутреннее с неясной причиной.
Больной должен быть доставлен в стационар как можно быстрее. Здесь обязательно берут:
- анализы крови;
- определяется группа и резус фактор;
- ОЦК;
- мочу исследуют на удельный вес (показатель концентрации), белок и эритроциты.
Для выявления скрытых переломов проводятся рентгеновские снимки.
При подозрении на кровь в брюшной полости необходима лапароскопия.
На фоне лечения исследуется электролитный состав, щелочной баланс. Эти показатели важны для выбора растворов нужной концентрации и состава.
Геморрагический шок считается одним из видов гиповолемического. Практически важно определить величину кровопотери. Для этого существуют разные способы.
Расчет шокового индекса путем деления частоты пульса на верхнее давление: если в норме этот коэффициент составляет около 0,54, то при шоке — растет.
Для установления кровопотери при переломах у взрослого человека пользуются средними показателями в зависимости от вида:
- перелом бедренной кости — 1 л;
- костей голени — около 750 мл;
- плечевой — до 500 мл;
- тазовых костей — до 3 л.
Рентгенологи при исследовании органов грудной клетки примерно определяют количество излившейся крови в плевральные полости:
- если можно четко увидеть уровень жидкости — до 0,5 л;
- при затемнении полей легочной ткани — до 2л.
Осматривая пациента с подозрением на внутреннее кровотечение в брюшную полость, хирург ориентируется на симптом баллотирования жидкости. Это означает, что в полости находится не менее литра жидкости.
Оказание первой помощи при ГШ
Справиться с гиповолемическим шоком без помощи врачей невозможно. Даже если он вызван обезвоживанием, быстро восстановить объем крови путем выпаивания больного не удастся, ему требуются внутривенные вливания. Поэтому первое действие, которое должны совершить окружающие при появлении симптомов шока – вызвать скорую помощь.
Алгоритм неотложной помощи до приезда медиков:
- При кровотечении уложить больного так, чтобы повреждение оказалось на 30 см выше сердца. Если шок вызван другими причинами, обеспечить приток крови к сердцу: положить больного на спину, под ноги – валик из вещей. При подозрении на травму позвоночника (признак – отсутствие чувствительности в конечностях) менять положение тела запрещено.
- Повернуть голову на бок, чтобы больной не захлебнулся, если начнется рвота. Если он без сознания, проконтролировать наличие дыхания. Если оно слабое или шумное, выяснить, проходимы ли дыхательные пути. Для этого очистить полость рта, пальцами достать запавший язык.
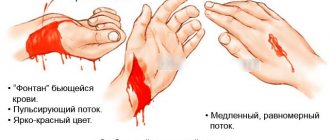
- Очистить поверхность раны. Если посторонние предметы попали вглубь тканей, трогать их запрещено. Попытаться остановить кровь:
— Если причиной шока стала поврежденная конечность, наложить жгут или закрутку выше раны. Засечь время, написать его на листе бумаги и подсунуть под жгут. Просто информировать больного о времени наложения жгута недостаточно. К моменту доставки в стационар он может быть уже без сознания.
— При венозном кровотечении (признаки – темная, равномерно вытекающая кровь) достаточно тугой повязки. Лучше, если она будет антисептическая. При бинтовании постарайтесь свести вместе края раны.
— Если повязку или жгут наложить невозможно, кровь останавливают с помощью марлевого тампона, а при его отсутствии – любой тканью или даже полиэтиленовым пакетом. Бинт в несколько слоев накладывают на рану и в течение 20 минут прижимают его рукой. Убирать тампон все это время нельзя даже на пару секунд. Если он пропитался кровью, добавляют новые слои бинта.
- Накройте больного, по возможности успокойте и не покидайте его до приезда скорой.
- При наружном кровотечении или подозрении на внутреннее нельзя давать пить больному, а тем более не стоит его кормить. Таким образом вы уменьшите вероятность асфиксии.
Мнение эксперта
Шалаева Светлана Сергеевна
эндокринолог, высшая категория, стаж 18 лет
Обратите внимание! От окружающих требуется только правильное выполнение вышеприведенного алгоритма неотложной помощи. Если вы не врач, больному, находящемуся в гиповолемическом шоке, нельзя давать никакие лекарства, ставить капельницы, делать обезболивающие уколы.
Лечение
Основной задачей лечения является:
- восстановление кровоснабжения сердца, мозга и легочной ткани, устранение их кислородной недостаточности (гипоксии);
- борьба с нарушением кислотно-щелочного баланса;
- возмещение потерянных электролитов, витаминов;
- нормализация кровоснабжения почек и суточного диуреза;
- симптоматическая поддержка функционирования сердца, мозга.
Легкие симптомы гиповолемии можно устранить медленным приемом обычной воды, а лучше слегка подсоленной. При высокой температуре, обильном потоотделении, поносе врачи рекомендуют больше пить чая, соков, компота, отваров трав. Исключается кофе, алкоголь, газированные напитки, влияющие на сосудистый тонус и поверхность желудка.
Стерильные одноразовые катетеры позволяют быстро наладить систему для переливания
Алгоритм неотложной помощи включает начальные действия окружающих людей, способных оказать содействие пострадавшему.
Советуем вам почитать:Причины пониженных эритроцитов
- Лечебные мероприятия при гиповолемическом шоке должны начинаться с борьбы с кровотечением, если у пострадавшего имеется ранение: наложение жгута, тугое бинтование, иммобилизация поврежденного участка тела (не забыть зафиксировать время наложения жгута).
- Необходимо вызвать «Скорую помощь», а до ее прибытия обеспечить покой и неподвижность человека. При бессознательном состоянии лучше повернуть его на бок.
- Инфузионная терапия (внутривенное введение жидкости) начинается с достационарного этапа, врач «Скорой» ставит внутривенную систему и вводит физиологический раствор, содержащий минимум натрия. Для поддержки сердечной деятельности показаны небольшие дозы гликозидов.
- Госпитализиция осуществляется в зависимости от причины в отделение реанимации хирургического стационара или палату интенсивной терапии инфекционной больницы.
- В связи с необходимостью переливания большого объема жидкости пациенту ставят катетер в подключичную вену.
- Пока неизвестна группа крови пострадавшего, быстро капельно вводятся кровезаменители типа Полиглюкина или Реополиглюкина. Препараты представляют собой растворы декстранов.
- При большой кровопотере показано струйное вливание до 0,5 л одногруппной крови, плазмы, растворов Протеина или Альбумина.
- Для снятия периферического спазма сосудов вводят глюкокортикоиды внутривенно в большой дозировке.
- Показано дыхание кислородно-воздушной смесью через носовые катетеры.
Плановая терапия
К плановым мерам относят:
- коррекцию метаболического ацидоза с помощью растворов бикарбоната натрия (до 400 мл в сутки);
- во вливаемые растворы добавляют Панангин (препарат с калием и магнием).
Кровезаменители способны поддерживать биологические и физические свойства крови, понижать вязкость, улучшать кровообращение в сосудистой сети, поддерживать кровоток в почках
Об эффективности мероприятий судят по:
- достаточной стабилизации уровня артериального давления;
- контролю за выделением мочи (диурезом).
Нормальным считается выделение по мочевому катетеру по 50–60 мл мочи за час. Если дефицит потери жидкости считается восполненным, а мочи выделяется недостаточно, необходима стимуляция Маннитолом (суточное медленное капельное введение не более 1л).
Измерение центрального венозного давления и повышение его до 120 мм вод. ст. позволяет убедиться в достигнутой стабилизации.
Шок. Этиология. Патогенез. Классификация
Термин «шок», обозначающее в английском и французском языке удар, толчок, потрясение, было случайно введено в 1743 году безвестным теперь переводчиком на английский язык книги консультанта армии Людовика XV Le Dran для описания состояния пациентов после огнестрельной травмы. До настоящего времени данный термин широко употребляется для описания эмоционального состояния человека при воздействии на него неожиданных, чрезвычайно сильных психических факторов не подразумевая специфических повреждений органов или физиологических нарушений. Применительно к клинической медицине, шок означает критическое состояние, которое характеризуется резким снижением перфузии органов, гипоксией и нарушением метаболизма. Этот синдром проявляется артериальной гипотензией, ацидозом и быстро прогрессирующим ухудшением функций жизненно важных систем организма. Без адекватного лечения шок быстро приводит к смерти.
Острые кратковременные нарушения гемодинамики могут быть преходящим эпизодом при нарушении сосудистого тонуса, рефлекторно вызванного внезапной болью, испугом, видом крови, духотой или перегревом, а также при сердечной аритмии или ортостатической гипотензии на фоне анемии или гипотонии. Такой эпизод носит название коллапса и в большинстве случаев купируется самостоятельно без лечения. Из-за преходящего снижения кровоснабжения мозга может развиться обморок – кратковременная потеря сознания, которой часто предшествуют нейро-вегетативные симптомы: мышечная слабость, потливость, головокружение, тошнота, потемнение в глазах и шум в ушах. Характерны бледность, низкое АД, бради- или тахикардия. То же самое может развиться у здоровых людей при высокой температуре окружающей среды, поскольку тепловой стресс ведет к значительному расширению кожных сосудов и снижению диастолического АД. Более продолжительные расстройства гемодинамики всегда представляют опасность для организма.
Причины шока
Шок возникает при действии на организм сверхсильных раздражителей и может развиться при различных заболеваниях, повреждениях и патологических состояниях. В зависимости от причины различают геморрагический, травматический, ожоговый, кардиогенный, септический, анафилактический, гемотрансфузионный, нейрогенный и другие виды шока. Могут быть и смешанные формы шока, вызванные сочетанием нескольких причин. С учетом патогенеза происходящих в организме изменений и требующих определенных специфических лечебных мероприятий выделяют четыре основных вида шока
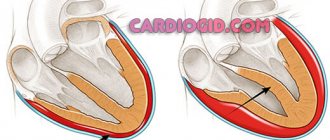
Гиповолемический шок возникает при значительном снижении ОЦК в результате массивного кровотечения или дегидратации и проявляется резким снижением венозного возврата крови к сердцу и выраженной периферической вазоконстрикцией.
Кардиогенный шок возникает при резком снижении сердечного выброса вследствие нарушения сократимости миокарда или острых морфологических изменениях клапанов сердца и межжелудочковой перегородки. Развивается при нормальном ОЦК и проявляется переполнением венозного русла и малого круга кровообращения.
Перераспределительный шок проявляется вазодилятацией, снижением общего периферического сопротивления, венозного возврата крови к сердцу и повышением проницаемости капиллярной стенки.
Экстракардиальный обструктивный шок возникает вследствие внезапного возникновения препятствия кровотоку. Сердечный выброс резко падает несмотря на номальные ОЦК, сократимость миокарда и тонус сосудов.
Патогенез шока
В основе шока лежат генерализованные нарушения перфузии, приводящие к гипоксии органов и тканей и расстройствам клеточного метаболизма (рис. 15. 2. ). Системные нарушения кровообращения являются следствием снижения сердечного выброса (СВ) и изменения сосудистого сопротивления.
Первичными физиологическими нарушениями, уменьшающими эффективную перфузию тканей служат гиповолемия, сердечная недостаточность, нарушение тонуса сосудов и обструкция крупных сосудов. При остром развитии этих состояний в организме развивается «медиаторная буря» с активацией нейро-гуморальных систем, выбросом в системную циркуляцию больших количеств гормонов и провоспалительных цитокинов, влияющих на сосудистый тонус, проницаемость сосудистой стенки и СВ. При этом резко нарушается перфузия органов и тканей. Острые расстройства гемодинамики тяжелой степени, независимо от причин, вызвавших их, приводят к однотипной патологической картине. Развиваются серьезные нарушения центральной гемодинамики, капиллярного кровообращения и критическое нарушение тканевой перфузии с тканевой гипоксией, повреждением клеток и органными дисфункциями.
Нарушения гемодинамики
Низкий СВ — ранняя особенность многих видов шока, кроме перераспределительного шока, при котором в начальных стадиях минутный объем сердца может быть даже увеличен. СВ зависит от силы и частоты сокращений миокарда, венозного возврата крови (преднагрузка) и периферического сосудистого сопротивления (постнагрузка). Основными причинами снижения СВ при шоке бывают гиповолемия, ухудшение насосной функции сердца и повышение тонуса артериол. Физиологическая характеристика различных видов шока представлена в табл. 15. 2.
В ответ на снижение АД усиливается активация адаптационных систем. Сначала происходит рефлекторная активация симпатической нервной системы, а затем усиливается и синтез катехоламинов в надпочечниках. Содержание норадреналина в плазме возрастает в 5-10 раз, а уровень адреналина повышается в 50-100 раз. Это усиливает сократительную функцию миокарда, учащает сердечную деятельность и вызывает селективное сужение периферического и висцерального венозного и артериального русла. Последующая активация ренин-ангиотензинового механизма приводит к еще более выраженной вазоконстрикции и выбросу альдостерона, задерживающего соль и воду. Выделение антидиуретического гормона уменьшает объем мочи и увеличивает ее концентрацию.
При шоке периферический ангиоспазм развивается неравномерно и особенно выражен в коже, органах брюшной полости и почках, где происходит наиболее выраженное снижение кровотока. Бледная и прохладная кожа, наблюдаемая при осмотре, и побледнение кишки с ослабленным пульсом в брыжеечных сосудах, видимые во время операции, — явные признаки периферического ангиоспазма.
Сужение сосудов сердца и мозга происходит гораздо в меньшей степени по сравнению с другими зонами, и эти органы дольше других обеспечиваются кровью за счет резкого ограничения кровоснабжения других органов и тканей. Уровни метаболизма сердца и мозга высоки, а их запасы энергетических субстратов крайне низки, поэтому эти органы не переносят длительную ишемию. На обеспечение немедленных потребностей жизненно важных органов — мозга и сердца и направлена в первую очередь нейроэндокринная компенсации пациента при шоке. Достаточный кровоток в этих органах поддерживается дополнительными ауторегуляторными механизмами, до тех пор, пока артериальное давление превышает 70 мм рт. ст.
Централизация кровообращения – биологически целесообразная компенсаторная реакция. В начальный период она спасает жизнь больному. Важно помнить, что первоначальные шоковые реакции – это реакции адаптации организма, направленные на выживание в критических условиях, но переходя определенный предел, они начинают носить патологический характер, приводя к необратимым повреждениям тканей и органов. Централизация кровообращения, сохраняющаяся в течение нескольких часов, наряду с защитой мозга и сердца таит в себе смертельную опасность, хотя и более отдаленную. Эта опасность заключается в ухудшении микроциркуляции, гипоксии и нарушении метаболизма в органах и тканях.
Коррекция нарушений центральной гемодинамики при шоке включает в себя интенсивную инфузионную терапию, направленную на увеличение ОЦК, использование препаратов влияющих на тонус сосудов и сократительную способность миокарда. Лишь при кардиогенном шоке массивная инфузионная терапия противопоказана.
Нарушения микроциркуляции и перфузии тканей
Микроциркуляторное русло (артериолы, капилляры и венулы) является самым важным звеном системы кровообращения в патофизиологии шока. Именно на этом уровне происходит доставка к органам и тканям питательных веществ и кислорода, а также происходит удаление продуктов метаболизма.
Развивающийся спазм артериол и прекапиллярных сфинктеров при шоке приводит к значительному уменьшению количества функционирующих капилляров и замедлению скорости кровотока в перфузируемых капиллярах, ишемии и гипоксии тканей. Дальнейшее ухудшение перфузии тканей может быть связано с вторичной капиллярной патологией. Накопление ионов водорода, лактата и других продуктов анаэробного обмена веществ приводит к снижению тонуса артериол и прекапиллярных сфинктеров и еще большему снижению системного АД. При этом венулы остаются суженными. В данных условиях капилляры переполняются кровью, а альбумин и жидкая часть крови интенсивно покидают сосудистое русло через поры в стенках капилляров («синдром капиллярной утечки»). Сгущение крови в микроциркуляторном русле приводит к возрастанию вязкости крови, при этом увеличивается адгезия активированных лейкоцитов к эндотелиальным клеткам, эритроциты и другие форменные элементы крови слипаются между собой и образуют крупные агрегаты, своеобразные пробки, которые еще больше ухудшают микроциркуляцию вплоть до развития сладж-синдрома.
Сосуды, блокированные скоплением форменных элементов крови, выключаются из кровотока. Развивается так называемое “патологическое депонирование”, которое еще больше снижает ОЦК и ее кислородную емкость и уменьшает венозный возврат крови к сердцу и как следствие вызывает падение СВ и дальнейшее ухудшение перфузии тканей. Ацидоз, кроме того, снижает чувствительность сосудов к катехоламинам, препятствуя их сосудосуживающему действию и приводит к атонии венул. Таким образом, замыкается порочный круг. Изменение соотношения тонуса прекапиллярных сфинктеров и венул считается решающим фактором в развитии необратимой фазы шока.
Неизбежным следствием замедления капиллярного кровотока является развитие и гиперкоагуляционного синдрома. Это приводит к диссеминированному внутрисосудистому тромбообразованию, что не только усиливает расстройства капиллярного кровоообращения, но и вызывает развитие фокальных некрозов и полиорганной недостаточности.
Ишемическое поражение жизненно важных тканей последовательно приводит к вторичным повреждениям, которые поддерживают и усугубляют шоковое состояние. Возникающий порочный круг способен привести к фатальному исходу.
Клинические проявления нарушения тканевой перфузии — холодная, влажная, бледно-цианотичная или мраморная кожа, удлинение времени заполнения капилляров свыше 2 сек, температурный градиент более 3 оС, олигурия (мочеотделение менее 25 мл/ час). Для определения времени заполнения капилляров следует сдавить кончик ногтевой пластинки или подушечку пальца стопы или кисти в течение 2 секунд и измерить время, в течение которого побледневший участок восстанавливает розовую окраску. У здоровых людей это происходит сразу. В случае ухудшения микроциркуляции побледнение держится длительное время. Подобные нарушения микроциркуляции неспецифичны и являются постоянным компонентом любого вида шока, а степень их выраженности определяет тяжесть и прогноз шока. Принципы лечения нарушений микроциркуляции также не специфичны и практически не отличаются при всех видах шока: устранение вазоконстрикции, гемодилюция, антикоагулянтная терапия, дезагрегантная терапия.
Нарушения метаболизма
В условиях пониженной перфузии капиллярного русла не обеспечивается адекватная доставка питательных веществ к тканям, что приводит к нарушению метаболизма, дисфункции клеточных мембран и повреждению клеток. Нарушаются углеводный, белковый, жировой обмен, резко угнетается утилизация нормальных источников энергии – глюкозы и жирных кислот. При этом возникает резко выраженный катаболизм мышечного белка.
Важнейшие нарушения обмена веществ при шоке — разрушение гликогена, уменьшение дефосфорилирования глюкозы в цитоплазме, уменьшение продукции энергии в митохондриях, нарушение работы натрий-калиевого насоса клеточной мембраны с развитием гиперкалиемии, которая может стать причиной мерцательной аритмии и остановки сердца.
Развивающееся при шоке повышение в плазме уровня адреналина, кортизола, глюкагона и подавление секреции инсулина воздействуют на обмен веществ в клетке изменениями в использовании субстратов и белковом синтезе. Эти эффекты включают увеличенный уровень метаболизма, усиление гликогенолиза и глюконеогенеза. Уменьшение утилизации глюкозы тканями почти всегда сопровождается гипергликемией. В свою очередь гипергликемия может приводить к снижению кислородного транспорта, нарушению водно-электролитного гомеостаза и гликозилированию белковых молекул со снижением их функциональной активности. Значимое дополнительное повреждающее воздействие стрессорной гипергликемии при шоке способствует углублению органной дисфункции и требует своевременной коррекции с поддержанием нормогликемии.
На фоне нарастающей гипоксии нарушаются процессы окисления в тканях, их метаболизм протекает по анаэробному пути. При этом в значительном количестве образуются кислые продукты обмена веществ, и развивается метаболический ацидоз. Критерием метаболической дисфункции служат уровень рН крови ниже 7, 3, дефицит оснований, превышающий 5, 0 мЭкв/л и повышение концентрации молочной кислоты в крови свыше 2 мЭкв/л.
Важная роль в патогенезе шока принадлежит нарушению обмена кальция, который интенсивно проникает в цитоплазму клеток. Повышенный внутриклеточный уровень кальция увеличивает воспалительный ответ, приводя к интенсивному синтезу мощных медиаторов системной воспалительной реакции (СВР). Воспалительные медиаторы играют значительную роль в клинических проявлениях и прогрессировании шока, а также и в развитии последующих осложнений. Повышенное образование и системное распространение этих медиаторов могут приводить к необратимым повреждениям клеток и высокой летальности. Использование блокаторов кальциевого канала повышает выживаемость пациентов с различными видами шока.
Действие провоспалительных цитокинов сопровождается высвобождением лизосомальных ферментов и свободных перекисных радикалов, которые вызывают дальнейшие повреждения — «синдром больной клетки». Гипергликемия и повышение концентрации растворимых продуктов гликолиза, липолиза и протеолиза приводят к развитию гиперосмолярности интерстициальной жидкости, что вызывает переход внутриклеточной жидкости в интерстициальное пространство, обезвоживание клеток и дальнейшее ухудшение их функционирования. Таким образом, дисфункция клеточной мембраны может представлять общий патофизиологический путь различных причин шока. И хотя точные механизмы дисфункции клеточной мембраны неясны, лучший способ устранения метаболических нарушений и предотвращения необратимости шока – быстрое восстановление ОЦК.
Вырабатываемые при клеточном повреждении воспалительные медиаторы, способствуют дальнейшему нарушению перфузии, которая еще больше повреждает клетки в пределах микроциркуляторного русла. Таким образом, замыкается порочный круг — нарушение перфузии приводит к повреждению клеток с развитием синдрома системной воспалительной реакции, что в свою очередь еще больше ухудшает перфузию тканей и обмен веществ в клетках. Когда эти чрезмерные системные ответы длительно сохраняются, становятся автономными и не могут подвергнуться обратному развитию развивается синдром полиорганной недостаточности.
В развитии этих изменений ведущая роль принадлежит фактору некроза опухоли (ФНО), интерлекинам (ИЛ-1, ИЛ-6, ИЛ-8), фактору активации тромбоцитов (ФАТ), лейкотриенам (В4, С4, D4, E4), тромбоксану А2, простагландинам (Е2, Е12), простациклину, гамма-интерферону. Одновременное и разнонаправленное действие этиологических факторов и активированных медиаторов при шоке приводит к повреждению эндотелия, нарушению сосудистого тонуса, проницаемости сосудов и дисфункции органов.
Постоянство или прогрессирование шока может быть следствием, как продолжающегося дефекта перфузии, так и клеточного повреждения или их сочетания. Поскольку кислород — наиболее лабильный витальный субстрат, неадекватная его доставка системой кровообращения составляет основу патогенеза шока, и своевременное восстановление перфузии и оксигенации тканей часто полностью останавливает прогрессирование шока.
Таким образом, в основе патогенеза шока лежат глубокие и прогрессирующие расстройства гемодинамики, транспорта кислорода, гуморальной регуляции и метаболизма. Взаимосвязь этих нарушений может привести к формированию порочного круга с полным истощением адаптационных возможностей организма. Предотвращение развития этого порочного круга и восстановление ауторегуляторных механизмов организма и является основной задачей интенсивной терапии больных с шоком.
Стадии шока
Шок представляет собой динамический процесс, начинающийся с момента действия фактора агрессии, который приводит к системному нарушению кровообращения, и при прогрессировании нарушений заканчивающийся необратимыми повреждениями органов и смертью больного. Эффективность компенсаторных механизмов, степень клинических проявлений и обратимость возникающих изменений позволяют выделить в развитии шока ряд последовательных стадий.
Стадия прешока
Шоку обычно предшествует умеренное снижение систолического АД, не превышающее 20 мм рт. ст. от нормы (или 40 мм рт. ст. при наличии у больного артериальной гипертензии), которое стимулирует барорецепторы каротидного синуса и дуги аорты и активирует компенсаторные механизмы системы кровообращения. Перфузия тканей существенно не страдает и клеточный метаболизм остается аэробным. Если при этом прекращается воздействие фактора агрессии, то компенсаторные механизмы могут восстановить гомеостаз без каких-либо лечебных мероприятий.
Ранняя (обратимая) стадия шока
Для этой стадии шока характерно уменьшение уровня систолического АД ниже 90 мм рт. ст. , выраженная тахикардия, одышка, олигурия и холодная липкая кожа. В этой стадии компенсаторные механизмы самостоятельно не способны поддерживать адекваный СВ и удовлетворять потребности органов и тканей в кислороде. Метаболизм становится анаэробным, развивается тканевой ацидоз и появляются признаки дисфункции органов. Важный критерий этой фазы шока — обратимость возникших изменений гемодинамики, метаболизма и функций органов и достаточно быстрый регресс развившихся нарушений под влиянием адекватной терапии.
Промежуточная (прогрессивная) стадия шока
Это жизнеугрожающая критическая ситуация с уровнем систолического АД ниже 80 мм рт. ст. и выраженными, но обратимыми нарушениями функций органов при немедленном интенсивном лечении. При этом требуется проведение искусственной вентиляции легких (ИВЛ) и использование адренергических лекарственных средств для коррекции нарушений гемодинамики и устранения гипоксии органов. Длительная глубокая гипотензия приводит к генерализованной клеточной гипоксии и критическому нарушению биохимических процессов, которые быстро становятся необратимыми. Именно от эффективности терапии в течение первого так называемого «золотого часа» зависит жизнь больного.
Рефрактерная (необратимая) стадия шока
Для этой стадии характерны выраженные расстройства центральной и периферической гемодинамики, гибель клеток и полиорганная недостаточность. Интенсивная терапия неэффективна, даже если устранены этиологические причины и временно повышалось АД. Прогрессирующая полиорганная дисфункция обычно ведет к необратимому повреждению органов и смерти.
Диагностические исследования и мониторинг при шоке
Шок не оставляет времени для упорядоченного сбора информации и уточнения диагноза до начала лечения. Систолическое АД при шоке чаще всего бывает ниже 80 мм рт. ст. , но шок иногда диагностируют и при более высоком систолическом АД, если имеются клинические признаки резкого ухудшения перфузии органов: холодная кожа, покрытая липким потом, изменение психического статуса от спутанности сознания до комы, олиго- или анурия и недостаточное наполнение капилляров кожи. Учащенное дыхание при шоке обычно свидетельствует о гипоксии, метаболическом ацидозе и гипертермии, а гиповентиляция — о депрессии дыхательного центра или повышении внутричерепного давления.
Диагностические исследования при шоке включают также клинический анализ крови, определение содержания электролитов, креатинина, показателей свертываемости крови, группы крови и резус-фактора, газов артериальной крови, электрокардиографию, эхокардиографию, рентгенографию грудной клетки. Только тщательно собранные и корректно интерпретированные данные помогают принимать правильные решения.
Мониторинг — система наблюдения за жизненно важными функциями организма, способная быстро оповещать о возникновении угрожающих ситуаций. Это позволяет вовремя начать лечение и не допускать развития осложнений. Для контроля эффективности лечения шока показан контроль показателей гемодинамики, деятельности сердца, легких и почек. Число контролируемых параметров должно быть разумным. Мониторинг при шоке должен обязательно включать регистрацию следующих показателей:
- АД, используя при необходимости внутриартериальное измерение;
- частота сердечных сокращений (ЧСС) ;
- интенсивность и глубина дыхания;
- центральное венозное давление (ЦВД) ;
- давление заклинивания в легочной артерии (ДЗЛА) при тяжелом шоке и неясной причине шока;
- диурез;
- газы крови и электролиты плазмы.
Для ориентировочной оценки степени тяжести шока можно рассчитывать индекс Алговера — Бурри, или, как его еще называют, индекс шока – отношение частоты пульса в 1 минуту к величине систолического АД. И чем выше этот показатель, тем большая опасность угрожает жизни пациента. Отсутствие возможности мониторинга какого-либо из перечисленных показателей затрудняет правильный выбор терапии и повышает риск развития ятрогенных осложнений.
Центральное венозное давление
Низкое ЦВД является косвенным критерием абсолютной или косвенной гиповолемии, а его подъем выше 12 см вод. ст. указывает на сердечную недостаточность. Измерение ЦВД с оценкой его ответа на малую нагрузку жидкостью помогает выбрать режим инфузионной терапии и определить целесообразность инотропной поддержки. Первоначально больному в течение 10 минут вводят тест-дозу жидкости: 200 мл при исходном ЦВД ниже 8 см водн. ст. ; 100 мл – при ЦВД в пределах 8-10 см водн. ст. ; 50 мл – при ЦВД выше 10 см водн. ст. Реакцию оценивают, исходя из правила «5 и 2 см водн. ст. »: если ЦВД увеличилось более чем на 5 см, инфузию прекращают и решают вопрос о целесообразности инотропной поддержки, поскольку такое повышение свидетельствует о срыве механизма регуляции сократимости Франка-Старлинга и указывает на сердечную недостаточность. Если повышение ЦВД меньше 2 см вод. ст. – это указывает на гиповолемию и является показанием для дальнейшей интенсивной инфузионной терапии без необходимости инотропной терапии. Увеличение ЦВД в интервале 2 и 5 см водн. ст. требует дальнейшего проведения инфузионной терапии под контролем показателей гемодинамики.
Необходимо подчеркнуть, что ЦВД — ненадежный индикатор функции левого желудочка, поскольку зависит в первую очередь от состояния правого желудочка, которое может отличаться от состояния левого. Более объективную и широкую информацию о состоянии сердца и легких дает мониторинг гемодинамики в малом круге кровообращения. Без его использования более чем в трети случаев неправильно оценивается гемодинамический профиль пациента с шоком. Основным показанием для катеризации легочной артерии при шоке служит повышение ЦВД при проведении инфузионной терапии. Реакцию на введение малого объема жидкости при мониторинге гемодинамики в малом круге кровообращения оценивают по правилу «7 и 3 мм рт. ст. ».
Мониторинг гемодинамики в малом круге кровообращения
Инвазивный мониторинг кровообращения в малом круге производят с помощью катетера, установленного в легочной артерии. С этой целью обычно используют катетер с плавающим баллончиком на конце (Swan-Gans), который позволяет измерить ряд параметров:
- давление в правом предсердии, правом желудочке, легочной артерии и ДЗЛА, которое отражает давление наполнения левого желудочка;
- СВ методом термодилюции;
- парциальное давление кислорода и насыщение гемоглобина кислородом в смешанной венозной крови.
Определение этих параметров значительно расширяют возможности мониторинга и оценки эффективности гемодинамической терапии. Получаемые при этом показатели позволяют:
- дифференцировать кардиогенный и некардиогенный отек легких, выявлять эмболию легочных артерий и разрыв створок митрального клапана;
- оценить ОЦК и состояние сердечно-сосудистой системы в случаях, когда эмпирическое лечение неэффективно или сопряжено с повышенным риском;
- корректировать объем и скорость инфузии жидкости, дозы инотропных и сосудорасширяющих препаратов, величины положительного давления в конце выдоха при проведении ИВЛ.
Снижение насыщения кислородом смешанной венозной крови всегда является ранним показателем неадекватности сердечного выброса.
Диурез
Уменьшение диуреза — первый объективный признак снижения ОЦК. Больным с шоком обязательно устанавливают постоянный мочевой катетер для контроля за объемом и темпом мочевыделения. При проведении инфузионной терапии диурез должен быть не менее 50 мл/час. При алкогольном опьянении шок может протекать без олигурии, поскольку этанол угнетает секрецию антидиуретического гормона.