Что такое верхушечный толчок и где расположен?
Сердце — это мышца, общей функцией которой является постоянное перекачивание крови по кровеносной системе организма. Оно расположено с задней части грудины. Вершина его расположена над диафрагмой. Когда сердце бьется, то мышцы касаются стенки грудной клетки, что можно почувствовать, приложив руку к левой стороне груди.
Человеческое сердце имеет форму, напоминающую грушу. Апикальный или верхушечный пульс — это сердцебиение, которое прослушивается на сердечной верхушке в области левого желудочка. Это одна из сердечных камер, которая принимает кровь из лёгких, перемещает ее к аортальному клапану, затем к дуге аорты, и кровь затем течет через остальную часть тела. Это непрерывный цикл.
Частота сердечных сокращений определяется по ударам, слышимых на вершине сердца, в течение одной полной минуты. Есть несколько причин, почему этот пульс предпочтительнее, чем подсчет обнаруживаемого сердцебиения на запястье или шее. У некоторых людей наблюдаются нерегулярные сердечные сокращения, которые не всегда передаются в артерии конечностей.
Следовательно, пульс, который считается в запястье, может отличаться от верхушечного пульса.
Частоту сердечных сокращений детей младшего возраста и младенцев оценивают по апикальному пульсу, потому что трудно посчитать частоту ударов на руках или ногах младенцев.
Верхушечный толчок в норме – это ритмично пульсирующее выпячивание межрёберного пространства в районе сердечной верхушки на грудную стенку. Оно создается толчками, образующимися во время систолы. В период диастолы сердце приходит в нормальное положение. Если удар верхушки сердца приходится на ребро, то толчок невидим для врача.
Верхушечный толчок можно определить и как систолическое выпячивание пространства между ребрами. Точку апикального, верхушечного пульсирования можно найти в левой части груди, чуть ниже грудного соска. Эта позиция примерно соответствует нижнему заостренному концу сердца.
Другие пульсации
Диагностически значимыми пульсациями являются пульсация аорты, легочной артерии и надчревная пульсация. Первая из них незаметна в норме. Патологическая же пульсация появляется во II межреберье справа у края грудины. К причинам ее возникновения относят:
- сморщивание правого легкого;
- расширение аорты (сифилис, аневризма восходящей аорты, пороки аортальных клапанов).
Пульсация легочной артерии (II межреберье слева от грудины) – результат легочной гипертензии при пороках митрального клапана.
Надчревная пульсация обнаруживается в подложечной ямке. Причины ее появления:
- опущение правого желудочка;
- аневризма брюшной аорты.
Свойства в норме и при отклонениях
Верхушечный толчок можно прослушать при помощи пальцев или с помощью стетоскопа. Оба варианта эффективны.
Прослушивая пульс, следует обратить внимание на скорость сердцебиения:
- Замедленное биение нормально для человека, который находится в хорошей физической форме. Но замедление может наступить под влиянием некоторых медицинских препаратов.
- Учащённый темп у взрослых людей говорит о том, что человек имеет повышенное давление или нарушения сердечной деятельности. А также характерен для людей, занимающихся физическими упражнениями, детей младшего возраста.
Перед пальпацией пульсирование осматривается врачом при прямом, а затем боковом освещении. Угол поворота при осмотре меняется на 90°.
Верхушечный толчок предоставляет широкую картину сердечной деятельности для врача и помогает установить правильный диагноз.
| Характер удара | ||
| В норме | Аномальный | |
| Короткий ранний (систолический) импульс, ощущаемый на площади 2-3 см² | Свойство импульса | Возможные нарушения |
| Гипердинамический импульс (очень короткий импульс большой амплитуды) | Тиреотоксикоз, анемия, сепсис, авитаминоз, дефект межжелудочковой перегородки | |
| Пульсирующий импульс | Гипертония, стеноз аорты, | |
| Гиподинамический импульс (слабый или отсутствующий верхушечный импульс) | Инфаркт миокарда | |
Все выводы о качестве верхушечного толчка основаны в большинстве случаев на субъективном анализе и многолетнем опыте врачей.
Положительный и отрицательный
Верхушечный толчок в норме является, как правило, положительным. В редких случаях он может быть отрицательным.
Под воздействием образовавшихся спаек перикарда обнаруживается симптом отрицательного верхушечного толчка. Это происходит, когда во время систолы грудная клетка не выпячивается на месте апикального толчка, а втягивается внутрь.
В зоне V межреберья в момент сокращения желудочка образуется вакуум. В результате происходит втягивание межрёберного пространства и возникает отрицательный апикальный толчок.
При положительном толчке происходит пульсирующее выпячивание пространства между ребрами.
В каких случаях не определяется (не пальпируется)?
Некоторые физические условия нарушают передачу импульса верхушки к стенке грудной клетки:
- ожирение;
- выпот в перикарде;
- скопление жидкости в плевре;
- подкожная эмфизема.
Невозможно найти место верхушечного удара при наличии деформации позвоночника, стенки грудной клетки или отклонении трахеи.
Почему может быть смещен?
Верхушечный толчок в норме определяется ограниченным ритмическим биением. У некоторых людей импульс может иметь разлитую пульсацию, быть более сильным или слабым. На смещение верхушечного толчка влияют изменения в сердце или органах, его окружающих.
| Точка пульса | Причины смещения |
| Смещение влево | Недостаточность клапанов митрального или аорты, поражение миокарда. Правосторонний плеврит, пневмоторакс, гидроторакс, недостаточность трёхстворчатого клапана. |
| Смещение вправо | Левосторонний пневмоторакс, гемоторакс, левосторонний экссудативный плеврит, декстрокардия. |
| Отклонение влево и вниз | Недостаточность клапанов аорты (дилатация левого желудочка). |
| Смешение по направлению к центру | Смещение сердца вправо по причине левостороннего гидроторакса, пневмоторакса, пневмосклероза. |
| Смещение вверх и влево | Происходит при состояниях, когда повышается уровень стояния диафрагмы (метеоризм, ожирение, ацидоз). |
Не следует путать смещение толчка и смещаемость. Если больной лежит на левом боку, то апикальное пульсирование смещается влево на 3-4 см. При положении на правом боку смещаемость происходит вправо на 1,5 см. У беременных с увеличенным весом пульс перемещается влево. У людей с никотиновой зависимостью – вправо.
Устойчивое изменение расположения пульса, смещение, происходит при внутренних нарушениях.
Ширина и площадь
Площадь апикального толчка определяется шириной между II и IV и пальцами, расположенными у внешней и внутренней границы видимой пульсации. Показатель здорового человека не превышает 2 см. Если ширина менее 2 см, такой толчок называют ограниченным.
Увеличение площади отмечено у спортсменов, людей, занимающихся тяжёлым физическим трудом.
Что влияет на изменение площади верхушечного толчка:
| Увеличенная площадь | Уменьшенная площадь |
| Миокардит | Хорошо развитая мускулатура |
| Сердечные пороки | Узкие межреберные пространства |
| Гипертония | Усиленное питание |
| Опухоль заднего средостения | |
| Дилатация левого желудочка |
Границы толчка устанавливаются на 1 этапе пальпации. Качественную оценку врач дает в процессе 2 этапа прощупывания пациента.
Разлитой
Разлитой сердечный толчок прощупывается в 2 или нескольких межреберных промежутках.
Усиленный верхушечный толчок, площадь которого более 2 см² (разлитой), свидетельствует о гипертрофии правого или обоих желудочков сердца.
В случае увеличения левого желудочка апикальный пульс смещен вниз, имеет локальную точку, часто усилен.
Ограниченный
Локализованный пульс прощупывается в V межреберье. На местоположение влияет пол, конституция человека, уровень стояния диафрагмы. У некоторых женщин толчок определяют в области IV межреберного пространства, у гиперстеников он приходится на срединно-ключичную линию.
Высота
Высокий апикальный пульс определяется по амплитуде подъёма пальцев и проявляется в следующих случаях:
- ускоренное сердцебиение;
- высокое стояние диафрагмы;
- глубокий выдох, при котором сердечная верхушка сближается со стенкой грудной клетки;
- опухоль заднего средостения;
- гипертрофия левого желудочка.
Низкий толчок проявляется в случае:
- ожирения;
- левостороннего экссудативного плеврита;
- перикардита;
- глубокого вдоха;
- эмфиземы лёгких.
Верхушечный толчок в норме имеет среднюю высоту. Он присущ нормостеникам, людям с нормальной шириной межреберных расстояний.
Величина размаха колебаний межреберья не превышает 2-3 мм и зависит от некоторых факторов:
- толщины грудной стенки;
- динамики сократительной способности миокарда;
- гемодинамического типа состояния сердечно-сосудистой системы.
Сила
Силу верхушечного толчка можно определить следующим образом:
- усиленный толчок приподнимает палец;
- пульсирующий, средней силы легко определяется, но палец не приподнимает;
- слабый толчок сложно найти.
Сила пульсирующего толчка, так же как и площадь, зависит от местоположения сердца в грудной клетке, но в основном от сократительной мощности левого желудочка.
Пульсация средней силы определяется у человека с умеренным питанием, стандартным физическим развитием, нормальной гемодинамикой.
Усиленные толчки происходят при возрастании скорости и силы сократительной работы левого желудочка. Наблюдается чаще у спортсменов, у людей после эмоционального стресса, рабочей нагрузки. Патологические причины связаны с гипертрофией левого желудочка, опухолью заднего средостения, тиреотоксикозом, при сморщивании легочной ткани.
Слабые толчки можно обнаружить у вполне здоровых людей. К ним относятся пациенты с усиленным питанием, мощно развитыми мускулами.
Патологии, влияющие на уменьшение силы толчка:
- эмфизема подкожная;
- ожирение;
- левосторонний пневмоторакс;
- слипчивый перикардит;
- кардиосклероз;
- сердечные пороки.
Наиболее тревожная причина снижения силы – уменьшение сократительной возможности миокарда.
Если врач заметил одновременность изменений некоторых параметров, то на этом основании делаются следующие выводы:
| Свойства | Объем | Нарушение | Объем | Нарушение | Объем | Нарушение |
| Площадь | Увеличена | Нормальная сократительная способность миокарда, мышечная гипертрофия | Увеличена | Дилатация левого желудочка, снижение его функций | Снижена | Повреждение миокарда |
| Высота | Увеличена | Увеличена | Снижена | |||
| Сила | Увеличена | Снижена | Снижена |
Сила или слабость верхушечного толчка определяется во время глубокого вдоха, а пациент должен при этом лежать на спине.
Резистентность
Наличие резистентности определяется силой давления пальцев, которую необходимо приложить для «погашения» апикального толчка. При высоком артериальном давлении, сужении устья аорты, возникают препятствия для прохождения потока крови из левого желудочка в аорту. Это делает верхушечный толчок неподатливым, резистентным.
Пульс может быть умеренным, когда ткань при пальпации воспринимается как податливая. Толчок именуется резистентным, если ткань плотная, что возникает при гипертрофии левого желудочка. Пульсация может приобрести куполообразную форму, когда увеличена площадь и сила толчка. Чаще это происходит при аортальных пороках.
Другие виды нежелательных вибраций
В том случае, когда сердечный толчок становится разлитым и захватывает другие области, такие как подмышечная впадина, надчревная область, он становится распространенным. Это состояние характерно для порока сердца.
В кардиологии известен и симптом «кошачьего мурлыканья». Это происходит по причине дрожания грудной стенки. Он определяется пальцевой или ладонной пальпацией и обусловлен низкочастотными колебаниями потока крови, который проходит через суженое отверстие клапана.
Обнаруженный признак сопоставляют с пульсом на сонной артерии. Если удары совпадают, то констатируется систолическое «мурлыканье». Если апикальный толчок и удар на сонной артерии не совпадают, то констатируют диастолическое «мурлыканье».
Систолическое дрожание характерно при сужении устья легочной артерии. Диастолическое проявляется при стенозе правого атриовентрикулярного отверстия, что является редким пороком.
Пальпация области сердца
Пальпация области сердца дает возможность лучше охарактеризовать верхушечный толчок сердца
, выявить сердечный толчок, оценить видимую пульсацию или обнаружить ее, выявить дрожание грудной клетки (симптом «кошачьего мурлыканья»).
Для определения верхушечного толчка сердца правую руку ладонной поверхностью кладут на левую половину грудной клетки больного в области от пригрудинной линии до передней подмышечной между III и IV ребрами (у женщин предварительно отводят левую грудную железу вверх и вправо). При этом основание кисти должно быть обращено к грудине. Сначала определяют толчок всей ладонью, затем, не отрывая руки, — мякотью концевой фаланги пальца, поставленного перпендикулярно к поверхности грудной клетки (рис. 38).
Рис. 38. Определение верхушечного толчка:а — ладонной поверхностью кисти;
б — концевой фалангой согнутого пальца.
Пальпацию верхушечного толчка можно облегчить наклоном туловища больного вперед или же пальпацией во время глубокого выдоха. При этом сердце более тесно прилегает к грудной стенке, что наблюдается и в положении больного на левом боку (в случае поворота на левый бок сердце смещается влево примерно на 2 см, что нужно учитывать при определении местоположения толчка).
При пальпации обращают внимание на локализацию, распространенность, высоту и резистентность верхушечного толчка.
В норме верхушечный толчок располагается в V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии. Смещение его может вызывать повышение давления в брюшной полости, приводящее к повышению стояния диафрагмы (при беременности, асците, метеоризме, опухоли и т. д.).
В таких случаях толчок смещается вверх и влево, так как сердце совершает поворот вверх и влево, занимая горизонтальное положение. При низком стоянии диафрагмы вследствие понижения давления в брюшной полости (при похудании, висцероптозе, эмфиземе легких и т. д.
) верхушечный толчок смещается вниз и кнутри (вправо), поскольку сердце поворачивается вниз и вправо и занимает более вертикальное положение.
Повышение давления в одной из плевральных полостей (при экссудативном плеврите, одностороннем гидро-, гемо- или пневмотораксе) вызывает смещение сердца и, следовательно, верхушечного толчка в противоположную от процесса сторону.
Сморщивание легких в результате разрастания соединительной ткани (при обтурационном ателектазе легких, бронхогенном раке) вызывает смещение верхушечного толчка в больную сторону.
Причина этого в понижении внутригрудного давления в той половине грудной клетки, где произошло сморщивание.
При увеличении левого желудочка сердца верхушечный толчок смещается влево. Это наблюдается при недостаточности двухстворчатого клапана, артериальной гипертонии, кардиосклерозе.
При недостаточности аортального клапана или сужении аортального отверстия толчок может смещаться одновременно влево (вплоть до подмышечной линии) и вниз (до VI — VII межреберья). В случае расширения правого желудочка толчок может смещаться тоже влево, поскольку левый желудочек оттесняется расширенным правым в левую сторону.
При врожденном аномальном расположении сердца справа (декстракардия) верхушечный толчок наблюдается в V межреберье на расстоянии 1 —1,5 см кнутри от правой срединно-ключичной линии.
При резко выраженном выпотном перикардите и левостороннем экссудативном плеврите верхушечный толчок не определяется.
Распространенность (площадь) верхушечного толчка в норме составляет 2 см2. Если площадь его меньше, он называется ограниченным, если больше — разлитым.
Ограниченный верхушечный толчок
отмечается в тех случаях, когда сердце прилегает к грудной клетке меньшей поверхностью, чем в норме (бывает при эмфиземе легких, при низком стоянии диафрагмы).
Разлитой верхушечный толчок
обычно обусловлен увеличением размеров сердца (особенно левого желудочка, что бывает при недостаточности митрального и аортального клапанов, артериальной гипертонии и др.
) и встречается тогда, когда оно большей своей частью прилегает к грудной клетке. Разлитой верхушечный толчок возможен также при сморщивании легких, высоком стоянии диафрагмы, при опухоли заднего средостения и др.
Высота верхушечного толчка
характеризуется амплитудой колебания грудной стенки в области верхушки сердца.
Различают высокий и низкий верхушечные толчки, что находится в обратно пропорциональной зависимости от толщины грудной стенки и расстояния от нее до сердца.
Высота верхушечного толчка находится в прямой зависимости от силы и быстроты сокращения сердца (возрастает при физической нагрузке, волнении, лихорадке, тиреотоксикозе).
Резистентность верхушечного толчка
определяется плотностью и толщиной сердечной мышцы, а также силой, с которой она выпячивает грудную стенку. Высокая резистентность является признаком гипертрофии мышцы левого желудочка, чем бы она ни была обусловлена.
Резистентность верхушечного толчка измеряется давлением, которое он оказывает на пальпирующий палец, и силой, которую надо приложить для его преодоления. Сильный, разлитой и резистентный верхушечный толчок при пальпации дает ощущение плотного, упругого купола. Поэтому он называется куполообразным (приподнимающим) верхушечным толчком.
Такой толчок является характерным признаком аортального порока сердца, т. е. недостаточности аортального клапана или сужения аортального отверстия.
Сердечный толчок
пальпируется всей ладонной поверхностью кисти и ощущается как сотрясение участка грудной клетки в области абсолютной тупости сердца (IV—V межреберье слева от грудины). Резко выраженный сердечный толчок указывает на значительную гипертрофию правого желудочка.
Большое диагностическое значение имеет симптом «кошачьего мурлыканья»
: дрожание грудной клетки напоминает мурлыкание кошки при ее поглаживании. Оно образуется при быстром прохождении крови через суженное отверстие, в результате чего возникают ее вихревые движения, передающиеся через мышцу сердца на поверхность грудной клетки.
Для выявления его необходимо положить ладонь на те места грудной клетки, где принято выслушивать сердце.
Ощущение «кошачьего мурлыканья», определяемое во время диастолы на верхушке сердца, является характерным признаком митрального стеноза, во время систолы на аорте — аортального стеноза, на легочной артерии — стеноза легочной артерии или незаращения боталлова (артериального) протока.
На английском:
Источник: https://www.plaintest.com/circulation/palpation
Нормальные показатели у детей и взрослых по возрастам
Таблица показателей апикального пульса:
| Возрастная группа | Показания в норме |
| Новорожденные | 80 – 140 ударов/мин |
| Дети от 4 до 9 лет | 75 – 120 ударов/мин. |
| Дети до 15 лет | 50 -90 ударов/мин |
| Взрослые люди | 60 – 100 ударов/мин. |
Верхушечный толчок в норме у взрослого человека, если он не превышает 100 или не ниже 60 ударов/мин. Идеальный сердечный ритм в покое и во время физической активности у всех людей очень разный.
Причины, по которым пульс может повышаться:
- страх или беспокойство;
- высокая температура;
- недавняя физическая активность;
- боль;
- гипотония;
- потеря крови;
- недостаточное потребление кислорода.
Кроме того, частота сердечных сокращений, которая постоянно превышает норму, может быть признаком болезни сердца, сердечной недостаточности или сверхактивной щитовидной железы. На понижение воздействуют лекарства, которые могут повлиять на частоту сердечных сокращений.
Техника пальпации
Правую руку располагают в проекции предполагаемого толчка, между 3 и 6 ребром в области верхушки сердца. Определяют пульсацию всей ладонной поверхностью, а затем локализуют ее кончиком указательного пальца.
Его необходимо устанавливать перпендикулярно грудной клетке. При распространенной пульсации определяют наиболее левую и нижнюю ее область. Эта точка и является местом сердечного толчка. Кстати, выбирают место, где определяется выпячивание грудной клетки, мякотью концевой фаланги ощупывающего пальца, а не его боковыми поверхностями.
ПОДРОБНОСТИ: Определение и классификация уровней артериального давления
Если почувствовать верхушечный толчок сердца из-за особенностей грудной клетки затруднительно, то проводят пальпацию с наклоненной вперед грудной клеткой, или пациента укладывают на левый бок. Мышца сердца в этих положениях плотно прилежит к грудной клетке и отодвигает край левого легкого.
В положении на левом боку, сердечный толчок опускается ниже и левее на 2 см, поэтому местом толчка принимают то межреберье, где определено сокращение, но на 2 см медиальнее от области толчка. Пальпация верхушечного толчка на выдохе повышает шансы определения его местоположения, потому что в момент подъема диафрагмы, сердце, совершая маятникообразное движение влево и вверх, переходит в более горизонтальное положение, отодвигая край левого легкого.
Медиками определяются определенные свойства сердечного толчка:
- расположение;
- резистентность;
- распространенность;
- высота.
Пошаговый алгоритм пальпации
Прощупывание апикального пульса проводится в 2 этапа. Для этого используются ориентиры на теле.
Они включают в себя:
- костную точку грудины;
- межреберные промежутки;
- срединно-ключичную линию (воображаемая линия, проходящая вниз по телу от середины ключицы).
I этап:
- Врач стоит справа от больного. Правую руку накладывает на грудь пациента. Основание кисти ложится на грудину, а пальцы при этом охватывают площадь от III до VI ребра.
- Врач кистью прижимается к грудной клетке, сгибая при этом II, III, IV пальцы, отыскивая место колебания межреберья.
В том случае, если пульсация не определяется, пациент должен наклониться вперед на 50°. Это делается для того, чтобы сердце максимально приблизилось к грудной клетке. Перед наклоном необходимо выдохнуть.
На 2 этапе пальпации врач определяет место толчка, вид, площадь, силу, податливость, высоту.
Методика пальпации:
- Врач разворачивает руку пальцами вверх на месте найденной пульсации. Фаланги пальцев при этом должны располагаться вдоль межреберья.
- Медленно перемещая пальцы, слегка погружая их в межреберное пространство, врач оценивает качественное состояние пульса.
Верхушечный толчок можно увидеть лишь у 50% людей. У остальных он скрыт слоем жира, мышц, отдалением сердца от грудной клетки или на него влияет эмфизема, часто сопровождающая пожилых пациентов. Пульсирование хорошо просматривается у астеников, нормостеников и людей с тонким жировым и мышечным слоем.
Визуальный осмотр и пальпация
Визуальный осмотр и пальпация пригодны исключительно для выявления верхушечного толчка. Он возникает, когда левый желудочек и межжелудочковая перегородка совершают движение к грудной клетке.
Дополнительные сердечные толчки возможны при патологических изменениях в желудочках, предсердиях и крупных сосудов. Важно системное нахождение этой симптоматики.
Визуальный осмотр пациента является первоначальным этапом исследования сердечной деятельности и в некоторых случаях более эффективна, чем пальпация.
Необходимо направить луч света по касательной к предполагаемому месту пульсации, который будет способствовать наилучшему выявлению толчков при сердечной работе.
Следует учесть, что при некоторых особенностях тела человека, визуальное наблюдение толчка может отсутствовать, например:
- избыточный вес;
- маленькие промежутки между ребрами;
- развитая мускулатура;
- молочные железы больших размеров или в них находятся имплантаты.
У людей астенического телосложения, вибрации заметны наиболее ярко.
Пальпация является методом диагностики, осуществляемая путем прощупывания тканей и органов руками. Обследование не имеет противопоказаний и применяется для всех категорий пациентов
После осмотра переходят к методу пальпации, который включает в себя следующие действия:
- Расположение правой руки в районе предполагаемого толчка (между 3 и 6 ребрами области верхней части органа).
- Первоначально пульсация определяется всей ладонью с дальнейшей локализацией указательным пальцем (подушечкой).
- Распространенная пульсация предполагает определение ее крайней левой области в нижней части. В этом месте собственно и проявляется толчок.
Наиболее результативным является прощупывание, когда пациент наклоняется или находится лежа на левом боку после глубокого выдоха. Если человек располагается на правом боку, левое легкое отодвигает сердце от грудной клетки, что делает невозможным прослушивание толчков.
Обследование женщин предполагает поднятие левой молочной железы.
В результате под пальцем возникает ощущение ритмичных колебаний, возникающих при ударах левого желудочка об грудную клетку.
Обращают внимание на:
- Цвет кожи (нормальная окраска / бледность / цианотичность)
- Наличие пульсации сонных артерий, пляски каротид (расширение и сужение зрачков а также небольшие кивки головы в такт пульсации)
- Наличие набухания ярёмных вен (может быть вариантом нормы у детей при переходе в горизонтальное положение)
- Наличие пульсаци ярёмных вен (Патологическое явление. Может быть передаточной или являться «истинным венным пульсом» — последний исчезает при сдавлении вен, выше места сдавления)
- расширение других подкожных вен
- Форму грудной клетки — наличие сердечного горба (выпячивание в проекции сердца)
- Выраженность верхушечного толчка
- Наличие сердечного толчка
- Выраженность эпигастральной пульсации
- Наличие отёков на ногах («кардиальные отёки), в области крестца
- Наличие деформации пальцев («барабанные палочки»)
ПОДРОБНОСТИ: Гормон кальцитонин – что это такое и что делать когда он повышен? Норма кальцитонина у женщин.
Верхушечным толчком называется ритмичное выпячивание грудной клетки в проекции верхушки сердца. В норме он может быть незаметным на глаз или видимым (последнее — чаще у астеников). В основе верхушечного толчка лежит систола левого желудочка.
Существует также понятие «отрицательный верхушечный толчок» — во время систолы происходит не выпячивание, а втяжение грудной клетки. Это патологическое явление.
Сердечный толчок — выпячивание грудной клетки с вовлечением грудины и эпигастрия (сотрясаются в систолу). В его основе — систола правого желудочка. Этот толчок в норме отсутствует и определяется только при гипертрофии правого желудочка.
Деформация пальцев рук и ног в виде «барабанных палочек» (расширение дистальных фаланг), ногти в виде «часовых стёкол» (выпуклые, словно стекло в часах) — характерный признак хронической сердечной недостаточности^ Пальпация пульсаИсследование традиционно проводится на лучевой артерии, однако для более объективной оценки, пульс необходимо исследовать в нескольких областях.
^ Пульс на лучевой артерииКисть пациента захватывается пальпирующей рукой врача в области лучезапястного сустава. Кисть пациента расслаблена, рука согнута, так чтобы пальпируемая артерия располагалась на уровне сердца.
https://www.youtube.com/watch?v=upload
Врач располагает свою руку так, чтобы ладонная поверхность его кисти находилась с тыльной стороны руки пациента. Три пальца (указательный, средний и безымянный) устанавливаются в проекции лучевой артерии.
Начинают исследование с определения одинаковости пульса. Для этого описанным образом захватываются обе кисти одновременно. Сравнивается частота пульса. Если она одинакова, то все дальнейшие исследования продолжают на одной руке (любой).
Определяют последовательно следующие характеристики пульса:
- Одинаковость (одинаковый на обеих руках / не одинаковый)
- частоту (норма: 60-80 ударов в минуту)
- ритмичность (ритмичный / аритмичный)
- напряжение (удовлетворительное / низкое)
- наполнение (удовлетворительное / низкое)
- дефицит пульса
- иногда форму
Частота пульса — это просто число пульсовых толчков в минуту. Следует стремиться измерять частоту именно за минуту, а не за 15 — 30 секунд с последующим умножением соответственно на 4 и 2. Особенно это актуально в детской и подростковой практике, где характерна лабильность пульса с изменением частоты сердечных сокращений в течение минуты.
Ритмичность — равенство интервалов между пульсовыми ударами. В случае если интервалы равны — пульс ритмичный. В норме имеется некоторая дыхательная аритмия — брадикардия на выдохе. Однако при объективном обследовании она, обычно, не заметна.
Напряжение — сила, которую необходимо приложить пальцам пальпирующей руки, чтобы прекратить пульсацию лучевой артерии ниже сдавления. Исследуется следующим образом — участвуют все три пальпирующих пальца.
Безымянным пальцем плавно надавливают на лучевую артерию, стремясь прекратить её пульсацию. Средний палец непосредственно «пальпирует» — регистрирует прекращение пульсации стенки артерии. Указательный, расположенный дистально, пережимает артерию, чтобы не допустить распространения пульсовой волны с других артерий (ладонная дуга).
По окончании этого исследования, средним пальцем (на отнимая остальных) обследуют стенку сосуда — просто поперечным движением (пальпация). В норме стенка сосуда не пальпируется (т.е. не уплотнена).
Наполнение — сила и скорость, с которой кровь заполняет пустой сосуд. Исследуется непосредственно после определения напряжения пульса. Для этого отнимают безымянный пальец (сдавливавший артерию), а средним фиксируют наполнение артерии.
Дефицит пульса — патологическое состояние, когда не каждому сердечному сокращению соответствует пульсовая волна. Определяется одновременной пальпацией пульса и сердца (можно просто положить руку на область сердца или сонную артерию). В норме дефицита пульса нет.
Иногда исследуется ещё и форма пульса (оценка скорости подъёма и спада пульсовой волны), однако это исследование требует значительного навыка и многолетнего опыта, а по сему реже применяется в повседневной работе.
Тем не менее, далее описываются некоторые формы пульса: пульс обычной формы, pulsus celer (быстрый подъём и спад пульсовой волны), pulsus tardus (медленный подъём и спуск); отдельно выделяются pulsus altus (быстрое удовлетворительное наполнение но быстрый спад), pulsus parvus (слабое и медленное наполнение и медленный спад). Возможны также и комбинированные варианты — pulsus celer et altus, pulsus tardus parvus и др.
Заключение о пальпации пульса у здорового человека должно выглядеть следующим образом: пульс одинаковый на обеих руках, 72 удара в минуту, ритмичный, удовлетворительного напряжения и наполнения, сосудистая стенка вне пульсовой волны не пальпируется, дефицита пульса нет.
^ Пульс на бедренной артерииИсследуется в вертикальном и горизонтальном положении пациента. Пальпация осуществляется двумя пальцами (указательным и средним), в области середины паховой складки (там, где a. femoralis выходит из-под пупартовой связки). Оценивается только наличие пульса и его частота.
Помимо вышеперечисленных, пальпацию пульса можно проводить и на других крупных артериях, таких как:
- височная артерия
- сонная артерия
- подмышечная артерия
- подключичная артерия
- задняя большеберцовая артерия
- артерия тыла стопы
- и другие.
Однако для большинства из этих сосудов невозможно оценить все характеристики пульса. Чаще всего, пальпацией этих переферических артерий пользуются либо при невозможности добраться до лучевой, либо просто с целью выявить наличие пульсации (например, при подозрении на тромбоэмболию).
Начинают с пальпации области сердца. Положение пациента — лёжа на спине. Ладонь врача накладывается на правую половину грудной клетки, в проекции сердца. На этом этапе можно исключить пальпаторные эквиваленты шумов (таких как систолическое дрожание и др.).
Ладонь врача накладывается на правую половину грудной клетки, в проекции сердца, пальцы направлены проксимально. Это позволяет ориентировочно определить нахождение верхушечного толчка (в норме это V межреберье, реже IV).
Затем ладонь целесообразно развернуть на 90 градусов, так чтобы пальцы направлялись к левому боку, а ладонь к грудине, и более точно определиться с локализацией толчка. В области выявленной пульсации (обычно чуть в стороне от средне-ключичной линии V межреберья) устанавливают подушечки трёх пальцев (указательный, средний и безымянный) и локализуют толчок ещё более точно.
Затем переходят к его описанию, включающему следующие пункты:
- локализация
- размеры (разлитой / не разлитой)
- сила (умеренный / ослабленный / усиленный / приподнимающий)
- иногда — высота
— проекция верхушечного толчка. Указывается по двум координатам: межреберью и средне-ключичной линии.
— область его ослабления (так как верхушечный толчок хорошо проводится на переднюю грудную стенку, под его областью понимают участок на котором он имеет одинаковую силу. Это касается как границ по горизонтали (в пределах межреберья), так и вертикальных границ (на сколько межреберий приходится толчок).
Что такое сердечный толчок?
Сотрясение передней стенки грудной клетки, вызванное сокращением сердца, называется сердечным толчком. Он происходит синхронно систоле желудочков.
В фазе напряжения изменяется форма и величина сердца, что и делает возможным соприкосновение поверхности желудочков с грудной стенкой. Исследование сердечного толчка проводится при помощи осмотра, пальпации, звукового сигнала.
Распространенность сердечной пульсации
Площадь выпячивания сердечного толчка составляет около 2 см². Если же она оказывается большей, то говорят о разлитом или распространенном толчке. При меньшей площади он является ограниченным.
Распространенная пульсация возникает, если сердце большей своей поверхностью прилежит к грудной стенке. Это наблюдается:
- при глубоком вдохе;
- беременности;
- при опухолях средостения и др.
В отсутствии этих состояний разлитой толчок может являться результатом расширения сердца (всего или любых его отделов).
Ограниченный сердечный толчок возникает, когда сердце меньшей площадью прилежит к грудной клетке. Причиной этому может служить:
- эмфизема легких;
- низкое стояние диафрагмы;
- экссудативный перикардит;
- гидро-, пневмоперикард.
Алгоритм определения
Сердечный толчок пальпируют следующим образом:
- Рука врача укладывается на прекардиальную область, пальцы при этом находятся на уровне верхушечного толчка, а ладонь – у правого края грудины, затем производится пальпация. Так оценивается прекардиальная область.
- Оценив состояние на этом уровне, рука врача смещается до III ребра и здесь также проводится пальпация.
Таким образом врач, при имеющемся сердечном толчке, различает колебание нижней части грудины, пульс у краев грудины и эпигастральную пульсацию.
Другие виды нежелательных вибраций
Возникновение резистентного сердечного толчка связано с пороками аорты или гипертензией. При пальпации специалист ощущает плотную, толстую мышцу. Если пульсации присуща гипердинамичность и увеличенная площадь, можно говорить о куполообразном верхушечном толчке.
Возникновение пульсации крупных магистральных сосудов наблюдается во втором межреберье справой и левой стороны от грудины и в области яремной вырезки может свидетельствовать о патологиях легочной артерии и аорты грудного отдела.
Также передача ритмичных сокращений сердца в отдел аорты брюшного отдела (пульсация в эпигастральной области) в норме не должна определяться.
Заболевания, выявляемые при пальпации, особенности верхушечных толчков при патологиях
Наиболее частым расстройством, которое выясняется при пальпации, является увеличение объёма левого желудочка, когда устойчиво повышается давление в большом круге кровообращения. На это влияют злоупотребление алкоголем, физические перегрузки. Это приобретенная патология, которая со временем устраняется. Но возможно выявление и других нарушений, более серьёзных.
При гипертонии
На ранних стадиях гипертоническая болезнь выражена неярко. Однако и в этот период можно выявить симптомы: головную боль, сердечные боли, сосудистый невроз. На развитие болезни влияет гипертрофия левого желудочка. При пальпации обнаруживается усиленный верхушечный толчок.
Другие свойства верхушечной пульсации:
- толчок положительный;
- разлитой;
- резистентный;
- куполообразный в некоторых случаях;
- имеет смещение влево и вниз.
При гипертрофии желудочка
Это состояние, при котором мышцы левого желудочка утолщаются, что часто связано с неконтролируемой гипертонией. Процесс не постоянный, но в некоторых случаях может привести к сердечной недостаточности. При лечении основной проблемы утолщенный желудочек может со временем уменьшаться в размерах.
При гипертрофии увеличивается сила верхушечного толчка, происходит смещение до передней подмышечной линии, и вниз, до 6–7 межреберья. Пульсация становится разлитой, высокой, принимает куполообразную форму.
При ишемической болезни сердца
Недостаточное обеспечение сердечной мышцы кислородом, питательными веществами приводит к поражению миокарда. Главный фактор развития заболевания – атеросклероз коронарных артерий, за счет чего сокращается снабжение сердечной мышцы кровью.
При визуальном осмотре области сердца верхушечный толчок не обнаруживается.
При пальпации врач определяет:
- положительный верхушечный толчок;
- пальпация пульса проводится в 5 межрёберном пространстве по направлению к внешней стороне от левой срединно-ключичной линии;
- пульсация разлитая, низкая, резистентная;
- площадь толчка 3 см².
Прослушивание верхушечного толчка – это наиболее эффективный способ оценки сердечной деятельности. Если пульс выходит за пределы нормы, имеется нерегулярное сердцебиение, следует обязательно посетить врача кардиолога.
Автор: Беляева Анна
Интерпретация результатов
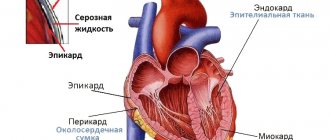
О чем может рассказать проведение пальпации верхушечного толчка? Для опытного врача, обладающего навыками физикального обследования пациента и обнаружившего, например, ослабленный верхушечный толчок, не составит труда связать этот признак с наличием у пациента выпотного перикардита, характеризующегося скоплением жидкости в полости сердечной сумки, или перикарда. В этом случае колебания, вызванные сердечными ударами, просто не способны пройти сквозь слой жидкости и ощущаются как толчок слабой силы.
В том случае, когда врач диагностирует разлитой верхушечный толчок, он может думать о наличии гипертрофии левого или правого желудочков. Тем более увеличение массы миокарда вероятно, если наблюдается смещение толчка вправо или влево. Так, при гипертрофии левого желудочка толчок смещается в левую сторону. Это обусловлено тем, что сердце, увеличиваясь в массе, должно себе найти место в грудной полости и оно будет смещаться в левую сторону. Соответственно, верхушка сердца, создавая толчок, будет определяться слева.
Таким образом, пальпация сердца при выполнении опытным врачом, может принести несомненную пользу пациенту, так как при плановом осмотре врач способен заподозрить какое-либо заболевание и своевременно направить пациента на дообследование с помощью инструментальных методов диагностики.
Какие заболевания можно предположить при помощи пальпации сердца?
Прощупывание верхушечного и сердечного толчка, отличающегося по характеристикам от нормы, а также определение патологического дрожания и пульсации сердца, могут быть обусловлены следующими заболеваниями:
- Врожденные и приобретенные пороки сердца, которые вызывают нарушение нормальной архитектоники сердца и рано или поздно приводят к формированию гипертрофии миокарда, Длительно существующая артериальная гипертония, особенно плохо поддающаяся терапии и достигающая высоких цифр артериального давления (180-200 мм рт ст),
- Аневризма грудного отдела аорты,
- Перикардит, особенно со скоплением большого количества жидкости в полости околосердечной сорочки,
- Заболевания бронхолегочной системы, спайки в плевральной полости, слипчивый (адгезивный) перикардит,
- Заболевания брюшной полости с увеличением ее объема – асцит (скопление жидкости в полости живота), опухолевые образования, беременность на поздних сроках, выраженное вздутие живота.
Например, если у исследуемого человека обнаружен отрицательный верхушечный толчок, который выглядит как западение межреберного промежутка в области толчка, врач непременно должен подумать о слипчивом перикардите, при котором листки перикарда “спаиваются” с внутренней поверхностью грудной клетки. При каждом сокращении сердца межреберные мышцы втягиваются внутрь грудной полости за счет образовавшихся спаек.