Сердце — безвоздушный орган, расположенный в окружении легочной ткани, богатой воздухом. Как безвоздушный орган сердце при перкуссии дает тупой звук. Но в связи с тем что оно по периферии частично прикрыто легкими, тупой звук неоднороден. Поэтому выделяют относительную и абсолютную тупость. При перкуссии области сердца, прикрытой легкими, определяется относительная, или глубокая, тупость, которая соответствует истинным границам сердца. Над областью сердца, не прикрытой легочной тканью, определяется абсолютная, или поверхностная, тупость.
Техника и правила перкуссии сердца
Перкуссия производится в вертикальном положении больного (стоя или сидя на стуле) с опущенными вдоль тела руками. В таком положении вследствие опущения диафрагмы поперечник сердца на 15—20% меньше, чем в горизонтальном. У тяжелых больных следует ограничиться перкуссией только в горизонтальном положении. У сидящего на кровати с горизонтально расположенными, не спущенными вниз ногами отмечаются высокое стояние купола диафрагмы, максимальное смещение сердца и наименее точные результаты перкуссии сердца. Перкуссия выполняется при спокойном дыхании больного. Положение врача должно быть удобным для правильного расположения пальца-плессиметра на грудной клетке исследуемого и свободного нанесения перкуторных ударов пальцем- молоточком. При горизонтальном положении больного врач находится справа, при вертикальном положении — напротив него. Перкуссия сердца производится по следующей схеме: • определение границ относительной тупости сердца, • определение контуров сердечно-сосудистого пучка, конфигурации сердца, размеров сердца и сосудистого пучка, • определение границ абсолютной тупости сердца. Перкуссия сердца выполняется с соблюдением всех “классических” правил топографической перкуссии: 1) направление перкуссии от более ясного звука к тупому; 2 ) палец-плессиметр устанавливается параллельно предполагаемой границе органа; 3) отметка границы производится по краю пальца-плессиметра, обращенного к ясному перкуторному звуку; 4) выполняется тихая (для определения границ относительной тупости сердца и контуров ердечно-сосудистого пучка) и тишайшая (для определения границ абсолютной тупости сердца) перкуссия.
Определение границ относительной тупости сердца
Относительная тупость сердца является проекцией передней его поверхности на грудную клетку. Вначале определяют правую, затем верхнюю и после этого левую границы относительной тупости сердца. Однако прежде чем определять границы относительной тупости сердца, следует установить верхнюю границу печени, т. е. высоту стояния правого купола диафрагмы, над которым располагается правый отдел сердца. Следует учитывать, что верхняя граница печени, соответствующая высоте стояния купола диафрагмы, прикрыта правым легким и при перкуссии дает притупленный звук (относительная тупость печени), который не всегда удается отчетливо определить. Поэтому на практике принято определять верхнюю границу абсолютной тупости печени, соответствующую нижней границе правого легкого, на которую ориентируются при нахождении правой границы сердца. Чтобы определить местоположение верхнего края печени методом перкуссии, палец-плессиметр ставят во II межреберье справа от грудины, параллельно ребрам, по срединно-ключичной линии и, меняя положение пальца-плессиметра по направлению вниз, наносят перкуторные удары средней силы до появления тупости (нижний край легкого, который у здоровых людей находится на уровне VI ребра). Определение правой границы относительной тупости сердца. Палец-плессиметр располагают на одно ребро выше печеночной тупости, т. е. в IV межреберье. Положение его меняется на вертикальное — параллельно ожидаемой границе сердца. Выстукивают от правой срединно-ключичной линии в направлении от легких к сердцу, пока не произойдет переход ясного звука в притупление. Появление укороченного звука определяет наиболее удаленную точку правого контура сердца. В норме правая граница относительной тупости сердца расположена в IV межреберье на 1—1,5 см кнаружи от правого края грудины и образуется правым предсердием. Определение верхней границы относительной тупости сердца проводят на 1 см кнаружи от левого края грудины при горизонтальном положении пальца-плессиметра, продвигаясь от I межре- берья вниз до появления притупления перкуторного звука. В норме верхняя граница относительной тупости сердца находится на уровне III ребра или в III межреберье, у лиц с астенической конституцией — над верхним краем IV ребра, что в значительной мере определяется высотой стояния купола диафрагмы. В образовании верхней границы относительной тупости сердца участвуют начальная часть легочной артерии и ушко левого предсердия. Определение левой границы относительной тупости сердца. Наиболее удаленную точку левого контура сердца представляет верхушечный толчок, который совпадает с левой границей относительной тупости сердца. Поэтому прежде чем начать определение левой границы относительной тупости сердца, нужно отыскать верхушечный толчок, необходимый в качестве ориентира. В тех случаях, когда верхушечный толчок не виден и не прощупывается, определение левой границы относительной тупости сердца методомперкуссии ведут по V и, кроме того, по VI межреберьям, в направлении от передней подмышечной линии к сердцу. Палец- плессиметр кладут вертикально, т. е. параллельно предполагаемой левой границе относительной тупости сердца, и перкутируют до появления притупления. В норме левая граница относительной тупости сердца расположена в V межреберье на 1—2 см кнутри от левой срединно-ключичной линии и образована левым желудочком.
Определение правого и левого контура сердечно-сосудистого пучка, размеров сердца и сосудистого пучка, конфигурации сердца
Определение границ контуров сердечно-сосудистого пучка позволяет найти размеры сердца и сосудистого пучка, составить представление о конфигурации сердца. Правый контур сердечнососудистого пучка проходит справа от грудины с I по IV межреберье. В I, II, III межреберьях он образован верхней полой веной и отстоит от передней срединной линии на 2,5—3 см. В IV межреберье правый контур образован правым предсердием, отстоит от передней срединной линии на 4—4,5 см и соответствует правой границе относительной тупости сердца. Место перехода сосудистого контура в контур сердца (правого предсердия) называется “правый сердечно-сосудистый (атриовазальный) угол”.
Левый контур сердечно-сосудистого пучка
проходит слева от грудины с I по V межреберье. В I межреберье он образован аортой, во II — легочной артерией, в III — ушком левого предсердия, в IV и V — левым желудочком. Расстояние от передней срединной линии в I—II межреберьях — 2,5—3 см, в III — 4,5 см, в IV—V — 6—7 см и 8—9 см соответственно. Граница левого контура в V межреберье соответствует левой границе относительной тупости сердца. Место перехода сосудистого контура в контур левого предсердия представляет тупой угол и носит название “левый сердечнососудистый (атриовазальный) угол”, или талия сердца. Методически перкуссия границ контуров сердечно-сосудистого пучка (вначале правого, затем левого) осуществляется в каждом межреберье от среднеключичной линии по направлению к соответствующему краю грудины при вертикальном положении пальца-плессиметра. В I межреберье (в подключичной ямке) перкуссия производится по первой (ногтевой) фаланге пальца- плессиметра.
По М.Г. Курлову, определяется 4 размера сердца: длинник, поперечник, высота и ширина.
Перкуссия области сердца
Производится с целью определения величины, конфигурации и положения сердца, а также размеров сосудистого пучка.
Сердце представляет собой плотное безвоздушное тело, над которым при перкуссии возникает тупой звук. Но в связи с тем что оно граничит с легкими и частично покрывается ими, звук может быть абсолютно тупым или притупленным, т. е. относительно тупым. В связи с этим различают относительную и абсолютную тупость сердца.
Относительная сердечная тупость соответствует истинным границам сердца, абсолютная — передней поверхности его, не прикрытой легкими (передняя стенка правого желудочка). Эти границы устанавливаются посредством перкуссии, и таким образом определяется соответственно относительная и абсолютная тупость сердца.
При определении истинных границ сердца необходима значительная сила перкуторного удара, поскольку оно располагается глубоко и прикрыто легкими. Кроме того, следует еще учитывать толщину грудной стенки. Чем она толще, тем больше должна быть сила перкуторного удара. Тем не менее во всех случаях она не должна быть чрезмерной. При передвижении пальца-плессиметра от легкого к месту нахождения края сердца ясный звук переходит в притупленный. Это притупление называется относительной тупостью сердца, которая говорит об истинных его границах, а следовательно, и о размерах.
Однако следует отметить, что если орган лежит поверхностно, то наилучшие результаты получаются при перкуторном ударе слабой силы. Поэтому при определении границ участка сердца, не прикрытого легкими, необходимо применять слабую (тихую и даже тишайшую) перкуссию. При этом всякий раз, когда палец-плессиметр, передвигаясь по направлению от легких к сердцу, переходит границу между передними краями легких и не прикрытым участком сердца, легочный звук сменяется абсолютно тупым. Поэтому тупость, получаемая над этим участком, будет абсолютной тупостью сердца.
При перкуссии сердца соблюдают следующие правила.
Перкуссию следует проводить в горизонтальном и вертикальном (если позволяет состояние больного) положениях пациента. В первом случае обследуемый лежит с вытянутыми вдоль туловища руками, а врач находится справа от него. Во втором — обследуемый стоит с опущенными вниз руками, врач может сидеть или стоять. Обычно пользуются посредственной перкуссией — пальцем по пальцу. Палец-плессиметр должен плотно прилегать к грудной клетке и располагаться параллельно искомой границе. Передвигать его надо на небольшое расстояние, чтобы не пропустить искомую границу.
При определении границ относительной тупости перкуссию следует проводить по- направлению от легких к сердцу, т. е. от ясного легочного звука до притупления.
В случае определения границ абсолютной тупости лучше перкутировать от притупленного звука к тупому, т. е. от границ относительной тупости сердца до границ абсолютной, но можно и в обратном направлении: от сердца к легким, т. е. от тупого звука к притупленному (выбор метода зависит от особенностей слуха и навыков). Отметка границы определяемой тупости производится по наружному краю пальца-плессиметра, обращенному к тому органу, который дает более громкий перкуторный звук, т. е. со стороны ясного легочного звука.
При перкуссии сердца сначала определяют границы его относительной тупости, а затем абсолютной.
При определении границ отпосительной тупости сердца вначале устанавливают правую границу, затем левую, а потом верхнюю.
Для выявления правой границы относительной тупости сердца по правой срединно-ключичной линии устанавливают верхнюю границу абсолютной тупости печени (или нижнюю границу легкого), которая в норме находится в VI межреберье. После этого, поднявшись вверх до IV межреберья (чтобы уйти от печеночной тупости, маскирующей сердечную тупость), палец-плессиметр располагают параллельно искомой границе и передвигают по направлению к сердцу по IV межреберному промежутку. Изменение перкуторного звука от ясного легочного до притупленного укажет на достижение границы относительной тупости сердца. Необходимо заметить, что палец-плессиметр каждый раз следует передвигать на небольшое расстояние, чтобы не пропустить границы сердечной тупости. Первое появление притупления указывает на то, что внутренний край пальца перешагнул через границу и находится уже в пределах расположения сердца. Правую границу отмечают по наружному краю пальца, обращенному к ясному перкуторному звуку. Она образуется правым предсердием и в норме располагается в IV межреберье, на 1—1,5 см выступая за пределы правого края грудины.
Перед установлением левой границы относительной тупости сердца необходимо определить верхушечный толчок, который служит ориентиром. Если его не удается обнаружить, перкуссию производят в V межреберье начиная от передней подмышечной линии в направлении к грудине. Палец-плессиметр располагают параллельно искомой границе и, перемещая его, наносят перкуторные удары средней силы до появления притупления. Отметку левой границы относительной тупости ставят по наружному краю пальца-плессиметра, обращенному к ясному перкуторному звуку. В норме она образуется левым желудочком, находится в V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии и совпадает с верхушечным толчком.
При определении верхней границы относительной тупости сердца палец-плессиметр ставят около левого края грудины параллельно ребрам и, перемещая его вниз по межреберным промежуткам, наносят удары средней силы до появления притупления. Отметку ставят по верхнему краю пальца-плессиметра, обращенному к ясному перкуторному звуку. Верхняя граница относительной тупости сердца образуется контуром легочной артерии и ушком левого предсердия и в норме располагается на III ребре по левой окологрудинной линии.
В норме расстояние от правой границы относительной тупости до передней срединной линии составляет 3—4 см, а от левой — 8—9 см. Сумма этих расстояний (11—13 см) представляет собой размеры поперечника относительной тупости сердца.
Для определения конфигурации сердца проводят перкуссию последовательно в каждом межреберье: справа от IV и. выше. II, слева от V и выше—до II. При этом палец-плессиметр располагают, как обычно, параллельно ожидаемой тупости. Перкуторный удар должен быть средней силы. Полученные при перкуссии точки соединяют между собой и, таким образом, выявляют конфигурацию сердца. Она может меняться в зависимости от характера его патологии. Так, при митральных пороках сердца (недостаточность митрального клапана, митральный стеноз) сердце приобретает «ми-тральную конфигурацию». Вследствие расширения левого предсердия и левого желудочка происходит сглаживание талии сердца за счет увеличения размеров левого предсердия. При аортальных пороках (недостаточность клапана аорты, сужение аортального отверстия), при резко выраженных формах гипертонической болезни сердце в результате изолированного расширения левого желудочка приобретает «аортальную конфигурацию» — вид «сапога» или «сидячей утки». В случае комбинированных и сочетанных пороков могут увеличиваться все отделы сердца. При очень резком смещении границ сердца во все стороны его называют «бычьим».
Для определения границ абсолютной тупости сердца следует пользоваться тихой перкуссией. Палец-плессиметр располагают параллельно искомой границе. Перкуссию ведут от границ относительной тупости к границам абсолютной до получения абсолютно тупого звука. Сначала определяют правую, затем левую и, наконец, верхнюю границы абсолютной тупости сердца.
С целью определения правой границы абсолютной тупости сердца палец-плессиметр ставят на правую границу относительной тупости сердца параллельно правому краю грудины и, нанося тихий перкуторный удар, передвигают его постепенно кнутри до появления абсолютно тупого звука. На этом месте делают отметку по наружному краю пальца, обращенному к границе относительной тупости. В норме правая граница абсолютной тупости сердца идет вдоль левого края грудины.
При определении левой границы абсолютной тупости сердца палец-плессиметр ставят параллельно левой границе относительной тупости, несколько отступив от нее кнаружи. Наносят тихий перкуторный удар, постепенно передвигая палец кнутри до появления тупого звука. Левую границу абсолютной тупости сердца проводят по наружному краю пальца-плессиметра. В норме она находится в V межреберье и на 1,5—2 см смещена кнутри от левой срединно-ключичной линии.
Для установления верхней границы абсолютной тупости сердца палец-плессиметр ставят на верхнюю границу относительной тупости сердца у края грудины параллельно ребрам и, производя тихую перкуссию, спускаются вниз до появления тупого звука (с целью лучшей дифференциации перкуторного звука перкуссию начинают на I межреберье выше относительной тупости). Отметку верхней границы абсолютной тупости делают по краю пальца, обращенному кверху. В норме она располагается на IV ребре по левой окологрудинной линии.
Иногда трудно отграничить абсолютную тупость от относительной (если перкутировать от легких к сердцу). В таких случаях палец-плессиметр ставят в центре абсолютной тупости, а потом передвигают его по направлению к границам относительной (т. е. от тупого звука к притупленному). Первое присоединение к перкуторному звуку легочного тона и будет указывать на переход из области абсолютной тупости в область относительной. При этом целесообразно применить тишайшую перкуссию: палец-плессиметр помещают на перкутируемую поверхность не в прямом, а в согнутом под прямым углом в первом межфоланговом суставе виде. Устанавливают его перпендикулярно к перкутируемому участку и по месту сгиба перкутирующим пальцем правой руки производят очень тихие удары. В норме вся площадь абсолютной тупости сердца образуется передней поверхностью правого желудочка.
Границы сосудистого пучка определяются во II межреберье следующим образом. Палец-плессиметр ставят на II межреберье справа по срединно-ключичной линии параллельно ожидаемой тупости и, тихо перкутируя, постепенно передвигают его кнутри по направлению к грудине до появления притупленного звука. Границы отмечают по наружному краю пальца, обращенному к ясному перкуторному звуку. Затем таким же образом производят тихую перкуссию слева. Отметку делают также по наружному краю пальца-плессиметра. В норме размер поперечника сосудистого пучка равен 4,5—6 см.
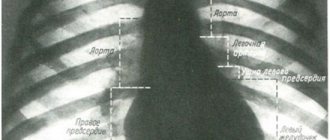
Сосудистый пучок образуют справа верхняя полая вена и дуга аорты, слева — легочная артерия.
Нормальные контуры сердца. Правый контур относительной тупости сердца во II и III межреберьях образован верхней полой веной; в IV—правым предсердием. Левый контур во II межреберье сверху — левой частью дуги аорты, затем стволом легочной артерии, на уровне III ребра—ушком левого предсердия, а книзу до IV—V ребра — узкой полоской левого желудочка. Переднюю поверхность сердца образует правый желудочек.
Аускультация сердца. При выслушивании сердца необходимо соблюдать общие и частные правила. Общие правила такие же, как и при выслушивании легких. Частные правила сводятся к следующему.
Врач располагается с правой стороны пациента так, чтобы можно было свободно и правильно приложить фонендоскоп (стетоскоп) к местам выслушивания.
Выслушивание производится в горизонтальном (лежа на спине, на левом боку) и вертикальном (если позволяет состояние) положениях больного. Это дает возможность лучше выслушивать звуковые явления, возникающие в сердце при различных клапанных пороках.
Чтобы устранить звуковые явления со стороны легких, которые могут исказить результат обследования, больной во время аускультации должен задержать дыхание. Однако долго он это делать не может; процедуру приходится повторять.
Иногда звуковые явления сердца резко изменяются после физической нагрузки. Поэтому при аускультации больному (если позволяет его состояние) предлагают сделать несколько приседаний, подняться по лестнице, пройтись по кабинету, палате и т. д. Нередко это способствует обнаружению важных в диагностическом отношении изменений звуковых явлений сердца.
Сердце не следует выслушивать поспешно. При поспешном обследовании редко можно получить достоверную аускультативную картину. Вместе с тем слишком продолжительная аускультация ведет к утомлению слуха и снижению эффективности выслушивания. Выслушивание нужно проводить с периодическими паузами, что дает оптимальный эффект.
Первый этап выслушивания всегда должен быть аналитическим, расчленяющим аускультативную симптоматику на фрагменты. Вначале нужно сосредоточить внимание на тонах сердца (на первом, затем на втором), далее — на систолической и в заключение — на диастолической паузах. На основании полученных данных необходимо дать комплексную оценку мелодии сердца.
Места наилучшего выявления звуков сердца — тонов, а также шумов — не всегда совпадают с анатомической локализацией их источников — клапанов и закрываемых ими отверстий. Так, митральный клапан проецируется в месте прикрепления III ребра к грудине слева; аортальный — по середине грудины на уровне III реберных хрящей; легочной артерии—во II межреберье слева у края грудины; трехстворчатый клапан — на середине линии, соединяющей места прикрепления к грудине хрящей III левого и V правого ребер. Такая близость клапанных отверстий друг к другу затрудняет изолирование звуковых явлений в месте истинной их проекции на грудную клетку. В связи с этим определены места наилучшего проведения звуковых явлений от каждого из клапанов.
Местом выслушивания двухстворчатого клапана служит область верхушечного толчка, т. е. V межреберье на расстоянии 1—1,5 см кнутри от левой срединно-ключичной линии; клапана аорты—II межреберье справа у края грудины, а также 5-я точка Боткина—Эрба (место прикрепления III— IV ребра к левому краю грудины; а); клапана легочной артерии—II межреберье слева у края грудины; трехстворчатого клапана—нижняя треть грудины, у основания мечевидного отростка.
Выслушивание проводится в определенной последовательности: область верхушечного толчка, II межреберье справа у края грудины; II межреберье слева у края грудины; нижняя треть грудины (у основания мечевидного отростка); точка Боткина — Эрба. Такая последовательность обусловлена частотой поражения клапанов сердца.
У практически здоровых лиц при выслушивании сердца обычно определяются два тона — первый и второй, иногда третий (физиологический) и даже четвертый.
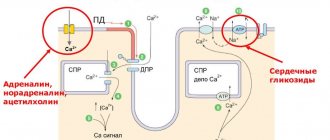
Первый тон составляет сумма звуковых явлений, возникающих в сердце во время систолы. Поэтому он называется систолическим. Он возникает в результате колебаний напряженной мышцы желудочков (мышечный компонент), замкнутых створок двух- и трехстворчатого клапанов (клапанный компонент), стенок аорты и легочной артерии в начальный период поступления в них крови из желудочков (сосудистый компонент), предсердий при их сокращении (предсердный компонент).
Второй тон обусловлен захлопыванием и возникающими при этом колебаниями клапанов аорты и легочной артерии. Его появление совпадает с началом диастолы. Поэтому он называется диастолическим. Между первым и вторым тонами наступает малая пауза (никаких звуковых явлений не прослушивается), а за вторым тоном следует большая пауза, после которой снова возникает тон. Однако начинающие обучение студенты нередко с большим трудом различают первый и второй тоны. Для облегчения этой задачи рекомендуется вначале выслушивать здоровых людей с медленным сердечным ритмом. В норме первый тон выслушивается громче у верхушки сердца и в нижней части грудины. Это объясняется тем, что к верхушке сердца лучше проводятся звуковые явления с ми-трального клапана и систолическое напряжение левого желудочка выражено больше, чем правого. Второй тон громче выслушивается у основания сердца (в местах выслушивания аорты и легочной артерии. Первый тон более продолжительный и низкий, чем второй.
Изменение тонов сердца прежде всего может выражаться в ослаблении или усилении звучности одного из них или обоих, в изменении тембра, продолжительности, в расщеплении или раздвоении их, в отдельных случаях — в возникновении добавочных тонов. При этом диагностическое значение имеет определение места наилучшего выслушивания патологических звуковых явлений. Усиление второго тона во II межреберье слева говорит об акценте его на легочной артерии (определяется путем сравнения его громкости и тембра на легочной артерии и аорте). Это свидетельствует о повышении давления в малом круге кровообращения, что может наблюдаться при заболеваниях сердца, а также дыхательной системы (митральные пороки, эмфизема легких, пневмосклероз, хроническая пневмония). Усиление второго тона во II межреберье справа свидетельствует об акценте его на аорте, что наблюдается при повышении артериального давления в большом круге кровообращения (артериальная гипертония), а также в случае уплотнения стенки и клапана аорты при атеросклерозе и ряде других заболеваний.
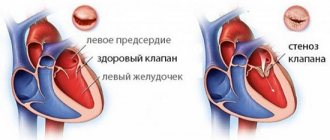
Усиление первого тона на верхушке сердца чаще всего встречается при сужении левого предсердно-желудочкового отверстия (митральный стеноз), тахикардии. Это обусловлено тем, что при данном пороке во время диастолы в левый желудочек меньше поступает крови, чем в норме, и он более быстро сокращается (переход из расслабленного состояния в напряженное). Кроме того, при митральном стенозе меняется тембр первого тона за счет колебаний склерозированных створок митрального клапана. Он приобретает трескучий оттенок, напоминающий звук хлопающего на ветру флага. Такой тон на верхушке сердца при митральном стенозе получил название «хлопающего».
Ослабление первого тона на верхушке сердца может наблюдаться при воспалительных процессах его мышцы (миокардиты), кардиосклерозе (рубцовые изменения в сердечной мышце), при поражении клапанного аппарата (двух- и трехстворчатого, а также аортального).
Ослабление второго тона на аорте возможно при аортальных пороках (недостаточность клапана аорты или стеноз ее устья).
Ослабление второго тона на легочной артерии наступает при недостаточности клапана или сужении устья (стеноз) ее.
Если при аускультации сердца вместо одного из тонов выслушиваются два коротких, следующих друг за другом через небольшой промежуток времени, то это говорит о раздвоении тона. Если же разница во времени возникновения этих компонентов незначительная и не создается впечатления о раздвоении, речь идет о расщеплении тона. Таким образом, принципиальной качественной разницы между раздвоением и расщеплением тонов нет. Существует лишь некоторое количественное различие: расщепление—начальная фаза, а раздвоение—более выраженная степень нарушения единства тонов.
Раздвоение и расщепление тонов может быть физиологическим и патологическим.
В случае тяжелых поражений сердца может прослушиваться трехчленный ритм. Он обусловлен ослаблением миокарда (воспаление, дегенеративные изменения, токсические поражения) левого желудочка и возникает в результате быстрого растяжения его стенок под напором вливающейся из предсердия крови. Это и создает мелодию трехчленного ритма (первый, второй и дополнительный третий тоны), напоминающую топот скачущей лошади—«ритм галопа». Его еще образно называют «криком сердца о помощи», поскольку он является признаком тяжелого поражения сердца. Ритм галопа лучше выслушивается непосредственно ухом (вместе со звуком воспринимается легкий толчок, передающийся от сердца на грудную клетку в фазу диастолы) в области верхушки сердца или III—IV межреберья слева. Особенно четко он прослушивается при положении пациента лежа на левом боку. Но при этом создается неудобство для непосредственного выслушивания ухом. В таких случаях пользуются фонендоскопом.
Значительно чаще встречаются раздвоение и расщепление второго тона, вызываемые неодновременным закрытием клапанов легочной артерии и аорты вследствие повышения давления в малом или в большом круге кровообращения. Раздвоение и расщепление второго тона также может быть физиологическим и патологическим.
Физиологическое раздвоение второго тона выслушивается исключительно у основания сердца во время вдоха и выдоха или при физической нагрузке. В конце глубокого вдоха при расширении грудной клетки вследствие понижения в ней давления кровь несколько задерживается в расширенных сосудах малого круга и поэтому в меньшем количестве поступает в левое предсердие, а оттуда — ив левый желудочек. Последний из-за меньшего кровенаполнения заканчивает систолу раньше правого, и захлопывание аортального клапана предшествует закрытию клапана легочной артерии. Во время выдоха создаются противоположные условия. В случае повышения давления в грудной клетке кровь, как бы выжимаясь из сосудов малого круга, в большом количестве поступает в левый отдел сердца, и систола левого желудочка, а следовательно, и начало его диастолы наступает позже, чем правого.
Вместе с тем раздвоение второго тона может быть признаком серьезных патологических изменений сердца и его клапанов. Так, раздвоение второго тона у основания сердца (II межреберье слева) прослушивается при митральном стенозе. Это обусловлено тем, что гипертрофированный и переполненный кровью правый желудочек заканчивает систолу позже левого. Поэтому аортальный компонент второго тона возникает раньше, чем легочный. Раздвоение или расщепление второго тона при недостаточности двухстворчатого клапана связано с большим по сравнению с нормой кровенаполнением левого желудочка, что ведет к удлинению его систолы, и диастола левого желудочка начинается позже, чем правого. В связи с этим аортальный клапан закрывается позже, чем клапан легочной артерии.
От истинного раздвоения второго тона следует отличать его звуковую мелодию, только внешне напоминающую раздвоение. Примером может служить добавочный тон, возникающий во время открытия двухстворчатого (митрального) клапана при митральном стенозе. Онотличается высоким щелкающим тембром и воспринимается как громкое эхо, следующее за вторым тоном. Добавочный тон вместе с хлопающими первым и вторым образуют своеобразную мелодию, напоминающую крик перепела. Отсюда и название данного звукового явления, выслушивающегося при митральном стенозе у верхушки сердца,—«ритм перепела». Область распространения его обширна — от верхушки сердца вверх и в подмышечную ямку.
Иногда при выслушивании сердца на фоне редких и глухих тонов появляется одинокий, очень громкий тон, так называемый «пушечный тон» Стражеско. Он обусловлен одновременным сокращением предсердий и желудочков, что наблюдается при полной атриовентрикулярной блокаде, т. е. когда импульсы из предсердий не доходят до желудочков и они сокращаются каждый в своем ритме (чаще сокращаются предсердия), но в каком-то цикле их сокращения совпадают.
При патологии, а иногда и у здоровых людей, помимо сердечных тонов, аускультация сердца дает возможность обнаружить другие звуковые явления, именуемые шумами. Они возникают при сужении отверстия, через которое протекает кровь, и при увеличении скорости кровотока. Такие явления могут быть обусловлены учащением сердечных сокращений или уменьшением вязкости крови.
Сердечные шумы разделяются на шумы, образующиеся внутри самого сердца (внутрисердечные), и шумы, возникающие вне сердца (внесердечные, или экстракардиальные).
Внутрисердечные шумы чаще всего возникают в результате поражения клапанов сердца, при неполном смыкании их створок во время закрытия соответствующего отверстия или же при сужении просвета последнего. Они могут быть обусловлены также поражением мышцы сердца.
Внутрисердечные шумы бывают органическими и неорганическими. Первые наиболее важны в диагностическом отношении. Они свидетельствуют об анатомических поражениях клапанов сердца или закрываемых ими отверстий.
Шум, возникающий во время систолы, т. е. между первым и вторым тоном, называется систолическим, а во время диастолы, т. е. между вторым и следующим первым тоном,— диастолическим. Следовательно, систолический шум по времени совпадает с верхушечным толчком и пульсом на сонной артерии, а диастолический — с большой паузой сердца.
Изучение техники выслушивания шумов лучше начинать с систолического (при нормальном сердечном ритме). Эти шумы могут быть мягкими, дующими, грубыми, скребущими, музыкальными, короткими и продолжительными, тихими и громкими. Интенсивность любого из них может постепенно уменьшаться или увеличиваться. Соответственно этому они называются убывающими или нарастающими. Систолические шумы, как правило, убывающие. Они могут прослушиваться во время всей систолы или части ее.
Выслушивание диастолического шума требует особых навыков и внимания. Этот шум по громкости значительно слабее систолического и имеет низкий тембр, с трудом улавливается при тахикардии (частота сердечных сокращений больше 90 в минуту) и мерцательной аритмии (беспорядочные сокращения сердца). В последнем случае для выслушивания диастолического шума следует использовать длинные паузы между отдельными систолами. Диастолический шум в зависимости от того, в какую фазу диастолы возникает, разделяется на три разновидности: протодиастолический (убывающий; возникает в самом начале диастолы, сразу после второго тона), мезодиастолический (убывающий; появляется в середине диастолы, несколько позже после второго тона) и пресистолический (нарастающий; образуется в конце диастолы перед первым тоном). Диастолический шум может длиться во время всей диастолы.
Органический внутрисердечный шум, обусловленный приобретенными пороками сердца, может быть систолическим (при недостаточности двух- и трехстворчатого клапанов, сужении устья аорты) и диастолическим (при сужении левого и правого предсердно-желудочковых отверстий, недостаточности клапана аорты). Разновидностью диастолического шума является пресистолический шум. Он возникает при митральном стенозе в связи с усилением тока крови через суженное отверстие в конце диастолы при сокращении левого предсердия. Если над одним из клапанов или отверстий выслушиваются два шума (систолический и диастолический), то это говорит о комбинированном пороке, т. е. о недостаточности клапана и сужении отверстия.
Локализация любого шума соответствует месту наилучшего выслушивания клапана, в области которого этот шум образовался. Однако он может проводиться по току крови и по плотной мышце сердца в период ее сокращения.
Систолический шум при недостаточности двухстворчатого клапана лучше всего выслушивается на верхушке сердца. Он проводится в сторону левого предсердия (II—III межреберье слева) и в подмышечную область. Этот шум становится более четким при задержке дыхания в фазе выдоха и в положении больного лежа, особенно на левом боку, а также после физической нагрузки.
Систолический шум при недостаточности трехстворчатого клапана хорошо прослушивается у основания мечевидного отростка грудины. Отсюда он проводится кверху и вправо, в сторону правого предсердия. Этот шум лучше прослушивается в положении больного на правом боку при задержке дыхания на высоте вдоха.
Систолический шум при сужении устья аорты лучше всего слышен во II межреберье справа от грудины, а также в межлопаточном пространстве. Он, как правило, имеет пилящий, скребущий характер и проводится по току крови вверх на сонные артерии. Данный шум усиливается в положении больного лежа на правом боку с задержкой дыхания в фазе форсированного выдоха.
Диастолический шум при митральном стенозе, возникающий в начале или середине диастолы, часто лучше прослушивается в области проекции двухстворчатого клапана (место прикрепления III ребра к грудине слева), чем на верхушке. Пресистолический, наоборот, лучше прослушивается в области верхушки. Он почти никуда не проводится и особенно хорошо слышен в вертикальном положении больного, а также после физической нагрузки.
Диастолический шум при недостаточности аортального клапана выслушивается также во II межреберье справа от грудины и проводится по ходу тока крови вниз к левому желудочку. Он нередко лучше выслушивается в 5-й точке Боткина — Эрба и усиливается в вертикальном положении больного.
Органические внутрисердечные шумы, как уже отмечалось, могут быть результатом врожденных пороков сердца (незаращение межпредсердного — овального отверстия, дефект межжелудочковой перегородки — болезнь Толочинова — Роже, незаращение артериального — боталлова протока, сужение легочной артерии).
При незаращении межпредсердного отверстия отмечаются систолический и дастолический шумы, максимум слышимости которых выявляется в области прикрепления III ребра к грудине слева.
При дефекте межжелудочковой перегородки возникает скребущий систолический шум. Он выслушивается по левому краю грудины, на уровне III—IV межреберий и проводится в межлопаточное пространство.
При незаращении артериального протока (аорта соединена с легочной артерией) прослушивается систолический шум (иногда с диастолическим) во II межреберье слева. Он слабее слышен над аортой. Этот шум проводится в межлопаточную область ближе к позвоночнику и на сонные артерии. Его особенность в том, что он сочетается с усиленным вторым тоном на легочной артерии.
При сужении устья легочной артерии прослушивается грубый систолический шум во II межреберье слева у края грудины, мало передающийся в другие места; второй тон в этом месте ослаблен или отсутствует.
Шумы могут также возникать в результате расширения полостей сердца
При недостаточности клапана аорты на верхушке сердца нередко прослушивается функциональный диастолический (пресистолический) шум — шум Флинта. Он появляется, когда створки митрального клапана приподымаются сильной струёй крови, поступающей из аорты во время диастолы в левый желудочек, и вызывают тем самым преходящее сужение левого предсердно-желудочкового отверстия. Шум Флинта прослушивается на верхушке сердца. Его громкость и продолжительность непостоянны.
Функциональные шумы, как правило, выслушиваются на ограниченном участке (лучше всего на верхушке и чаще на легочной артерии) и имеют небольшую громкость, мягкий тембр. Они непостоянны, могут возникать и исчезать при различном положении тела, после физической нагрузки, в разных фазах дыхания.
К внесердечным шумам относятся шум трения перикарда и плевроперикардиальный шум. Шум трения перикарда возникает при воспалительных процессах в нем. Он выслушивается во время как систолы, так и диастолы, лучше выявляется в области абсолютной тупости сердца и никуда не проводится. Плевроперикардиальный шум возникает при воспалительном процессе участка плевры, прилегающего к сердцу. Он напоминает шум трения перикарда, но в отличие от него усиливается на вдохе и выдохе, а при задержке дыхания уменьшается или исчезает вовсе. Плевроперикардиальный шум прослушивается по левому краю относительной тупости сердца.
Аускультация сосудов. При аускультации близко располагающихся к сердцу артерий (сонные артерии) можно выслушать два тихих тона. Один из них возникает в результате напряжения артериальной стенки во время систолы желудочков. Второй проводится со створок клапана аорты при их захлопывании. При аускультации артерий, располагающихся далеко от сердца, тоны не выслушиваются.
При легком сдавливании крупных артерий можно прослушать в норме с помощью фонендоскопа шум, возникающий при прохождении крови через суженный просвет сосуда. При стенозе устья аорты выслушивается систолический шум на сонных артериях (без их сдавления). Это проводной шум с аорты.
При малокровии прослушивается систолический шум на крупных артериях без сдавления их, что объясняется снижением вязкости крови, а следовательно, увеличением скорости кровотока.
При тиреотоксикозе шум можно прослушать над щитовидной железой. Он возникает в результате усиления кровотока при учащении сердечных сокращений.
В случае недостаточности аортального клапана на бедренной артерии при легком ее сдавлении с помощью фонендоскопа или стетоскопа можно выслушать двойной шум Виноградова—Дюрозье — в фазе систолы и диастолы (первый более сильный). Кроме того, при данном пороке на бедренной и на других крупных артериях без их сдавления можно прослушать двойной тон Траубе.
При анемии на яремной вене иногда прослушивается дующий или жужжащий шум – «шум волчка». Он усиливается при глубоком вдохе или при повороте головы в противоположную сторону.
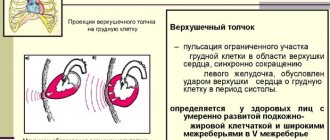
Длинник сердца
— расстояние в сантиметрах от правого сердечно-сосудистого угла до верхушки сердца, т. е. до левой границы относительной тупости сердца. Он совпадает с анатомической осью сердца и в норме равен 12—13 см. Для характеристики положения сердца известное значение имеет определение угла наклона сердца, заключенного между анатомической осью сердца и передней срединной линией. В норме этот угол соответствует 45—46°, у астеников он увеличивается.
Поперечник сердца
— сумма 2 перпендикуляров к передней срединной линии из точек правой и левой границ относительной тупости сердца. В норме он равен 11 — 13 см ± 1 — 1,5 см с поправкой на конституцию — у астеников он уменьшается (“висячее”, “капельное” сердце), у гиперстеников — увеличивается (“лежачее” сердце).
Ширина сердца
— сумма 2 перпендикуляров, опущенных на длинник сердца: первый — из точки верхней границы относит е л ь н о й тупости сердца, второй — из вершины сердечнопеченочного угла, образованного правой границей относительной т у п о с т и сердца и печенью (практически — V межреберье, у правого края грудины). В норме ширина сердца составляет 10—10,5 см.
Высота сердца
— расстояние от точки верхней границы относительной тупости сердца до основания мечевидного отростка (первый отрезок) и от основания мечевидного отростка до нижнего контура сердца (второй отрезок). Однако ввиду того что нижний контур сердца перкуторно практически невозможно определить из-за прилегания печени и желудка, считают, что второй отрезок равняется одной трети первого, а сумма обоих отрезков в норме составляет в среднем 9—9,5 см.
Косой размер сердца
(quercus) определяется от правой границы относительной тупости сердца (правое предсердие) до верхней границы относительной тупости сердца (левое предсердие), в норме равен 9—11 см.
Ширина сосудистого пучка
определяется по II межреберье, в норме составляет 5—6 см.
Определение конфигурации сердца.
Различают нормальную, митральную, аортальную и в виде трапеции с широким основанием конфигурации сердца. При нормальной конфигурации сердца размеры сердца и сердечно- сосудистого пучка не изменены, талия сердца по левому контуру представляет тупой угол.
Митральная конфигурация сердца характеризуется сглаженностью и даже выбуханием талии сердца по левому контуру за счет гипертрофии и дилатации левого предсердия, что характерно для митральных пороков сердца. При этом при наличии изолированного митрального стеноза происходит расширение границ относительной тупости сердца вверх и вправо за счет увеличения левого предсердия и правого желудочка, а при недостаточности митрального клапана — вверх и влево за счет гипертрофии левого предсердия и левого желудочка.
Аортальная конфигурация сердца наблюдается при аортальных пороках и характеризуется смещением кнаружи и вниз левой границы относительной тупости сердца за счет увеличения размеров левого желудочка без изменения левого предсердия. В связи с этим талия сердца по левому контуру подчеркнута, приближается к прямому углу. Увеличиваются длинник и поперечник сердца без изменения его вертикальных размеров. Такую конфигурацию сердца традиционно сравнивают с контуром утки, сидящей на воде.
Конфигурация сердца в виде трапеции с широким основанием инаблюдается вследствие скопления большого количества жидко147 сти в полости перикарда (гидроперикард, экссудативный перикардит), при этом значительно увеличивается поперечник сердца. Резко выраженная кардиомегалии с увеличением всех камер сердца — “бычье сердце” (cor bovinum) — наблюдается при декомпенсации сложных пороков сердца, дилатационной кардиомиопатии.
Особые патологические формы сердца
К особым патологическим формам сердца относится легочное и «бычье».
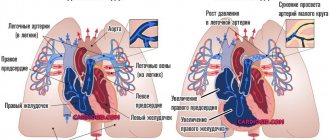
Легочное сердце
При легочном сердце повышается нагрузка на правые отделы, что приводит к расширению предсердия и желудочка. На рентгенограмме обнаруживают расширение тени вправо (2 дуга) и смещение левого контура за счет большого правого желудочка, появляется митральная конфигурация.
Хронические болезни бронхов и легких, которые протекают несколько лет, в 25% случаев сопровождаются легочным сердцем. Оно может возникать и остро при повреждении грудной клетке и диафрагмы за несколько часов.
Если у больного есть сильное ожирение, то избыток жира поднимает кверху диафрагмальный купол, что затрудняет дыхание и становится причиной изменения сердечной тени. Подострое легочное сердце (развивается до 3-7 дней) бывает при закупорке тромбом легочной артерии, тяжелой пневмонии, метастазах опухоли, полиомиелите, мышечной слабости (миастении).
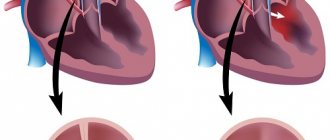
Бычье сердце
Расширение камер сердца (дилатационная кардиомиопатия) или утолщение сердечной мышцы (гипертрофическая кардиомегалия) приводят к тому, что сердечная тень увеличивается во все стороны и формируется «большое», или «бычье» сердце.
Конфигурация его будет приближена к трапециевидной или шаровидной, реже сохраняется талия.
Причинами появления синдрома большого сердца могут быть:
- атеросклероз, стенокардия, инфаркт и его осложнения: аневризма, постинфарктный кардиосклероз;
- пороки;
- гипертоническая болезнь;
- воспаление миокарда иммунное или при ревматизме, бактериальной, вирусной, грибковой инфекции;
- кардиомиопатия при алкоголизме, контакте с химикатами, металлами, промышленной пылью;
- тяжелый гиповитаминоз, дефицит питания, особенно нехватка белка, когда ослабляется и растягивается сердечная мышца.
Расширение камер сердца приводит к нарушению кровообращения, застою крови в легких, отекам, увеличению печени.
Рекомендуем прочитать статью о рентгене сердца. Из нее вы узнаете, что показывает рентген сердца, зачем нужна рентгенография в трех проекциях, с контрастированием пищевода, а также о том, как подготовиться к рентгенографии сердца и о чем расскажут результаты. А здесь подробнее о строении сердца человека.
Конфигурация сердца бывает нормальной: 2 дуги справа, 4 слева, есть талия. При пороках сердца, крупных сосудов, болезнях легких, миокарда появляется митральная, аортальная, трапециевидная форма, возможно обнаружении легочного и «бычьего» сердца на рентгенограмме. Только изменение конфигурации не говорит о наличии болезни.
Определение границ абсолютной тупости сердца
Абсолютная тупость сердца — это часть сердца, не прикрытая краями легких, прилегающая непосредственно к передней стенке грудной клетки и дающая при перкуссии абсолютно тупой звук. Абсолютная тупость сердца образована передней поверхностью правого желудочка. Для определения границ абсолютной тупости сердца применяется тишайшая, или пороговая, перкуссия. Различают правую, верхнюю и левую границы. Определение проводят по общим правилам топографической перкуссии от границ относительной тупости сердца (правой, верхней, левой) по направлению к зоне абсолютной тупости. Правая граница абсолютной тупости сердца проходит по левому краю грудины; верхняя — по нижнему краю IV ребра; левая — на 1 см кнутри от левой границы относительной тупости сердца или совпадает с ней.
Норма и отклонения в показаниях
Данные, которые получены в ходе физических методов диагностики, к которым относятся осмотр, пальпирование, перкуссия и прослушивание, должны оцениваться только врачом в комплексе с опросом и другими методами диагностики.
Перкуссия абсолютной тупости сердца
Сужение границ, как правило, не связано с патологиями сердца, оно бывает при эмфиземе, пневмотораксе и низком положении диафрагмы у худощавых пациентов. Расширены границы при таких заболеваниях:
- стеноз митрального отверстия,
- легочное сердце,
- недостаточность трикуспидального клапана,
- опухоли средостения,
- рубцовых изменениях по краям легких.
Отклонения от нормы относительной тупости сердца
Если правая граница смещена вправо, то это свидетельство митрального или легочного стеноза, скопления жидкости или воздуха в грудной клетке.
Сдвиг влево возможен при астении, исхудании, правостороннем пневмо- или гидротораксе.
Смещение левой линии ОТС чаще происходит в левую сторону при таких болезнях:
- аортальной недостаточности,
- несмыкании митрального клапана,
- декомпенсированном стенозе аорты,
- гипертонической болезни,
- острой ишемии миокарда,
- недостаточности кровообращения,
- высоком расположении диафрагмы из-за метеоризма, ожирения.
Аускультация взрослых и детей
Сердечные тоны прослушиваются при движении сосудистых стенок, клапанов, течения крови при сокращениях миокарда. Нормой считается прослушивание первого и второго тона.
Первый – это систолический тон. В него входят такие компоненты:
- клапанный – закрывание клапанов между предсердиями и желудочками;
- мышечный – сокращение сердечной мышцы желудочков;
- сосудистый – прохождение крови в крупные сосуды;
- предсердный – проталкивание крови в желудочки.
Второй тон диастолический, его слышно при смыкании клапанов аорты и легочной артерии и последующем течении крови по ним.
Третий тон бывает у подростков и пациентов с недостатком питания. Его вызывает движение желудочков в фазу их заполнения и диастолического расслабления. Четвертый тон также относится к диастолическим и слышен перед первым, при полном кровенаполнении камер сердца.
Тоны ослаблены при миокардитах, дистрофии миокарда. Первый тон слабеет при митральной и аортальной недостаточности, сужении аорты.
Усиление 1 тона связано с образованием полости внутри легкого при туберкулезе, пневмотораксе, а также митральном и трикуспидальном стенозе, тахикардии.
Второй тон становится приглушенным при несмыкании клапанов, так как отсутствует его клапанная часть, низком артериальном и легочном давлении. Усиление 2 тона бывает при артериальной гипертензии над аортой, а патология митрального клапана приводит к акценту 2 тона над легочным стволом.
Аускультация сердца
Аускультация сердца — наиболее ценный из методов исследования сердца. Во время работы сердца возникают звуковые явления, которые называют сердечными тонами. Анализ этих тонов при выслушивании или графической записи (фонокардиографии) дает представление о функциональном состоянии сердца в целом, работе клапанного аппарата, деятельности миокарда. Задачами аускультации сердца являются: 1) определение тонов сердца и их характеристика: а) сила; б) монолитность; в) тембр; г) ритм; д) частота; 2 ) определение числа сердечных сокращений (по частоте тонов); 3) определение наличия или отсутствия шумов с описанием их основных свойств.
При проведении аускультации сердца соблюдаются следующие правила. 1. Положение врача — напротив или справа от больного, что дает возможность свободно выслушивать все необходимые точки аускультации. 2. Положение больного: а) вертикальное; б) горизонтальное, лежа на спине; в) на левом, иногда на правом боку. 3. Используются определенные приемы аускультации сердца: а) выслушивание после дозированной физической нагрузки, если позволяет состояние больного; б) выслушивание в разные фазы дыхания, а также при задержке дыхания после максимального вдоха или выдоха. Указанные положения и приемы используются с целью создания условий для усиления шумов и их дифференциальной диагностики, о чем будет сказано ниже.