Что это за болезнь?
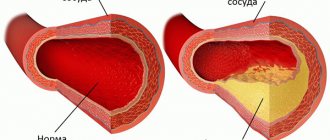
Атеросклероз (ATHEROSCLEROSIS латынь, от греч. athere – кашица, sklerosis – уплотнение) (МКБ 10) хроническое заболевание артерий, которое возникает в результате нарушения жирового (липидного) и белкового (протеинового) обмена. Наблюдается отложение холестериновых атероматозных бляшек и образований липопротеидов на стенках сосудов.
После чего наступает склероз – процесс, при котором в отложениях растёт соединительная ткань, закрепляя их на месте, а за ним – кальциноз – деформация стенок сосудов и уменьшение их пропускной способности.
ВАЖНО! Согласно, определению ВОЗ, атеросклероз – это накопление липидов, сложных углеводов, фиброзной ткани, компонентов крови, отложение солей кальция и сопутствующие изменения средней оболочки (медии) в артериальной стенке.
Сложные углеводы – это не что иное, как излишки сахара, которые, собравшись в кластерные структуры (полисахариды), отложились на стенках сосудов. Это и есть основная причина распространенного атеросклероза, а не потребление жирной пищи, как было принято считать последние 50 лет.
Как возникает заболевание
Болезнь развивается под воздействием двух факторов: сосудистого и липидного. Суть в том, что на стенках сосудов формируются патологические отложения холестерина, так называемые атеросклеротические бляшки. Они постепенно сужают просветы артерий и в итоге могут их полностью перекрыть. Но чтобы холестерин проник в стенку сосуда, нужны определенные условия.
Главным из них является повреждение внутреннего слоя артерии. Через такую поврежденную ткань холестерин проникает в сосудистую стенку и закрепляется в ней. Так формируется атеросклеротическая бляшка, которая со временем разрастается и мешает полноценному кровотоку.
Вторым фактором развития этой болезни является нарушение липидного (жирового) обмена. В состав крови входят липопротеиды высокой и низкой плотности. Если их концентрация в крови находится в пределах нормы, то бляшки не образуются. А вот когда уровень липопротеидов низкой плотности повышается, то риск развития атеросклероза резко возрастает.
Такое нарушение липидного обмена обусловлено:
- Возрастными изменениями;
- Гормональными сбоями;
- Сахарным диабетом;
- Чрезмерным употреблением в пищу жиров;
- Недостатком в рационе грубых волокон.
Образование холестериновых бляшек – процесс длительный. Клинические признаки проявляются не сразу. Первые симптомы болезни человек обычно ощущает лишь на пятом десятке. Но есть факторы риска, которые ускоряют этот процесс. Главный из них, по мнению врачей, – это образ жизни.
Фото
Ознакомьтесь далее с фото распространенного атеросклероза сосудов.
Статистика в России
На всю долю смертей от заболеваний сердечнососудистой системы в России, 40% приходится на атеросклероз. Средний возраст больного – 58 лет, преимущественно мужчина, имеет вредные привычки, работа сидячая. Женщины подвергаются болезни реже, примерно в 2 раза.
Если сравнить со статистикой 10-летней давности, то мы получим такие данные:
- Доля смертей среди больных ССЗ составляла 23%.
- Средний возраст больного – 76 лет.
- Процент пациентов женского пола – 4% (18 на данный момент).
Как видно, прогноз неутешительный.
АтеросклерозД. А. Мантров
V. ФАКТОРЫ РИСКА В РАЗВИТИИ АТЕРОСКЛЕРОЗА
1. Атеросклеротическое поражение коронарных сосудов лежит в основе возникновения ишемической болезни сердца (ИБС), поэтому ИБС нередко называют коронарной болезнью, а ее профилактика прежде всего связывается с предупреждением развития и прогрессирования атеросклероза и его осложнений. А последствием может быть самое опасное для жизни современного человека — инфаркт миокарда.
Что же способствует развитию атеросклероза, можно ли предотвратить его возникновение и прогрессирование?
Поиск ответов на эти вопросы объединил усилия специалистов различных отраслей клинической и теоретической медицины многих стран мира. Исходным положением для их исследований явилось указание, высказанное еще в 30-е гг. XX в. крупнейшим советским ученым, всемирно признанным авторитетом по изучению атеросклероза академиком Н. Н. Аничковым. Он считал необходимым выделять при анализе причин возникновения и прогрессирования атеросклероза три группы факторов: предрасполагающих к заболеванию, вызывающих его и способствующих его развитию.
Установлено, что вызывать развитие атеросклероза и способствовать его прогрессированию могут одни и те же факторы. Именно под их воздействием «просыпается» в большинстве случаев генетическая предрасположенность к заболеванию, которая в дальнейшем реализуется его клиническими проявлениями — различными формами ИБС, поражением аорты и ее ветвей, сосудов головного мозга, артерий нижних конечностей. Чем в более молодом возрасте начинается воздействие на организм «факторов риска» возникновения атеросклероза и чем оно более интенсивно, тем раньше и в большей степени поражаются сосуды различной локализации.
В настоящее время в основе первичной профилактики (предупреждения развития заболевания) атеросклероза, а значит и ИБС, лежит концепция о факторах риска. Под этим термином понимают привычки, связанные с образом жизни, или какие-либо врожденные признаки, увеличивающие риск заболевания. Чем больше у человека факторов риска, тем больше вероятность заболеть, и наоборот. Путем изучения обширных контингентов лиц в странах, отличающихся природными условиями, степенью индустриализации, образом жизни, питанием, были выделены факторы риска для атеросклероза и ИБС. Их можно разделить на две группы: факторы, которые изменить невозможно, и факторы, на которые можно повлиять.
К факторам риска ИБС и атеросклероза, которые изменить невозможно, относят пол, возраст, наследственность. Установлено, что мужчины болеют чаще ИБС и заболевание у них развивается в более молодом возрасте, чем у женщин. В последние годы наблюдается увеличение заболеваемости ИБС у женщин, что в основном связывают с изменением образа жизни и приобретением вредных привычек: курение, низкая физическая активность, избыточная масса тела, однако все же женщины болеют ИБС и атеросклерозом реже, чем мужчины. Всем хорошо известно, что риск развития атеросклероза увеличивается с возрастом и для мужчин и для женщин. Если ближайшие родственники страдают ИБС, особенно до 60 лет, то имеется неблагоприятная наследственность, эти лица должны быть особенно внимательны к своему здоровью и стремиться избежать других факторов риска.
Среди факторов риска, которые можно изменить, наибольшее значение имеют повышенный уровень холестерина в крови (гиперхолестеринемия), курение сигарет и повышенное артериальное давление (артериальная гипертония). Их называют основными факторами риска. Имеется много научных данных, позволяющих считать, что между этими факторами риска и развитием атеросклероза и ИБС имеется причинная связь. Выделяют еще целый ряд факторов риска, влияние которых менее отчетливо, чем указанных выше. Это сахарный диабет, низкая физическая активность, избыточная масса тела, повышенный уровень в крови мочевой кислоты. Остановимся подробнее на каждом из этих факторов риска.
2. Высокий уровень холестерина в крови, нарушение обмена жиров (липидов). Холестерин относится к группе жиров, он необходим для нормальной жизнедеятельности организма, однако его высокий уровень в крови способствует развитию атеросклероза. Холестерин циркулирует в крови в составе жиробелковых частиц — липопротеинов, о значении которых в развитии атеросклероза говорилось выше. Определенный уровень холестерина в крови поддерживается за счет холестерина, поступающего с пищевыми продуктами, и синтеза его в организме.
В настоящее время накоплено большое количество неоспоримых данных о связи между повышенным уровнем холестерина в крови и риском развития атеросклероза, а следовательно ИБС. Их можно суммировать следующим образом:
1) эксперименты на животных показали, что кормление их пищей с высоким содержанием холестерина приводит к развитию атеросклероза;
2) эпидемиологические исследования групп населения, отличающихся по уровню холестерина в крови, выявили различную степень распространенности в них ИБС;
3) у лиц, страдающих ИБС, чаще встречается повышение уровня холестерина в крови;
4) у лиц с генетически обусловленным высоким уровнем холестерина в крови (семейная гиперхолестеринемия) почти всегда преждевременно развивается атеросклероз и ИБС, т. е. в этой ситуации мы как бы имеем эксперимент в природе.
Между уровнем холестерина в крови и развитием ИБС наблюдается линейная связь, т. е. чем выше уровень холестерина, тем больше риск заболевания. Выделяемая в практической деятельности граница нормального уровня холестерина в крови является условной. Нормальным считается содержание в крови холестерина до 6,72 ммоль/л (260 мг%) и ниже. Крупные международные исследования показывают, что среди групп населения с подобным уровнем холестерина в крови ИБС встречается относительно редко (например, в странах Средиземноморского бассейна).
Согласно современным представлениям о механизмах развития атеросклероза и ИБС имеет значение не только общее содержание холестерина в крови, но и с какой группой липопротеинов он связан. Как говорилось ранее, риск развития ИБС находится в прямой зависимости от липопротеинов низкой плотности и в обратной зависимости от липопротеинов высокой плотности. Изменение индивидуальных уровней этих липопротеинов и их соотношение дают более точную информацию о возможности риска развития ИБС. Уровень холестерина в крови зависит в основном от состава пищи, хотя несомненное влияние оказывает и генетически обусловленная способность организма синтезировать холестерин. Обычно наблюдается четкая связь между употреблением в пищу насыщенных жиров и холестерина и уровнем холестерина в крови. Изменение диеты сопровождается и изменением уровня холестерина в крови. Разработан целый ряд формул, с помощью которых можно предсказать, как изменение содержания в пище холестерина на 100 г может изменить его содержание в крови на 0,129-0,165 ммоль/л (5–6 мг%). Однако эти формулы учитывают только холестерин, поступающий с пищей, и не учитывают холестерин, синтезируемый в организме. Различные виды жиров по-разному влияют на уровень холестерина в крови. Наиболее выраженной способностью повышать уровень холестерина обладают насыщенные жирные кислоты, в то время как ненасыщенные жирные кислоты обладают обратным эффектом, т. е. способствуют снижению холестерина в крови. Таким образом, холестерин и насыщенные жирные кислоты, поступающие с пищей, являются основными веществами, способствующими повышению уровня холестерина в крови, а следовательно, и развитию атеросклероза. У каждого отдельного человека содержание холестерина в крови зависит от его количества, поступающего с пищей, и генетически обусловленной способности организма его синтезировать.
Предотвращению возникновения атеросклероза или замедлению его прогрессирования способствует нормализация обмена липидов, которая обеспечивает уменьшение отложения холестерина в стенках сосудов. Больным с выраженным атеросклеротическим поражением сосудов свойственен избыток холестерина не только в крови, но и в клетках. В атеросклеротических бляшках обнаруживается содержание соединений холестерина (в частности, эфиров холестерина), в несколько раз превышающее их концентрацию в крови, из которой они проникают в сосудистую стенку.
Неоспоримым является тот факт, что устранение гиперхолестеринемии (повышенного уровня холестерина) и некоторых других дислипидемий (расстройств обмена жиров) достоверно уменьшает риск заболевания атеросклерозом и развития ишемической болезни сердца.
3. Как указывалось, артериальная гипертония считается основным фактором в развитии атеросклероза и его осложнений.
Опасность гипертонии состоит в том, что у многих людей это заболевание протекает бессимптомно, они чувствуют себя здоровыми. У врачей существует такое выражение — «закон половинок». Оно означает, что из всех лиц с артериальной гипертензией половина не знает о своем заболевании, из тех, кто знает, только половина лечится, а из тех, кто лечится, половина лечится эффективно, т. е. добивается нормализации артериального давления. Такая ситуация наблюдается повсюду, если не прилагаются специальные усилия к активному выявлению и лечению лиц с артериальной гипертензией.
Длительное повышение артериального давления оказывает повреждающий эффект на многие органы и системы человеческого организма, но больше всего страдает сердце, головной мозг, почки, глаза. Сердце при артериальной гипертензии вынуждено постоянно работать с повышенным напряжением. Постепенно происходит его «изнашивание» и развивается сердечная недостаточность, проявляющаяся одышкой сначала при физической нагрузке, а затем и в покое. Повышенное артериальное давление способствует развитию повреждений и в сосудах. Они становятся менее эластичными, «ломкими», в них быстрее развивается атеросклероз. Особенно часто поражаются сосуды головного мозга, следствием чего являются инсульты сосудов глаз, где нередко возникают кровоизлияния, ведущие к потере зрения, а в тяжелых случаях и к слепоте. Американские ученые подсчитали, что у мужчины в возрасте 35 лет, имеющего артериальное давление 120/80 мм рт. ст., предполагаемая продолжительность предстоящей жизни составляет 41,5 года, то при артериальном давлении 140/95 мм рт. ст. — 37,5 года, а при артериальном давлении 150/100 мм рт. ст. — 25 лет, т. е. даже умеренное повышение артериального давления заметно снижает продолжительность жизни.
Доказано, что артериальная гипертония у мужчин в возрасте 40–59 лет увеличивает риск развития ИБС в 4,2 раза, а риск смерти от заболеваний, обусловленных атеросклерозом, в 4,5 раза.
В исследованиях больных с различными стадиями гипертонической болезни и в опытах на животных установлено, что пусковым механизмом является изменение структур и свойств сосудистой стенки, возникающих на фоне длительного повышения тонуса сосудов под влиянием так называемых прессорных веществ, ведущая роль среди которых отводится осетехоламинам (гормонам надпочечников). В этих условиях развивается повреждение внутренней поверхности сосудистой стенки мелких артерий, повышение ее проницаемости, что сопровождается пропитыванием ее структур холестерином и другими липидами, избыточным размножением клеток в стенке сосудов. Последнему способствует скопление в местах повреждений тромбоцитов (красных кровяных пластинок) клеток крови, образующих своеобразные «заплатки» на местах микродефектов сосудов. С этой же целью они продуцируют вещества, усиливающие размножение структур клеток в стенках сосудов, увеличивающие степень их сокращения, активизирующие процессы свертывания крови.
Однако столь сложное действие тромбоцитов, направленное на ликвидацию повреждения сосудистой стенки, имеет и свою негативную сторону. Оно оказывается чрезмерным, не может вовремя прекратиться самостоятельно, так как в организме сохраняется действие «пускового механизма» — исходного повышения тонуса сосудов у больного гипертонической болезнью.
Только при условии своевременной ликвидации его, т. е. при раннем начале адекватного лечения повышенного артериального давления, удается избежать развития склеротических изменений в сосудах. Чем длительнее человек страдает гипертонической болезнью, тем больше происходят изменения в сосудах и тем меньше надежд на их обратимость даже на фоне проводимой терапии. Вот почему меры профилактики артериальной гипертензии, предпринимаемые смолоду, своевременное, т. е. максимально более раннее начало ее лечения — залог здоровой сердечно-сосудистой системы в зрелом возрасте.
В последние годы ученые-кардиологи особенно настойчиво ищут пути первичной профилактики артериальной гипертензии, т. е. предупреждения заболевания. Для дальнейшего проведения профилактики надо знать причины или факторы, способствующие развитию заболевания. В 90–95 % случаев причину развития артериальной гипертензии установить не удается. Такую гипертонию называют первичной, эссенциальной, или гипертонической болезнью. При некоторых заболеваниях гипертония является одним из симптомов болезни. Такую гипертонию называют вторичной, или симптоматической. В этих случаях излечение основного заболевания обычно приводит к нормализации артериального давления. К ним относятся некоторые опухоли надпочечников, заболевания почек, сужение почечных артерий. К повышению артериального давления у молодых женщин может привести прием противозачаточных препаратов. Хотя причина развития гипертонической болезни пока полностью не ясна, выделены факторы, способствующие ее возникновению, влияя на которые можно предупредить гипертоническую болезнь. Эти факторы можно разделить на генетические и окружающей среды, не исключается возможность и взаимоусиливающего влияния этих двух видов факторов. Научные данные подтверждают роль наследственности в развитии гипертонической болезни. Это сходство уровней артериального давления наблюдается у взрослых родственников первой степени родства и однояйцевых близнецов.
Конец ознакомительного фрагмента.
Патогенез: что происходит за процесс?
Ещё его называют атерогенез (патогенез). Сначала проходит процесс поступления «шлаков» внутрь стенки сосудов, затем процесс высвобождения из неё липопротеидов и лейкоцитов, гибели клеток, перераспределения межклеточного вещества. Финальная стадия – деформация стенок и разрастание сосудов.
Разберём подробно про каждый этап
Накопление и модификация липопротеидов
В норме стенка артерии состоит из одноклеточного эндотелиального слоя, под которым располагаются гладкомышечные клетки, находящиеся в межклеточном веществе. Первые признаки болезни — липидные пятна. Их появление связано с локальным отложением липопротеидов. Находясь на стенках сосудов, липопротеиды вступают в химические реакции, такие как:
- Окисление, с образованием гидроперикиси, излишек которой ведёт к разрыву пептидных связей и соединению продуктов распада протеинового обмена с продуктами распада жирных кислот.
- Неферментативное гликозилировнаие – процесс, сопровождающий больных сахарным диабетом, способствующий гипергликемии (повышенному уровня сахара в крови), что ускоряет процесс атерогенеза.
Миграция лейкоцитов и образование ксантомных клеток
Миграцию липопротеидов обеспечивают рецепторы адгезии, которые находятся на стенках эндотелия. После адгезии (всасывания), лейкоциты проходят через стенку и накапливаются создавая ксантомную (пенистую) клетку, в простонародье – бляшку.
Проантерогенный и антиатерогенный факторы
В процессе поглощения модифицированных, прошлой стадией, липопротеидов, выделяются факторы роста, способствующие развитию ксантомной клетки (проантерогенный фактор).
Разрастание бляшки
Основной причиной этого процесса является действие низкомолекулярных нейромедиаторов, таких, как, например, серотонин и дофамин. Они незначительно увеличивают скорость и интенсивность всех процессов организма. В данном случае их действие приносит больше вреда, чем пользы, лишь потому, что рецепторы, отвечающие за сигнал выводить бляшки – заблокированы этими самыми отложениями и сигнал не проходит.
Мнение эксперта
Землянухина Татьяна Вячеславовна
Фельдшер скорой и неотложной помощи в Клинической больнице скорой помощи #7 г.Волгоград.
Спросить эксперта
Не могу полностью согласиться с приведенной информацией. Вред серотонина и дофамина весьма спорный и на ранних этапах формирования и развития бляшки эти нейромедиаторы не несут опасности. Под их влиянием бляшка лишь быстрее может раствориться. Организм сам себе начинает наносить вред лишь уже после стадии прорастания сосудов в сосуды.
Макроскопические изменения
При помощи инструментальных методов исследования можно определить состояние стенки, а также уровень дегенеративных изменений.
Выделяют такие стадии:
- Стадия жировой полоски или раннее проявление заболевания. Жёлтые пятна, которые расположились на интиме, а именно во внутренней оболочке, с возрастом могут увеличиваться и сливаться в конгломераты. Мышечные волокна, которые находятся в интиме, поглощают их и превращаются в пенистые клетки. Такая стадия представляет собой скопление микрофагов и мышечных волокон.
- Стадия фиброзной бляшки. Характеризуется расположением образования в интиме сосуда, который начинает эксцентрично расти. Этот рост обеспечивает перекрывание диаметра для прохождения крови. Бляшка состоит из сердцевины, в её основе связанный холестерин. Капсула состоит из клеток эндотелия, микрофагов, фиброзных волокон.
- Стадия комплексных нарушений. Это переход к клиническим проявлениям. При помощи специфических факторов фиброзная бляшка начинает трескаться и к ней прилипают тромбоциты – это увеличивает риск образования тромба.
Микроскопические патологии
При исследовании на гистологическом уровне, выделяют такие стадии морфологических изменений:
Долипидная. Она характеризуется повышенной проницаемостью стенок сосудов и их набуханием. Из-за описанных процессов в интиме откладывается фибриноген, белок крови и гликозаминогликан. Таким образом, наблюдаются нарушения метаболических процессов.- Липоидозная. Происходит прогрессирование метаболических нарушений. В этот момент легко обнаружить жировые полоски и пятна. Наблюдается утолщение интимы из-за активной очаговой инфильтрации холестеринами, липопротеидами.
- Липосклероз. Характеризуется проявлением бляшки, которая начинает активно развиваться на месте распада белковых элементов. По периферии происходит ангиогенез или образование сосудов, при помощи которых обуславливается повышенное поступление белков плазмы крови.
- Атероматоз. Когда бляшка сформируется, она начнёт разрушаться. На месте изъявления можно увидеть детрит, в составе которого есть кристаллы холестерина. В бляшке есть множество липидов и сосудов, лимфоцитов и плазматических клеток. В этот период мышечная оболочка становится очень тонкой, волокна атрофируются и появляется гематома как результат разрушения сосудов.
- Стадии изъявления. При разрушении бляшек формируется язва с неровными краями, которая опускается на дно артерии. Такой дефект часто прикрывается тромботическими массами за счёт активации форменных телец и факторов свёртываемости крови.
- Атерокальциноз. Он представляет образование кальцевых солей в сформированный тромб. На молекулярном уровне наблюдается накопление глутаминовой кислоты, имеющей в своём составе карбоксильные группы.
Как замедлить прогрессирование?
Изменения в образе жизни могут замедлить прогрессирование атеросклероза:
- Бросьте курить, чтобы не повреждать артерии.
- Делайте физические упражнения несколько раз в неделю. Старайтесь больше ходить пешком, подниматься по лестнице, дышать воздухом, а также выполнять массу других упражнений, не противопоказанных по состоянию здоровья.
- Употребляйте здоровую пищу. Важна сбалансированная диета, которая основана на фруктах, зерновых и овощах.
Нужно придерживаться своего веса, исключать резкое похудение и набор веса. - Снизьте уровень стресса. Больше расслабляйтесь.
- Проводите мониторинг работы сердца. Так вы сможете избежать каких-либо осложнений.
Факторы риска и профилактика развития сердечно-сосудистых заболеваний
Несмотря на разнообразие серьезных болезней, актуальных для современного мира, сердечно-сосудистые заболевания по-прежнему являются основной причиной смерти в мире. Сердечные заболевания сопровождают любые виды болезней, влияющих на сердечно-сосудистую систему. В основном это болезни сердца, сосудистые заболевания головного мозга и почек, а также заболевания периферических артерий. Причины сердечных заболеваний разнообразны, но наиболее распространенные — атеросклероз и гипертония. Кроме того, с возрастом происходит ряд физиологических и морфологических изменений, которые нарушают функции сердца и сосудов, и впоследствии приводят к увеличению риска сердечных заболеваний, даже у здоровых людей без симптомов.
Факторы риска развития сердечно-сосудистых заболеваний
Факторы риска бывают устранимые и не устранимые. Устранимые — это такие факторы риска, которые можно тем или иным способом устранить, а НЕ устранимые — это такие факторы риска, которые (к сожалению) устранить невозможно.
Ниже перечислю факторы риска, а Вы посчитайте — сколько их у Вас? Чем больше у Вас факторов риска, тем больше вероятность развития у Вас сердечно-сосудистых заболеваний, а при наличии болезней — развития осложнений.
Не устранимые факторы риска:
- Пол и возраст: риск у мужчин выше, чем у женщин; с возрастом различия уменьшаются (в возрасте 35 — 70 лет у мужчин риск смерти от инсульта на 30% выше, от ИБС в 2–3 раза выше, чем у женщин. В возрасте 75 лет риск смерти от ССЗ примерно одинаков у мужчин и у женщин. Мужчины старше 55 лет, а женщины старше 65 лет в большей степени подвержены сердечно-сосудистым заболеваниям.
- Менопауза. У женщин в менопаузе риск сердечно-сосудистых заболеваний выше.
- Наследственность. Болезни сердца у Ваших прямых родственников говорят о более высокой вероятности развития подобных болезней и у Вас.
- Географический регион проживания: высокая частота инсульта и ИБС в России, Восточной Европе, странах Балтии.
- Поражение органов мишеней (сердце, головной мозг, почки, сетчатка глаз, периферические сосуды). Наличие необратимых заболеваний перечисленных органов значительно увеличивает риск сердечно-сосудистой катастрофы.
- Сахарный диабет. Сахарный диабет в настоящее время причислен к поражениям органов мишеней. Признаки диабета: жажда, сухость во рту, большое потребление жидкости, частое (безболезненное) и обильное мочеиспускание.
Устранимые факторы риска:
- Курение — названо первым, т. к. легче всего устраняется: курение повышает риск заболеваний сердца в 1,5 раза; повышает риск атеросклероза, облитерирующих заболеваний сосудов, онкологических заболеваний; повышает холестерин ЛПНП (самый плохой для сердца); повышает артериальное давление как у больных гипертензией, так и у лиц с нормальным давлением.
- Гиперхолестеринемия (общий холестерин> 5,2 моль/л).
- Дислипидемия (изменение соотношения уровней различных фракций холестерина):
- Повышение систолического (верхнего) артериального давления> 140 мм Hg.
- Повышение диастолического (нижнего, «сердечного») артериального давления> 90 мм Hg.
- Повышенное потребление соли.
- Ожирение: при индексе массы тела 25 — 29 (ожирение 2 степени) риск ИБС на 70% выше, при ИМТ > 30 (ожирение 3 степени) — на 300% выше; при одинаковом весе тела риск ИБС, инсульта и смерти увеличивается при росте отношения окружностей талии/бедра.
- Злоупотребление алкоголем.
- Гиподинамия (ежедневные упражнения легкой или средней интенсивности в течение 20 мин уменьшают риск смерти от ИБС на 30%).
- Стрессы.
- Повышение сахара в крови.
- При нарушении функции почек, когда через почки начинает выходить белок, а также гиперкреатининемии (хронической почечной недостаточности) — более позднем критерии поражения почек, когда почки не справляются со своей функцией.
- Пульсовое артериальное давление (разница между систолическим и диастолическим) больше 60 мм Hg, высокая вариабельность артериального давления (разброс значений в пределах суток), недостаточное снижение или повышение артериального давления ночью. Т. е. не должно быть резких скачков давления, а ночью артериальное давление должно быть ниже дневного.
- Тахикардия, т. е. частый пульс или сердцебиение.
- Синдром ночного апноэ. Это-храп и кратковременные остановки дыхания во время сна.
- Социально-экономическое положение (чем ниже социальный статус, тем выше риск сердечно-сосудистых заболеваний).
- Стрессы.
ПРОФИЛАКТИКА
- Бросьте курить и оградите себя от пассивного курения.
Во-первых, курение является одной из основных причин развития атеросклероза, артериальной гипертензии, ишемической болезни сердца и инсульта. И, напротив, прекращение курения приводит к снижению риска заболевания ровно вдвое. Во-вторых, в сигаретном дыму содержится не только никотин, но и канцерогенные смолы, воздействующие на сердечно-сосудистую систему человека. Характерен тот факт, что пассивное курение столь же губительно, как и активное.
- Не злоупотребляйте алкоголем.
Алкоголь в минимальных количествах (не более 20 мл этанола для женщин и не более 30 мл этанола для мужчин в день) способствует разжижению крови и благотворно влияет на сердечно-сосудистую систему, но при превышении нормы его воздействие становится резко отрицательным.
- Контролируйте вес.
У людей с избыточным весом и тем более ожирением в 2–3 раза чаще возникают сердечно-сосудистые заболевания, и протекают они с большей вероятностью осложнений. Контролируйте вес и обхват талии.
- Питайтесь правильно.
Умеренное употребление мяса (особенно красного), достаточное количество рыбы (минимум — 300 г в неделю), употребление овощей и фруктов, отказ или ограничение жирного, жареного, копченого — это простые и эффективные меры не только позволят вам сохранить свое тело в хорошей форме, но и значительно снизят риск сердечно-сосудистых заболеваний. Следите за уровнем холестерина в крови и помните, что его можно нормализовать с помощью правильного здорового питания.
- Больше двигайтесь.
Нормальный и необходимый уровень физической активности составляет 150 минут любой двигательной активности в неделю — это обязательное условие успешной профилактики сердечно — сосудистых заболеваний.
- Научитесь контролировать стресс.
Хроническое недосыпание, а также постоянное психологическое напряжение ослабляют иммунитет, выматывают человека, являются причиной возникновения аритмии и нарушения сердечной деятельности в целом. Здоровый сон и философское отношение к жизни, напротив, значительно повышают ваши шансы, как избежать сердечно — сосудистых заболеваний.
- Контроль диабета.
Если у вас есть диабет, неукоснительно придерживайтесь всех рекомендаций вашего лечащего врача, контролируйте уровень сахара в крови и не оставляйте без внимания любое изменение состояния вашего здоровья.
- Контроль уровня артериального давления.
Контролируйте свое давление и, если у вас имеются нарушения (гипертония, гипотония), обязательно выполняйте все рекомендации вашего лечащего врача.
СОВЕТЫ КАРДИОЛОГА:
АЛГОРИТМ ДЕЙСТВИЙ ПРИ БОЛЯХ В СЕРДЦЕ.
1. Боль в области сердца — одна из самых частых причин обращения людей за скорой медицинской помощью. Эти боли обращают на себя внимание и вызывают беспокойство сильнее, чем многие другие.
2. Известно, что половина неблагоприятных исходов при различных формах острого коронарного синдрома (ОКС — понятие, объединяющее ряд тяжелых и в любую минуту угрожающих жизни состояний) происходят в первые часы заболевания, поэтому время в этом случае — опасный враг, и самые большие усилия должны быть направлены на раннюю постановку диагноза и лечение.
3. Положительный эффект при лечении ОКС напрямую зависит от времени обращения за медицинской помощью. В таком случае признаки инфаркта могут быть обратимыми и в дальнейшем не повлияют значительно на функциональное состояние сердца.
4. Дебют развития инфаркта миокарда чаще имеет типичный характер — боль будто жжет, давит и сжимает, возникает в области за грудиной и может отдавать в левую руку. Часто боль сопровождается сильным беспокойством и страхом: человек пытается найти себе место, не может полностью разобраться в происходящем. В случае начальных форм развития болезни болевые ощущения отступают уже через одну — пять минут после приема лекарственного препарата. Если боль через этот промежуток времени не исчезает, значит, это сигнал того, что заболевание приобрело более тяжелое течение, а, следовательно, велики шансы развития инфаркта миокарда.
5. Во время приступа рекомендуются следующие меры для срочной ликвидации болей:
- создать больному физический и психоэмоциональный покой: лечь, сесть, или остановиться, если боли в груди появились во время выполнения нагрузки;
- необходимо срочно принять 1 таблетку нитроглицерина под язык.
- Обезболивающий эффект нитроглицерина наступает обычно в течение 1–5 мин. Для купирования приступа достаточно 1–2 таблеток нитроглицерина;
- необходимо принять ½ таблетки ацетилсалициловой кислоты;
- если приступ затянулся (длится 10–15 мин) и повторные приемы нитроглицерина оказались неэффективными, необходимо немедленно вызвать скорую помощь — терпеть нельзя!
6. Если боль продолжается более 10–15 минут — терпеть нельзя. Необходимо срочно вызвать скорую помощь. Исход лечения зависит от того, насколько рано больной обратился к врачу. Сейчас очень многие пациенты имеют тенденцию с этим затягивать. Одни считают, что боль связана с остеохондрозом, другие — с бронхитом, курением и т. д. Такая недооценка симптомов заболевания часто служит поводом позднего обращения, а значит, позднего начала лечения.
ВНИМАНИЕ! Больному с сердечным приступом категорически запрещается вставать, ходить, курить и принимать пищу до особого разрешения врача; нельзя принимать Аспирин (Ацетилсалициловую кислоту) при непереносимости его (аллергические реакции), а также при явном и выраженном обострении язвенной болезни желудка и двенадцатиперстной кишки; нельзя принимать Нитроглицерин при резкой слабости, потливости, а также при выраженной головной боли, головокружении, остром нарушении зрения, речи или координации.
ОСТРОЕ НАРУШЕНИЕ МОЗГОВОГО КРОВООБРАЩЕНИЯ (ОНМК).
Основные признаки (симптомы):
- Онемение, слабость «непослушность» или паралич (обездвиживание) руки, ноги, половины тела, перекашивание лица и слюнотечение на одной стороне;
- Речевые нарушения (затруднения в подборе нужных слов, понимания речи и чтения, невнятная и нечеткая речь, до полной потери речи);
- Нарушения или потеря зрения, «двоение» в глазах, затруднена фокусировка зрения;
- Нарушение равновесия и координации движений (ощущения «покачивания, проваливания, вращения тела, головокружения», неустойчивая походка вплоть до падения);
- Необычная сильная головная боль (нередко после стресса или физического напряжения);
- Спутанность сознания или его утрата, неконтролируемые мочеиспускание или дефекация.
При внезапном появлении любого из этих признаков срочно вызывайте бригаду скорой медицинской помощи, даже если эти проявления болезни наблюдались всего несколько минут.
Алгоритм действий до прибытия бригады скорой медицинской помощи.
При возникновении ОНМК необходимо следовать инструкции, полученной раннее от лечащего врача, если такой инструкции не было, действовать согласно следующему алгоритму:
- Если больной без сознания положите его на бок, удалите из полости рта съемные протезы (остатки пищи, рвотные массы), убедитесь, что больной дышит.
- Если пострадавший в сознании, помогите ему принять удобное сидячее или полусидящее положение в кресле или на кровати, подложив под спину подушки. Обеспечьте приток свежего воздуха. Расстегните воротничок рубашки, ремень или пояс, снимите стесняющую одежду.
- Возьмите 2 таблетки Глицина и положите их под язык больному.
- Измерьте температуру тела больного. Если она 38 градусов Цельсия или более дайте больному 1г Парацетамола (2 таблетки по 0,5 г разжевать, проглотить), (при отсутствии Парацетамола других жаропонижающих препаратов не давать!).
- Положите на лоб и голову лед или продукты из морозильника, уложенные в непромокаемые пакеты, обернутые полотенцем.
- Если больной раннее принимал лекарственные препараты снижающие уровень холестерина в крови из группы статинов (Симвастатин, Ловастатин, Флувастатин, Правастатин, Аторвастатин) дайте больному его обычную дневную дозу и возьмите препарат с собой в больницу.
- Если прибытие скорой медицинской помощи задерживается, измерьте больному артериальное давление и если его верхний уровень превышает 220 мм рт.ст., дайте больному препарат снижающий артериальное давление, который он принимал раньше.
- Если пострадавшему трудно глотать и у него капает слюна изо рта, наклоните его голову к более слабой стороне тела, промокайте стекающую слюну чистыми салфетками.
- Если пострадавший не может говорить или его речь невнятная, успокойте его и ободрите, заверив, что это состояние временное. Держите его за руку на непарализованной стороне, пресекайте попытки разговаривать и не задавайте вопросов, требующих ответа.
- Помните, что хотя пострадавший и не может говорить, он сознает происходящее и слышит все, что говорят вокруг. Далее до прибытия бригады скорой медицинской помощи больному необходимо класть под язык по 1–2 таблетки Глицина с интервалом 5–10 мин (в общей сложности не более 10 таблеток).
ПОМНИТЕ!
- закрытый массаж сердца, проведенный в первые 60–120 секунд после внезапной остановки сердца позволяет вернуть к жизни до 50% больных;
- только вызванная впервые 10 мин от начала сердечного приступа или ОНМК скорая медицинская помощь позволяет в полном объеме использовать современные высокоэффективные методы стационарного лечения и во много раз снизить смертность от этих заболеваний;
- принятые впервые 5 мин Ацетилсалициловая кислота (Аспирин) и Нитроглицерин могут предотвратить развитие инфаркта миокарда и значительно уменьшают летальность от него;
- состояние алкогольного опьянения не является основанием для задержки вызова скорой медицинской помощи при развитии сердечного приступа и ОНМК — около 30% лиц внезапно умерших на дому лиц находились в состоянии алкогольного опьянения.
Все статьи
Печать E-mail
Причины
Неизменяемые причины
Неизменяемые причины атеросклероза – это те, на которые никак не оказывается медицинское воздействие. К ним можно отнести такие:
- Возраст. Если человек достиг определённого возраста, шансы на развитие этой болезни становятся слишком велики. Все, кто перешагнул определённый рубеж возраста, наблюдают изменения в сосудах. Риск развития атеросклероза повышается в возрасте от 45 до 50 лет.
- Пол. У мужчин есть больше шансов получить такой недуг, чем у женщин. Но, когда человеку уже за 50 лет, процент болезни по отношению к мужчинам и женщинам становится одинаковым. Это связано с наступлением менопаузы у женщин и исчезновением защитной роли эстрогенов у мужчин.
- Генетическая предрасположенность. В особой группе риска люди, у которых родственники страдают от атеросклероза в любой форме.
Изменяемые причины
Модифицируемые причины возникновения атеросклероза – это те, на которые можно повлиять медикаментозно или изменив образ жизни. К изменяемым факторам можно отнести такие:
- Курение, употребление алкоголя в большом количестве.
- Неполноценное питание, гипертония.
- Ожирение, сахарный диабет.
- Дислипидемия, гиподинамия.
- Инфекции.
Представленные факторы оказывают следующее влияние на кровеносные сосуды:
- Курение и алкоголь оказывают негативное влияние. Эти факторы повышают риск развития болезни в несколько раз. Если питание будет неправильным, а в рационе будет большое количество жирной пищи, это может привести к развитию атеросклероза.
- Гипертония артерий – главный союзник болезни. При высоком давлении артериальные стенки повреждаются ещё больше. Опасное давление – более 140/90 мм.
- Ожирение может быть причиной атеросклероза. В зоне риска женщины, у которых талия больше 88 см и мужчины с талией больше 102 см.
- Сахарный диабет способен повысить риск развития заболевания в 4-7 раз. Он сопровождается нарушением обмена веществ в человеческом организме.
- Дислипидемия – это болезнь, связанная с нарушением обмена жиров в организме человека. При повышенном уровне холестерина такая болезнь играет главную роль, так как приводит к проблемам с сердцем.
- Малоподвижный образ жизни или гиподинамия приведут к нарушению обмена веществ и повышению риска развития сахарного диабета и склероза.
- Инфекции. Исследования, проведённые относительно недавно, показали, что главная причина развития атеросклероза – хламидийная инфекция и цитомегаловирус. У многих больных наблюдается высокий уровень антител.
Menu
В этом выпуске буду обсуждать о проблеме, касающейся каждого человека. К сожалению, многие даже если и слышали про нее, не осознают до конца какая это угроза для их жизни, потому что протекает она без каких-либо ощущений. Это АТЕРОСКЛЕРОЗ сосудов. Болезнь, которую не может вылечить пока ни одна медицинская организация мира, даже Всемирная Организация Здравоохранения (ВОЗ).
Стоит начать с статистики. Посмотрим основные причины смерти в нашей стране за 2013 календарный год:
- Болезни системы кровообращения (сердечно-сосудистая система) – 999 тыс. (61%)!!!
- Новообразования (опухоли) – 289 тыс (18%)
- Внешние причины (транспортные происшествия, случайные отравления алкоголем, самоубийства, убийства) – 172 тыс (10%)
- Болезни органов пищеварения – 87, 5 тыс. (5%)
- Болезни органов дыхания – 72,1 тыс. (4%)
- Некоторые инфекционные и паразитарные заболевания – 30,4 тыс. (2%)
Первое место почетно занимают болезни системы кровообращения. Что же это за болезни? Вы их слышали наверняка:
- Ишемическая болезнь сердца — ИБС (сюда относят инфаркт миокарда (сердечная мышца частично отмирает), стенокардию (прихватывает сердце), разные аритмии (сердце стучит в совершенно неправильно ритме, что чревато летальным исходом), состояния после инфаркта и другие)
- Инсульты (могут быть ишемические – когда кровь не поступает по сосуду в головной мозг, а также геморрагическими – когда происходит разрыв сосуда и кровоизлияние в мозг, в результате происходит массовая гибель клеток мозга)
- Облитерирующий атеросклероз артерий (имеется плохое кровоснабжения органа по артерии в результате ее сужения. Часто наблюдается на ногах, когда человеку в итоге трудно ходить)
- Другие более редко встречающиеся заболевания.
«Благодаря» этим заболеваниям погибает больше, чем половина всех людей, которые покидают наш бренный мир. Это просто КАТАСТРОФИЧЕСКИ МНОГО! В других странах статистика аналогичная, большой разницы нет. Столько даже не умирает сейчас во всех войнах и террористических актах, про которые всегда так назойливо показывают на по телевизору.
А теперь подумайте хорошо. Много ли вы знаете случаев, когда у кого-то случился инфаркт? Или может ударил инсульт? Я уверен, что такие ситуации у вас есть на памяти, и не одна.
Если вы решите углубиться в понимании этой проблемы, то в медицинской литературе найдете интересный факт в причинах данных болезней (ее в таких книжках называют этиологией). АТЕРОСКЛЕРОЗ – наиболее частая причина заболеваний сердечно-сосудистой системы. Вот почему я решил наиболее подробно рассказать про этого постоянно «скрывающегося зверя», которого можно назвать твоим ВРАГОМ №1. Больше ПОЛОВИНЫ людей в мире умрет от атеросклероза, а еще большее количество он сделает инвалидами на всю жизнь. Вопрос в другом — хочешь ли ты быть в этой половине? Если нет, тогда будем разбираться. Выработаем ПРАКТИЧЕСКИЕ рекомендации по борьбе с этой эпидемией человечества.
Атеросклероз – это хроническое заболевание, в основе которого лежит образование бляшек на артериях, что приводит к их сужению и снижению поступления кровотока по ним к органам со всеми вытекающими отсюда последствиями.
Что является причиной данной болезни? Медицинская наука пока не достигла тех высот, чтобы назвать одну причину. Считают, что большую роль в развитии участвуют:
- Нарушение обмена липидов (жиров) в организме.
- Повышенное артериальное давление в сосудах.
- Наследственность.
Попробуем разобраться в процессе ее развития. Тогда будет ясно как с этим бороться.
Начало болезни происходит буквально с рождения. У ребенка уже имеются липидные пятна (желтоватые пятна на артериях). Но это нестрашно, так как структура сосуда не страдает. Активно запускается процесс в где-то с 9-11 лет. Неправильное питание, генетическая предрасположенность приводит к тому, что в крови возникает высокий уровень жиров липидов (если быть точным, липопротеиновых комплексов, про которые мы поговорим в следующем выпуске). Это приводит к тому, что клетки, выстилающие артерию изнутри гибнут из-за кислородного голодания (эндотелиоциты).
Возникает слабый бессимптомный воспалительный процесс. Липиды, которых и так много в крови в итоге устремляются в поврежденную «щель» сосуда, что приводит к отложению жиров в его стенке. Образуется ЛИПИДНАЯ БЛЯШКА. Она пока не суживает просвет артерии. Но это пока.
Данная стадия уже имеется в 25 лет. При это на самом крупном сосуде нашего организма АОРТЕ – 30-50% просвета уже в бляшках. А начиная с 30 — 40 лет развивается фиброзная бляшка.
Фиброз – процесс разрастания соединительной ткани в сосуде. Это процесс постепенный. В итоге сосуд теряет свою ЭЛАСТИЧНОСТЬ, в бляшку откладываются соли кальция, она становится каменной. Но это полбеды – просвет сосуда становится меньше, кровоснабжение ткани может вот-вот прекратиться! А если бляшка повредится, может образоваться ТРОМБ, который закупорит просвет, и возникнут смертельные болезни – инфаркт миокарда, инсульт.
Опасность состоит еще и в том, что чаще поражаются сосуды сердца, головного мозга и аорта.
Для наглядности приведу пример. Представьте себе государство с его экономикой. Чтобы все его структуры функционировали нужны хорошие качественные дороги. Но вот, главная дорога в один город разрушилась. Долго ли будет этот город в нормальном состоянии? НЕТ! Ему будет не хватать топлива для теплостанций, продуктов питания для населения, бензина для транспорта и т.д. И в итоге – город погибнет. Тоже самое с нашими артериями. Атеросклероз полностью перекрывает пути «экономики» нашей страны – организма. Кровь не поступает к городу «сердце» — возникает ИНФАРКТ, «головной мозг» — возникает ИНСУЛЬТ, потому что нет ресурсов – кислорода и питательных веществ. Как правило осложнения развиваются уже после 50-60 лет, но могут появляться и раньше.
Хорошо, как можно ОСТАНОВИТЬ этот процесс? К сожалению, полностью это не удастся сделать. Но можно замедлить его скорость во много раз.
Врачи выделяют так называемые факторы риска – это те состояния, которые будут ускорять процесс отложения бляшек на артериях. Перечислим их:
- Дислипопротеинемия (дисбаланс в липопротеиновых комплексах, который проявляется в увеличении «атерогенных» фракций. Об этом в следующем выпуске. Это фракции липопротеинов низкой плотности).
- Гиперхолестеринемия (повышения уровня холестерина в крови) – усиливает процесс отложения в сосудах жиров.
- Питание (употребление жареной пищи, фастфуда, большого количества сладкой пищи приводит к ожирению и повышению уровня холестерина в крови, а большое количество соли – к повышенному давлению – см ниже).
- Артериальная гипертензия (гипертоническая болезнь, повышенное артериальное давления). Чем больше кровь давит на артерии, тем СИЛЬНЕЕ повреждается внутренняя его выстилка, что приводит к ускорению процесса.
- Ожирение (да-да, тучные люди живут действительно меньше. Это обусловлено тем, что в крови очень много холестерина, а также нарушается обмен жирами, что приводит к повышение «атерогенных фракций»).
- Сахарный диабет (при данной болячке все также повышен холестерин)
- Малоподвижный образ жизни – гиподинамия (чем меньше человек двигается, тем больше риск ожирения и повышенного давления).
- И другие оставшиеся 242 фактора риска, которые выделяет Всемирная Организация Здравоохранения.
Я бы выделил самый главный фактор риска – это питание. Ведь всего этого, как правило, нет в детстве. А атеросклероз при этом все равно прогрессирует. Мы едим очень много вредной и чуждой нам продукции – много сладкой пищи (кондитерские изделия, шоколад, сахар и т.д.), жирного (в том числе и жареного), соленого. Когда в следующий раз будете в супермаркете, задумайтесь – сколько АБСОЛЮТНО ненужного покупают люди, потому что это вкусно. А нужно есть пищу ВАРЕНУЮ, НА ПАРУ. Это наиболее благоприятная кулинарная обработка.
Насчет соли – доказано, что она давление повышает. Поэтому идеальный вариант полностью пищу не досаливать (соли уже достаточно продуктах питания для нашего организма). Это непривычно первые 2 недели. Потом сами будете удивляться тому, какая пища пересоленая продается в магазинах.
Не забываем, что необходима ежедневная физическая нагрузка – рекомендует минимум ходить пешком 30 минут в день.
Насчет первых 2 пунктов я подробнее расскажу в следующем выпуске (как контролировать уровень холестерина в крови, какие анализы нужно сдавать, за что говорит тот или иной показатель, препараты коррекции).
Итак друг, надеюсь информация была полезна, и я смог достучаться до тебя, что нужно заниматься своим здоровьем уже сейчас. Атеросклероз – это вполне явная угроза. К сожалению, большинство так и не выполнит моих рекомендаций, потому что болезнь протекает БЕССИМПТОМНО. А у нас, у людей, если ничего не болит и не беспокоит – значит все в порядке. Хотя это может быть далеко не так. Надеюсь, что ты находишься в числе тех разумных людей, которые заботятся о своем здоровье! Будь здоров!
Рекомендуем:
Теории возникновения и механизм развития
Липидная теория
Говорит о генетической обусловленности. Другими словами, врождённый генетический липидный профиль содержит неверную информацию, исходя из которой болезнь медленно прогрессирует. Таким образом, лишь время определяет, когда человек начнёт ощущать на себе все её симптомы.
Паразитная теория
Гласит о том, что паразиты, живущие в теле человека, нарушают естественные функции организма и обмен веществ, а продукты распада их жизнедеятельности способствуют не только отложению бляшек, но и образованию онкологических заболеваний.
Факторы, ускоряющие развитие болезни
Медицина выделяет несколько таких факторов риска. Вот основные из них:
- Наследственность;
- Гормональный дисбаланс;
- Неправильное питание;
- Ожирение;
- Курение;
- Малоподвижный образ жизни;
- Чрезмерное употребление алкоголя;
- Повышенное давление;
- Частые стрессы.
Остановимся на этих факторах подробнее.
Наследственность
Врачи пришли к выводу, что генетическая предрасположенность играет существенную роль в развития атеросклероза. У людей, родственники которых имеют аналогичную патологию, риск появления холестериновых бляшек гораздо выше.
Курение
Один из опасных факторов, который приводит к атеросклерозу. В табаке содержится никотин, который повышает давление, усиливает сердцебиение, повышает потребность сердечной мышцы в кислороде. Курение нарушает сердечный ритм, вызывает спазм сосудов, нарушает кровоток, способствует образованию тромбов.
Сигаретный дым содержит окись углерода, которая не дает полноценно снабжать органы кислородом. Страдают от этого больше всего головной мозг и сердце. При горении табака образуются вещества, которые поражают сосудистые стенки. Эта вредная привычка усугубляет действие остальных негативных факторов риска этого тяжелого заболевания.
Стресс
Стрессом считается любое воздействие на организм, на которое он отвечает мощным выбросом в кровь гормонов. Они повышают умственные и физические возможности организма. Обычно это приносит пользу. Но длительный, непрекращающийся стресс ведет к развитию целого ряда болезней.
Частое эмоциональное перенапряжение имеет такое же значение для прогрессирования атеросклероза, как и курение.
Обычная реакция на стрессовую ситуацию – мощный выброс адреналина в кровь. Это помогает организму мобилизовать все силы на преодоление предполагаемой опасности. Расширяются сосуды головного мозга, усиливается его питание. Информация воспринимается и обрабатывается быстрее. Повышается артериальное давление, учащается пульс, ускоряется обмен веществ. Это первая реакция на стресс.
В момент эмоционального напряжения одновременно с адреналином в кровь попадает и норадреналин. Он резко сужает сосуды, и давление повышается еще больше. В результате стенки артерий повреждаются, и в них проникает холестерин. Это и дает толчок развитию атеросклероза.
Длительный стресс, особенно в сочетании с ожирением и курением пагубно воздействует на сердечно-сосудистую систему. Он резко повышает риск развития инфаркта и инсульта.
Питание
Продукты, которые входят в повседневный рацион, могут как ускорить патологический процесс, так и затормозить развитие болезни. Если человек ежедневно употребляет большое количество насыщенных жиров, то у него в крови повышается концентрация липопротеидов низкой плотности. Холестерин, который входит в их состав, обволакивает сосудистые стенки. В результате возникают благоприятные условия для образования атеросклеротических бляшек.
В группу риска попадают любители сладкого: тортов, пирожных, выпечки.
Холестерин в больших количествах содержится и в других продуктах животного происхождения:
- Сале;
- Сливочном масле;
- Яйцах;
- Жирном мясе;
- Молочных сливках.
Это не значит, что все эти продукты нужно полностью исключить из повседневного рациона. Просто их стоит употреблять умеренно. Ведь холестерин тоже жизненно необходим нашему организму. Он – строительный материал для целого ряда витаминов и гормонов.
Гормональные изменения
Врачи знают, что у женщин причиной развития атеросклероза часто становится климакс. Обострение болезни
происходит в связи со снижением уровня эстрогена. Именно этот гормон защищает женский организм от поражения сосудов.
Он поддерживает их эластичность и препятствует повреждению их стенок. У мужчин подобная функция возложена на тестостерон. Но его выработку нужно стимулировать умеренными физическими нагрузками.
Снижение физической активности повышает риск развития атеросклероза у сильного пола.
Злоупотребление алкоголем
Еще один фактор, который приводит к прогрессу заболевания. Многие ошибочно считают, что алкоголь способен снижать уровень холестерина в крови. Действительно, содержание холестерина под воздействие спиртного меняется.
Сначала алкоголь расширяет сосуды и повышает кровяное давление. Это способствует растворению и вымыванию
холестериновых бляшек с током крови. Но это не помогает окончательно решить проблему негативного влияния холестерина на организм.
Уровень липидопротеидов низкой плотности при приеме алкоголя практически не изменяется. А значит, риск развития атеросклероза ни куда не исчезает. Сосуды под воздействие спиртного сначала расширяются, но затем очень быстро сужаются. Это изнашивает сосудистые стенки, они становятся хрупкими.
Регулярные возлияния особенно пагубно сказываются на крупных коронарных сосудах, которые переносят кислород к главным системам организма – сердцу и головному мозгу. Изношенные артерии ухудшают общее состояние здоровья, приводят к нарушению кровообращения в целом. И тот факт, что алкоголь растворяет холестерин, не в состоянии уравновесить вред, который наносит организму злоупотребление спиртными напитками.
Возраст, как фактор риска
Обычно, при слове атеросклероз мы представляем пожилых людей. И статистика подтверждает этот факт. Дело в том, что все обменные процессы организма замедляются с возрастом. Иммунная система работает хуже, организм выделяет больше ресурсов и сил на поддержку защиты организма от внешних раздражителей, и меньше – на саморегуляцию собственных систем и утилизацию продуктов распада.
Пожилые люди меньше двигаются, в силу смежных, с атеросклерозом, проблем – болезни суставов и опорно-двигательного аппарата, спазмы и растяжения. Так же, с возрастом понижается уровень тестостерона – мужского полового гормона, который положительно влияет на жировой обмен и белковый обмен. Он присутствует как в мужском, так и в женском организме.
Пик его концентрации приходится на период с 16-22 лет, когда организм человек перестраивается. В этот период люди минимально подвержены заболеванию, но это не есть хорошо. Обычно молодые люди не следят за образом жизни и питанием, так, как «один раз живём».
ВАЖНО! В западной медицинской практике применяется метод ГЗТ (гормонально-заместительной терапии), в ходе которого, пациенты принимают препараты тестостерона на постоянной основе. Результаты терапии просто ошеломляющие. Больные отмечают не только полное устранение проблемы, а так же улучшение общего самочувствия, качества жизни и здоровья в целом.
Узнать о всех факторах риска развития атеросклероза можно тут, а здесь мы рассказывали об особенностях атеросклероза у пожилых людей.
Статистика атеросклероза в различных странах
Виднейший американский ученый White считает поражения сердца проблемой мирового значения (heart disease is a world problem). Являясь одним из инициаторов изучения статистики атеросклероза, как и других сердечно-сосудистых болезней, White подчеркивает важность сравнительного изучения их распространения в различных странах для выяснения роли в происхождении этих болезней таких факторов, как климат, условия жизни, питание.
Данные многих ученых говорят о различной статистике атеросклероза в разных странах. Эти данные не всегда отражают истинную картину, поскольку в значительной степени зависят от ряда факторов, в частности от принятой в стране номенклатуры болезней, сущности отдельных понятий, системы и принципов учета.
В США атеросклероз широко распространен, считается проблемой важнее, чем гипертония. В качестве причины смерти среди всех болезней он стоит на первом месте, обогнав даже рак. На протяжении последнего полувека динамика заболеваемости массовыми болезнями, в том числе сердечно-сосудистыми и, в частности, атеросклерозом, в США резко изменилась. Если до первой мировой войны большое значение имели инфекционные заболевания, особенно туберкулез, то уже к началу второй мировой войны (т. е. еще до введения эффективных химиотерапевтических средств, антибиотиков) значение инфекционных болезней как причины летальных исходов резко упало и еще более повысилась роль сердечно-сосудистых болезней.
Согласно статистике атеросклероза американской страховой компании (Schepartd и Mark), в 1987 г. болезни кардио-васкулярной системы (включая и почечные) составляли 33,8% всех причин смерти, а в 2014 г. они достигали уже 57,1%. Структура сердечно-сосудистых заболеваний также резко изменилась: на ревматические поражения сердца в 1985 г. приходилось 39,5% всех случаев, в 2014 г. — только 21,4%, на коронарные заболевания (обычно связанные с атеросклерозом) в 1985 г. приходилось 20,2%, тогда как в 2014 г.— 44,1%.
По данным статистики атеросклероза Департамента здравоохранения США, в 2014 г. Из 5550000 смертных случаев 843 410 приходится на болезни сердечно-сосудистой системы; среди них в 425 800 случаях был склероз коронарных артерий, а в 179 110 — склероз мозговых сосудов. Представляют интерес данные Biorck . Автор приводит данные о структуре сердечно-сосудистых заболеваний в городе Мальме за 1994— 2012 гг. В течение этого периода коронарные заболевания, в том числе инфаркт миокарда, стали наблюдаться во много раз чаще, число же прочих сердечно-сосудистых заболеваний возросло в незначительной мере.
Читать также: Атеросклероз врач
В южных странах распространение атеросклероза носит несомненно менее широкий характер. Puddu, проанализировав структуру болезней органов кровообращения в Италии по сравнению с США, нашел, что в США атеросклеротические поражения сердца составляют 42,6% всех сердечно-сосудистых заболеваний, в Италии их частота достигает лишь 6,1%.
В странах Африки атеросклеротическое поражение сосудов встречается намного реже, чем в Европе и Америке (таковы, например, наблюдения по статистике атеросклероза А. С. Логинова в Аддис-Абебе).
Меньше распространен атеросклероз в странах Азии, хотя и в них в последние годы отмечается явная наклонность к учащению сердечно-сосудистых заболеваний. Так, в Японии, по данным Kimura, располагавшего материалами крупного университетского госпиталя Киушу, в котором аутопсии, как правило, подвергаются все умершие больные, смерть от поражений коронарных артерий сердца встречается в 10 раз реже, чем в штате Миннесота США (по данным White).
На поразительную редкость инфаркта миокарда в Монголии обращает внимание Дон-Дог, хотя атеросклероз там встречается на вскрытии довольно часто.
Весьма наглядные данные о статистике атеросклероза привела ВОЗ. Наибольшее распространение атеросклеротических поражений сердца отмечено в США, Австралии, Финляндии, Великобритании и Канаде — странах, очень близких по укладу жизни. Самая низкая степень распространенности этих поражений отмечена в Японии.
Очень резкая разница наблюдается и в отношении локализации сосудистых поражений, например частоты сосудистых поражений мозга (по секционным данным). Если вычислить отношение между частотой атеросклеротических заболеваний сердца и частотой сосудистых заболеваний мозга, то в США оно равняется 3,4, а в Японии—0,5, т. е. в США сердечная локализация атеросклероза во много раз превышает мозговую, в Японии уступает ей, в Италии же она занимает промежуточное место—1,5.
Payet с сотрудниками изучали статистику атеросклероза у негров в Дакаре. Они наблюдали 200 больных в госпитале. Наиболее частой локализацией у них оказался склероз мозговых сосудов, отчасти почечных, а атеросклероз коронарных артерий (и артерий конечностей) встречался сравнительно реже. Особенностью этих наблюдений было обычно бессимптомное течение коронарного склероза в течение жизни.
Клинические формы, симптомы и описание
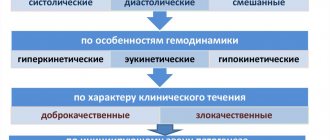
Общий атеросклероз. Распространенная форма, которая выливается в закупоривание сосудов, вследствие чего, ухудшается отток крови в месте бляшки. Как результат, температура участка падает, кожа темнее, приобретает фиолетовый или синий оттенок, теряется чувствительность. В запущенных случаях происходит некроз ткани.- Атеросклероз сердца. Ситуация, в которой бляшки образуются прямо на стенках сердечных желудочков, тем самым, затрудняя их работу. Сердцу стает тяжелее перекачивать кровь, температура всего тела падает, наступает гипоксия.Пациенты отмечают:
- повышенное давление;
- шум в ушах;
- затруднение дыхания.
- Атеросклероз сосудов головного мозга (узнать о коде атеросклероза сосудов головного мозга можно здесь). В этом случае, отложение бляшек обусловлено нарушение кровоснабжения головного мозга. Причиной может быть как пониженное давление, так и механические травмы. Так же известны случаи, когда черепно-мозговые травмы, полученные в раннем возрасте, спровоцировали атеросклероз в более зрелом.Симптомы, называемые пациентами (прочитать о признаках атеросклероза сосудов головного мозга можно тут) :
- потемнение в глазах;
потеря внимания;
- сонливость;
- слабость;
- пониженную температуру тела.
- Атеросклероз внечерепных артерий. Изменение сосудов головы, в результате которого накапливаются бляшки. Причиной всему никотин и смолы, которые снижают эластичность мозговых сосудов. В ответ на это, под влиянием патогена, содержащегося в никотине, организм наращивает толщину сосудистых стенок до такой степени, что даже самая маленькая бляшка может создать опасную ситуацию. Среди симптомов присутствует тремор конечностей, холодные ладони, нервный тик.
- Атеросклероз периферических артерий конечностей. Нарушение липидного обмена, в области ног. Основным фактором служит то, что вся кровь направляется в ноги, пока человек стоит, а уходит оттуда намного медленнее. Люди, занятые на стоячей работе очень уязвимы к этому типу болезни.Симптоматика следующая:
- потеря чувствительности конечностей;
- снижение их температуры;
- посинение;
- упадок сил, тошнота.
- Атеросклероз брюшного отдела. Поражает брюшную аорту, так, как она находится в непосредственной близости к органам пищеварения, соответственно, всасывает продукты распада в первую очередь. Нарушается кровообращение нижней части туловища, возможны лимфатические отёки. Самые главные причины, провоцирующие эту болезнь – малоподвижный, сидячий образ жизни и ожирение.
По сообщениям Министерства здравоохранения Кировской области «Атеросклероз артерий головного мозга проявляется снижением работоспособности (особенно умственной), памяти, внимания, быстрой утомляемостью. Со временем появляется головокружение, бессонница. Осложнением атеросклероза мозговых артерий является инсульт.»
Узнать больше нюансов о видах атеросклероза можно здесь.
Диагностика и лечение атеросклероза нижних конечностей
- Описание болезни
- Стадии атеросклероза ног
- Предпосылки развития болезни
- Как распознать недуг
- Методы диагностики
- Варианты медицинской помощи
- Медикаментозная терапия
- Хирургические методики
- Возможности народной медицины
- Принципы лечения
Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день.
Периодическую боль в ногах мы обычно списываем на усталость, но иногда, особенно в зрелом возрасте, такие симптомы указывают на серьезную патологию – атеросклероз ног.
Для снижения холестерина наши читатели успешно используют Aterol. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Этот опасный недуг требует квалифицированной медицинской помощи (флеболога, кардиолога, сосудистого хирурга). Только тогда можно рассчитывать если не на полное восстановление, то хотя бы существенное улучшение состояния здоровья.
Описание болезни
Облитерирующий атеросклероз нижних конечностей – это недуг, характеризующийся целым комплексом нарушений: изменением кровоснабжения сосудов, развивающейся трофикой тканей. Чаще других болезнь поражает большие сосуды брюшной полости.
Это провоцирует патологию других артерий – подколенной, бедренной, большеберцевой – их диаметр сокращается наполовину.
На следующей стадии поражается голень и стопа. Болезнь развивается в течение десяти лет и подступает незаметно. Своевременно ее диагностируют только у 50% пациентов.
Степень опасности (летальный исход в некоторых развитых странах) наглядно демонстрирует таблица, где представлены статистические данные ВОЗ (атеросклероз ног в сравнении с сахарным диабетом).
Стадии атеросклероза ног
Выделяют четыре стадии формирования сосудистой патологии ног.
- Для первой (доклинической) характерен липоидоз – серьезное нарушение липидного обмена. Боли в конечностях появляются только при долгой ходьбе и других продолжительных физических нагрузках. Болезнь часть развивается и бессимптомно.
- На следующем этапе проявляются первые симптомы болезни: боль в ногах после прогулки на 250-1000 м. Просвет сосудов на этой стадии заполнен на 60-80%.
- При критической ишемии все признаки четко диагностируются: боль чувствуется уже через 50 м пешей прогулки.
- Для четвертой стадии характерно прогрессирующее поражение ног трофическим язвами, некрозом (кожа чернеет и отмирает) и гангреной. Ощущения тяжести и боли появляются в любом положении тела, даже ночью.
В 50% случаев атеросклероз ног ничем себя не проявляет и диагностируется только при дополнительном обследовании. После 50-ти лет он присутствует у каждого пятого жителя планеты. Если своевременно не начать лечение атеросклероза нижних конечностей, потребуется хирургическое вмешательство с ампутацией ноги.
Чем еще опасно заболевание, можно узнать из этого видео
Предпосылки развития болезни
Среди основных причин, которые приводят к атеросклерозу:
- Курение – никотин провоцирует спазм артерий и затрудняет кровоток, создавая все условия для тромбофлебита и атеросклероза;
- Алкоголь;
- Ожирение, преобладание в рационе жирных и калорийных блюд, повышающих уровень «плохого» холестерола.
- Некоторые заболевания: сахарный диабет, гипертония, сокращение синтеза половых гормонов и недостаточность со стороны щитовидной железы;
- Наследственная склонность к гиперлипидемии;
- Неадекватная реакция на стрессовые ситуации;
- Повышенное АД;
- Возраст (средний и пожилой);
- Половая принадлежность (болезнь чаще встречается у мужчин);
- Раса (у афроамериканцев – в 2,5 раз чаще);
- Недостаточная физическая активность;
- Частые психические перегрузки;
- Травмы.
Как распознать недуг
Коварство болезни в том и заключается, что она долгое время (пока просвет сосудов не забьется наполовину) ничем себя не проявляет, а когда появляется сразу букет проблем, патология уже требует серьезного лечения. Только у одного из десяти пациентов наблюдают признаки перемежающейся хромоты.
Читать также: Диагностика атеросклероза
И все же первую стадию атеросклероза нижних конечностей можно распознать по некоторым симптомам:
- Перемежающаяся хромота;
- Стопа часто немеет;
- Эмболия или тромбоз (нечасто);
- Тело знобит изнутри;
- Кожа бледная и синюшная;
- Судороги (чаще проявляются по ночам);
- Периодические боли различной силы;
- Пульса на бедре, под коленом, на лодыжке нет;
- Трофические признаки – расслоение ногтей, язвы, выпадение волос;
- Боль, усиливающаяся при передвижении;
- Цианоз (багрово-красный оттенок кожи).
Если не принять срочные меры по устранению причин, нестенозирующий атеросклероз сосудов нижних конечностей с такими симптомами со временем перейдет в стенозирующий, характеризующийся закупоркой вен, атрофией, изъязвлениями, отечностью и гангреной.
Даже когда сосуд перекрыт полностью, по коллатеральным ответвлениям кровь еще циркулирует, поэтому четкой симптоматики нет. Вначале у больных есть жалобы на холодные ноги, спазмы икроножных мышц, немеющие пальцы и усталость при нагрузках.
Общее недомогание объясняют необходимостью много времени проводить «на ногах», плохой погодой, неудобной обувью.
Атеросклероз ног, как правило, поражает одну из них. Во время ходьбы пациент вдруг чувствует тяжесть и боль в конечности, хромает, теряет силы для продолжения движения. После отдыха силы возвращаются, но ненадолго: любая нагрузка провоцирует болезненность и дискомфорт.
Спазмы артерий характерны и для курильщиков. После избавления от пагубного пристрастия проблема ног может пройти сама собой, а вот лечить курящего пациента – бесполезное занятие.
По происхождению атеросклероз сравнивают со стенокардией, его еще называют перемежающейся хромотой. Чтобы уменьшить болевые ощущения, таким пациентам рекомендуют держать ноги в тепле, не делать резких движений при ходьбе, темп набирать постепенно.
Больше о симптомах и факторах риска можно узнать из телепередачи
Методы диагностики
Своевременная дифференциальная диагностика – главное условие успешного лечения. Она помогает исключить заболевания с похожей симптоматикой типа тромбангиита, склероза Монкеберга, синдрома Рейно, эндартериита, неврита седалищного нерва.
Неинвазивный метод использует возможности ультразвуковых волн для оценки анатомических возможностей сосудов, состояния стенок, внутренних поражений, внешней компрессии.
При подозрении на атеросклероз сосудов нижних конечностей обычно предлагают комплексное обследование:
- МСКТ-ангиографию;
- МР-ангиографию;
- Артериографию;
- УЗДГ артерий;
- Оценивание пульсации вен ног;
- Контроль АД для определения лодыжечно-плечевого индекса;
- Консультацию флеболога.
Медики проверяют трофику конечностей (или их отсутствие), оценивают проходимость сосудов, окклюзии. С помощью ДС и УЗДГ выслушивают систолические шумы стенозированных артерий, оценивают степень пульсации.
Уточнить диагноз помогает и простой тест, оценивающий анемизацию тканей: пациент лежа поднимает ноги на 45°. Колени выпрямлены. Врач оценивает скорость побледнения подошв и утомления ног.
Зрительно контролировать динамику патологического процесса помогают фотографии проблемных участков. Периферическая ангиография дает представление о длине измененного сосудистого русла, помогает оценить степень тромболизации, характер формирующихся «обходных путей», вид артерий.
Варианты медицинской помощи
Схема терапии этой серьезной патологии зависит от стадии болезни, ее продолжительности, степени поражения сосудов и сопутствующих недугов. Применяют как традиционную терапию, так и нетрадиционную.
Общие рекомендации
Если проблему ног не лечить, у 30% больных в течение 5 лет болезнь заканчивается смертельным исходом. За 10 лет этот показатель достигает 50%. Основные причины смерти – инфаркт миокарда (60%) и инсульт (12%).Чтобы добиться ощутимых перемен и надолго, важно строго соблюдать предписания:
Придерживаться диеты с контролем нормы холестерина, исключающей жирное мясо, говяжьи субпродукты, трансжиры, гастрономические деликатесы, кондитерские изделия, масло и сливки высокой жирности.
- Скорректировать массу тела;
- Контролировать вредные привычки;
- Подобрать комфортную обувь;
- Осторожно подрезать ногти;
- Своевременно обрабатывать повреждения кожи ног;
- Не допускать переохлаждения конечностей;
- Отрегулировать физические нагрузки: получасовая спокойная ходьба, велосипед (тренажер), плавание;
- Уделять должное внимание сопутствующим болезням.
Прежде чем составить схему лечения, доктор изучает историю заболевания, чтобы учесть все предпосылки, спровоцировавшие развитие болезни.
Комплекс мер направлен на уменьшение боли, возникающих при перемежающейся хромоте, восстановление терпимости к нагрузкам, профилактику критической стадии закупорки вен, предупреждение возникновения язв и гангрены. Мнение эксперта – кандидата медицинских наук
Е.Л.Малиновского о том, как лечить атеросклероз сосудов нижних конечностей – на этом ролике
Медикаментозная терапия
Атеросклероз нижних конечностей – серьезное заболевание, и лечения оно требует соответствующего. Чем лечат сосудистые патологии нижних конечностей?
- Антитромбоцитарными препаратами типа Аспирина или Реополиглюкина, предупреждающими тромбоз и его осложнения.
- Средствами, активизирующими физическую выносливость: Пентоксифиллин и Цилостазол облегчают ходьбу и улучшают кровоснабжение ног.
- Медикаментами, обладающими антитромбоцитарными возможностями, – снижают содержание «плохого» холестерола, улучшают кровоток.
- Антикоагулянтами типа Варфарина, Гепарина, разжижающими кровь и предупреждающими появление тромбов.
- Спазмолитиками – Дротаверин умешьшает боль, снимает спазм.
- Мазями на основе антибиотиков в виде Офлокаина, Деласкина, Левомеколя, Димексида – если обнаружены трофические язвы.
- Лекарством, усиливающими питание тканей, – Цинктералом.
- Сосудорасширяющими препаратами – Вазонитом, Агапурином, Вазапростаном, Пентоксифиллином, Пентиллином, Треналом.
- Статинами – Ловастатином, Симвастатином, Правастатином ( при высоком уровне ХС и при ИБС).
- Фибратами – Клофибратом, Безафибратом ( диабетикам, для снижения концентрации триглицеридов ).
- Никотиновой кислотой (если нет противопоказаний – печеночной недостаточности, язвы, инсулинозависимого СД).
- Витаминами и физпроцедурами: электрофорезом, дарсонвализацией, оксигенацией.
- Для профилактики, на ранних этапах – секвестрантами желчных кислот (Холестерамином, Колестидом).
Для локального применения подходит мазь софоры, эффективная при ранах ног. Настойку назначают и для предупреждения кровоизлияний. Рекомендована для растираний: ее наносят 2-3 р./день, массируя проблемные зоны.
При тахикардии, и атеросклерозе сосудов нижних конечностей, кроме основного лечения, назначают и дополнительные препараты, например, в-блокаторы.
Читать также: Болезнь сердца атеросклероз
Американские врачи предлагают профилактику аспирином и в-блокаторами всех пациентов в возрасте от 45 лет, даже без симптомов атеросклероза. Справедливость такого решения подтверждает статистика: частота заболеваний атеросклерозом, инсультом, инфарктом в США постепенно снижается.
Хирургические методики
Операция – крайняя мера при лечении болезни ног. Назначают оперативное вмешательство только в случае выраженной ИБС с тяжелыми осложнениями, когда медикаментозная терапия бессильна. Частота ампутации ноги после постановки диагноза в течение 1 года – до 40%.О каких процедурах идет речь?
- Шунтировании – организации дополнительной возможности у проблемной зоны артерии для нормализации кровотока.
- Баллонной ангиопластике с размещением в сосудистом русле баллона для расширение забитого просвета.
- Стентировании сосуда, когда в проблемную артерию вставляют трубчатую распорку, контролирующую размер просвета на предполагаемом уровне.
- Эндартерэктомии с удалением пораженной зоны и скоплений сгустков.
- Аутодермопластике, применяемой при лечении трофических язв, не поддающихся локальной терапии.
- Протезировании, заключающемся в замене пострадавшей области аутовеной или синтетическим сосудом.
- Ампутации некротизированной части ноги с дальнейшим протезированием.
Статистика ВОЗ о летальности после ампутации: в течение года – 20%, в течение 5 лет – до 70%, в течение 10 лет – до 95%. В Великобритании это вторая по распространенности причина инвалидизации и потери трудоспособности.
Академик М.И.Кузин делится опытом лечения атеросклероза нижних конечностей на этом ролике.
Возможности народной медицины
Почистить сосуды можно с помощью «бабушкиных» рецептов. При атеросклерозе сосудов нижних конечностей рекомендации подходят как для лечения, так и в качестве профилактических мер.
Что поражается?
Все ткани, которые находятся рядом с участком сосуда, на котором образуется бляшка или тромб слабо снабжаются кровью, нарушается водно-электролитный баланс, что влечёт за собой отёки, которые ещё сильнее сжимают стенки, сужая сосуд.
Это увеличивает нагрузку на сердце, так, как создаётся область неравномерного давления. ЦНС, в свою очередь начинает отдавать более сильные электрические импульсы к сокращению, что может повлечь внезапный сердечный приступ в тот момент, когда тромб пробьётся через сосут, а сердце получит сверх-импульс.
Прогрессирующий: чем он опасен?
Он проходит долго и первое время незаметен, часто больные обращаются в больницу на тяжёлых стадиях заболевания, когда безмедикаментозное лечение уже не поможет. Так же, затянутый процесс течения болезни повышает шанс рецидива, тем самым продлевая лечение на неопределённый срок.
Диагностика при атеросклерозе включает:
- Опрос врача, на предмет самочувствия.
- Общий осмотр больного на предмет проблемных участков на коже, выпирающих вен.
- При диагностике нижних конечностей – тест на определение пропускной способности.
- Анализ липидного профиля крови (о биохимии при атеросклерозе читайте тут).
- УЗИ органов грудной клетки и проблемных участков.
- Доплерография сосудов.
- Диагностика жесткости артериальных стенок.
Важно! Все необходимые процедуры, их порядок и частоту сдачи анализов должен определять только Ваш лечащий врач.
Лечение
По большей части носит профилактический характер. Больной должен скорректировать свой образ жизни. Если же, ситуация критическая, то больному назначают:
- Статины.
- Фибраты.
- Препараты от гипертонии.
- Препараты, разжижающие кровь (например, аспирин).
- Переферические валибаторы.
При появлении симптомов заболевания нужно обратиться в больницу по месту жительства. В регистратуре Вас, скорее всего, направят к ангиологу и неврологу, которые совместно будут лечить заболевание.
Дополнительно узнать о лечении атеросклероза можно в этом материале.
Три простых совета по профилактике
Для профилактики рекомендуется пересмотреть своё питание, включить в рацион овощи, богатые витаминами групп Е и А, клетчаткой (укроп, петрушка, зелёные овощи), потреблять достаточное количество белка. Самое главное – принимать ежедневную норму жиров, как растительного, так и животного происхождения. Принимать добавки на основе Омега-3 и Омега-6.- Посещать бассейн хотя бы раз в неделю, выделять 15 минут ежедневно на физические процедуры (разминку, растяжку, йогу). Не помешает занятие в спортивной секции.
- Регулярно сдавать анализ крови, проходить диагностику. Отличным способом это сделать является донорство крови. Раз в год Вы можете не только бесплатно обследоваться, но и, возможно, спасти чью-то жизнь.
Более детально о профилактике атеросклероза читайте тут, а здесь мы рассказывали о диете при атеросклерозе сосудов.
Подведём черту
Как показывает практика – мы все рождаемся больными. Чтобы выжить нужно бороться за своё здоровье, а иногда и за жизнь. Именно благодаря этому проходит естественный отбор и эволюция. И несмотря на жёсткие условия, которые диктует нам современный мир, мы должны находить в себе силы бороться, преодолевать все преграды на пути к здоровой жизни, закладывая в геном правила борьбы с болезнью.
Иначе, такими темпами, через несколько поколений, люди будут умирать до того момента, как смогут передать свой генетический материал в будущее.
Библиография
- Дудко В. А. Атеросклероз сосудов сердца и головного мозга / В. А. Дудко, Р. С. Карпов. — Томск : STT, 2014. — 416 с. (Шифр 616.13-004.6/Д 81).
- Звенигородская, Л. А. Органы пищеварения и атеросклероз [Электронный ресурс] / Л. А.
- Карпов, Р. С. Атеросклероз: патогенез, клиника, функциональная диагностика, лечение / Р. С. Карпов, В. А. Дудко. — Томск : STT, 2014. — 672 с. (Шифр 616.13-004.6/К 26).
- Частота и факторы риска развития атеросклероза у шахтеров с пылевой патологией легких / Н. И. Панев [и др.] // Комплексные проблемы сердечно-сосудистых заболеваний. — 2014. — № 3. — С. 71-72. — (Тезисы Всерос. науч.-практ. конф. «Эпидемиология сердечно-сосудистых заболеваний в XXI веке: приоритетные направления в диагностике и профилактике. Актуальные проблемы организации здравоохранения», 18-19 сентября 2014 г.).
- Роль дисфункции почек и мультифокального атеросклероза в оценке прогноза у больных инфарктом миокарда с подъемом сегмента ST / О. Л. Барбараш [и др.] // Кардиология. — 2013. — № 9. — С. 26-32 : рис. — Библиогр.: 33 назв.
- Голикова, А. Клиническое значение гиперурикемии. Она является фактором развития риска атеросклероза сонных артерий / А. Голикова // Медицинская газета. — 2020. — № 70, 20 сентября. — С. 11. — (Наука и практика) (Врач и пациент).
Атеросклероз не приговор
- Что такое атеросклероз, как образуются бляшки в сосудах.
- Атеросклероз — одна из первых причин смертности в мире, статистика заболеваемости.
- Особенности питания при атеросклерозе, роль полиненасыщенных жирных кислот омега-3.
- Факторы риска, относящиеся к атеросклерозу.
- Мнение эксперта
- Препараты, борющиеся с атеросклерозом.
- курение (наиболее опасный фактор)
- гиперлипопротеинемия
- артериальная гипертензия
- сахарный диабет
- ожирение
- малоподвижный образ жизни
- эмоциональное перенапряжение
- неправильное питание
Атеросклероз— это патологическое состояние, при котором происходит отложение липидов в стенке сосудов средних и больших размеров, образуются так называемые «атеросклеротические бляшки», что постепенно приводит к сужению просвета сосуда.
Употребление в пищу большого количества животных жиров приводит к значительному повышению уровня холестерина в крови, который поражает внутренние стенки сосудов и откладывается на них в виде бляшек.
Количество крови, поступающее по такому сосуду, не удовлетворяет потребностям тканей в ней. Если сосуд «обслуживает» нижние конечности, то возникают боль в ногах, омертвение тканей и гангрена.
Атеросклеротические изменения сосудов головного мозга приводят к нарушениям мозгового кровообращения вплоть до инсульта.
Когда же холестериновые бляшки препятствуют току крови по сосудам, питающим сердечную мышцу (миокард), развивается ишемическая болезнь сердца. Приступ стенокардии возникает, как правило, на фоне физической или нервной нагрузки, когда сердце начинает работать в усиленном режиме, требуя к себе прилива повышенного объема крови. Однако суженный сосуд оказывается не в состоянии удовлетворить потребности миокарда. Возникают боли в загрудинной области, отдышка. Сосудистая недостаточность может привести к омертвению участка сердечной мышцы, иначе именуемой инфарктом.
На сегодняшний день атеросклероз
продолжает оставаться лидирующей причиной заболеваемости, инвалидности и смертности. Ежегодно в РФ от сердечно-сосудистых заболеваний умирает около 1 млн человек, — стандартизованный показатель смертности в 2000 г от болезней системы кровообращения составил 800,9 на 100 000 населения. Для сравнении во Франции этот показатель 182,8 (самый низкий в Европе), в Японии — 187,4. Доказано, что снижение риска сердечно-сосудистых заболеваний в этих странах связано не столько с качеством медицинской помощи, сколько с образом жизни и особенностями питания.
Особое значение в питании в последние 20 лет стало уделяться устранению дефицита полиненасыщенных жирных кислот омега-3. Оказалось, что недостаток именно этих ПНЖК является, зачастую, причиной развития атеросклероза и таких его грозных локализаций как инфаркт и инсульт, аритмия, доходящие до острой сердечной недостаточности с мгновенными летальными исходами. Наиболее важными из кислот этого семейства являются эйкозапентаеновая и докозагексаеновая. Экспериментально установлено, что использование наиболее известного из БАД, богатых ПНЖК омега-3, — Эйконола. Эйфитола способствовало снижению смертности при инфаркте миокарда в 6-7 раз
(эффект относят к действию эйкозапентаеновой кислоты) и повышению порога электрической стабильности сердца в 2,5 раза, т.е. сильного антиаритмика (эффект приписывается докозагексаеновой кислоте). Для достижения высокого эффекта ПНЖК омега-3 очень важен способ его получения, не допускающий превращение форм в транс форм.
Факторы риска, относящиеся к атеросклерозу:
Мнение эксперта
Доктор биологических наук, физиолог, президент ассоциации БАД РФ, профессор В.А. Исаев:
— Атеросклероз — серьезное заболевание, однако с ним можно и нужно бороться. Практика показывает, что это заболевание может на годы останавливаться в своем развитии и даже поворачивать в сторону выздоровления. Так, например, могут исчезать уже имеющиеся атеросклеротические бляшки. Как этого достичь? Прежде всего, необходимы дозированные физические нагрузки и избежание стрессовых ситуаций. Нужно придерживаться рационального режима питания, в котором растительные и рыбные жиры значительно преобладают над животными. Показана также лечебная физкультура. Полным людям неплохо избавиться от лишнего веса. Не стоит пренебрегать и биологически активными добавками. В развитых странах их принимают около 90% населения.
У нас же лишь каждый десятый. А между тем при помощи БАДов удается предотвратить
развитие атеросклероза
и справиться с уже имеющимися холестериновыми бляшками без вреда для здоровья и побочных эффектов.