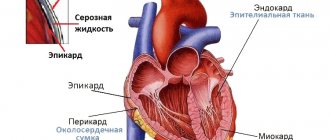
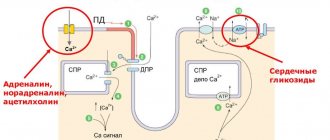
Типы синдрома WPW
A тип WPW
- пространственный вектор электрической оси сердца направлен вправо
- максимальный комплекс QRS в отведениях II, III, aVF
- в отведениях I, aVL дельта волна может быть отрицательной
- в отведенрях V1, V2 признаки гипертрофии или блокады правой ножки пучка Гиса
B тип WPW
- электрическая ось сердца направлена влево
- максимальный комплекс QRS в отведениях I, aVL
- в отведениях II, III, aVF комплекс QS (тип QRS)
- максимальный комплекс QRS с положительной дельта волной в отведениях V5, V6
AB тип WPW
- по стандартным отведениям ось отклонена влево
- по грудным отведениям — блокада правой ножки пучка Гиса
Все эти типы временами могут меняться.
Рис.1. Формирование дельта-волны при синдроме WPW
Антидромная тахикардия
Представляемое нарушение ритма на сегодня изучено слабо, что связано с незначительным процентом встречаемости болезни. Лишь у 8% больных, у которых диагностирован WPW-синдром, дополнительно обнаруживается антидромная тахикардия. Опасно ли это состояние можно точно сказать после полного обследования больного.
Антидромная тахикардия встречается намного реже, чем ортодромная. Ее возникновение в основном связано с синдромом Вольфа-Паркинсона-Уайта (WPW-синдром) – врожденной аномалией, для которой характерно наличие дополнительного пути проведения. Именно этот путь лежит в основе возникновения антидромной тахикардии.
При отсутствии WPW-синдрома почти в 90% случаев диагностируются такие наджелудочковые тахикардии. как атриовентрикулярная-узловая реципрокная тахикардия и ортодромная тахикардия, сочетающаяся со скрітым дополнительным путем проведения.
WPW (Wolff-Parkinson-White Syndrome) Animation Video
Описание антидромной тахикардии
Пароксизмальные предсердные тахикардии, к которым относится антидромная форма нарушения ритма, связаны в своем появлении с механизмом ре-ентри – повторным вхождением волны возбуждения.
Циркуляция импульса в основном проходит по замкнутому контуру, находящегося внутри атриовентрикулярного узла или синусового узла.
Также могут образовываться между предсердиями и желудочками второстепенные каналы проведения волны возбуждения, называемые пучками Кента и в норме отсутствующие.
Дополнительные пути проведения импульсов бывают скрытыми, тогда возникающую тахикардию обозначают как ортодромную. Также возможно явное проявление дополнительных путей, то есть хорошо диагностируемых с помощью ЭКГ. Подобное образование характерно для WPW-синдрома, при котором встречается как ортодромная тахикардия, так и антидромная.
Циркуляция волны возбуждения при антидромной тахикардии проходит по контуру предсердия – дополнительный путь проведения – желудочки – атриовентрикулярный узел – предсердия.
Относительно редкое возникновение антидромной тахикардии связывают с тем, что через атриовентрикулярный узел волна возбуждения проходит намного медленней в ортодромном направлении. Подобное создает благоприятные условия для запуска механизма ре-ентри.
Наличие нескольких пучков Кента способствует возникновению у одного больного ортодромной и антидромной тахикардии одновременно.
При WPW-синдроме могут обнаруживаться несколько дополнительных путей, которые входят в основу образования предвозбужденной тахикардии.
При этой форме нарушения ритма наблюдается антероградное и ретроградное проведение импульсов.
Часто предвозбужденную и антидромную тахикардии рассматривают как одно и то же заболевание, поскольку нет явных отличий в ЭКГ-признаках и тактика лечения практически одинаковая.
Симптомы антидромной тахикардии
Возникновение заболевания не связано с возрастом, поэтому его можно определить даже у новорожденных. Частым провокатором развития патологии служит любое расстройство атриовентрикулярной проводимости. Это могут быть блокады или экстрасистолии.
Во время пароксизмов тахикардии, особенно при частом их возникновении, нарушается гемодинамика внутри сердца. Подобное расстройство негативно сказывается на состоянии сердечных камер, которые расширяются и начинают сокращаться с недостаточной силой.
Клиническая картина тахикардии зависит от ряда факторов: длительности нарушения ритма, частоты его возникновения, наличия дополнительных сердечных патологий. Сама по себе антидромная тахикардия при синдроме WPW не является опасной, но при существенном нарушении гемодинамики на ее фоне может развиться угрожающие жизни тахиаритмии – фибрилляции, трепетания желудочков/предсердий.
Причины появления антидромной тахикардии
Основной причиной развития антидромной тахикардии является синдром WPW, который является наследственной патологией сердца. При этом выраженность синдрома часто зависит от наличия и количества дополнительных путей, называемых пучками Кента. По ним проходит волна возбуждения, минуя атриовентрикулярный узел.
Пучок Кента – аномальное образование из проводящих волокон миокарда, обнаруживаемое между желудочками и предсердиями. Был открыт английским физиологом Кентом.
С биохимической точки зрения развитие синдрома WPW, и в частности антидромной тахикардии, связано с генными мутациями.
Диагностика антидромной тахикардии
На электрокардиограмме определяются широкие деформированные желудочковые комплексы, в противовес узким QRS, которые образовываются во время ортодромной тахикардии. При этом зубцы Р за широкими желудочковыми комплексами практически не определяются.
Возникновению тахиаритмии в обычных случаях предшествует предсердная экстрасистолия.
Особенность антидромной тахикардии – определение на ЭКГ выраженной дельта-волны. Также имеются другие признаки, напоминающие желудочковую тахикардию. Подобные характеристики связаны с тем, что желудочки возбуждаются посредством прохождения импульса по дополнительным путям.
Лечение и профилактика антидромной тахикардии
При этой патологии назначается в первую очередь медикаментозная терапия, которая включает следующие препараты:
- соталол;
- прокаинамид;
- хинидин;
- дигоксин;
- мексилетин;
- аденозин;
- верапамил.
Не рекомендуется использовать в лечении антидромной тахикардии препараты из следующих групп аритмиков: сердечные гликозиды, бета-адреноблокаторы, блокаторы кальциевых каналов. Это связано с тем, что они могут увеличить рефрактерный период и тем самым ухудшить состояние больного увеличением частоты сердечных сокращений.
Неэффективность медикаментозного лечения является показанием к проведению катетерной абляции, во время которой пересекаются дополнительные пути.
Профилактика заключается в предупреждении развития приступов тахикардии, для чего используются те же медикаменты или более радикальные хирургические методы лечения.
Источник: https://arrhythmia.center/antidromnaya-tahikardiya/
Клинические формы синдрома WPW
- Манифестирующая форма — добавочный путь может функционировать как антероградно, так и ретроградно. Чаще всего работает пучок Кента.
- Интермиттирующая форма — характеризуется перезодящими признаками предвозбуждения.
- Скрытый вариант WPW — добавочные пути являются ретроградно проводящими, вследствие более продолжительного рефрактерного проведения в них. Но иногда ретроградные пути могу быть медленно ретроградно проводящими вместо быстрых.
- Латентная форма WPW — возникает при электрической стимуляции предсердий.
Причины
Реципрокная тахикардия возникает на фоне неправильного формирования АВ-узла во время внутриутробного развития. В норме формируется единое соединение, но вследствие генетических отклонений образуются два канала, через которые проходят электрические импульсы. Как правило, импульсы продвигаются по быстрому пути, но при воздействии некоторых факторов импульсное проведение осуществляется через медленный путь.
В результате желудочковые волокна успевают принять только импульсы, проходящие по быстрому каналу, а медленно проходящие импульсы возвращаются к предсердию. Таким образом, возникает реципрокная реакция (возвратная), что провоцирует учащение сердечного ритма.
К другим причинам и предрасполагающим факторам относятся:
- различные нарушения сердечного ритма (предсердная экстрасистолия, синусовая тахикардия);
- синоатриальная блокада (относится к синдрому слабости СУ);
- частые стрессы, нервные перенапряжения, конфликтные ситуации, депрессии;
- курение сигарет, злоупотребление алкоголем, прием наркотических веществ;
- тяжелые физические нагрузки (часто связаны с профессиональной деятельностью);
- мужской пол (у мужчин в несколько раз чаще встречаются пароксизмальные приступы).
Классификация добавочных путей
- АВ-соединение (правостороннее, левостороннее, двустороннее), пучок Кента
- Нодовентрикулярное соединение (соединяет дистальную часть АВ-узла с межжелудочковой перегородкой), волокна Махейма.
- Фасцикуловентрикулярное соединение — ствол пучка Гиса с сократительным миокардом, волокна Махейма и Лева.
- Атриофасцикулярный тракт — соединение правого предсердия со стволом пучка Гиса. Тракт Брашен-Моше.
- Атрионодальный тракт — задний межузловой тракт Джеймса. Связывает синусовый узел с дистальной частью АВ-узла с NH-зоной.
При нодовентрикулярном соединении
- интервал PR — нормальный (0,12-0,20 сек)
- дельта волна отсутствует или есть только намек на нее
- комплекс QRS нормальный
Фасцикуловентрикулярный вариант предвозбуждения желудочков
- интервал PR — нормальный
- дельта волна может быть
- комплекс QRS немного расширен
Синдром укороченного интервала PR
- функционирует атрионодальный и атриофасцикулярный тракт
- интервал PR ≤0,11 сек
- дельта волна отсутствует
- вторичные процессы реполяризации отсутствуют
Рис.2. ЭКГ при синдроме WPW.
ВПВ синдром на электрокардиограмме
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Синдром Вольфа-Паркинсона-Уайта – часто диагностируемое состояние, характеризующееся преждевременным возбуждением желудочков сердечной мышцы. Механизм развития заболевания связан с наличием в сердце дополнительного мышечного пучка, который называют пучком Кента. Из-за этого в органе появляется дополнительный путь прохождения электрических импульсов. Течение патологии схоже с проявлениями различных сердечных заболеваний. У мужчин ВПВ синдром диагностируется чаще, чем у женщин.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Механизм развития
Сердце человека обладает способностью самостоятельно сокращаться через определенный промежуток времени. Это обеспечивается, благодаря прохождению электрических сигналов через орган. У здорового человека электрические импульсы проходят через компоненты проводящей системы сердца. В норме это синусно-предсердный узел, пучок Гиса, предсердно-желудочковый узел и волокна Пуркинье.
Читать также: Бег при тахикардии
При синдроме ВПВ у человека присутствует дополнительный путь проводимости электрических импульсов – пучок Кента. При этой патологии возбуждение возникает, как и у здоровых людей, в области синусового узла, но распространяется по указанному выше, пучку Кента. Вследствие этого возбуждение желудочка возникает быстрее и раньше, чем при прохождении импульсов по обычным путям. Этот процесс в медицинской практике называют преждевременным возбуждением желудочков. Вслед за этим происходит возбуждение остальной части желудочка импульсами, которые прошли по нормальным путям проходимости.
Почему это происходит
Синдром ВПВ – это врожденное заболевание. Считается, что к основным причинам развития болезни принадлежит генетическая предрасположенность. У многих пациентов в сочетании с ВПВ диагностируются и другие патологии развития сердечной мышцы. Это может быть пролапс митрального клапана, дисплазия ткани сердца или синдром Марфана, врожденный порок Тетрада Фалло и некоторые другие болезни.
К причинам нарушения внутриутробного формирования сердца плода относят факторы, негативно сказывающиеся на протекании беременности. Сюда входят вредные привычки, прием наркотических веществ, стрессы, неправильное питание и прочее.
ВПВ синдром на ЭКГ
ВПВ синдром на ЭКГ отражается в виде дополнительной волны деполяризации (дельта-волны). На кардиограмме видно, что интервал P-Q имеет меньшее расстояние, а промежуток комплекса QRS, наоборот, удлиняется. При столкновении преждевременного импульса и сигнала, прошедшего к желудочку по нормальному пути, на кардиограмме регистрируется сливной комплекс QRS, он деформируется, становится шире. Кроме этого, происходит изменение полярности Т-зубца и смещение сегмента RS-T.
В чем отличие феномена и синдрома ВПВ
По классификации всемирной организации здоровья, принято выделять синдром и феномен ВПВ. Феноменом называют патологию, во время которой электрические импульсы сердца распространяются к желудочкам, но это не сопровождается никакими клиническими проявлениями у пациента. Синдромом принято считать состояние преждевременного возбуждения желудочков через дополнительный узел Кента в сочетании с характерными для патологии симптомами. В первом случае специфического лечения не требуется. Человеку достаточно стать на учет в больницу, регулярно проходить профилактические осмотры. Если диагностирован синдром ВПВ, пациенту может потребоваться медикаментозная терапия.
Классификация
В зависимости от места расположения дополнительного мышечного узла выделяют следующие формы патологии:
- тип А. Здесь пучок локализуется между левым желудочком и левым предсердьем. Сокращение левого желудочка происходит раньше, чем при прохождении электронных импульсов по нормальному проводящему пути;
- тип Б. Пучок расположен в области правого предсердия и правого желудочка, соответственно, преждевременное возбуждение наблюдается в правой части органа.
Иногда встречается смешанный тип, когда в сердце присутствует правый и левый дополнительный путь.
По характеру течения болезнь имеет следующие вариации:
- манифестирующий вид – характеризуется постоянным присутствием на ЭКГ дельта-волны, сердечным ритмом синусового характера, частыми приступами учащения сердцебиения;
- интермиттирующий – здесь отмечается верифицированная тахикардия, синусовый сердечный ритм, дельта-волны с переходящим характером;
- ретроградный – синдром никак не проявляет себя на ЭКГ, у пациента отмечается незначительная тахикардия.
Особую опасность синдром ВПВ составляет, если у человека имеется предрасположенность к трепетанию предсердий или их фибрилляции.
Как проявляет себя патология
Несмотря на то что синдром ВПВ – это врожденное заболевание, диагностироваться оно может в любом возрасте. Чаще болезнь выявляют в возрасте от 10 до 20 лет, у пожилых пациентов случаи обнаружения синдрома крайне редки. Патология может длительное время носить латентный характер, никак не проявляя себя. Наиболее частым признаком болезни считается пароксизмальная аритмия. Этот симптом чаще встречается у мужчин с ВПВ в возрасте 20 лет и у женщин в период вынашивания ребенка.
У детей младшего возраста синдром ВПВ часто провоцирует приступы пароксизмальной тахикардии, что сопровождается внезапным учащением сердцебиения. Частота сердечных сокращений при этом достигает более 100 ударов. Приступ исчезает так же внезапно, как и появляется. При наступлении тахикардии малыш беспокоится, плачет, иногда нарушается дыхание. Подростки легче переносят этот симптом. В школьном возрасте у детей отмечаются приступы тахикардии с частотой сердечных сокращений выше 200 ударов в минуту. Причиной этого выступают физические нагрузки и сильные эмоциональные переживания.
Чаще приступ тахикардии длится 2–3 минуты, но нередко его продолжительность составляет несколько часов. При этом у пациента возникают такие симптомы:
- тянущая боль в области сердца;
- упадок сил;
- головокружение, головная боль;
- шум в ушах и недостаток воздуха;
- холодный пот и синюшность дермы;
- падение давления, цианоз пальцев конечностей и носогубного треугольника.
Читать также: Тахикардия после еды причины
Тахикардия, как правило, проходит самостоятельно, но в некоторых случаях может понадобиться прием стабилизирующих медикаментозных препаратов.
Важно! При тяжелом течении синдрома ВПВ пациенту присваивается II группа инвалидности.
Степени течения заболевания
Синдром преждевременного сокращения желудочков может протекать в различных формах. Выделяют такие варианты:
- скрытое течение без каких-либо проявлений – отмечается у 40 % всех больных;
- легкая форма – заболевание редко дает о себе знать, приступы тахикардии непродолжительные, проходят самостоятельно без медицинского вмешательства;
- средняя тяжесть – здесь приступы нарушения сердечного ритма длятся до 3 часов, пациенту требуется прием медикаментозных средств;
- тяжелое течение – приступы тахикардии продолжительные, остановить их медикаментозно довольно тяжело, больному требуется госпитализация.
Людям с тяжелым течением заболевания необходимо хирургическое лечение. Если своевременно не принять радикальных мер, наступает летальный исход.
Диагностика синдрома ВПВ
Чтобы диагностировать патологию, используется электрокардиография в 12-ти отведениях. Кроме этого, измеряется частота сердечных сокращений у пациента. У некоторых больных число ударов превышает 220, иногда встречается частота, достигающая верхней границы – 360 ударов в минуту.
Для получения более точных данный пациенту назначается чреспищеводная электрокардиостимуляция. Метод подразумевает введение и прикрепление электрода через пищевод, который принудительно заставляет сердечную мышцу сокращаться в определенном ритме. Когда частота сокращений составляет 150 ударов, диагностируется прекращение работы пучка Кента. Это доказывает наличие дополнительных путей сердечной проводимости.
Чтобы составить общую картину, применяют такие методы:
- эндокардиальное электрофизиологическое исследование – помогает выявить участок и количество патологических проводимых путей с помощью введения катетера в вены через мышцы;
- ультразвуковое исследование сердца с оценкой кровотока в венах и сосудах;
- суточное мониторирование – оценка функционирования сердечной мышцы на протяжении суток с проведением сравнительного анализа полученных данных.
Методы лечения
Терапия заболевания зависит от тяжести течения, прогрессирования и клинических проявлений у того или иного пациента. Обязательно учитывается тот момент, не дал ли симптом такого осложнения, как сердечная недостаточность. При отсутствии симптомов лечение не проводят. Таким пациентам назначают ежегодное обследование. Среди летчиков, военных и представителей других опасных профессий обследование сердца проводится чаще.
Больным, страдающим аритмией, гипотензией, нарастанием симптомов сердечной недостаточности, назначают прием противоаритмических препаратов. Медикаменты принимаются на протяжении всей жизни. Возможно использование этих средств с профилактической целью. Чтобы снять приступ аритмии, применяются вагусные пробы. С помощью этих приемов удается стимулировать блуждающий нерв, снять приступ тахикардии. При наступлении нарушения ритма человеку нужно выполнить такие действия:
- глубоко вдохнуть, задержать дыхание, выдохнуть с легким натуживанием (проба Вальсальвы);
- зажать ноздри пальцами, постараться вдохнуть через нос (проба Мюллера);
- умыться прохладной водой, при этом задержать дыхание;
- выполнить массаж синусового узла, расположенного на шее.
При тяжелом течении используется фибрилляция предсердий, с помощью которой восстанавливается сердечный ритм. Полностью избавиться от синдрома ВПВ удается с помощью радиочастотной абляции. Метод подразумевает разрушение дополнительного проводящего пути способом прижигания. Операция проводится у больных с тяжелым течением патологии, но иногда метод используется среди людей, хорошо переносящих приступы тахикардии.
Еще один вид хирургического вмешательства – катетерная абляция. Это малоинвазивная техника, которая редко вызывает осложнения, позволяет избавиться от патологии в более чем 90% случаев. Повторное развитие тахикардии возникает при неполном разрушении узла Кента или в том случае, если был устранен один узел, а у пациента их было два.
Прогноз и профилактика для больного
При бессимптомном течении патологии прогноз для пациента обычно носит благоприятный характер. Среди людей с частыми приступами стенокардии он будет полностью зависеть от правильности и скорости купирования приступа. Людям с тяжелым течением синдрома ВПВ показано хирургическое вмешательство, которое чаще дает положительный результат, позволяет избавиться от заболевания, вести полноценный образ жизни.
К методам профилактики относят создание благоприятных условий для вынашивания плода, отказ от вредных привычек, адекватную оценку стрессов, правильное питание. Вторичная профилактика подразумевает четкое соблюдение рекомендаций врача, своевременный прием медикаментозных препаратов, регулярное посещение специалиста.
Читать также: Болезнь сердца тахикардия
Пароксизмальная тахикардия на фоне WPW
- Пароксизмальная реципрокная АВ-тахикардия составляет более 80% случаев
- Фибрилляция предсердий 15%, трепетание — 5%
- Сочетание реципрокной АВ-тахикардии и фибрилляции/трепетания предсердий
- 0,2% внезапная смерть
Пароксизмальная реципрокная АВ-тахикардия при продольном разделении АВ-узла на 2 электрофизиологических канала — обычного и необычного типов.
Механизм развития АВ-узловой реципрокной тахикардии
Sloy Fast — наличие тахикардии с узкими комплексами QRS, суправентрикулярная тахикардия, R-R одинаковые, частота 150-180 и более импульсов в минуту.
Признаки
- зубец P позади комплекса QRS
- интервал RP’ короткий, 90 мсек и менее
- интервал PR длинный
- RP менее 50% от R-R
Рис.3. Формирование дельта волны при синдроме WPW.
Атипичная реципрокная АВ-тахикардия
или бысто-медленная реципрокная АВ-тахикардия
- сначала импульс идет по B-пути, затем по a-пути
- RP>1/2 от R-R
- RP>PR
- RP>90 мсек
Причины и механизмы возникновения
Этиологические факторы разделяют на две группы:
- врожденные — к ним относится синдром Вольфа-Паркинсона-Уайта;
- приобретенные — заболевания, перенесенные пациентом в течение жизни и способствующие развитию реципрокной тахикардии (миокардиты и др.).
Сердцебиение учащается в данном случае из-за наличия в предсердно-желудочковом узле двух видов проведения электрического импульса, которые связаны между собой (феномен продольной диссоциации АВ-соединения). Именуются они «быстрым», или бета-путем, и «медленным» — альфа-путем.
Специфическим стартом служит возникновение спонтанной экстрасистолы (внеочередное сокращение сердца). При этом первый из путей не должен быть готов принимать сигнал (состояние рефрактерности). Таким образом, АВ-проведение будет осуществляться по альфа-пучку. По вышедшему из покоя «быстрому» тракту волна возбуждения проходит в обратном направлении и сливается с первой. В дальнейшем они циркулируют в АВ-соединении, и цепь re-entry (движение импульса по кругу) замыкается.
Ортодромная тахикардия
Признаки
- узкий комплекс QRS, интервал R-P-одинаковый
- частота 180-250 в минуту
- происходит ретроградная активация предсердий, поэтому:
— дискретный отрицательный зубец P в отведениях II, III, aVF
— RP-P’R
— RP — 100 мсек и более
— RP<50% R-R
Добавочные пути являются ретроградно проводящими.
При возникновении экстрасистолы, экстрасистолический импульс пытается провестись через добавочный путь и АВ-соединение. По добавочному пути провестись не получается, поэтому проводится через АВ-узел. Вследствие этого возникает комплекс QRS. Далее экстрасистолический импульс застает функционирующим добавочный путь в ретроградном направлении. Ретроградно возбуждает предсердия, поэтому позади комплекса QRS появляется зубец P. Экстрасистолический импульс возвращается в АВ-узел. И если АВ-узел вышел из рефрактерного периода, то возникает круговой ритм с антероградным проведением через АВ-соединение, ретроградно по добавочному пути.
Возникает ортодромная реципрокная АВ-тахикардия. Ортодромная означает что она проходит по АВ-соединению, реципрокная — по добавочному пути. Выглядит такая тахикардия как Sloy-Fast.
Рис.4. Дельта-волна при синдроме WPW.
Реципрокная тахикардия с участием дополнительных путей проведения
Аннотация
Определен характер антероградного проведения возбуждения по АВ-соединению и дополнительным проводящим путям у больных с синдромом WPW и ортодромной АВ тахикардией. Обсуждается влияние типов АВ-проведения и других электрофизиологических показателей на возможность инициации пароксизмов тахикардии и их устойчивость.
Пароксизмальные реципрокные атрио-вентрикулярные тахикардии составляют от 75 до 85% от всех пароксизмальных наджелудочковых тахикардий [4] и включают в себя пароксизмальную реципрокную атрио-вентрикулярную (АВ) узловую тахикардию ПРАВУТ) и пароксизмальную реципрокную АВ ортодромную тахикардию (ПРОАВТ) с участием дополнитель ных проводящих путей (ДПП).
Ортодромные тахикардии с узкими комплексами QRS возникаютв тех случаях, когда антероградное проведение возбуждения осуществляется через АВ-соединение, а ретроградное — либо по одному из каналов АВ-узла, либо по аномальным путям — при манифестирую щем, латентном или скрытом синдромах WPW [7]. При антидромных тахикардиях c широкими комплексами QRS антероградное проведение возбуждения осуществляется через ДПП, а ретроградное — по АВ-соединению или парасептальному ДПП.
Успехи, достигнутые в последние годы в диагностике и лечении ПРАВТ обусловлены внедрением в практику инвазивных и неинвазивных методов электрофи зиологических исследований (ЭФИ). Раннее нами было показано [6], что c помощью неинвазивного метода чреспищеводного электрофизиологического исследования (ЧП ЭФИ) возможно изучение особенностей антероградного АВ-проведения возбуждения у больных с ПРАВУТ. Кривые АВ-проведения возбуждения, в большинстве случаев соответствовали кривым, выявленным с помощью инвазивного ЭФИ.
В задачу исследования входило изучение возможностей программированой чреспищеводной электрокар диостимуляции (ПЧП ЭКС) для определения особенностей антероградного проведения возбуждения по АВ-соединению и ДПП у пациентов с разной степенью устойчивости ПРОАВТ.
Материал и методы
Обследовано 274 больных в возрасте от 16 до 69 лет с различными заболеваниями сердечно-сосудистой системы, страдающих приступами ПРОАВТ. Первую группу составили 147 больных с манифестирующим синдромом WPW (WPWм) и ПРОАВТ. Среди них было 59 мужчин и 88 женщин, средний возраст которых составил 39,3±19,2 лет. ИБС в этой группе диагностиро вана у 12,9% пациентов, миокардитический кардиосклероз — у 15,6%, гипертоническая болезнь — у 8,8%, пролапс митрального клапана II-III степени — у 6,8%, ревматические пороки сердца у 3,4%, дистрофии миокарда различной этиологии — у 12,9%, вегетососудистая дистония — у 8,8%. У 21,8% больных помимо нарушений ритма сердца, обусловленных аномалиями ПСС, других заболеваний не было обнаружено.
Давность аритмического анамнеза колебалась от двух месяцев до 23 лет. Частота пароксизмов у больных этой группы составила в среднем 11,3±5,7 приступов в месяц, а их продолжительность — 9,2±2,7 часа.
Вторую группу составили 127 больных с ретрограднопроводящим (скрытым) синдромом WPW (WPWc) и ПРОАВТ. Среди них было 52 мужчины и 75 женщин, средний возраст составил 44,1±21,6 лет. ИБС в этой группе диагностирована у 10,2% больных, миокардити ческий кардиосклероз — у 15%, гипертоническая болезнь у 5,5%, пролапс митрального клапана II-III степени — у 16,5%, ревматические пороки сердца у 4,7%, дистрофии миокарда разного генеза — у 15%, вегето-сосудистая дистония — у 11% и у 13,4% больных нарушения ритма сердца были расценены как идиопатические.
Давность аритмического анамнеза колебалась от 4 месяцев до 19 лет. Частота пароксизмов у больных этой группы составила в среднем 9,8±6,4 приступов в месяц, а их продолжительность — 8,6±3,1 часа.
Представляется, что обследованные группы больных были достаточно представительными для проведения анализа электрофизиологических параметров проводящей системы сердца (ПСС). Всем больным проведено комплексное клиническое обследование, регистрировалась стандартная ЭКГ в 12 отведениях, а также проводилось суточное мониторирование ЭКГ (ДЭКГ) с использованием кардиомониторного комплекса «Кардиотехника-4000» (Инкарт, Ст-Петербург). Выполнялось также двухмерное ЭхоКГ исследование на аппарате CFM-750 фирмы Сонатрон (Германия).
ЧП ЭФИ проводили по стандартному протоколу [1,5] с использованием универсального электрокардио стимулятора «Кордэлектро-4» (Литва) и проводов-элек тродов ПЭДСП-2 (Каменец-Подольск, Украина). При этом определялся ряд электрофизиологических параметров: время восстановления функции синусового узла (ВВФСУ), коррегированное время восстановления функции СУ (КВВФСУ), точка Венкебаха (ТВ), эффективные рефрактерные периоды (ЭРП) АВ-соединения и ДПП, зона тахикардии (ЗТ).
По аналогии с результатами инвазивного ЭФИ [3] было выделено 4 типа кривых: 1 тип — непрерывные кривые АВ-проведения, характеризующиеся тем, что на кривой АВ-проведения возбуждения однократный прирост времени St2-R2 не превышал 20 мс при «шаге» тестирующего стимула в 10 мс. Данный тип кривой чаще отмечается у пациентов с «единственным» путем проведения через АВ-соединение, но в ряде случаев, может регистрироваться и у больных при наличии двух проводящих путей.
2 тип — прерывистые кривые АВ-проведе ния возбуждения, характеризующиеся тем, что уменьшение интервала сцепления тестирующего стимула на 10 мс приводит к «скачкообразному» увеличению St2-R2 на 80-160 мс. Данный тип кривой чаще отмечается у пациентов с двумя и более АВ проводящими путями (диссоциация АВ-узла на альфа- и бета-каналы). 3 и 4 типы, по сути, являются вариантами непрерывного и прерывистого типов АВ- проведения возбуждения при наличии феномена Gap [3].
В группе больных с ПРОАВТ и синдромом WPW(м) преобладали непрерывные типы кривых (95%). Преобладание непрерывных кривых антероградного проведения возбуждения можно объяснить своеобраз ным механизмом возникновения ПРОАВТ. Этот вариант ПРАВТ обусловлен круговым движением импульса, при котором антероградным звеном re-entry является АВ-соединение, а ретроградным — ДПП.
У пациентов с WPW(м) при синусовом ритме (СР) антероградное проведение возбуждения на желудочки осуществляется одновременно через АВ-соединение и ДПП, то есть комплекс QRS является «сливным». Проведение возбуждения по ДПП при синдроме WPW отличается от проведения по АВ-узлу, поскольку, как правило, подчинено закону «все или ничего», который означает, что импульс либо проводится по аномальному пути, либо блокируется. Особенности проведения по ДПП представлены на рис. 1.
Больная Р. 19 лет. С детства регистрировались изменения на ЭКГ в виде WPWм. Один-два раза в год отмечала короткие приступы сердцебиения, проходившие самостоятельно. Последнее время отметила учащение и удлинение пароксизмов тахикардии. На стандартной ЭКГ — СР с ЧСС=86 уд/мин. PQ — 80 мс. за счет дельта-волны, QRS = 130 мс. (а).
При проведении учащающей стимуляции (St1 -St1 = 410 мс) отмечалась внезапная «нормализация» комплекса QRS за счет блокады дельта-волны. При увеличении частоты стимуляции регистрировалось прогрессивное замедление проведения по АВ-соединению (б). Изменения проведения по ДПП в данном случае объясняются тем, что частые предсердные импульсы проводились без задержки в ДПП (не менялась величина интервала ST-дельта-волна) до критической частоты;
В ряде случаев было отмечено наличие декрементного проведения в ДПП (увеличение интервала Р — дельта волна), как результат программированной и учащающей ЧП ЭКС. Один из этих случаев представлен на рис. 2
#image.jpg
Больная Г. 30 лет. Около 10 лет назад во время профосмотра был выявлен феномен WPW. Приступы сердцебиения не беспокоили. В возрасте 25 лет во время родов возник пароксизм тахикардии, купированный в/в введением новокаинамида. В дальнейшем приступы сердцебиения возникали редко, но имели затяжной характер, купировались в/в введением новокаинамида.
Последний год отмечала учащение приступов сердцебиения, ААП не принимала. На серии ДЭКГ регистрировался синдром WPW(м), частая монотопная предсердная экстрасистолия. ЭКГ: СЦ — 800 мс, дельта-волна ( ), PQ — 90 мс, QRS — 130 мс (а). ЧП ЭФИ: ВВФСУ — 1150 мс, КВВФСУ — 350 мс. При проведении ПЧП ЭКС с интервалами сцепления от 500 до 420 мс регистрировалась постоянная величина St-дельта-волна (б).
В данном случае регистрировалось антероградное замедление проведения по ДПП (St-дельта-волна) при проведении ПЧП ЭКС. Данный феномен сохранялся и при проведении контрольного ЧП ЭФИ, что ставит под сомнение внутрипредсердную задержку проведения между зоной стимуляции и ДПП, как причину дискретного проведения. Вероятнее всего в приведенном случае аномальный путь имел электрофизиологические свойства АВ-узла («добавочный» АВ-узел).
Достаточно редко в ДПП наблюдается блокада II степени типа Самойлова-Венкебаха в ответ на стимуляцию. На рис. 3 представлен такой вариант возникнове ния блокады в ДПП: проведение ЧП ЭКС с постоянной частотой (570 мс) привело к тому, что один стимул проводится по ДПП и АВ-соединению, а следующий за ним стимул — только по АВ-соединению.
#image.jpg
а) антероградный ЭРП ДПП должен превышать ЭРП АВ-соединения;
б) ретроградный ЭРП ДПП должен заканчиваться ко времени активации желудочков антероградно через АВ-соединение.
Последнее условие может быть соблюдено только в том случае, если предсердный преждевременный импульс, застав ДПП в состоянии рефрактерности, проводится антероградно по АВ-соединению и желудочкам достаточно медленно, чтобы в ДПП восстановилось проведение возбуждения.
Атипичная ортодромная реципрокная АВ-тахикардия
Возникает вследствие того, что добавочные пути являются медленно ретроградно проводящими с затухающим (докрементным) вентрикуло-артериальным проведением, у детей имеет хроническое течение.
Проходит антероградно через АВ-соединение, затем медленно ретроградно по добавочному пути, воспринимается миокардом предсердий и возвращается в АВ-узел.
Признаки
- RP>PR
- RP>50% от R-R (похожа на Fast-Sloy)
На фоне синдрома WPW есть альтернация комплекса QRS, есть вовлечение добавочного пути на фоне тахикардии.
На фоне ортодромной АВ-тахикардии возможно присоединение блокады правой и левой ножек пучка Гиса.
-Если присоединилась блокада правой ножки, то этот добавочный путь ретроградно проводящий.
— ортодромная тахикардия + блокада левой ножки пучка Гиса
Диагностика
Диагностика включает в себя целый ряд исследований, позволяющий судить как об общем состоянии организма, так и конкретно о деятельности сердца. Однако основным методом исследования, показывающим нарушение ритма, служит электрокардиограмма (ЭКГ).
ЭКГ-признаки
ЭКГ – это инструментальное диагностическое исследование, в ходе которого на тело и конечности накладываются специальные электроды, передающие информацию на ЭКГ-пленку. Этот метод позволяет судить об электрической активности сердца.
Основными ЭКГ-признаками ортодромной тахикардии являются:
- Комплексы QRS узкие, следуют друг за другом;
- Расстояние R-R укорачивается, но остается одинаковым;
- Предсердный зубец Р появляется в разных местах (как до, так и после желудочковых комплексов),
- Наслаивается на интервал S-T и зубец Т;
- Удлиненный интервал R-P.
Антидромная форма тахикардии на ЭКГ диагностируется при помощи следующих признаков:
- Желудочковые комплексы (QRS) широкие, по форме схожи с блокадой ножки пучка Гиса, расстояние между ними одинаковое;
- Наблюдается дельта-волна, которая обуславливает укорочение интервала P-Q;
- Зубец P наслаивается на комплекс QRS, может находиться после него.
В некоторых случаях при тахикардии на фоне ВПУ-синдрома наблюдается инверсия зубца Т – его отрицательное смещение относительно изолинии.
Комплексная диагностика
Помимо ЭКГ назначаются и другие клинические и дополнительные исследования.
Клиническую диагностику осуществляет лечащий врач. Он применяет следующие методы:
- Сбор жалоб – диагностируются наиболее беспокоящие симптомы тахикардии;
- Сбор анамнеза – выясняется наличие факторов риска, вероятность отягощенной наследственности,
- Сопутствующих и фоновых заболеваний; большую роль в диагностике играет провоцирующие факторы, характер и длительность пароксизмов;
- Физикальный осмотр – оценивается состояние кожных покровов, деятельность основных систем организма;
- Измерение гемодинамических показателей – измерение АД и ЧСС;
- Аускультация сердца – оценка ритма сердца, характер сердечных тонов.
После сбора основной информации назначаются дополнительные исследования:
- Различные анализы крови (общее и биохимическое исследование, анализ на уровень гормонов) – назначается для выявления фоновых патологий;
- Суточное мониторирование ЭКГ – регистрация кардиограммы в течение суток с одновременным ведением дневника, в котором фиксируются эмоциональные и физические нагрузки, время бодрствования и сна;
- Назначается для диагностики провоцирующих факторов пароксизмов, а также их характеристик;
- Эхокардиография – УЗИ сердца, которое позволяет судить о наличии структурных изменений органа;
- Электрофизиологическое исследование – метод заключается в подаче к сердцу слабых доз тока для оценки его реакции и обнаружения скрытых патологий проводящей системы.
Проведение большого количества исследований необходимо для получения полной информации, постановки точного диагноза и определения тактики лечения.
Антидромная реципрокная АВ-тахикардия при синдроме WPW
Добавочный путь обладает нормальным эффективным рефрактерным периодом. При антидромной реципрокной АВ-тахикардии происходит антероградное распространение импульса по добавочному пути и ретроградно через АВ-соединение.
Признаки
- комплексы QRS — широкие, продолжительность 0,12 сек и более
- морфология комплекса QRS напоминает желудочковую тахикардию, а именно левожелудочковую тахикардию. Но по клинической картине антидромная реципрокная АВ-тахикардия совсем не похожа на желудочковую тахикардию, пациент разговаривает и вообще ведет себя обычно.
- RP-PR
- частота 150-250 импульсов в минуту
Рис.5. Механизм возникновения ортодромной и антидромной тахикардий при синдроме WPW
Как лечат ортодромные и антидромные нарушения сердечного ритма?
Ортодромная тахикардия купируется с помощью стимуляции блуждающего нерва и приёма медикаментов. У некоторых пациентов приступ проходит после стимуляции рвотного рефлекса. Для нормализации сердечного ритма больным могут вводить Трифосаденин, Верапамил. Эффективность этих препаратов достигает 95%. Если облегчение не наступило, то пациентам показана радиочастотная абляция.
Антидромная тахикардия купируется с помощью чреспищеводной ЭКС. Сердечные глюкозоиды пациентам давать запрещено. Если ЭКС не помогает, начинают вводить медикаменты. Наиболее действенными препаратами считаются Прокаинамид, Амиодарон, Аймалин. Если в результате тахикардии у больного нарушилась гемодинамика, проводят электроимпульсную терапию.
Фибрилляция предсердий при синдроме WPW
Фибрилляция предсердий возникает вторично, после предшествующего приступа реципрокной АВ-тахикардии.
Отмечается неблагоприятный прогноз в течении заболевания. В предсердиях возникают дистрофические изменения из-за того, что все время происходит ретроградное возбуждение предсердий. Это способствует появлению приступов фибрилляции и трепетания предсердий.
Фибрилляция предсердий на фоне скрытого синдрома WPW
Фибрилляция предсердий на фоне скрытого синдрома WPW или на фоне продолжительного эффективного рефрактерного периода в добавочных путях.
Волны фибрилляции предсердий распространяются на желудочки через АВ-соединение. К этому добавляется функционирующие АВ-блокады. Далее волны фибрилляции распространяются на желудочки через антероградно функционирующие добавочные пути. Это может привести к внезапной смерти, возникновению тахиаритмий, которые могут трансформироваться в фибрилляцию желудочков.
При диагностике фибрилляции предсердий на фоне синдрома WPW на электрокардиограмме, нужно выбирать самый короткий интервал R-R:
- если интервал R-R 220 мсек и менее, то очевиден риск развития фибрилляции желудочков
- интервал R-R 250-300 мсек — возможен риск развития фибрилляции желудочков
- интервал R-R >300 мсек — незначительный риск
На фоне тахисистолии появляются узкие комплексы QRS. Объясняется это тем, что как только урежается частота сердечных сокращений, импульс проводится через АВ-соединение, появляется узкий комплекс QRS, который имеет суправентрикулярный вид. Также може быть частичный захват комплексов, он и не узкий и не широкий, такой комплекс называется сливным.
И узкий и сливной комплекс подтверждают фибрилляцию предсердий на фоне WPW.
Рис.6. ЭКГ при синдроме WPW
Лечение
В данном случае нужно назначать антиаритмики 1а или 1с классов — например, аймалин. Или проводить дефибриляцию.
Строго противопоказаны:
- сердечные гликозиды
- верапамил
Эти препараты противопоказаны, так как они увеличивают рефрактерный период в АВ-узле и укорачивают рефрактерный период в добавочных путях. Поэтому интервал R-R становится еще короче!
Может возникнуть фибрилляция предсердий на фоне синдрома WPW с высокой частотой желудочковых сокращений.
Классификация
Ортодромная тахикардия подразделяется на следующие формы:
- Явная форма – на кардиограмме диагностируются преждевременное сокращение желудочков. Помимо этого наблюдается укорочение интервала P-Q и сужение комплекса QRS.
- Скрытая форма – характеризуется отсутствием изменений на кардиограмме, синусовый ритм сохраняется.
При определенных обстоятельствах ортодромная тахикардия может спровоцировать мерцание предсердий – еще одну из форм нарушения ритма, при котором происходит быстрое распространение волны возбуждения и проведение ее из предсердий в желудочки.
Такое состояние может привести к фибрилляции желудочков с последующим летальным исходом.
Как проявляются эти разновидности тахикардии?
Ощущения во время приступа одного из этих недугов носят весьма субъективный характер. На степень выраженности проявлений влияет физическое и психическое здоровье человека. При повышении частоты ударов до 140 пациенты практически ничего не ощущают. Когда частота сердечных сокращений достигает 160, что характерно ортодромному типу тахикардии, у больного появляется небольшая слабость и головокружение. Вегетативные симптомы проявляются только у особо чувствительных людей. Клинические проявления тахикардий следующие:
- боли в области сердца;
- обмороки;
- сердечно-сосудистая недостаточность;
- одышка при сильном недостатке кровообращения.
Читать также: Тахикардия при гипертиреозе
Примечательно то, что у двух людей с одинаковым типом тахикардии, возрастом и состоянием здоровья заболевания могут проявляться по-разному. У одного пациента приступы будут кратковременным. Он сталкивается с ними всего пару раз в год. Другой пациент может столкнуться с длительной тахикардией антидромного типа один раз в жизни без какого-либо вреда для здоровья.