ВПС – это врожденные пороки сердца, представляющие собой нарушение строения или функций сердца, а также магистральных сосудов, возникшие при неправильном эмбриогенезе. Обычно они зарождаются на 2-4 неделе беременности и прогрессируют по мере формирования органов.
Пороки приводят к проблемам во внутрисердечном кровообращении, а порой и всей системе кровоснабжения организма. Опасность связана с сердечной недостаточностью, часто заканчивающейся летальным исходом в детском возрасте.
Эти патологии встречаются у каждого сотого новорожденного и имеют различный характер, локализацию и степень риска для жизни ребенка. Чаще всего они выявляются в младенческом и детском возрасте, но могут впервые проявиться уже у взрослых людей.
Причины возникновения и механизм развития
Почему дети рождаются с пороком сердца? Врожденные пороки возникают в процессе внутриутробного развития плода. Механизм развития связывается с сочетанием генетических, эндогенных и экстрагенных факторов. В генетическом механизме этиологии отмечаются генные нарушения точечного характера и хромосомные мутации (делеция и дупликация ДНК). В наследственности преобладает аутосомно-рецессивный тип.
Помимо наследственного механизма, генетические мутации могут вызываться внешними мутагенами:
- Физической природы – радиационное и ионизирующее облучение.
- Химические воздействия – алкогольные отравления, курение, медикаментозное лечение (антибиотики, НПВС и другие), лакокрасочная продукция, нитраты, талидомид.
- Биологические факторы – заболевания в период вынашивания ребенка (краснуха, корь, ветряная оспа, энтеровирусы), сахарный диабет, гипер- или авитаминоз, гипоксии.
Развитие ВПС идет по 2-м механизмам – нарушение внутрисердечной или системной гемодинамики. В первом случае наблюдается перегруз сердечных отделов, блокирование протоков, истощение механизмов компенсаторного типа, гипертрофия и дилатация отделов органа, сердечная недостаточность. Системные сбои развиваются в форме системной гипоксии, малокровие (кровяной избыток) в кругах кровообращения.
Нарушение гемодинамики
При воздействии и проявлении перечисленных факторов-причин у плода в процессе развития происходят характерные нарушения в виде неполного или несвоевременного закрытия перепонок, недоразвития желудочков и других аномалий.
Внутриутробное развитие плода отличается функционированием артериального протока и овального окна, находящегося в открытом состоянии. Дефект диагностируют, когда они по-прежнему остаются открытыми.
Представленная патология характерна отсутствием проявления во внутриутробном развитии. Зато после рождения начинают проявляться характерные нарушения.
Подобные явления объясняются временем закрытия сообщения между большим и малым кровообращением, индивидуальными особенностями и прочими дефектами. В результате патология может дать о себе знать через некоторое время после рождения.
Зачастую нарушения гемодинамики сопровождаются инфекциями респираторного характера и прочими сопутствующими заболеваниями. К примеру, наличие патологии бледного типа, где отмечается артериовенозный выброс, провоцирует развитие гипертензии малого круга, в то время как патология синего типа с веноартериальным шунтом способствует гипоксемии.
Опасность рассматриваемого заболевания заключается в большом проценте смертности. Так, большой сброс крови с малый круг, провоцирующий сердечную недостаточность, в половине случаев заканчивается летальным исходом малыша еще до годовалого возраста, чему предшествует отсутствие своевременной хирургической помощи.
Состояние ребенка старше 1 года заметно улучшается в связи с уменьшением количества крови, поступающего в малый круг кровообращения. Но на этом этапе зачастую развиваются склеротические изменения в сосудах легких, что постепенно провоцирует легочную гипертензию.
Симптоматика проявляется в зависимости от вида аномалии, характера и времени развития нарушений в кровообращении. При формировании цианотической формы патологии у больного ребенка отмечается характерная синюшность кожи и слизистой, увеличивающая свое проявление при каждом напряжении. Белый порок характеризуется бледностью, постоянно холодными руками и ногами малыша.
Сам малыш с представленным заболеванием отличается от других гипервозбудимостью. Кроха отказывается от груди, а если начинает сосать, быстро устает. Зачастую у детей с представленной патологии выявляют тахикардию или аритмию, к числу внешних проявлений относят потливость, одышку и пульсацию сосудов шеи.
В случае хронического нарушения малыш отстает от сверстников в весе, росте, отмечается физическое отставание в развитии. Как правило, врожденный порок сердца на первоначальном этапе диагностики выслушивается, где определяются сердечные ритмы. В дальнейшем развитие патологии отмечаются отеки, гепатомегалия и прочие характерные симптомы.
К числу осложнений относят бактериальный эндокардит, тромбоз сосудов вен, включая тромбоэмболию головного мозга, пневмонию застойной формы, стенокардитический синдром и инфаркт миокарда.
Коды по МКБ-10 и классификация
Какие бывают ВПС? Всех их не перечислить. В международной классификационной системе МКБ-10 рассматриваемые пороки отнесены к врожденным нарушениям кровообращения:
- Код Q20 объединяет ВПС в форме дефектов сердечных элементов, в т.ч. Q20.1, 2 и 4 включает нарушения входного или выходного отверстия желудочков, Q20.3 и 5 дефекты желудочково-артериального и предсердно-желудочкового соединения, Q20.8 и 9 – аномалии иных и неуточненных типов.
- Q21 – это пороки развития перегородок.
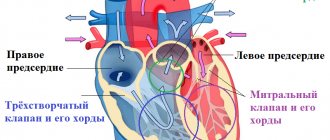
- Q22 – ВПС легочного и трехстворчатого клапанов.
- Q23 – пороки аортального (Q23.0 и 1) и митрального (Q23.2 и 3) клапанов. В эту группу включена левосторонняя сердечная гипоплазия (Q23.4).
- Q24 объединяет ВПС разного типа – левокардия (Q24.1), трехпредсердное сердце (Q24.2), субаортальный стеноз (Q24.4), сердечная блокада (Q24.6) и некоторые другие нарушения.
- Q25 – недостатки формирования крупных артерий, в т.ч. аорты (Q25.0-Q25.4), легочной артерии (Q25.5-Q25.7).
- Q26 – врожденные венозные дефекты, в т.ч. полой вены (Q26.0 и 1), легочной вены (Q26.2- Q26.4), портильной вены (Q26.5).
- Q27 затрагивает патологии периферических сосудов.
- Q28 объединяет другие ВПС системы кровообращения.
Классификация пороков сердца обеспечивает более четкую диагностику патологии, что позволяет унифицировать схему лечения.
Достаточно часто используется подразделение патологии по наличию цианоза. По этому признаку выделяются 2 типа ВПС: белые пороки (без цианоза), при которых происходит лево-правый сброс крови, а венозная и артериальная кровь не перемешиваются, и синие пороки с выраженным цианозом (право-левый сброс крови с перемешиванием артериальной и венозной крови).
Распространенные виды патологии
Среди ВПС можно выделить наиболее распространенные у детей патологии:
- Триада Фалло (Код МКБ-10 Q21.8). Относится к синим порокам и включает следующие нарушения – обструкция выходного правожелудочкового отдела, правожелудочковую гипертрофию и повреждение перегородки между предсердиями.
- Тетрада Фалло (Q21.3). Характеризуется нарушением просвета легочной артерии, поражением межжелудочковой перегородки, нарушением расположения начального участка аорты, правожелудочковая гипертрофия. Считается синим пороком. Относится к наиболее распространенным младенческим ВПС.
- Пентада Фалло (Q21.0). Помимо признаков тетрады включает разрушение межпредседсердной перегородки. Этот порок встречается редко, но жизненно опасен для ребенка.
- Дефектность перегородки между предсердиями (Q21.1). Он заключается в незаращении перегородки между предсердиями. Это белый ВПС. Характеризуется избытком крови, поступающей в малый круг.
- Дефектность перегородки между желудочками (Q21.0). Кровяной поток из левого желудочка проникает в правый через незаращенную перегородку. При данном поражении фиксируется кислородное голодание, развивается одышка.
- Артериальные протоки открытого типа (Q25.0). Эти белый тип. У новорожденных могут обнаруживаться в форме Боталлова протока, не относящегося к патологиям. Опасным дефект становится, если проток не зарастает с возрастом. На ранней стадии вызывает плохое функционирование органов дыхания.
- Декстрокардия (Q24.0). Аномалия характеризуется неправильным размещением сердца, когда значительная его часть смещена в правую сторону грудной клетки. Соответственно изменяется расположение и кровеносных сосудов. Выделяются 2 типа – неизолированная аномалия сочетается с нарушением расположения других внутренних органов и изолированная патология при обычном размещении их.
- Пентада Кантрелла (Q89.7). Это очень редкий порок, относящийся к летальной категории. Он включает аномалии развития грудины, передней брюшной стенки, диафрагмы, перикарда и сердца. Характеризуется смещением сердца вниз и выступлением его относительно грудной клетки.
- Транспозиция магистральных сосудов (Q25.9). Дефект заключается в аномальном размещении аорты и артерии относительно сердечных желудочков. Аорта начинается из правого желудочка, а легочная артерия – из левого, что блокирует попадание кровяного потока с кислородом в ткани.
- Коарктация аорты (Q25.1) или стеноз перешейка главной артерии. Отмечается ее сужение, обычно ниже участка ответвления подключичной артерии.
- Стеноз легочной артерии (Q25.6). Протекает с развитием цианоза. При данной патологии происходит сужение устья артерии, что препятствует кровяному оттоку в артерию при сокращении правого желудочка.
- Аномалия Эбштейна (Q22.5). Это дефект трехстворчатого предсердно-желудочкого клапана в виде неправильного расположения створок. Над клапаном образуется аномальный правожелудочковый участок, срастающийся с предсердием.
- Атрезия легочной артерии (Q25.5). Дефект вызывает дисфункцию створок клапана или неполное открытие створок. Блокируется поступление кровяной массы из желудочка в артерию.
Важно! Врожденные пороки имеют множество разновидностей. Часть из них резко проявляется сразу после рождения, но многие становятся заметными по мере взросления ребенка (например, в подростковом возрасте). Знание симптомов пороков сердца поможет вовремя заметить опасность.
Кодировка ВСП
Сердечные пороки находятся в классе врожденных аномалий строения организма в блоке аномалий системы кровообращения. ВСП в МКБ 10 разветвляется на 9 разделов, каждый из которых также имеет подпункты.
- Q20 – анатомические нарушения в строении сердечных камер и их соединений (например, различные незаращения овального окна);
- Q21 – патологии сердечной перегородки (дефекты предсердной и межжелудочковой перегородок и другие);
- Q22 – проблемы с легочным и трехстворчатым клапанами (недостаточности и стеноза);
- Q23 – патологии аортального и митрального клапанов (недостаточности и стенозы);
- Q24 – другие врожденные пороки сердца (изменение количества камер, декстракардия и так далее).
Каждый из перечисленных пунктов требует дальнейшей дифференцировки, которая позволит определиться с планом лечения и прогнозом для ребенка. Например, при поражениях клапанов могут быть явления недостаточности или стеноза. При этом будут отличаться гемодинамические особенности заболевания.
https://www.youtube.com/watch?v=S6pVzsC8jA4
В МКБ врожденный порок сердца подразумевает какие-либо нарушения кровотока.
Именно поэтому во всех кодировках исключается полная инверсия органов или их структур с полноценным функционированием.
Сохраните ссылку, или поделитесь полезной информацией в соц. сетях
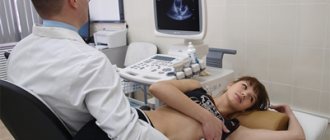
Как определяют ВПС у плода?
В настоящее время ВПС можно выявить у ребенка до его рождения, т.е. в материнской утробе. Основной способ – УЗИ сердца плода. Орган уже к 10 недели беременности формируется в достаточной степени для оценки его структуры. Оптимальный срок исследования — 19-23 неделя беременности. При выявлении отклонений во время проведения УЗИ обеспечивается проведение ЭхоКГ с применением метода Доплера.
УЗИ и ЭхоКГ сердца плода позволяет выявить 70-80% всех ВПС еще в утробе у матери. Сложно выявить крохотные дефекты перегородок или клапанов. Некоторые нарушения (кардиомиопатии, опухоли, фетальные аритмии) не обнаруживаются, т.к. развиваются в более поздние сроки.
Впс дефект межжелудочковой перегородки мкб 10
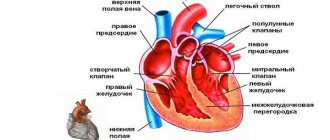
Дефект межжелудочковой перегородки (ДМЖП) — ВПС с наличием сообщения между правым и левым желудочками.
Код по международной классификации болезней МКБ-10:
- Q21.0 Дефект межжелудочковой перегородки
Причины
Этиология • Врождённые пороки (изолированный ДМЖП, составная часть комбинированного ВПС, например тетрада Фалло, транспозиция магистральных сосудов, общий артериальный ствол, атрезия трёхстворчатого клапана и др.) • Существуют данные об аутосомно — доминантном и рецессивном типах наследования. В 3,3% случаев у прямых родственников больных с ДМЖП также обнаруживают этот порок • Разрыв межжелудочковой перегородки при травмах и ИМ.
Статистические данные • ДМЖП составляет 9–25% всех ВПС • Выявляют у 15,7% живорождённых детей с ВПС • Как осложнение трансмурального ИМ — 1–3% • 6% всех ДМЖП и 25% ДМЖП у грудных детей сопровождаются открытым артериальным протоком, 5% всех ДМЖП — коарктацией аорты, 2% врождённых ДМЖП — стенозом клапана аорты • В 1,7% случаев межжелудочковая перегородка отсутствует, и такое состояние характеризуют как единственный желудочек сердца • Соотношение мужского и женского пола — 1:1.
Патогенез. Степень функциональных нарушений зависит от величины сброса крови и общего лёгочного сосудистого сопротивления (ОЛСС). При сбросе слева направо и отношении лёгочного минутного объёма кровотока к системному (Qp/Qs) менее 1,5:1 лёгочный кровоток возрастает незначительно, и повышения ОЛСС не происходит.
При больших ДМЖП (Qp/Qs более 2:1) значительно увеличиваются лёгочный кровоток и ОЛСС, и давления в правом и левом желудочках выравниваются. По мере увеличения ОЛСС возможно изменение направления сброса крови — он начинает происходить справа налево.
Без лечения развиваются правожелудочковая и левожелудочковая недостаточность и необратимые изменения лёгочных сосудов (синдром Айзенменгера).
Варианты ДМЖП • Мембранозные ДМЖП (75%) располагаются в верхней части межжелудочковой перегородки, под клапаном аорты и септальной створкой трёхстворчатого клапана, часто закрываются самопроизвольно • Мышечные ДМЖП (10%) располагаются в мышечной части межжелудочковой перегородки, на значительном расстоянии от клапанов и проводящей системы, бывают множественными, фенестрированными и часто закрываются самопроизвольно • Надгребневые (ДМЖП выносящего тракта правого желудочка, 5%) располагаются выше наджелудочкового гребня, часто сопровождаются аортальной недостаточностью аортального клапана, самопроизвольно не закрываются • Открытый АВ — канал (10%) обнаруживают в задней части межжелудочковой перегородки, около места прикрепления колец митрального и трёхстворчатого клапанов, часто встречается при синдроме Дауна, сочетается с ДМПП типа ostium primum и пороками развития створок и хорд митрального и трёхстворчатого клапанов, самопроизвольно не закрывается • В зависимости от размера ДМЖП выделяют малые (болезнь Толочинова–Роже) и большие (более 1 см или половина диаметра устья аорты) дефекты.
Симптомы (признаки)
Клиническая картина
• Жалобы: см. Дефект межпредсердной перегородки.
• Объективно • Бледность кожных покровов • Борозды Харрисона • Усиление верхушечного толчка, дрожание в области левого нижнего края грудины • Патологическое расщепление II тона в результате удлинения периода изгнания правого желудочка • Грубый пансистолический шум у левого нижнего края грудины • При надгребневых ДМЖП — диастолический шум аортальной недостаточности.
Диагностика у новорожденных и грудничков
Диагностику у грудничков проводит кардиолог. Прежде всего, врач производит осмотр на наличие синюшности, одышки с привлечением межреберных мышц, изменения дыхания при использовании кислородной маски.
Осуществляется прослушивание сердца для выявления шумов, измерение артериального давление, общий анализ крови.
Обязательная методика – УЗИ сердца с цветным доплеровским исследованием. Высокую информативность имеет ЭКГ с параллельным снятием фонокардиограммы.
Врожденные пороки у взрослых
Большинство ВПС проявляется в детском возрасте. Однако некоторые типы патологии не проявляют себя длительное время, и только у взрослых людей (после 20-25 лет) дают о себе знать. Процент выявленных ВПС у взрослых не превышает 0,3%, что связано с тем, что патология уже проявила себя ранее.
Изменения в сердечно-сосудистой системе не носят статического характера. Даже небольшие ВПС постепенно прогрессируют по следующим механизмам:
- разрастание соединительной ткани в артериолах легких с облитерацией;
- трансформация гипертрофии миокарда в патологическую форму;
- формирование кальциноза в клапанной системе;
- прогрессирование клапанной дисфункции.
Возрастает роль тромбозов, легочной гипертензии и инфекционного эндокардита.
Аномалии развития сердца малые
Аномалии развития сердца малые: Краткое описание
Малые аномалии развития сердца (МАРС) — анатомические врождённые изменения сердца и магистральных сосудов, не приводящие к грубым нарушениям функций ССС. Ряд МАРС имеет нестабильный характер и с возрастом исчезает.
Наследственно детерминированная соединительнотканная дисплазия. Ряд МАРС имеют дизэмбриогенетический характер. Не исключается воздействие различных экологических факторов (химическое, физическое воздействие).
Код по международной классификации болезней МКБ-10:
Всегда ли обязательно лечение?
Необходимость и принцип лечения ВПС требует учета тяжести клинической картины и обширности очага поражения. В ряде случаев сердечно-сосудистые нарушения, выявленные у новорожденных, зарастают сами (например, открытые протоки).
Некоторые ВПС могут вообще не сказаться на работоспособности органа, если не создавать экстремальных условий. Вопрос о необходимости лечения решает кардиолог после проведения необходимых диагностических исследований. В любом случае поведение аномалии должно держаться под контролем.
Какими могут быть дополнительные хорды
Итак, в зависимости от расположения хорды могут быть продольными, диагональными и поперечными. Если она расположена в области верхушки, основания или в срединной части, ее описывают соответственно — верхушечная, базальная и срединная. Данная аномалия может быть не только в левом, но и в правом желудочке. По числу хорды могут быть одиночными или множественными. В зависимости от гистологического строения, дополнительные хорды левого желудочка могут быть фиброзными (соединительнотканными), мышечными и фиброзно-мышечными (смешанными).
Как лечить ВПС: терапия и хирургия
Лечение может осуществляться оперативным и терапевтическим способом. Экстренное хирургическое вмешательство осуществляется при прямой угрозе жизни ребенку. Плановые операции проводятся при повышенном риске тяжелых осложнений. Они учитывают возраст ребенка и часто переносятся на период 5-7 лет.
Если операция не показана или противопоказана, то может назначаться терапевтическое лечение. Однако даже терапия должна осуществляться осторожно. Показаны общеукрепляющие, профилактические препараты.
Радикальная терапия сильнодействующими средствами назначается при острой левожелудочковой и хронической сердечной недостаточности, цианотических приступах, проблемах с дыханием, значительной сердечной аритмии, ишемии миокарда.
Способ выбирает кардиолог на основании пройденного обследования, возраста пациента и вида врожденного порока сердца.
- Прием лекарств. Лекарственную терапию назначают пациентам, у которых выявили врожденный дефект в зрелом возрасте. В этом случае хирургические методы чаще не применяют.
- Длительное лечение по этапам. В некоторых случаях детям с данным заболеванием необходимо лечение на протяжении всей жизни. В него входит хирургическая коррекция и прием медицинских препаратов. Пациентам необходим постоянный уход. Эти процедуры значительно продлевают жизнь.
- Катетеризация сердца. Самым распространенным способом лечения является катетеризация сердечной мышцы. Эта процедура выполняется без вскрытия грудной клетки. Врач вводит катетер через вену и устраняет дефекты в сердечной мышце при помощи хирургических инструментов, которые находятся на конце катетера. В некоторых случаях этот метод не применяется.
- Операция на открытом сердце. Оперативное вмешательство используют в тех случаях, когда дефект нельзя устранить при помощи катетера. Этот способ требует длительного восстановления пациента.
- Пересадка сердца. Этот метод используют в том случае, когда хирургическое вмешательство не принесет нужного результата.
- Наблюдение лечащим врачом и поддерживающее лечение. После перенесенного хирургического вмешательства пациента должен наблюдать лечащий врач. Врожденные дефекты сердечной мышцы могут быть связаны с нарушением работы других органов. Необходимо обучить повзрослевшего ребенка наблюдать за своим состоянием и принимать назначенные медицинские препараты.
- Ограничение активности. Детей, имеющих врожденные пороки сердца, следует ограничивать в активности. Родители должны постоянно контролировать занятия ребенка и следить за тем, чтобы они были спокойными и не опасными. Безопасные для таких пациентов упражнения можно узнать у лечащего врача.
- Предупреждение инфекции. В некоторых случаях пациентам с врожденными пороками сердечной мышцы назначают терапию антибиотиками, чтобы избежать развития инфекций. Такую процедуру больные проходят перед любыми хирургическими вмешательствами.
Диспансеризация и реабилитация детей больных врожденными пороками сердца
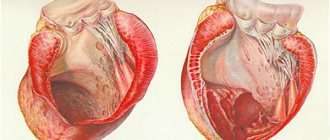
ППС – приобретенные пороки сердца (клапанные пороки) – группа хронических заболеваний, характеризующаяся структурными и функциональными изменениями в клапанном аппарате сердца в результате инфекционно-воспалительного или аутоиммунного заболевания.
В отличие от врожденных пороков, ППС не связаны с генетическими аномалиями и характеризуются медленным прогрессирующим течением.
Приобретенные пороки сердца обнаруживают у взрослых обоего пола в возрасте 25-40 лет. Мужчины болеют в 1.5-2 раза чаще женщин: заболеваемость у мужчин составляет 3,4%, у женщин — 1.7-2%.
Клапанные пороки никогда не развиваются первично. Причинами приобретенных пороков сердца обычно служат ревматизм (основная причина, самая частая), инфекционный эндокардит, сифилис и атеросклероз.
Поражение клапана начинается с отложения на нем специфических структур: холестериновой бляшки, бактериальной колонии или ауто-антител, которые оказывают на него прямое повреждающее влияние.
Результатом разрушения являются отложения кальция и соединительных волокон (фиброзирование), вследствие чего клапан теряет эластичность и правильную конфигурацию — его складки уменьшаются и смещаются. Это приводит к постепенной утрате его функции и нарушению работы сердца.
Обычно эта болезнь касается митрального клапана, остальные (трехстворчатый, аортальный и клапан легочной артерии) поражаются реже. Чаще всего встречаются ревматические пороки сердца.
Классификация
| Локализация | Вид | Частота случаев на 100 000 населения |
| Порок митрального клапана | Стеноз | 1500 |
| Недостаточность | 400 | |
| Порок аортального клапана | Стеноз | 2000 |
| Недостаточность | 1000 | |
| Трикуспидальный клапан | Стеноз | 300 |
| Недостаточность | 400 | |
| Клапан легочной артерии | Стеноз | 200 |
| Недостаточность | 300 | |
| Комбинированные пороки | Стеноз 2 или 3 клапанов | 25-30 |
| Недостаточность 2 или 3 клапанов | Единичные случаи | |
| Сочетание стеноза и недостаточности 2 или 3 клапанов | ||
| Сочетание стеноза и недостаточности в 1 клапане | 400-1000 |
Неревматические пороки (коды остальных — ниже в описании):
- Митральные: I34.0, I34.1, I34.2.
- Аортальные: I35.0, I35.1, I35.2.
- Трикуспидальные: I36.0, I36.1, I36.2.
- Неревматические поражения легочной клапана: I37.0, I37.1, I37.2.
Описание распространенных пороков:
- Митральная недостаточность (I05.1). Характеризуется неполноценным смыканием двустворчатого клапана, результатом чего является возвращение крови в левое предсердие. Синий порок с избыточным кровенаполнением легких, проявляющийся посинением кожных покровов, учащением дыхания и быстрым истощением.
- Митральный стеноз (I05.0). Порок представлен уменьшением митрального отверстия, в результате чего в левый желудочек поступает недостаточно крови. Предсердие испытывает повышенное давление и гипертрофируется. Синий порок с обогащением легочного кровенаполнения, проявляющийся цианозом, одышкой, головокружениями.
- Аортальная недостаточность (I06.1). Порок, обусловленный неплотным соединением полулунных аортальных складок, из-за чего в момент диастолы кровь движется обратно в левый желудочек, вызывая его переполнение и гипертрофию. Белый порок с обеднением кровенаполнения внутренних органов, артериальной гипертензией, зябкостью.
- Аортальный стеноз (I06.0). Представлен сужением аортального отверстия. Поражение проявляется недостаточным поступлением крови в аорту в момент систолы, что приводит к гипертрофии левого желудочка. Белый порок с обеднением большого круга, гипертензией, зябкостью, физической слабостью.
- Трискупидальная недостаточность (I07.1). Проявляется неполным или несвоевременным соединением створок правого предсердно-желудочкового клапана, результатом чего является заброс крови в правое предсердие. Синий порок, проявляющийся посинением кожи, отечностью голеней, набуханием шейных вен, слабостью.
- Трискупидальный стеноз (I07.0). Представлен сужением трикуспидального кольца и плохим кровенаполнением правого желудочка в момент сердечного расслабления. Синий порок с недостаточным кровенаполнением легких, одышкой, увеличением печени.
- Недостаточность клапана легочного ствола (I37.1). Порок обусловлен неполным соединением створок клапана между правым желудочком и легочной артерией, вследствие чего кровь частично возвращается в желудочек, вызывая его гипертрофию. Синий порок с обеднением легочного кровенаполнения, одышкой, цианозом, обмороками.
- Стеноз клапана легочного ствола (I37.0). Поражение состоит в суженном отверстии легочного клапана, в результате чего в легкие поступает недостаточно крови. Синий порок, сопровождающийся гипертрофией правого желудочка, гипоксией головного мозга, отеками, увеличением печени.
Это необратимо развивающаяся форма легочной гипертензии, приобретаемая из-за врожденной сердечной аномалии. Представляет собой комбинацию дефекта межжелудочковой перегородки, гипертрофию правого желудочка и обратное положение аорты.
Синдром Эйзенмейгера проявляется отеком легких и цианозом во взрослом возрасте у не оперированных лиц с выраженным сбросом крови справа налево.
Общая симптоматика
На ранней стадии заболевания симптомы могут быть незначительными или отсутствовать совсем, поэтому больной не принимает их во внимание. Вот список первых признаков нарушения работы сердечной мышцы:
- сердцебиение становится учащенным;
- появляется сухой кашель;
- голос становится хриплым;
- беспокоит одышка;
- боли и чувство распирания в груди;
- больной может харкать кровью;
- потеря сознания;
- головокружение;
- на щеках может появиться румянец;
- отечность ног.
ППС редко обнаруживают себя на начальной стадии. Яркие симптомы проявляются уже в период активного развития болезни, поэтому следует пройти обследование при первых признаках нарушения работы сердечной мышцы.
- Опрос: в анамнезе — перенесенное инфекционное заболевание или атеросклероз, жалобы на слабость и быструю утомляемость, перебои в работе сердца, одышку, обмороки.
- Осмотр: цианоз (синие пороки) или бледность (белые пороки) кожи; видимая пульсация и набухание вен шеи, учащенное дыхание, отеки ног, похолодание кожи.
- Измерение давления, пульса и частоты дыхания: показатели могут быть как измененными, так и в пределах нормы.
- Пальпация: смещенный верхушечный толчок, наличие сердечного толчка, плотные отеки ног.
- Перкуссия: увеличение сердечных и печеночных границ.
- Аускультация: выявление сердечных шумов, добавочных 3 и 4 тонов, «ри, специфических шумов (систолический, диастолический, смешанный).
- Лабораторные данные: анемия, повышение уровня щелочной фосфатазы, аминотрансфераз, холестерина, сахара.
- ЭКГ: аритмии, блокады, удлинение реполяризации (изменение зубца Т), не одновременное возбуждение сердечных камер (раздвоенные и расширенные зубцы Р и R).
- Рентгенография: увеличение предсердий или желудочков, обеднение легочного рисунка, смещение сосудистого пучка и купола диафрагмы.
- Эхокардиография: расположение, вид и степень смещения клапана.
- Допплерография: регистрация силы и величины обратного кровотока.
- Зондирование, КТ и МРТ помогают подтвердить диагноз в спорных случаях.
ППС могут быть компенсированными, субкомпенсированными и декомпенсированными.
Компенсированная форма выражена незначительно, в связи с чем лечение приобретенного порока сердца ограничивается приемом лекарственных средств. Субкомпенсация требует обязательного оперативного лечения, а декоменсация, как правило, неизбежно вызывает летальный исход (больные нуждаются в паллиативной терапии).
Случаи, когда лечение не требуется, крайне редки, так как все клапанные пороки характеризуются неуклонно прогрессирующим течением.
Виды оперативных вмешательств:
- Комиссуротомия – рассечение спаек между створками;
- Баллонная вальвулопластика – расширение клапана с помощью баллона под давлением;
- Протезирование – полная замена клапана.
Виды операций в зависимости от локализации поражения:
- Митральный стеноз – протезирование, комиссуротомия, вальвулопластика.
- Митральная недостаточность – вальвулопластика, протезирование.
- Аортальные пороки – установка протеза.
- Трикуспидальный стеноз – комиссуротомия, вальвулопластика, протезирование.
- Трикуспидальная недостаточность – вальвулопластика и протезирование.
- Пороки легочной артерии – протезирование.
ППС может развиться в любом возрасте. У детей патология встречается гораздо реже (в 0.5% случаев), так как первичные заболевания более характерны для взрослого населения.
Клинические проявления приобретенного порока у ребенка такие же, как у взрослых (одышка, посинение или побледнение кожи, набухание вен, аритмия, увеличение печени), но проявляются ярче и сопровождаются плачем, отказом от еды, быстрым похуданием, дистрофией.
Обнаружение заболевания происходит быстрее (чаще — в первый год болезни, в то время как у взрослых – на 2-4 год).
Ведущие методы диагностики у детей – ЭКГ, рентгенография и УЗИ сердца.
Последствия ППС
- Отек легких;
- Гипоксия головного мозга;
- Аритмии и блокады;
- Фибрилляция желудочков;
- Острая декомпенсация;
- Сердечная недостаточность;
- Летальный исход.
Профилактика ППС:
- Контроль уровня холестерина;
- Исключение вредных профессиональных факторов;
- Обязательное лечение стрептококковой инфекции во избежание ревматизма;
- Терапия хронических болезней;
- Закаливание;
- Постановка на учет у кардиолога при наличии любого сердечного заболевания.
Прогноз
Прогноз без лечения неблагоприятный. Заболевание неизбежно приводит к сердечной недостаточности, а острая декомпенсация – к гибели пациента. Трудоспособность снижена значительно, вплоть до утраты.
После проведенного лечения пациент должен придерживаться следующих правил:
- регулярный прием медицинских препаратов;
- соблюдение диеты и режима;
- поддержание веса в нормальном состоянии;
- отсутствие вредных привычек;
- исключение из рациона всех вредных продуктов;
- частые прогулки;
- постоянное наблюдение у лечащего врача.
Сколько живут с приобретенным пороком сердца? Срок жизни при незначительном поражении клапана снижается на 2-3 года. Пациенты с тяжелыми формами живут от 8 до 25 лет с момента постановки диагноза и часто переходят рубеж в 55-60 лет.
Наличие порока является показанием к установлению инвалидности.
Снижение качества жизни проявляется в утрате физической силы, невозможности пересекать большие расстояния из-за постоянной одышки. Больные передвигаются медленно, вынуждены менять обувь и одежду из-за выраженных отеков, страдают бессонницей. Им противопоказаны излишнее употребление соли и сахара, стрессы, активные занятия.
Последствия
Степень опасности ВПС для жизни ребенка и взрослого человека зависит от их типа и скорости прогрессирования. При непринятии мер в ряде случаев возможен летальный исход. Кроме того, прогрессирование патологии способно вызвать такие осложнения:
- сердечная недостаточность;
- бактериальный эндокардит при развитии ВПС синего типа;
- пневмонии;
- синдром Эйзенменгера;
- гипертензия;
- инсульты ишемического или геморрагического типа;
- инфаркт миокарда;
- стенокардия;
- приступы одышки;
- анемии релятивного характера.
Виды пороков сердца
Давайте узнаем, сколько видов порока сердца существует на самом деле. В этом нам поможет Национальная служба здравоохранения Великобритании, которая выделила более чем 30 позиций, но стоит поговорить только о 2 самых важных:
- Врожденный порок сердца, код по мкб 10 (Q20-Q28) синего типа, точнее, с цианозом.
Такая сердечная недостаточность обусловлена низким уровнем кислорода в крови. Младенцы могут страдать от усталости, одышки и внезапных обмороков. У них, как правило, синий цвет пальцев рук, ног и губ.
- Ацианотичный синдром.
В отличии от первого типа кровь достаточно насыщена кислородом, однако, циркулирует в организме необычным способом. У новорожденных симптомы появляются не сразу, а с течением времени. Артериальное давление превышает допустимую норму, заставляя сердце работать в экстренном режиме.
Пациент может ощущать частую и быструю усталость, головокружения, отдышку и легочную гипертензию.
Примерно каждый 6-й ребенок рождается с различными сердечными отклонениями. Половина из них нуждается в немедленной госпитализации и операции. Оставшаяся часть, будет вынуждена обратиться к врачу несколькими годами позже.
Кроме того, генетические заболевания, такие как синдром Дауна, и инфекционные болезни (краснуха) могут стать основой в развитии врожденных пороков.
Продолжительность жизни
Сколько живут с врожденным пороком сердца? Продолжительность жизни зависит от своевременности и эффективности принятия мер. Наиболее опасны ВПС для новорожденных.
Статистика показывает, что до 60% младенцев с врожденным пороком сердца не доживают до 1 года и до 80% – до 5 лет. Только 15-18% детей без оперативного лечения доживают до сознательного возраста.
Определенное ухудшение состояния отмечается в возрасте 13-16 лет, что связано с повышением нагрузок, психологическими стрессами и гормональными изменениями.
Современная медицина внесла заметный вклад в повышение выживаемости. Оперативное вмешательство делает прогноз излечения благоприятным. В среднем при успешно проведенной операции продолжительность жизни составляет 35-40 лет.
Как вылечить врожденный порок сердца?
Часто подобные проблемы не требуют серьезного лечения и проходят сами. Но есть исключения, при которых хирургическое вмешательство и курс лекарственных препаратов являются единственным верным решением. Операция назначается исходя из спецификации мкб 10 врожденный порок сердца.
- Под присмотром врачей. Если дефекты не столь серьезны, может потребоваться регулярный медицинский осмотр с целью предотвращения прогрессирования болезни.
- Катетер — это длинная, гибкая трубка, которая вставляется в сердце. Этот метод считается безопасным для ребенка и не требует никаких серьезных хирургических разрезов в области груди.
- Операция или пересадка сердца. Применяется лишь в том случае, когда от этого зависит жизнь человека.
Обязательно проконсультируйтесь со специалистами, если вас что-либо беспокоит. Позаботьтесь о своем здоровье, придерживайтесь правильных привычек и любите людей вокруг себя.
Не нужно ставить на себе крест и мириться с тем, что вам всегда придется жить с сердечной недостаточностью. Мы живем в XXI веке, когда возможно вылечить практически любую болезнь или отклонение. Главное, верить в светлое будущее и никогда не оставлять надежду, ведь она умирает последней.
Можно ли предупредить развитие?
Наиболее эффективно исключить внешние мутагены в период беременности. Для этого необходимо своевременно лечить заболевания, способные спровоцировать ВПС у плода. Прием лекарственных средств должен производиться строго по назначению врача. Абсолютно недопустимы алкоголь и курение.
Проведение УЗИ сердца у плода на ранней стадии беременности позволит своевременно выявить патологию. Современная медицина способна осуществлять лечение (в т.ч. хирургическое) плода даже непосредственно в материнской утробе.