Перегрузка левого желудочка что это такое
Перегрузка левого желудочка обычно развивается после острой ситуации: например, бег, особенно на длинные дистанции, перетренировка у спортсменов, физическое перенапряжение, гипертонический криз, значительное повышение артериального давления без клиники гипертонического криза, приступ сердечной астмы и т.д.
В этих случаях на ЭКГ в левых грудных отведениях V5, V6 может появиться снижение сегмента ST и уплощение или негативность зубцов Т (при наличии или отсутствии увеличенных зубцов RV5, V6). Затем, по мере нормализации состояния больного, ЭКГ постепенно возвращается к исходной. При появлении указанных изменений ЭКГ можно говорить о перегрузке левого желудочка.
Перегрузка правого желудочка
Изменения ЭКГ, характерные для перегрузки правого желудочка, также обычно появляются после острых клинических ситуаций, например при пневмонии, приступе бронхиальной астмы или чаще при астматическом состоянии, острой легочной недостаточности, отеке легких, остро возникшей легочной гипертензии и др.
На ЭКГ при этом может появиться снижение сегмента ST и сглаженность или негативность зубцов Т в правых грудных отведениях V1, V2 (при наличии или отсутствии увеличенных зубцов RVl, V2). Иногда указанные изменения ЭКГ определяются в III, aVF и II отведениях. Затем, по мере улучшения состояния больного и ликвидации острой ситуации ЭКГ постепенно нормализуется. Диагностике перегрузки правого желудочка помогает повторное динамическое наблюдение за больным.
«Руководство по электрокардиографии», В.Н.Орлов
Эта информация для ознакомления, за лечением обратитесь к врачу.
Термин «перегрузка» подразумевает динамические изменения ЭКГ, проявляющиеся в острых клинических ситуациях и исчезающие после нормализации состояния пациента. ЭКГ изменения, как правило, касаются сегментов ST и зубца T.
Систолическая перегрузка (перегрузка сопротивлением) желудочков возникает, когда на пути изгнания крови из желудочков имеется препятствие, затрудняющее кровоток (сужение выходного отверстия из желудочка; повышенное давление в малом или большом круге кровообращения). В таких случаях желудочек сокращается, преодолевая внешнее сопротивление в систоле, при этом развивается его гипертрофия (дилатация желудочка выражена слабо).
Диастолическая перегрузка (перегрузка объемом) желудочка возникает в результате его переполнения кровью, при этом наблюдается переполнение желудочка кровью в диастоле с увеличением в нем количества остаточной крови. Причиной диастолической перегрузки является недостаточность клапанов или увеличенный приток крови, в результате чего происходит увеличение диастолического наполнения и длины мышечных волокон, приводящее к усилению сокращений желудочка. При диастолической перегрузке в основном происходит дилатация желудочка (гипертрофия выражена слабо).
Частые причины развития систолической перегрузки левого желудочка:
- стеноз устья аорты;
- гипертоническая болезнь;
- симптоматическая и артериальная гипертония;
- коарктация аорты.
ЭКГ признаки систолической перегрузки левого желудочка:
- qV5,V6 {amp}lt; 2 mm;
- высокий RV5,V6 {amp}gt; RV4 при глубоком SV1,V2;
- сегмент STV5,V6 расположен ниже изолинии, зубец TV5,V6 отрицательный (аналогичные изменения сегмента ST и зубца T, как правило, наблюдаются и в отведениях I, aVL);
- время активации левого желудочка в отведениях V5, V6 увеличено и превышает 0,04 с.
ЭКГ признаки систолической перегрузки правого желудочка:
- высокий RV1,V2 (RV1 ≥ SV1), часто наблюдается высокий поздний зубец R в отведении aVR;
- сегмент STV1,V2 расположен ниже изолинии, зубец T отрицательный (аналогичные изменения сегмента ST и зубца T, нередко наблюдаются и в отведениях II, III, aVF);
- отклонение электрической оси сердца вправо;
- время активации левого желудочка в отведениях V1, V2 увеличено и превышает 0,03 с.
ЭКГ признаки диастолической перегрузки левого желудочка:
- qV5,V6 {amp}gt; 2 mm, но меньше четверти зубца RV5,V6 и меньше 0,03 с;
- высокий RV5,V6 {amp}gt; RV4 при глубоком SV1,V2;
- сегмент STV5,V6 расположен на изолинии или несколько выше, зубец TV5,V6 положительный (часто высокий и заостренный).
Признаком диастолической перегрузки правого желудочка на ЭКГ является появление в отведениях V1, V2 полной или неполной блокады правой ножки пучка Гиса:
- ЭКГ имеет вид rsR’ или rSR’;
- электрическая ось сердца, как правило, отклонена вправо.
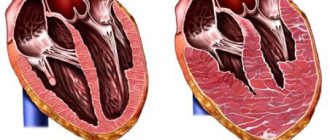
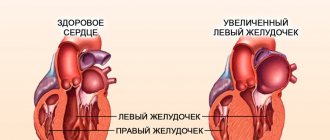
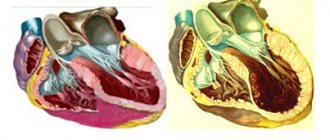
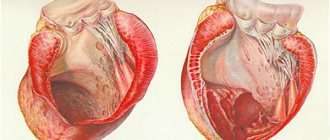
Гипертрофия левого желудочка или кардиомиопатия — очень частое поражение сердца у больных с диагнозом гипертония. Это довольно опасная болезнь, так как зачастую конечной ее стадией в 4% всех случаев является летальный исход.
Перегрузка сердца
- Google+
Перегрузка сердца может наступить при :
— увеличении количества притекающей к нему крови, т.е. при повышении преднагрузки
(
перегрузка объемом
). Причины: физическая работа, пороки сердца, сопровождающиеся недостаточностью клапанного аппарата сердца, врожденные дефекты перегородок сердца;
— или при повышении сопротивления оттоку крови, т.е. при повышении постнагрузки
(
перегрузка давлением
). Причины: пороки сердца, сопровождающиеся сужением предсердно-желудочкового отверстия, легочного ствола или аорты, а также гипертония, генерализованный атеросклероз, пневмосклероз.
Механизмы немедленной (экстренной) адаптации
сердца при перегрузке (компенсаторная гиперфункция):
1) гетерометрический механизм
(при перегрузке объемом — т.е. при повышении преднагрузки);
2) гомеометрический механизм
(при перегрузке давлением — т.е. при повышении постнагрузки);
4) активация симпатических воздействий.
Эффективность сократительной функции сердца а измеряют величиной сердечного выброса (СВ
либо так называемый
минутный объем крови-МОК
), который равен ударному объему (
УО
), умноженному на частоту сердечных сокращений.
СВ=3.5-8.0 л/мин
При нагрузке увеличивается потребность тканей в кровоснабжении и сердце здорового организма может увеличивать СВ в3-4 раза.Компенсаторные механизмы при прегрузке сердца направлены на обеспечение адекватного потребностям организма сердечного выброса(СВ): гетеро- и гомеометрические механизмы обеспечивают оптимальный УО, а тахикардия – ЧСС.
Преднагрузка
определяется венозным возвратом к сердцу и длиной миокардиоцитов, что составляет конечное диастолическое наполнение желудочков. Согласно закону Франка-Старлинга: чем больше растяжение миокарда, тем больше сила сердечного сокращения (
гетерометрический
механизм компенсации). Растяжение миокарда – увеличение длины волокон миокардиоцитов – является следствием растяжения их избыточным объемом крови в полостях сердца в результате снижения его сократимости. Происходящее при этом расширение полостей сердца сопровождается увеличением ударного объема и называется
тоногенной дилятацией
. Однако, если сердце перерастянуто так, что актин и миозин не могут произвести эффективное сокращение, возникает
миогенная дилятация
, при которой увеличенное кровенаполнение сердца не сопровождается увеличением УО и закон Франка-Старлинга здесь не работает.
Постнагрузка
— сопротивление изгнанию крови из сердца в аорту и легочную артерию. Системное артериальное давление крови является основным источником постнагрузки на левое сердце, а давление в малом круге кровообращения – на правое сердце. Все, что препятствует изгнанию крови из сердца, увеличивает постнагрузку. При этом включаются
гомеометрический
механизм адаптации – увеличение силы сердечных сокращений в ответ на повышенную нагрузку при неизменной длине волокон миокарда (в отличие от гетерометрического) путем повышения величины и скорости развития напряжения мышечного волокна. Данный механизм компенсации более энергоемкий, чем гетерометрический и требует в 10 раз больше кислорода.
Тахикардия-
увеличение частоты сердечных сокращений более 80 в минуту.В развитии тахикардии играет роль ряд факторов:
1Рефлекс Бейнбриджа с переполненных полых вен;
2. Рефлекс с дуги аорты и каротидного синуса при падении артериального давления;
3. Повышение содержания в крови катехоламинов.
Имеется зависимость МОК от частоты сердечных сокращений (см. рис.). Увеличение частоты сердечных сокращений до 100 — 120 в минуту сопровождается увеличением МОК, а свыше 120 сокращений в минуту — МОК уменьшается. У детей эти показатели иные. МОК начинает снижаться у детей грудного возраста при сокращении выше 180 в минуту и 150 ударов в минуту у детей раннего возраста.
Основное поступление энергетического и пластического материала и кислорода в сердечную мышцу происходит в диастолу. При тахикардии увеличивается время систолы и уменьшается диастолы, что ведет к дефициту АТФ в сердечной мышце, плохому восстановлению энергии и дистрофии.
Давайте на примере разберем, почему тахикардия, являясь компенсаторным, адаптивным признаком включается в звенья патогенеза сердечной недостаточности. В состоянии покоя сердечный цикл длится -0,85 сек., систола — 0,35 сек., диастола — 0,5 сек. В этих условиях период диастолы в 1 минуту длится 35 секунд, а период систолы всего 24 секунды. При 180 ударах в 1 минуту сердечный цикл длится 0,35 секунды, систола — 0,2 сек., диастола -0,13 сек., то есть период диастолы в минуту 24 сек, период систолы в минуту 36 секунд. В результате уменьшения диастолы время притока крови к сердечной мышце уменьшается, происходит нарушение ее питания, а также снижение эффективности гетерометрического механизма компенсации. Относительное нарушение питания приводит к миокардиодистрофии в результате дефицита АТФ, плохого восстановления энергии.
Брадикардия-
снижение частоты сердечных сокращений менее 60 в минуту.
При гипертонических кризах барорецепторы, расположенные в дуге аорты вызывает в ответ на высокое давление рефлекторное замедление ритма сердечных сокращений.При брадикардии удлиняется время диастолы и в соответствии с механизмом Франка-Старлинга больший приток крови к желудочку и увеличение растяжения миофибрилл должно приводить к сердечному выбросу. Исследования показали (Мухарлямов Н.М. и др., 1982), что усиление сердечного выброса у здоровых людей наблюдается при растяжении волокон миокарда лишь до 146%от исходной величины. Исследование объема показало, что при наполнении левого желудочка более чем на 20% также не сопровождается увеличением сердечного выброса и при этом не вся кровь при систоле поступает в аорту, в желудочке остается значительный остаточный объем крови.
Активация симпатических воздействий
на сердце обеспечивает положительный инотропный эффект. Увеличивается частота спонтанной деполяризации мембран водителей ритма, облегчается проведение импульса в волокнахПуркинье,увеличивается частота и сила сокращения типичных кардиомиоцитов.
Механизмы
долгосрочной адаптациисердца к перегрузкам (компенсаторная гипертрофия).
При длительной нагрузке на сердце, например, при длительной физической нагрузке, при пороках сердца, гипертонии и т.д. включаются механизмы долгосрочной адаптации
сердца к перегрузке. Они представлены гипертрофией миокарда. На усиление нагрузки на орган ткань органа отвечает либо гиперплазией, либо гипертрофией. Мышечная ткань не делится, поэтому сердечная ткань способна только гипертрофироваться.
Существует физиологическая
и
патологическая
гипертрофия миокарда. Адаптивную же роль играет физиологическая гипертрофия.
Физиологической гипертрофией следует считать такое увеличение мышцы сердца, которое сопровождается увеличением митохондрий (качественно и количественно), аппарата жизнедеятельности миокардиоцита, увеличением аппарата кровообращения и иннервации сердца.
В условиях эксперимента усиленная физическая нагрузка в течение 2-4 дней приводит к увеличению белков в сердечной мышце на 20-70%, то есть увеличивается объем миофибрилл, а увеличения сосудов и нервов не происходит. В результате недостатка трофики миофибриллы дегенерируют, в них развиваются дистрофические процессы, абсолютная и относительная недостаточность кровоснабжения сердечной мышцы. Сократимость актомиозина ослабевает — развивается миогенная дилятация
. Миогенная дилятация возникает в результате патологической гипертрофии сердечной мышцы.
Следовательно, развитие физиологической и патологической гипертрофии кроется в развитии аппарата жизнеобеспечения клетки, соотношении площади миофибрилл и количества сосудов и нервов, приходящихся на единицу объема миофибрилл.
Если человек ведет малоподвижный образ жизни, возникает детренированность сердечной мышцы. Миокард не подготовлен к физической нагрузке. В условиях повышенной физической нагрузки, в условиях ранее детренированного сердца быстро развивается патологическая гипертрофия.
Детренированность сердечной мышцы начинает формироваться от рождения и связано с ограничением подвижности ребенка (детские коляски, ограничение подвижных игр на воздухе, ограниченная жилая площадь и т.д.). В дальнейшем, уже будучи взрослым, в условиях городской жизни человек делается рабом малоподвижности: дома у телевизора, кресло на работе, передвижение с помощью автотранспорта. Отсюда понятна необходимость активной, ежедневной физической нагрузки в профилактике сердечной недостаточности.
Еще в 30-х годах А.Б. Фогт показал, как сильно разнятся возможности тренированного и детренированного сердца при спровоцированном увеличении его работы.
Опыт Фогта А.Б.
Одной группе щенков давали дозированную физическую нагрузку, другая вела свободный образ жизни без дозированной физической нагрузки.обеих групп щенков был создан стеноз аорты. У тренированных щенков усиление работы сердца происходило в 10 и более раз и в условиях экспериментальной патологии декомпенсации у них не наступало. У нетренированных щенков работа сердца при этом усиливалась в 5-6 раз и у них быстро наступала декомпенсация. Опыты А.Б. Фогта иллюстрируют, что физиологическая гипертрофия во многом предопределяет исход сердечной патологии.
Создание физиологической гипертрофии возможно и в больном сердце четко спланированной лечебной нагрузкой. При этом надо придерживаться правила: человек с больным сердцем должен отдыхать, чтобы не устать, в то время как здоровый человек должен отдыхать, когда устанет.
При оценке биологического значения гипертрофии миокарда следует обратить внимание на внутреннюю противоречивость данного явления. С одной стороны, это весьма совершенный приспособительный механизм, который обеспечивает длительное выполнение сердцем повышенной работы в нормальных и патологических условиях, а с другой — особенности структуры и функции гипертрофированного сердца служат предпосылкой для развития патологии. Преобладание одной из сторон в каждом конкретном случае определяет особенности протекания патологического процесса.
Недостаточность кровообращения при пороках сердца.
Рассмотрим гемодинамические нарушения при сердечной недостаточности, возникающей при приобретенных пороках
сердца, которые чаще всего бывают следствием перенесенного ревматизма либо эндокардита. Кроме приобретенных существуют
врожденные пороки
сердца, возникшие в процессе внутриутробного развития.
Левожелудочковая недостаточность недостаточность
.
Разберем патогенез недостаточности кровообращения на примере стеноза левого атриовентрикулярного отверстия, недостаточности митрального клапана и недостаточности аортального клапана.
При этих пороках возникает так называемая левожелудочковая недостаточность,
когда левые отделы сердца не могут выполнить требуемую от них нагрузку.
Стеноз левого атриовентрикулярного отверстия
Нарушается поступление крови в левый желудочек. Левое предсердие переполнено кровью. Левый желудочек выбрасывает мало крови в аорту. Развивается синдром малого выброса
. Падает давление в большом круге кровообращения, что сопровождается выбросом крови из депо. Создается гиперволемия (плюс декомпенсация), увеличивается венозный возврат без адекватного сердечного выброса.
Задержка крови из-за стеноза атриовентрикулярного отверстия сопровождается увеличением давления в левом предсердии, что приводит к усилению его работы. Мышца предсердия очень слабая и первичная тоногенная дилятация сменяется миогенной. Возникает застой и повышение давления в легочных венах. Последнее распространяется вплоть до капилляров, так как легочные вены не имеют клапанов. В этих условиях в легких может скопиться значительное количество крови.
Как только давление в капиллярной сети легких достигнет 25-30 мм рт. ст. (в норме 6-12 мм рт. ст.), резко увеличивается проницаемость сосудов и развивается отек легких
. При этом для увеличения давления достаточно небольшого физического или эмоционального напряжения.
Однако имеется ряд компенсаторных механизмов, препятствующих развитию отека легких. При повышении давления в легочных венах и левом предсердии: 1)
компенсаторно расширяются анастомозы между венами малого и большого круга кровообращения (между легочными и бронхиальными венами). Часть крови через бронхиальные вены оттекает в верхнюю полую вену и поступает в правое предсердие. Так как анастомозы в большом количестве проходят под слизистой бронхов, она набухает, появляется варикозные» расширения вен, на рентгенограмме — усиление бронхиального рисунка. Разрыв истонченных, расширенных вен часто ведет к кровохарканью алой кровью. Появляется
клетки сердечных пороков
, альвеолярные макрофаги заполненные гемосидерином;
2)
Препятствует застою крови в легочных венах также рефлекторный спазм легочных артериол(
рефлекс Китаева
). Он предохраняет капиллярную сеть легких от переполнения кровью, хотя полностью не снимает повышенного давления в легочных венах и левом предсердии.
Длительный спазм легочных артериол создает сопротивления току крови в легочном русле,повышается давление крови в легочной артерии-гипертензия малого круга кровообращения
. В дальнейшем спазм легочных артериол из функционального препятствия току крови превращается в органическое, так как длительный спазм сосудов нарушает питание его стенок. Стенки артериальных сосудов уплотняются, склерозируются, возникает стойкий необратимый барьер для продвижения крови. Его называет «вторым барьером»
— морфологическим
, «первый барьер» —
функциональный
.
Нарушается и функция внешнего дыхания. Застой крови в легких помимо изменений в сосудах, бронхах сопровождается уменьшением эластичности легочной ткани, что в свою очередь ведет к снижению ЖЕЛ. Это усугубляет и появление одышки при сердечной недостаточности, так как имеет место плохая оксигенация крови (уплотнение стенки альвеол, замедление кровстока, плохая вентиляция легких. При снижении ЖЕЛ до30-60% возникает одышка при малейшем напряжении.
Возникновение «второго барьера» предохраняет легкие от отека, при этом резко возрастает нагрузка, на правый желудочек, работа его иногда увеличивается в 8-10 раз. Рост сопротивления току крови в легочном русле и усиленная работа правого желудочка сопровождается его тоногенной гипертрофией и в дальнейшем миогенной дилятацией,относительной недостаточностью трехстворчатого клапана, что ведет к повышению давления в правом предсердии (в 2-3 раза) и развитию правожелудочковой недостаточности.
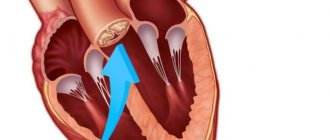
Недостаточность митрального клапана
Ведущим в патогенезе нарушений кровообращения при митральной недостаточности является регургитация
(забрасывание) крови из левого желудочка в левое предсердие, что значительно усиливает работу сердца для сохранения нормального кровообращения. Пример: ударный объем 60 мл, возвращается 30 мл. В последующую систолу предсердий в желудочек поступает 90 мл крови, но 30 мл вновь возвращается в предсердие. Таким образом, работа сердца увеличивается в 1,5 раза.
Повышение давления в левом предсердии ведет к проявлению рефлекса Китаева
, развитию гипертонии малого круга кровообращения. Дальнейшее развитие нарушения гемодинамики в малом и большом кругах кровообращения развивается по механизму сходному со стенозом левого атриовентрикулярного отверстия. Проявления декомпенсации наступают в результате правожелудочковой недостаточности и обусловлены застоем крови и повышением давления в венозной системе большого круга кровообращения.
Лечение гипертрофии левого желудочка
Блокада на ЭКГ
- отрицательного значения зубца;
- удвоения (две части одного зубца);
- первая половина «смотрит» вниз, а вторая – вверх.
Небольшое смещение сегмента S–T вверх или вниз относительно горизонтальной линии – это признак утолщения стенок левого желудочка. Значительное смещение – показатель инфаркта миокарда или ИБС (ишемической болезни сердца).
S-зубец при наличии гипертрафированного желудочка изменяется следующим образом:
- в отведениях: III, AVF, V1, V2 – усиление глубины зубца;
- в отведениях: AVL, V5, V6, I – выражен слабо;
- наблюдается зазубренность.
Отклонения от нормы параметров зубцов Q, R, S называется вольтажем кардиограммы. Если зубцы располагаются ниже нормы более, чем на 0,5 мВ, на кардиограмме будет зафиксирован низковольтный потенциал. Вольтажные изменения всегда свидетельствуют о наличии сердечной патологии.
Электрокардиограмма сердца с ГЛЖ (признаки патологии обведены красным)
Гипертрофия левого желудочка, обнаруженная в ходе ЭКГ, означает присутствие чрезмерной нагрузки на сердце и заболеваниях миокарда:
- сужение просвета аорты в области клапана (аортальный стеноз). Из-за трансформации створок клапана нарушается кровоток, и сердце вынуждено работать в авральном режиме;
- изменение объемов стенки левого желудочка в сторону утолщения (гипертрофическая кардиомиопатия). Толщина стенок затрудняет циркуляцию крови, что усиливает нагрузку на миокард;
- стабильно высокое артериальное давление (гипертония).
Деформация может возникнуть в силу причин, зависящих непосредственно от самого пациента. В первую очередь, это следующие факторы: пищевые привычки, приводящие к ожирению, нерациональные физические нагрузки. ГЛЖ свойственна многим спортсменам, поскольку чрезмерная нагрузка на сердце во время тренировок провоцирует увеличение объема и массы органа, систематические психоэмоциональные перегрузки (состояние стресса), нездоровый образ жизни (курение, алкоголь, отсутствие свежего воздуха, вредные продукты питания).
Кроме этого, виновником патологии желудочка может быть наследственная предрасположенность или врожденная анатомическая аномалия. У пациентов в возрасте 65 причиной нередко становится атеросклероз.
Вызвать синдром утолщения сердечной мышцы могут такие проблемы как:
- Гипертония – в 90% случаев у людей, страдающих артериальной гипертензией.
- Пороки сердца – как врожденные, так и приобретенные.
- Чрезмерная физическая нагрузка.
- Сахарный диабет.
- Избыточная масса тела.
- Психоэмоциональные нестабильные состояния – стресс, тревога, волнение и др.
- Малоподвижный образ жизни.
- Наследственность.
- Вредные привычки – алкоголизм, курение, наркомания.
Терапия ГЛЖ сводится к трем пунктам:
- Устранение симптоматики проблемы.
- Улучшение состояния здоровья.
- Предотвращение рецидива, прогрессирования заболевания.
Поскольку в большинстве случаев ГЛЖ является следствием артериальной гипертензии, тогда под контролем врача пациенту прописываются такие лекарства, которые смогут нормализовать его состояние:
- Ингибиторы АПФ – таблетки «Лизиноприл», «Квадриприл» и другие. Эти лекарства налаживают давление, а если принимать их продолжительное время (не меньше полугода), то можно добиться нормализации показателей толщины стенок миокарда.
- Бета-блокаторы – лекарства «Метопролол», «Бисопролол». Эти таблетки снижают нагрузку на сердце, уменьшают частоту сердечных сокращений.
- Средства на основе нитроглицерина. Они способны расширять сосуды миокарда, благодаря чему снижается нагрузка на мышцу.
Если причиной утолщения стенки служит порок сердца, тогда избавляться от патологии следует путем оперативного вмешательства. При этом оно может проходить в виде:
- Стентирования аорты.
- Протезирования (пересадка сердца).
- Извлечения части мышцы, перекрывающей доступ крови к аорте.
Домашние методы справляются только с ГЛЖ, которая была вызвана гипертонией. Прибегать к помощи нетрадиционных средств нужно после получения одобрения доктора.
Среди народных методов можно выделить такие рецепты:
- Лекарство из зверобоя – на 100 г сухой травы 2 л воды. Вскипятить сырье, проварить 10 минут. Настоять, добавить мед (200 г). Принимать по 2 столовых ложки в день на протяжении месяца. Зверобой успокаивает, очищает кровеносные сосуды, предотвращает аритмию.
- Кашица из клюквы. Свежие ягоды растереть с медом или сахаром. Принимать по 1 ст. л. после еды. Клюква улучшает кровоток, восстанавливает эластичность сосудов, снижает давление, обладает общеукрепляющим действием. Желательно делать кашицу ежедневно, чтобы принимать лекарство в свежем виде.
- Средство на основе чеснока. Очищенные зубчики измельчить в чесночнице. Добавить мед (соотношение 1:1). Поставить настаиваться в темное место на 5–7 дней, периодически встряхивая содержимое банки. Употреблять по столовой ложке трижды в сутки. Регулярный прием чеснока очищает и укрепляет сосуды, способствует устранению аритмии, полезен при гипертонии, сердечной недостаточности.
- Отвар из побегов голубики. Смешать 10 г сырья с 250 мл воды. Кипятить 10 минут, охладить, процедить. Принимать по столовой ложке перед каждым приемом пищи.
Сердечная мышца человека — это уникальный комплекс клеток, которые способны трансформировать энергию, полученную в результате биохимических процессов, в механическую энергию, обуславливающую сокращения сердца.
Такой вид деятельности зависит от многих факторов, способствующих внутриклеточному обмену веществ в миокарде. Поэтому любые сдвиги в постоянстве внутренней среды организма могут находить отражение в нарушении жизнедеятельности клеток сердца, будь то сердечные заболевания, нарушения гормонального обмена в организме или состояние после инфекционного заболевания.
Диффузные изменения миокарда — это не болезнь, а синдром, при обнаружении которого врачу следует определить, что послужило причиной — серьезное заболевание или незначительные нарушения обмена веществ. Возникновение таких признаков обусловлено тем, что часть клеток при биохимических сдвигах начинают работать и сокращаться не совсем правильно, вследствие чего и электрическая активность участков сердечной мышцы, регистрируемая на ЭКГ, будет не однородной. Другими словами, диффузные изменения миокарда — это скопления измененных клеток, по которым нарушено проведение электрических импульсов.
Нарушения деятельности клеток могут быть не только диффузными, то есть охватывающими участки по всем отделам сердца, но и очаговыми, например, при формировании мелких или крупных рубцов в миокарде. Рубцы представлены соединительной тканью, которая не может проводить импульсы и является электрически инертной, что и видит врач на кардиограмме.
Причина таких отклонений на кардиограмме может быть как безобидной, так и довольно серьезной, представляющей угрозу для жизни человека. Для того, чтобы точнее узнать, чем именно обусловлены диффузные или очаговые изменения миокарда, необходимо тщательно обследовать пациента. Патологические изменения в миокарде могут быть обусловлены различными процессами, в связи с чем среди них выделяют несколько подгрупп.
Причинами воспалительных изменений является миокардит – инфекционное или асептическое (без участия микроорганизмов) воспаление сердечной мышцы. Как правило, участки воспаления располагаются диффузно, но могут встречаться и в виде очагов.
Миокардит различной степени выраженности встречается при таких заболеваниях, как:
- Острая ревматическая лихорадка (ревматизм), вызванная гемолитическими стрептококками вследствие перенесенной ангины, скарлатины или хронического тонзиллита,
- Дифтерия, сыпной тиф,
- Вирусы гриппа, кори, краснухи, Коксаки и др,
- Аутоиммунные заболевания, например, системная красная волчанка, ревматоидный артрит с поражением сердца и др.
Дистрофические изменения миокарда характеризуются нарушением обмена веществ и функции в сердечных клетках, обусловленные невоспалительными и некоронарогенными (не вызванными поражением коронарных артерий) заболеваниями. Дословно это означает то, что клетки миокарда испытывают недостаток питательных веществ для осуществления своей жизнедеятельности, что приводит к неоднородному их сокращению. По-другому это состояние называется кардиодистрофией. Возникать такое состояние может в следующих случаях:
- Тяжелые нарушения функции печени и почек с развитием недостаточности этих органов, вследствие чего в крови накапливаются токсические продукты обмена,
- Заболевания эндокринных органов – сахарный диабет, опухоль надпочечников, гиперфункция щитовидной железы, в результате чего избыток гормонов или недостаточное усваивание глюкозы сердечными клетками приводят к нарушению внутриклеточного обмена веществ,
- Постоянные стрессы, изнуряющие физические нагрузки, недоедание и голодание, хроническое переутомление,
- У детей, кроме предыдущей причины, к изменениям миокарда могут приводить повышенные эмоциональные и умственные нагрузки при отсутствии достаточной подвижности, вследствие чего развивается вегето–сосудистая дистония и нарушения регуляции сердца со стороны нервной системы,
- Анемия – снижение гемоглобина в крови и, как следствие, кислородное голодание клеток миокарда,
- Острые и хронические инфекционные заболевания (грипп, малярия, туберкулез),
- Лихорадка и обезвоживание организма,
- Недостаток витаминов в пище,
- Острые и хронические интоксикации – алкоголизм, профессиональные отравления химическими веществами и др.
Метаболические изменения в миокарде вызваны нарушением процессов реполяризации в мышечных клетках. Деполяризация и реполяризация – это тонкие механизмы обмена ионами калия и натрия внутри каждой клетки, образуемая энергия при которых превращается в энергию, необходимую для сокращения и расслабления клетки. При нарушении электролитного состава в крови и в сердечной мышце возникает изменение метаболизма мышечных клеток. Иногда такие нарушения в заключении ЭКГ формулируются как неспецифические изменения миокарда.
Кроме состояний, способных спровоцировать дистрофию миокарда, это может быть вызвано атеросклерозом коронарных артерий и ишемической болезнью сердца, артериальной гипертонией, нарушениями сердечного ритма, гипертрофией миокарда. То есть теми состояниями, при которых сердце получает недостаточно питательных веществ и микроэлементов.
Причины перенапряжения сердца в спорте и методы профилактики
1. ВАЖНО здесь акцентировать главную мысль: основной причиной хронического перенапряжения сердечно-сосудистой системы (ССС) выступают значительные по объему и интенсивности физические нагрузки. [2] Т.е. неправильное, «жадное» планирование тренировочного прогресса приводит к патологии ССС. В контексте бодибилдинга это приобретает повышенную актуальность! В силу того, что одной из основных целей ББ является массонабор, то другие системы организма, в особенности сердце, банально не успевают за сверхинтенсивным ростом массы и на поверку выступают патологические подстройки этих органов под завышенные требования массы. Многочисленные примеры летальных исходов, причиной которых являлся отказ ССС, как у действующих бодибилдеров, так и у бывших, но далеко еще не старых, тому в подтверждение. Поэтому главный посыл данного пункта в том, что если уж поставлена цель весить много, то делать это необходимо постепенно, без экстремальных приращений веса десятками килограммов!
2. Болезнь, простуда, грипп, воспаление…тренироваться на фоне заболевания категорически не рекомендуется. [1,2] Адаптивные силы организма в таких состояниях резко снижены, оксидативный стресс повышен, нагрузка на сердце многократно повышается. Если попытаться на этом фоне сохранить тренировочную интенсивность, то получить сердечное перенапряжение будет очень просто. Лучший вариант – взять паузу, отлежаться и «поболеть». На крайний случай интенсивность тренировок должна быть резко снижена – рассматривать занятия в этот период нужно только как лечебную физкультуру (ЛФК).
Также необходимо строго следить за хроническими заболеваниями. Спортивная медицина внимание здесь обращает на болезни ротовой полости, которые могут протекать в неявной форме, такие, как тонзиллиты, периодонтиты, корневые кисты. [2] Факторы воспаления из таких очагов могут дренировать в кровь, снижать и иммунитет, и активность антигенов миокарда.
3. Психоэмоциональный стресс. Банальная рекомендация, поменьше нервничать, имеет, на самом деле, вполне обоснованную актуальность. Информационный и коммуникативный стрессы, которые создают фон для развития психоэмоциональных нарушений, вызывают перенапряжение психики и нейроэндокринной системы, тем самым срывая регуляцию ССС. [2] Воздействие любых психотравмирующих факторов спортсмену необходимо максимально ограничить.
4. Вредные привычки. В частности, курение — одна из самых распространенных причин возникновения ишемической болезни сердца. Оно провоцирует спазм сосудов и таким образом повышает артериальное давление. Негативное воздействие на организм многократно усиливается, если оно сочетается с увеличением холестерина в крови.
5. Гипертония. Это отчасти перекликается с первым пунктом и предпосылкой гипертрофии будет избыточная масса тела. Усиливать данную патологию будут проблемы недостаточного локального (капиллярного) кровоснабжения. Поэтому многоповторные подходы с небольшим весом (типа программы Сушки), а также кардио тренировки должны присутствовать в тренировочных программах для улучшения локального кровоснабжения мышц.
Клинические признаки
Признаки гипертрофии левого желудочка долгое время отсутствуют. Симптомы появляются только тогда, когда человек не может компенсировать возникшие изменения кровообращения. Концентрическая гипертрофия миокарда левого желудочка может проявляться следующими симптомами:
- головокружением;
- болью в сердце;
- одышкой;
- отеками нижних конечностей;
- нарушением сна;
- снижением трудоспособности;
- слабостью;
- ощущением замирания сердца;
- обмороками;
- лабильностью артериального давления;
- нарушением сердечного ритма по типу мерцательной аритмии или экстрасистолии.
У большинства таких больных появляется боль в области сердца по типу стенокардии. Часто наблюдается повышение кровяного давления. Типичным проявлением гипертрофии миокарда является одышка. На ранних стадиях она беспокоит при работе, а затем появляется в покое. В тяжелых случаях развивается сердечная астма. Многих больных беспокоят периодические приступы удушья.
Возможен акроцианоз (посинение пальцев, носа, губ). Все эти симптомы обусловлены основным заболеванием, приведшим к гипертрофии левого желудочка. Если причиной является гипертрофическая кардиомиопатия, то исходом такой патологии может стать ненасильственная смерть вследствие внезапной остановки сердца.
По статистике, ГЛЖ чаще встречается у пожилых пациентов (старше 60 лет), но при некоторых заболеваниях сердца наблюдается и во взрослом, и в детском возрасте, и даже в период новорожденности.
Заподозрить наличие гипертрофии левого желудочка можно по следующим признакам:
- боли в сердце, она может иметь различный характер и продолжительность;
- головокружению и слабости;
- отдышке;
- чувству внезапного замирания сердца, сменяющегося сильным сердцебиением;
- повторяющимся обморокам;
- отекам конечностей;
- нарушению сна;
- физической невозможности выполнять тяжелую работу.
Стоит отметить, что у половины больных гипертрофия может протекать первое время незаметно, особенно это касается спортсменов.
Проблема гипертрофии в том, что она не имеет симптомов. Врачи могут заподозрить недуг по таким проявлениям:
- ощущение удушья;
- обморочное состояние;
- головокружение;
- бессонница;
- синдром трепещущего сердца;
- боль в левой части груди – защемление, сжатие, сдавливание и т. п.;
- сильная утомляемость при прежней активной физической нагрузке;
- перепады давления;
- мигрень;
- накопление жидкости в нижних конечностях (отечность);
- одышка.
Косвенные признаки ГЛЖ сердца — это те показатели, которые видны при инструментальных методах исследования при ЭКГ. К ним относится: нарушение внутрижелудочковой проводимости, фазы реполяризации, уменьшение амплитуды зубца Т.
Признаки перенапряжения сердца и его последствия
Дисфункции же сердца наблюдаются в большинстве случаев в несоответствии между кол-вом Кислорода, которое ему требуется, и тем, которое оно получает. Когда содержание кислорода снижается, то наступает уже не кислородное, а энергетическое голодание. [1] Сердце не в состоянии производить нужное кол-во АТФ и, соответственно, не в состоянии осуществлять необходимый ударный объем своей работы. Наступает т.н. сердечное перенапряжение, симптомами которого будут:
- резкое снижение работоспособности,
- слабость, повышенное потоотделение,
- одышка, ощущение, что не хватает кислорода, кашель,
- учащенное сердцебиение, нарушение сердечного ритма (аритмия),
- боль в грудной клетке, тошнота, рвота.
Общее состояние дефицита Кислорода имеет название гипоксия. Причинами же сердечной гипоксии могут выступать разные факторы. В частности, в клинической практике наиболее распространенным диагнозом сердечной гипоксии является ишемия миокарда, при которой снижается просвет коронарных сосудов питающих сердечную мышцу, а причиной этого состояния в большинстве случаев является атеросклероз артерий.
В спортивной практике сердечная гипоксия возникает вследствие повышения запроса по кислороду всеми органами, в первую очередь мышцами. Сердце при этом начинает испытывать дефицит кислорода, в результате которого сердечный функционал претерпевает изменения:
— Во-первых, как было сказано выше, производство молекул АТФ сокращается. Для того, чтобы компенсировать данную дисфункцию, сердце повышает ЧСС. За счет этого кол-во циркулируемой крови возрастает и кол-во кислорода с током этой кровью также повышается. Однако, ЧСС имеет свой предел, для молодых и здоровых атлетов это 200 уд/мин, которое для других контингентов спортсменов достигать не рекомендуется. К тому же высокие показатели ЧСС — это состояние перенапряжения сердца, которое должно быть четко контролируемо, дабы избежать непоправимых патологических сердечных изменений. [2] И этого правила необходимо придерживаться всем спортсменам, вне зависимости от возраста и тренированности.
— Во-вторых, результатом неадекватного поступления в ткани кислорода будет являться дисфункция митохондрий, которая будет проявляться фазными колебаниями активности ферментативных комплексов митохондрий. [2] Это приведет к подавлению аэробного синтеза АТФ. При этом скорость возникновения свободных радикалов (СР) увеличится, а мощность тех или иных сегментов антиоксидантной системы снизится. Неуклонно увеличивающееся количество активных форм кислорода (они же СР) и других токсичных продуктов работы приведет к образованию окислительного стресса, который является причиной большинства сердечно-сосудистых заболеваний.
Гипертрофия миокарда левого желудочка (ГЛЖ): причины, признаки и диагностика, как лечить, прогноз
Прежде чем поставить диагноз «ГЛЖ сердца», кардиолог на первичном приеме должен:
- Опросить пациента – узнать, какие у того жалобы, чем занимается, ведет ли активный образ жизни, имеются ли вредные привычки и т. д.
- Выполнить осмотр при помощи пальпации, установить границы сердца, их смещение, выяснить ширину сосудистого пучка и т. п.
- Прослушать пациента, определить нарушения в дыхании, усиление или приглушенность тонов «двигателя».
Электрокардиограмма – один из самых распространенных способов диагностики. ЭКГ определяет толщину миокарда, а также выраженные признаки: сердечный выброс, градиент давления и др. Однако ГЛЖ сердца на ЭКГ не дает стопроцентной гарантии при постановке диагноза, потому что общие признаки могут быть характерны и для здорового человека.
Более обширный и глубокий анализ сердечной мышцы. С его помощью можно определить, насколько был утолщен миокард и его перегородки, какие участки наблюдаются со сниженной сократимостью, общее состояние работы сердечной мышцы.
Это эхокардиография с эффектом Доплера, благодаря которой можно определить скорость, направление крови по сосудам. С ее помощью специалист может увидеть форму и размер полостей сердца, работу сердечных клапанов, оценить сократительную способность миокарда.
Это точный метод исследования, благодаря которому специалист имеет возможность получить снимки с высоким разрешением, оценить сократительную способность миокарда, поставить окончательный диагноз. С помощью МРТ врач может проводить динамические наблюдения за состоянием здоровья пациента во время медикаментозного лечения либо проанализировать результаты оперативного вмешательства.
Чтобы оценить работу миокарда специалист может назначить пациенту пробы с изменением положения тела, атмосферного давления, температуры окружающей среды и другие.
В зависимости от состояния пациента диагностические методы могут дополняться коронарографией, флюорографией и др.
Для исключения наследственной формы ГКМП проводится генетическое тестирование.
Для уточнения стадии болезни исследуются маркеры хронической сердечной недостаточности.
Из инструментальных исследований обязательными являются:
- ГЛЖ на ЭКГ,
- суточное ЭКГ-мониторирование,
- трансторакальная кардиография покоя (ЭХО-КГ) и стресс- ЭХО-КГ,
- тканевое доплеровское исследование.
Эхо-Кг позволяет оценить:
- расположение участка гипертрофии миокарда,
- толщину стенок,
- фракцию выброса ЛЖ,
- динамическую обструкцию,
- состояние клапанного аппарата,
- объём желудочков и предсердий,
- систолическое давление в ЛА,
- диастолическую дисфункцию,
- митральную регургитацию и т.д.
Рентгенография органов грудной клетки позволяет оценить степень увеличения ЛЖ.
При необходимости проводится МРТ и КТ сердца.
Для выявления атеросклеротических изменений в коронарных сосудах проводят коронарографию.
Рекомендована консультация невролога и окулиста, с целью исключения неврологического характера жалоб и консультация эндокринолога (исключение сахарного диабета, тиреотоксикоза и т.д.).
Хроническое перенапряжение сердца[править | править код]
В возникновении хронического физического перенапряжения ведущее значение принадлежит токсико-гипоксическому воздействию катехоламинов, электролитно-стероидным и гормональным нарушениям, нейровегетативным расстройствам. Хроническое перенапряжение приводит к развитию миокардиодистрофии (вторичной кардиомиопатии, ВКМП, метаболической кардиопатии).
Увеличение частоты дистрофии миокарда, особенно у детей-спортсменов, за последние годы можно связать со значительным ростом как объема, так и интенсивности тренировочных нагрузок без достаточного учета их индивидуальной переносимости. Другими причинами миокардиодистрофии у детей могут быть неправильное сочетание тренировок с отдыхом: узкоспециализированная спортивная подготовка, занятия спортом во время какого-нибудь заболевания или недостаточный перерыв в спортивной деятельности после выздоровления.
Миокардиодистрофию обнаруживают у 14—35,7% детей, занимающихся спортом (Бутченко н соавт.. 1980). Основными проявлениями ее является ослабление nонов сердца, расширение границ, шумы, дополнительные тоны, соответствующие изменения на ЭКГ (нарушение процессов проводимости, возбудимости, процессов реполяризации и др.).
Состояние сердечно-сосудистой системы после прекращения тренировок[править | править код]
Изменения в деятельности сердца, связанные с его адаптацией к физическим нагрузкам, сохраняются 4—8 лет после прекращения спортивной деятельности (Myravama. Kuroda. 1980). Обычно через четыре года брадикардия исчезает, нормализуются размеры сердца. В 95% случаев исчезает атриовентрикулярная блокада, в 40% — неполная блокада правой ножки пучка Гиса.
Однако есть данные, что у бывших спортсменов, прекративших активные занятия после завершения спортивной карьеры, возрастные дегенеративные изменения (атеросклероз и т.п.) могут развиваться даже быстрее, чем у сверстников, никогда не занимавшихся спортом (Дембо, 1980).
В работе В.М. Зацнорского (1988) содержатся обобщенные данные зарубежных исследований по этой проблеме. В частности, одним из американских авторов установлено, что в течение столетия (с 1828 по 1928 гг.) смертность у спортсменов-гребцов была существенно ниже, чем в среднем по стране. По данным другого исследования, средняя продолжительность жизни у студентов-гребцов составила 67,9 года, а у их однокурсников по университету — лишь 61,6 года. Особенно интересна работа Карвонена (цитируется по В.М. Зациорскому), где проанализирована продолжительность жизни 396 чемпионов Финляндии по лыжным гонкам, которые родились в период с 1845 по 1910 гг. и продолжали активные занятия до преклонного возраста. У них средняя продолжительность жизни составила 73 года — на 4,3 года больше, чем у мужского населения Финляндии. В более позднем исследовании, которое продолжалось в течение 20 лет (группа из 600 мужчин в возрасте 45—64 лет) показано, что продолжительность жизни у людей с высокой двигательной активностью в среднем на 2,1 года больше, чем у малоподвижных, — за счет сокращения случаев смерти от инфаркта. Автор делает вывод, что высокий уровень двигательной активности способен предотвратить преждевременную смерть от инфаркта, но не может увеличить максимальную продолжительность жизни. Как говорил известный американский кардиолог профессор Уайт, “если мы не можем прибавить годы к нашей жизни, то добавим жизнь к нашим годам”. А это не так уже мало.
Стадии дистрофии миокарда у спортсменов по электрокардиографическим признакам (Л.А. Бутченко, 1984)
| Электрокардиографические признаки нарушений реполяризации | Обратимость изменений | |
| Спонтанная при динамическом наблюдении (без лечения) | Реакции на фармакологические и нагрузочные пробы | |
| I стадия | ||
| Уменьшение амплитуды зубца Т; изоэлектричность зубца Т; синдром TV1 > TV6; уплощение вершины зубца Т; центральная инверсия зубца Т; терминальное уплощение и терминальная изоэлектричность зубца Т; косое (восходящее) смещение вверх сегмента ST; увеличение зубца U Все изменения выявляются не менее чем в двух отведениях | Выраженная часто наблюдающаяся лабильность показателей ЭКГ с нормализацией и рецидивами изменений ЭКГ | а) нормализация; б) отсутствие эффекта или временный переход во II-III стадию |
| II стадия | ||
| Терминальная инверсия зубца Т (в нескольких отведениях); начальная инверсия зубца Т (в нескольких отведениях); полная инверсия зубца Т (не более чем в двух отведениях); патологическое смещение вниз сегмента ST; увеличение зубца Т | Возможны переходы в 1 стадию, иногда нормализация (частичная) | а) &переход в 1 стадию или нормализация; б) отсутствие эффекта или временный переход в III стадию |
| III стадия | ||
| Полная инверсия зубца Т во многих отведениях; выраженное смещение сегмента ST во многих отведениях; синдром, симулирующий острую коронарную недостаточность (выраженный подъем сегмента ST с терминальной инверсией зубца Т); увеличение зубца U | Отсутствует; незначительная (в пределах той же стадии) | а) временный переход во II и I стадию; б) отсутствие эффекта, углубление нарушений |
Чем опасна гипертрофия левого желудочка сердца?
Левый желудочек отвечает за насыщение кислородом и перемещение артериальной крови в аорту и далее по всем мелким сосудам для питания органов. При увеличении объема кровь давит на стенки, соединительная ткань вытесняет мышечную и желудочек перестает справляться с функциональными обязанностями.
Патология чревата даже летальным исходом
То, чем грозят такие изменения, определяется следующими диагнозами:
- ишемическая болезнь сердца – нарушение кровоснабжения сердца вследствие утолщения стенок желудочной камеры;
- инфаркт миокарда – отмирание (некроз) части сердечной мышцы;
- экстрасистолия (аритмия) желудочковая – сбой сердечного ритма;
- атриовентрикулярная или желудочковая блокада – прекращение прохождения электрического импульса между предсердиями и желудочками, приводящее к гемодинамике;
- сердечная недостаточность – низкая сократительная способность сердечной мышцы, нередко приводящая к летальному исходу.
Своевременно выявленная ГЛЖ позволит предупредить серьезные осложнения. Наиболее информативным в плане диагностики патологии является электрокардиографический метод обследования.
Когда развивается гипертрофия левого желудочка сердца, питание органа нарушается, происходит формирование зон аномальной гиперактивности и обходной проводимости. В результате этого наблюдается аритмия, а из-за увеличения объема сердечной мышцы и нарушения кровотока в сосудах возникает ишемия и некроз тканей. При этом, если по другим причинам ощущается дефицит кислорода, ситуация усугубляется.
Гипертрофия левого желудочка сердца последствия может иметь критические при резкой интенсивной нагрузке на миокард, особенно для малоактивных людей и тех, кто курит, употребляет алкогольные напитки. Велик риск наступления ишемической болезни, инфаркта миокарда, застойной сердечной недостаточности, инсульта головного мозга, внезапной остановки сердца.
В процессе оценки электрокардиограммы или при проведении УЗИ сердца часто выявляется гипертрофия левого желудочка. Это состояние, характеризующееся увеличением объема мышечных волокон. Изолированная гипертрофия при отсутствии сердечной недостаточности не опасна для здоровья человека.
В случае, когда незначительная гипертрофия ЛЖ диагностирована на ранних стадиях, а первопричинное заболевание поддается терапии, полное излечение гипертрофии имеет все шансы на успех. Однако, при тяжелой патологии сердца (перенесенные обширные инфаркты, распространенный кардиосклероз, пороки сердца) возможно развитие осложнений .
У таких пациентов могут возникать инфаркты и инсульты. Длительно существующая гипертрофия приводит к тяжелейшей ХСН, с отеками по всему телу вплоть до анасарки, с полной непереносимостью обычных бытовых нагрузок. Пациенты с тяжелой ХСН не могут нормально передвигаться по дому из-за выраженной одышки, не могут завязать шнурки, приготовить еду. На поздних стадиях ХСН пациент не способен выйти из дома.
Профилактикой неблагоприятных последствий является регулярный врачебный контроль с проведением УЗИ сердца раз в полгода, а также постоянный прием препаратов.
При гипертрофии левого желудочка изменяется строение и работа сердца. Увеличенный левый желудочек может:
- ослабить силу своих сокращений;
- утратить эластичность, что нарушает правильное заполнение кровью желудочка и повышает давление в сердце;
- сдавливать коронарные артерии, которые кровоснабжают само сердце.
Острое перенапряжение сердца[править | править код]
Это патологическое состояние сердца, возникшее остро при несоответствии функциональных возможностей организма выполняемой физической нагрузке. В тяжелых случаях перенапряжения сердца возникает острая сердечная недостаточность, приводящая к внезапной смерти. В легких случаях формируется так называемый синдром heart strain (перенапряжение сердца). Данный термин отражает электрокардиографический феномен: без клинической картины коронарной недостаточности определяется смешение сегмента ST вниз выпуклостью вверх и инверсия зубцов Т в грудных отведениях.
В тяжелых случаях при физическом перенапряжении возможно развитие острой недостаточности коронарного кровообращения в связи с тем, что количество крови, проходящей через коронарные артерии, становится недостаточным для удовлетворения потребности сердечной мышцы в кислороде.
Чрезмерная физическая нагрузка может быть сама по себе причиной внезапной смерти на тренировке или соревновании. Обычно ее связывают с острой миогенной дилатацией, истощением энергетического потенциала мышечной клетки. Возможна аритмогенная смерть вследствие фибриляции желудочков на фоне гиперкатехоламинемии. В таких случаях гистологически определяются разрывы и контрактуры мышечных волокон, кровоизлияния в сердечную мышцу.
Непосредственно после спортивной тренировки, особенно интенсивной, развивается фазовый синдром острого утомления миокарда. Для него характерно удлинение не только фазы изоволюмического сокращения, но и периода изгнания. Обнаружение этого синдрома спустя длительное время после напряженных спортивных тренировок указывает на выраженное утомление миокарда.
Основной причиной внезапной смерти при физических нагрузках является нарушение ритма сердца, возникновение которого может быть связано с избыточной стимуляцией симпато-адреналовой системы и сниженным тонусом парасимпатической нервной системы. Избыточный выброс адреналина сопровождается усилением частоты сердечных сокращений за счет стимуляции бета-адренорецепторов сердца. Следствием стимуляции бета-адренорецепторов является изменение ионного гомеостаза в миокардиоцитах, сопровождающееся увеличением вхождения ионов кальция в клетку и уменьшением в ней ионов калия, что приводит к нарушению формирования мембранного потенциала и соответственно к развитию электрической негомогенности миокарда, что сопровождается развитием аритмий. Развитию внезапной смерти может предшествовать желудочковая тахикардия, переходящая в фибрилляцию желудочков. Иногда причиной этих нарушений ритма сердца является усиление клеточного ионного дисбаланса, связанного с потерей электролитов (в первую очередь ионов калия и магния). Внезапная смерть чаще всего наблюдалась непосредственно во время соревнований по марафонскому бегу или спортивной ходьбе либо сразу же после финиша.
Известно, что у нетренированных лиц остановка сердца в результате фибрилляции желудочков при физическом или эмоциональном напряжении наступает значительно легче, чем у тренированных. Риск такого осложнения при стрессовых ситуациях у людей, адаптированных к большим физическим нагрузкам, значительно меньше.
Несомненно, что риск внезапной смерти возрастает с увеличением объема и интенсивности нагрузок. В связи с этим людям старше 50 лет не рекомендуются тренировка в смешанной зоне и пиковые нагрузки, так как в этом возрасте нельзя исключить поражение коронарных артерий, которое не всегда выявляется даже при проведении максимального стресс-теста.
Контроль за состоянием здоровья спортсменов входит в обязанность врачей FIFA с 2003 года, когда во время игры за Кубок Конфедерации вследствие остановки сердца скончался 28-летний полузащитник Марк Вивьен Фоэ (Камерун). С тех пор сердце спортсменов стало объектом пристального внимания спортивных медиков.
Суть проблемы
Гипертрофия левого желудочка сердца часто является следствием перегрузки или нарушения работы клапанного аппарата. Это основной диагностический признак гипертрофической кардиомиопатии. Левый желудочек сердца — это полостное, мышечное образование, которое способно сокращаться и проталкивать кровь. Этой камерой начинается большой круг кровообращения.
Гипертрофия бывает нескольких видов: эксцентрической, концентрической и с обструкцией. Каждая форма имеет свои особенности. Эксцентрическая гипертрофия левого желудочка чаще всего формируется по причине недостаточности клапана, расположенного между левыми отделами сердца. В основе ее развития лежит превышение нормальных показателей объема крови в этом отделе сердца.
Увеличивается вес ЛЖ, и он растягивается. Подобные изменения негативно отражаются на сокращениях сердца. Высокая нагрузка приводит к снижению сердечного выброса. Концентрическая форма ГЛЖ отличается тем, что кровь забрасывается обратно, и миокарду требуется больше силы, чтобы ее протолкнуть в просвет аорты. Это сопровождается утолщением стенок камеры сердца. Иногда наблюдается уменьшение полости желудочка.
Спорт на всю жизнь
Продолжение занятий спортом
Важным является вопрос о том, стоит ли прекращать занятия спортом в силу возраста, либо в связи с завершением спортивной карьеры. В ходе проводимых исследований и наблюдений на сегодняшний день утвердилось мнение, что лица, продолжающие заниматься спортом, хотя и в меньшем объеме, имеют более низкий риск развития сердечно-сосудистых заболеваний по сравнению с теми, кто резко прекратил заниматься спортом. Сердечная мышца (миокард) спортсмена начинает претерпевать обратные изменения, которые приводят к снижению функциональной способности органа, его энергетического обмена.
Лица, которые раньше регулярно занимались спортом, и резко бросили выполнение физической активности, довольно часто предъявляют жалобы на повышение артериального давления. Особенно остро эта проблема стоит у тех людей, которое в свое время занимались силовыми видами спорта. Сохраняя уровень физической активности, необходимо это делать на том уровне, чтобы чувствовать себя комфортно. Такая тренировка будет максимально безопасной для сердечно-сосудистой системы.
Особенности питания
Для укрепления стенок желудочка, а также для восстановления работы миокарда очень важно соблюдать диету:
- Снизить потребление соли. Она повышает давление, а это может стать причиной инсультов и ишемии.
- Ежедневно принимать морепродукты – кальмары, креветки, мидии, устрицы, рыбу. Они улучшают состояние сосудов, сокращают вероятность появления сердечного приступа.
- Регулярно употреблять свежие овощи, фрукты, а также сухофрукты. Бананы, курага, финики, инжир, яблоки, сливы, гранаты – все эти продукты делают сосуды эластичными, снимают спазмы при артериальной гипертензии, выводят вредный холестерин.
- Исключить из рациона копчености, жирную пищу – она повышает риск возникновения сердечных заболеваний за счет транс-жиров.
Больным нужно дробно питаться, понемногу, употреблять морковный сок, предпочтение отдавать протертым кашам. Исключить из рациона пряности, специи.
Основные этиологические факторы
Ритмичная работа сердечной мышцы создает электрополе с электрическими потенциалами, имеющими отрицательный или положительный полюс. Разность этих потенциалов фиксируется в отведениях – электродах, закрепленных на конечностях и грудной клетке пациента (на графике обозначаются «V»). Электрокардиограф регистрирует изменение сигналов, которые поступают за определенный временной диапазон, и отображает в виде графика на бумаге.
Фиксированный временной промежуток отражается на горизонтальной линии графика. Вертикальные углы (зубцы) обозначают глубину и частоту импульсных изменений. Зубцы с положительным значением отображены кверху от линии времени, с отрицательным значением – книзу. Каждый зубец и отведение отвечают за регистрацию функциональности того или иного сердечного отдела.
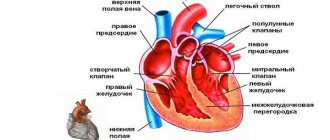
Показателями работы левого желудочка являются: зубцы Т, S, R, сегмент S-Т, отведения – I (первое), II (второе), III (третье), AVL, V5, V6.
- Т-зубец – это показатель восстановительного этапа мышечной ткани желудочков сердца между сокращениями среднего мышечного слоя сердца (миокарда);
- Q, R, S – эти зубцы показывают ажитацию сердечных желудочков (возбужденное состояние);
- ST,QRST, TP – это сегменты, означающие расстояние между соседствующими зубцами по горизонтали. Сегмент зубец = интервал;
- I и II отведения (стандартные) – отображают переднюю и заднюю стенки сердца;
- III стандартное отведение – фиксирует I и II по совокупности показателей;
- V5 – боковая стенка левого желудочка спереди;
- АVL – боковая сердечная стенка впереди слева;
- V6 – левый желудочек.
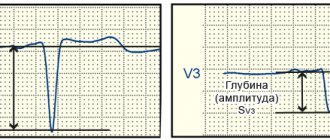
Схематическое изображение подъема сегмента S-T вверх в V1 и V2, что говорит о ГЛЖ
На электрокардиограмме оцениваются частота, высота, степень зазубренности и расположение зубцов относительно горизонтали в отведениях. Показатели сравниваются с нормами сердечной деятельности, анализируются изменения и отклонения.
Причины гипертрофии миокарда различны. В основе развития этой патологии лежит перегрузка сердца. Она возможна при следующих состояниях:
- гипертонической болезни;
- стенозе аортального и митрального клапана;
- недостаточности аортального или митрального клапана;
- врожденном сегментарном сужении аорты (коарктации);
- отложении солей на клапанах;
- наличии атеросклеротического поражения аорты;
- гипертиреозе (тиреотоксикозе);
- феохромоцитоме (опухоли надпочечников);
- сахарном диабете;
- кардиомиопатии;
- ожирении;
- алкоголизме.
Выделяют следующие факторы риска перегрузки левого желудочка:
- тяжелый физический труд;
- увеличение объема циркулирующей крови на фоне ожирения;
- курение;
- стресс;
- инфекционные заболевания (эндокардит);
- дислипидемия (нарушение липидного спектра крови);
- занятия спортом.
Увеличенный ЛЖ часто обнаруживается у профессиональных спортсменов (тяжелоатлетов, бегунов), а также у лиц, занятых тяжелой работой (грузчиков).
Утолщение стенки камер сердца может иметь наследственную предрасположенность. В группу риска входят мужчины после 50 лет. Состояние сердечной мышцы во многом зависит от образа жизни. Большое значение имеет питание. Избыток жиров, простых углеводов и соли может привести к увеличению ЛЖ.
После консультации с кардиологом рекомендуется расширить свою физическую активностью прогулками и пробежками в парке, плаванием, лечебной физкультурой. При этом все нагрузки должны быть умеренными. Также при гипертрофии миокарда применяется медикаментозная терапия, направленная на нормализацию артериального давления, восстановление ритма и улучшение работы миокарда. Для этого применяются препараты следующих групп: ингибиторы АПФ, антагонисты кальция, сартаны и прочие средства.
Если лекарственная терапия не помогает, патология прогрессирует, нарушено нормальное функционирование перегородок сердца и клапанов, проводятся различные варианты хирургических операций.
Патологическое спортивное сердце
Перегрузка при тренировках
Не всегда лица, регулярно занимающиеся спортом, имеют здоровое сердце. И этому есть много причин. В спортивной медицине важно понятие меры, для спортсмена опасно состояние перетренированности. В таких случаях происходит дисбаланс между потребностями сердечной мышцы в питательных веществах и возможности их доставки к миокарду. В сердце начинают происходить процессы, имеющие название дистрофических. Ухудшается кровоснабжение миокарда. Ухудшается эластичность сердечной мышцы, снижается ее сократимость. В ответ на перегрузку сердце реагирует увеличением объема предсердий. Такие изменения носят название дезадаптивных и имеют место при синдроме перенапряжения.
Перенапряжение может случиться тогда, когда спортсмены приступают к тренировкам в период или сразу после инфекционного заболевания, не выдержав необходимое время, рекомендованное врачом. Превышение допустимого предела физических нагрузок, плохое питание, недостаточный сон являются факторами, которые могут привести к тому, что в сердце окажется в неблагоприятных условиях. Прием допинговых средств также может спровоцировать подобное состояние. При синдроме перенапряжения пациенты могут предъявлять жалобы на снижение толерантности к физическим нагрузкам, покалывающие, ноющие боли в области сердца, чувство дискомфорта в области сердца, перебои в работе сердца.
Признаки гипертрофии «спортивного сердца»
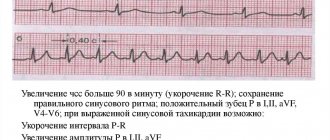
При проведении электрокардиографического обследования могут быть выявлены признаки, указывающие на отклонения от показателей нормы у лиц, занимающихся спортом, а именно:
- снижение частоты сердечных сокращений (ЧСС) менее 30 в минуту,
- патологический зубец Q в двух и более отведениях,
- депрессия (снижение) сегмента ST в двух и более отведениях,
- полная блокада левой ножки пучка Гиса,
- уширение комплекса QRS более 0,14 сек,
- отклонение электрической оси (ЭОС) сердца влево,
- гипертрофия правого желудочка,
- гипертрофия левого предсердия,
- укорочение интервала QT,
- нарушения ритма — наджелудочковые тахикардии, фибрилляция и трепетание предсердий,
- желудочковые нарушения ритма (тахикардии, экстрасистолы).
Статистические данные
- ГЛЖ сердца зачастую фиксируется у больных в возрасте 20-40 лет.
- Женщины страдают от ГЛЖ реже, чем мужчины.
- Утолщение левого желудочка со временем и при отсутствии лечения приводит к увеличению правого предсердия.
- Летальный исход от этого недуга наступает в 2–8% случаев.
- На начальной стадии гипертрофии пациент имеет благоприятный прогноз в выздоровлении.
- Больным важно отдыхать не меньше 7 часов в день, отказаться от продуктов, которые приводят к интоксикации, зашлакованности, постоянно контролировать давление, снизить физические нагрузки.
ГЛЖ сердца – это опасная патология, потому что вначале она себя может никак не проявлять и только на ЭКГ, УЗИ и МРТ кардиолог увидит изменения в работе сердечной мышцы. Если врач обнаружит ГЛЖ, то обязательно начнет лечить больного: медикаментозным либо хирургическим путем. В зависимости от причины патологии и ее выраженности. При своевременном обращении к кардиологу прогноз благоприятный.
Признаки спортивного сердца
Замедление частоты сердечных сокращений
Спортивное сердце имеет свои диагностические признаки, которые указывают врачу на то, пациент регулярно занимается спортом. На сегодняшний день предложены сиэттлские критерии синдрома спортивного сердца:
- Замедление частоты сердечных сокращений (синусовая брадикардия) от 30 в минуту и выше. Такое явление у спортсменов носит бессимптомный характер, когда пациенты чувствуют себя хорошо.
- Дыхательная аритмия. Изменение регулярности сердечного ритма в зависимости от фаз дыхания. На фоне физической нагрузки дыхательная аритмия исчезает. Замедление атриовентрикулярной проводимости (атриовентрикулярная блокада 1 и 2 степени). Электрический импульс за более длительное время проходит от предсердий к желудочкам. Явление замедления атриовентрикулярной проводимости исчезает на фоне выполнения физической нагрузки.
- Неполная блокада правой ножки пучка Гиса. Чаще всего замедление проведения по правой ножке связано с увеличением размеров правого желудочка.
- Выскальзывающий ритм из атриовентрикулярного узла. Синдром ранней реполяризации желудочков.
- Куполообразный подъем сегмента ST в сочетании с отрицательным зубом Т в грудных отведениях (С V1 по V4).
Перечисленные электрокардиографические признаки обладают лабильностью, и имеют свойство исчезать на фоне физической нагрузки. При выявлении всех этих признаков врач обязательно проводит дифференциальную диагностику с такими заболеваниями сердечно-сосудистой системы как гипертрофическая кардиомиопатия, дилатационная кариомиопатия, аритмогенная дисплазия правого желудочка, миокардит. Диагноз спортивного сердца выставляется тогда, когда исключены признаки возможных органических заболеваний сердечно-сосудистой системы.