Перикардит
Это тяжелое и опасное заболевание сердца, которое может приобрести хроническую форму и спровоцировать сердечную недостаточность.
Перикард — это внешняя оболочка сердца, которая удерживает его в определенном положении и предотвращает его увеличение в ситуации перегрузки. Перикард состоит из двух оболочек. Между ними находится жидкость. Она выполняет функцию смазки, не дает оболочкам тереться друг об друга при интенсивной нагрузке на сердце.
Норма жидкости в полости перикарда составляет 20 мл. Если же объем жидкости превышает данную цифру, то можно говорить о развитии некоторых патологий, которые стоит рассмотреть подробнее.
Причины возникновения перикардита медицине известны в недостаточной мере. Известно лишь, что увеличение объема жидкости могут спровоцировать такие заболевания, как скарлатина, грипп, ревматизм, волчанка, различного рода инфекции. Протекать патология может на фоне плеврита, авитаминоза, кори.
Острая форма
Классификация по типу течения подразделяет болезнь на острую и хроническую формы. Острый перикардит отличается внезапным развитием и резким прогрессированием. Он может начаться после перенесенной вирусной инфекции или на фоне запущенного ревматизма, туберкулеза. Околосердечная сумка воспаляется из-за того, что в нее попадает возбудитель.
Заболевания, часто вызывающие острую форму воспаления:
- сепсис;
- стрептококковая ангина;
- корь;
- глистная инвазия;
- грибок;
- стафилококковая инфекция;
- гнойный процесс.
Часто острая форма развивается на фоне пневмонии, после перенесенного ОРЗ, гриппа. В группу риска входят люди с наследственной предрасположенностью, а также страдающие аутоиммунными заболеваниями.
Среди всех разновидностей патологии есть те, по поводу которых у пациентов возникает больше всего вопросов.
Эпистенокардитический вариант
Развитие патологии обычно происходит в течение нескольких часов или нескольких дней при остром инфаркте миокарда. Чаще диагностируют сухой эпистенокардитический перикардит, но возможно и экссудативное течение.
Типичный симптом — болезненность в сердце, которая усиливается на вдохе и во время кашля. Боль при инфаркте миокарда имеет другой характер: она все время интенсивная.
Часто эпистенокардитический перикардит развивается у пациентов с инфарктом миокарда.
Для этого варианта характерны осложнения: тромбоэболический синдром, аневризма левого желудочка. Эта разновидность воспаления может указывать на не очень хороший прогноз при инфаркте миокарда, но так бывает не всегда, в зависимости от того, в какой период развился ЭП и как велико количество жидкости в полости перикарда.
Перикардиальный выпот наблюдается у пациентов, перенесших инфаркт миокарда, по таким причинам:
- разрыв миокарда;
- проведенная антикоагулянтная терапия;
- фибринолитическая терапия.
Когда жидкость в сердце накапливается быстро, может развиться тампонада. Особенно высока вероятность этой патологии, если разрыв миокарда произошел в области некроза. Эпистенокардитическому варианту заболевания могут сопутствовать нарушения предсердно-желудочковой проводимости и мерцательная аритмия.
Туберкулезный
Чаще эта разновидность развивается у мужчин, страдающих туберкулезом легких: она обнаруживается у 10% таких пациентов. Также в группу риска входят носители ВИЧ.
Среди факторов, вызывающих тампонаду сердца, констриктивный и острый перикардит, туберкулез также является одним из ведущих: он является причиной патологии в 7%, 6% и 4% случаев соответственно.
Туберкулезный перикардит развивается из-за того, что патогенные микроорганизмы проникают с лимфатической жидкостью или перемещаются напрямую с легких, бронхов, плевры или лимфоузлов.
Реже очаги могут локализоваться в костных структурах, суставах и мочеполовой системе. Как правило, заболевание протекает в острой форме. Симптомы и процессы — аналогичные тем, что наблюдаются при остром фибринозном перикардите, за исключением болевого синдрома — он выражен не так сильно.
Экссудат накапливается в большом количестве, после удаления перикардиальный выпот продолжает прибывать, но это не всегда влечет за собой тампонаду сердца.
Туберкулезный перикардит проявляется такими признаками:
- резкое снижение веса;
- асцит;
- обильное потоотделение, особенно во время сна;
- плохой аппетит;
- кашель с кровью;
- субфебрилитет;
- обызвествление оболочки сердца;
- гепатомегалия.
Эта форма воспаления прогрессирует медленно.
Адгезивный
Перикардит различной этиологии может перетекать в адгезивный. Когда основное заболевание переходит из острой стадии в хроническую, в полости образуется тканевая структура, которая постепенно преобразуется в рубцовую. Одновременно происходит другой процесс — слипание листов перикарда, сопровождающееся образованием спаек. Адгезивный перикардит часто развивается после перенесенных операций на сердце.
Прогноз и лечение различаются в зависимости от состояния пациента. Если сердце имеет нормальные размеры, физиологических отклонений обычно не происходит. В некоторых случаях патологические процессы в перикарде могут препятствовать кровотоку, например, сдавливая сердце и мешая его сокращениям. Адгезивный перикардит, развившийся как следствие инфекционного заболевания, может сопровождаться повышенной температурой, слабостью, ознобом, лихорадкой.
Виды
Как и любое другое заболевание, перикардит стоит различать:
- По клиническому проявлению: на фибринозный перикардит (сухой) и экссудативный (выпотной).
- По характеру протекания: на острый и хронический.
Перикардит может сопровождаться воспалительным процессом, вследствие чего происходит отложение извести в сердечной сорочке. В данной ситуации объем жидкости может достигнуть одного литра, что вызовет фатальные осложнения в организме.
Определить, в норме жидкость в перикарде или нет, может только специалист.
Разновидности заболевания
Норма количества жидкости в перикарде у взрослых составляет менее двадцати миллилитров, но зачастую этот объем увеличивается. Причиной этому могут послужить следующие патологии:
- аутоиммунные заболевания;
- травмы, в частности ранения в грудь;
- паразиты, грибки, бактерии и разнообразные вирусы;
- сахарный диабет, болезнь Аддисона, микседема;
- опухоли или метастазы перикарда;
- идиопатический перикардит, причины возникновения которого неизвестны науке по сей день;
- заболевания легких, трансмиссивный инфаркт миокарда, аневризма аорты.
Стоит обратить внимание, что количество жидкости в сердце может сильно увеличиться (экссудативный перикардит), увеличиться незначительно с повышением в ней белка (фибриозный перикардит), уменьшиться (сухой перикардит).
Общие симптомы
Для каждой разновидности перикардита свойственны определенные симптомы, они различны. Но существуют первичные признаки перикардита, которые свойственны всем видам заболевания:
- Головная боль.
- Общая слабость.
- Слабость и боль в мышцах.
- Одышка.
- Сухой кашель.
- Нарушение ритма сердцебиения.
- Лихорадка.
- Шумы трения в области перикарда.
Часто пациент не обращается за помощью к специалисту, так как путает данные симптомы с другими менее серьезными заболеваниями. После приема жаропонижающих и болеутоляющих средств, которые не приносят желаемого результата, больной идет к врачу. К сожалению, у многих людей в этот момент патология принимает хроническую форму, лечение которой — достаточно долгий и трудоемкий процесс.
Причины
Существует множество причин возникновения данного заболевания:
- микроорганизмы, которые паразитируют на соединительной ткани (туберкулезные палочки, возбудители клещевого боррелиоза, хламидии, трепонемы сифилиса, бактерии-возбудители бруцеллеза);
- сывороточная болезнь;
- бактериальные инфекции (стрептококки, пневмококки, стафилококки);
- микоплазмы, вирусы гриппа, аденовирусы, гельминты и др.;
- волчанка, склеродермия, ревматоидный артрит.
В настоящее время медицина достаточно развита и успешно лечит сердечные патологии. Ранее, когда у врачей не было необходимого оборудование, наличие нормы жидкости в перикарде сердца определяли с помощью прослушивания. Большое количество жидкости можно услышать, оно сопровождается шумом и гулом, который можно услышать на расстоянии.
Помимо вышеперечисленных причин возникновения перикардита, к нарушению нормы жидкости в перикарде у взрослых может привести инфаркт миокарда, пневмония, плеврит.
Чем опасен
Одним из самых серьезных осложнений перикардита может стать тампонада сердца. Это опаснейшее заболевание, при котором происходит сжатие органа. Больной ощущает одышку при ходьбе. После скопления большого количества жидкости и сильного сжатия сердца, одышка появляется даже в состоянии покоя. Происходит снижение сердечного выброса, так как миокарду левого желудочка не хватает крови.
При обнаружении данного заболевания врач обязан госпитализировать больного. Лечение заключается непосредственно в откачивании накопившейся жидкости.
Методы лечения
Чтобы вылечить пациента, используют:
- Консервативную терапию:
- антибиотики (при наличии микроорганизмов в перикардиальной жидкости);
- противовоспалительные средства;
- цитостатические препараты (при наличии опухоли).
- Оперативные методы:
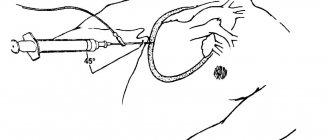
- пункция перикарда (для эвакуации излишка жидкости);
- хирургическая коррекция (высечение кист, опухолей);
- перикардотомия (для удаления излишка жидкости и предоставления доступа к сердцу);
- перикардэктомия («сепарация» – отделение отвердевшей сумки при панцирном сердце).
Сухой и экссудативный
При развитии сухого перикардита у больного наблюдается тупая боль в области сердца, которая со временем лишь усиливается. Применение нитроглицерина бесполезно. На это стоит обратить внимание. Болевой симптом усиливается при принятии горизонтального положения и уменьшается при наклоне вперед. Кашель и вдох только усиливают болевые ощущения.
Специалист может наблюдать следующую картину: больной сидит, наклонившись вперед, его знобит, наблюдается повышенная температура тела. При прослушивании сердца наблюдается скрип, похожий на скрежет снега. Больному необходимо затаить дыхание для того, чтобы доктор убедился в правильности поставленного диагноза. Дело в том, что такой скрип можно перепутать с трением плевры. Но скрип при сухом перикардите постоянный, не прекращается при задержке дыхания.
При экссудативном перикардите симптомы могут быть не сильно выявленными. Накопление экссудата провоцирует расхождение листков перикарда, что способствует снижению болевого симптома. Иногда боль может исчезнуть вовсе, но ненадолго. Спустя некоторое время в области сердца появляется тяжесть, у больного наблюдается одышка. Одышка наблюдается сначала при физической активности, а потом и в состоянии покоя. Раздувшийся от жидкости перикард начинает сдавливать близлежащие к сердцу органы, сопровождается икотой, сильным лающим кашлем, слабостью в голосе.
Перикардиты в практике ревматолога
Этиология Ведущую этиологическую роль в развитии перикардитов играют разнообразные инфекционные агенты, в первую очередь вирусы: Коксаки А9, В 1–4, ECHO 8, эпидемического паротита, ветряной оспы, краснухи, иммунодефицита человека, Эпштейна–Барра, цитомегаловирус, парвовирус В 19 и др. (табл. 1). Среди неинфекционных причин перикардитов важное место занимают системные воспалительные ревматические заболевания (РЗ), при которых частота вовлечения перикарда в процесс может достигать 50–80%. Клинические проявления В зависимости от клинической картины выделяют следующие виды перикардитов [2]: • острый (продолжительность менее 6 нед.): – сухой или фибринозный, – экссудативный (серозно–фибринозный, геморрагический и гнойный); • подострый и хронический (продолжительность более 6 нед.): – экссудативный, – слипчивый (неконстриктивный), – констриктивный. Основная жалоба больных с острым сухим перикардитом – тупая давящая боль в области сердца с иррадиацией в оба плеча, область трапециевидной мышцы, шею. Она усиливается при глубоком дыхании, может сопровождаться одышкой, сухим кашлем, познабливанием, что делает клиническую картину похожей на таковую при остром левостороннем плеврите. Важными особенностями боли при перикардите, в отличие от приступов стенокардии, являются: постепенное нарастание, продолжительность от нескольких часов до нескольких суток, отсутствие эффекта от приема нитроглицерина, временное стихание при приеме наркотических анальгетиков. Ведущий симптом сухого перикардита – шум трения перикарда, может быть одно–, двух– или трехкомпонентным. Выслушивается над зоной абсолютной тупости сердца и отличается плохой проводимостью («умирает там же, где появляется»). В отличие от клапанных пороков сердца все компоненты шума трения перикарда сходны по характеру и интенсивности («ритм паровоза»). К наиболее ранним изменениям ЭКГ (I фаза) относят повышение сегмента ST во II–III стандартных отведениях и в отведениях V2–6 c реципрокным снижением ST только в отведениях aVR и V1.Одновременно наблюдается снижение сегмента PR в нижнебоковых отведениях (II, III, aVF, V5–6). Примерно через 1 неделю (II фаза) отмечается возвращение сегментов ST и T к изолинии. После этого происходит инверсия зубца T в большинстве отведений (III фаза). В дальнейшем ЭКГ возвращается к исходной или (при хроническом воспалении) зубцы Т остаются отрицательными (IV фаза). В отличие от инфаркта миокарда для перикардита, характерно: 1) отсутствие изменений комплекса QRS, 2) быстрая динамика ЭКГ– изменений с инверсией зубца T в течение первых двух суток, 3) инверсия зубца T опережает снижение до изолинии сегмента ST. При остром перикардите возможны следующие изменения лабораторных показателей: лейкоцитоз, СОЭ, повышенный уровень С–реактивного белка, a2– и g–глобулинов, умеренное повышение параметров, отражающих воспалительный процесс в сердечной мышце (креатинфосфокиназа и ее МВ–фракция, аспарагиновая и аланиновая трансаминазы, лактатдегидрогеназа). В зависимости от предполагаемой причины целесообразно также проведение следующих исследований: туберкулиновая кожная проба, посев крови на гемокультуру (при инфекционном эндокардите), вирусологические исследования, тесты на антитела к ВИЧ, серологические исследования на грибы, определение антинуклеарного фактора, ревматоидного фактора, циркулирующих иммунных комплексов, антител к кардиолипину, титров антистрептолизина–О (при системных РЗ), холодовых агглютининов (при микоплазменных инфекциях), гетерофильных антител (при мононуклеозе) и т.д. При экссудативном перикардите динамика развития и выраженность симптомов в первую очередь обусловлены скоростью накопления жидкости в перикардиальной полости. В случаях медленного накопления жидкости больные могут не предъявлять сердечных жалоб в течение длительного времени. При достаточно быстром накоплении выпота появляется и нарастает одышка при физической нагрузке, а затем и в покое, которая может уменьшаться в положении сидя с наклоном туловища вперед. Возникает сухой кашель, обусловленный давлением экссудата на трахею и бронхи. При значительном количестве экссудата перкуторно определяется расширение площади сердечной тупости во все стороны. У отдельных больных наблюдается перкуторное притупление и бронхиальное дыхание в области нижнего угла левой лопатки (симптом Эварта). Выслушиваемый ранее (при развитии процесса со стадии сухого перикардита) шум трения перикарда может меняться при перемене положения тела, но, как правило, не исчезает. На ЭКГ отмечается снижение вольтажа комплексов QRS и зубцов T, депрессия сегмента PR, изменение интервала ST, а также феномен электрической альтернации. При рентгенографии значительный выпот в полость перикарда проявляется в виде кардиомегалии с четкими границами (конфигурация «бутыли с водой»). Характерно ослабление пульсации сердечной тени. При этом сохраняется четкая пульсация аорты. Основной метод диагностики экссудативного перикардита – эхокардиография (ЭхоКГ), с помощью которой выявляют расхождение листков перикарда при объеме выпота, превышающем 15–35 мл. Применяют следующие градации выраженности выпота: 1) малый (расхождение листков перикарда <10 мм); 2) умеренный (>10 мм кзади); 3) большой (>20 мм); очень большой (>20 мм плюс симптомы сдавления сердца). При накоплении перикардиальной жидкости в объеме, затрудняющем ток крови в желудочки, может развиться сердечная тампонада. Чаще она развивается постепенно, клинические симптомы сходны с таковыми при сердечной недостаточности. Важнейший признак сердечной тампонады – «парадоксальный пульс»: снижение систолического АД более чем на 10 мм рт.ст. во время вдоха при неизменном диастолическом АД. Диагностический алгоритм сердечной тампонады представлен в таблице 2. Редким, но крайне тяжелым последствием хронического воспаления перикарда, приводящим к нарушению наполнения желудочков сердца и снижению их функции, является констриктивный перикардит, диагностические признаки которого представлены в таблице 3. Перикардит при ревматических заболеваниях Вопреки распространенному мнению вовлечение в процесс перикарда при острой ревматической лихорадке (ОРЛ) встречается редко. Следует подчеркнуть, что в настоящее время в соответствии с рекомендациями ВОЗ основным критерием ревматического кардита считается вальвулит, возможно, в сочетании с миокардитом или миоперикардитом (панкардит). По материалам Института ревматологии, частота панкардита при ОРЛ составляет 2,5–4,6% у взрослых [3,4] и 6,6% у детей [5]. Поражение сердца по типу миоперикардита при отсутствии вальвулита расценивается как маловероятное для ОРЛ. При этом требуется проведение тщательной дифференциальной диагностики с миоперикардитами другой этиологии, в первую очередь – вирусной. У больных ревматоидным артритом (РА) частота поражения перикарда колеблется от 15–35% (по данным ЭхоКГ) до 50% (при аутопсии). Клинически манифестный перикардит встречается лишь в 2–4% случаев, как правило, у молодых мужчин с лихорадкой, подкожными узелками, высокими титрами ревматоидного фактора (РФ), умеренной анемией и значительно ускоренной СОЭ. Взаимосвязь частоты развития перикардиальной патологии с длительностью РА не установлена. При РА описаны все виды перикардита (от сухого до констриктивного). У отдельных больных поражение перикарда может быть первым проявлением болезни. В перикардиальной жидкости выявляют лейкоцитоз, высокое содержание белка и цитокинов, уровень сахара и комплемента, как правило, снижен, возможно обнаружение иммунных комплексов, ревматоидного фактора. По сравнению с другими видами экссудативного перикардита (бактериальным, опухолевым) при РА значительно чаще выявляют высокие значения g–глобулинов и ЛДГ в сочетании с низким содержанием глюкозы. Большинство авторов подчеркивают явный эффект от назначения глюкокортикоидов (ГК) и биологических агентов [6,7,8]. У больных системной красной волчанкой (СКВ) перикардит является наиболее частой формой поражения сердца, отражает высокую активность воспалительного процесса и входит (наряду с плевритом) в разряд классификационных критериев болезни. При клиническом и инструментальном исследовании его выявляют в 25–50% случаев, при аутопсии – в 80%. Наиболее характерен сухой перикардит (>20%). У отдельных больных наблюдается значительный выпот в полость перикарда вплоть до тампонады сердца. В перикардиальной жидкости находят LE–клетки, антинуклеарные антитела, иммунные комплексы и низкий уровень комплемента. При длительном течении СКВ и рецидивирующем перикардите развиваются массивные спайки. Для этой группы больных даже вне обострения СКВ характерна стойкая боль за грудиной, в боку, усиливающаяся при смехе, чихании; Длительно может выявляться шум трения перикарда. Крайне редко наблюдается констриктивный перикардит, требующий оперативного лечения [6,9,10]. Поражение перикарда при системной склеродермии (ССД) значительно чаще выявляется при секционном исследовании (50–70%). ЭхоКГ обнаруживает изменения у 40% больных. Клиническая симптоматика склеродермического перикардита скудная и часто отсутствует в связи с особенностями поражения, небольшим количеством жидкости и постепенным затяжным развитием болезни, гемодинамические сдвиги вследствие этого также редки. Необходимость в пункции перикарда возникает в единичных случаях. Общее содержание белка в перикардиальной жидкости меньше, чем в сыворотке крови, соотношение глобулиновых фракций (электрофорез) аналогично. Полагают, что в основе поражения перикарда при ССД лежат явления серозно– фибринозного полисерозита, так и перикардиальный фиброз с нарушением процессов транссудации. ЭКГ– симптомы поражения перикарда нередко отсутствуют. Изменения перикарда встречаются чаще у больных склеродермической нефропатией и иными системными проявлениями болезни (поражение легких, желудочно–кишечного тракта, синдром Шегрена и др.). Считают, что наличие перикардита у больных ССД отражает системность и выраженность патологического процесса [6]. Частота поражения перикарда при других РЗ представлена в таблице 4. С практической точки зрения необходимо отметить возможность развития перикардита в дебюте заболевания, разнообразие форм и вариантов течения перикардиальной патологии (вплоть до тампонады и констрикции), а также в большинстве случаев хороший ответ на терапию ГК (в т.ч. мегадозами). Дифференциальная диагностика перикардитов различного генеза представлена в таблице 5. Лечение Основные принципы лечения перикардитов отражены в таблице 6. В большинстве случаев требуется госпитализация для уточнения этиологии, проведения дифференциальной диагностики, своевременного выявления тампонады сердца и оценки начатого лечения. Основой лечения острого перикардита являются нестероидные противовоспалительные препараты (НПВП) – ибупрофен 1200–2400 мг/сут. и диклофенак 150 мг/сут. внутрь, назначаемые в среднем в течение 3 недель до исчезновения выпота в перикарде. У больных, имеющих язвенные поражения желудочно–кишечного тракта, могут применяться НПВП, относящиеся к селективным ингибиторам циклооксигеназы–2 (мелоксикам, нимесулид). При неэффективности НПВП и прогрессировании процесса начинают (после уточнения этиологии!) лечение преднизолоном в дозе 1–1,5 мг/кг/сут. в течение 5–7 дней с последующим снижением по 2,5 мг каждые 5 дней вплоть до отмены. Общая длительность курса гормонотерапии составляет не < 3 мес. При развитии перикардита в рамках системного заболевания соединительной ткани доза ГК и продолжительность лечения этими препаратами определяется тяжестью и активностью фоновой ревматической патологии. У большинства больных вирусным перикардитом на фоне противовоспалительной терапии отмечается быстрая положительная динамика и специфическое лечение, как правило, не требуется. При гнойном перикардите необходимо дренирование полости перикарда и промывание ее физиологическим раствором в сочетании с антимикробной терапией. Курс антимикробной терапии следует продолжить до ликвидации лихорадочного синдрома, других клинических признаков болезни и нормализации числа лейкоцитов периферической крови. Перикардиоцентез показан при клинических симптомах тампонады сердца, предполагаемом диагнозе гнойного или туберкулезного перикардита, большом объеме выпота (расхождение листков перикарда в диастолу на ЭхоКГ >20 мм), сохраняющемся более 1 недели, несмотря на проводимую медикаментозную терапию. У больных с плотными спайками, локализованным выпотом, рецидивирующей тампонадой, персистирующей инфекцией и прогрессирующим сдавлением сердца необходима перикардэктомия. Периоперационная летальность при перикардэктомии в сочетании с антибиотиками составляет 8%. Для лечения больных туберкулезным перикардитом используются различные комбинации препаратов, которые следует назначать только при подтвержденном диагнозе. По данным мета–анализа, включавшего больных с выпотным и констриктивным туберкулезным перикардитом, лечение туберкулостатиками в сочетании с ГК ассоциируется с меньшей смертностью и меньшей потребностью в перикардиоцентезе и перикардэктомии. При положительном решении вопроса о назначении преднизолона препарат применяют в относительно высоких дозах (1–2 мг/кг/сут.), т.к. рифампицин усиливает его метаболизм в печени. На 5–7 день лечения дозу преднизолона начинают постепенно уменьшать вплоть до отмены через 6–8 недель. При развитии сдавления сердца выполняют перикардэктомию [15]. Прогноз при острых вирусных перикардитах, как правило, благоприятный. При тампонаде сердца экстренная пункция перикарда улучшает прогноз. 5–летняя выживаемость больных констриктивным перикардитом после перикардэктомии составляет 75%, 10–летняя выживаемость – 57% [2]. При хронической обструктивной болезни легких скорость митрального кровотока снижается почти на 100% во время вдоха и увеличивается на выдохе. При этом значение Е максимально в конце выдоха (при констриктивном перикардите значение Е максимально непосредственно в начале выдоха). Кроме того, кровоток по верхней полой вене при хронической обструктивной болезни легких увеличивается на выдохе, в то время как при констриктивном перикардите при дыхании значимо не изменяется.
Литература 1. Maisch B, Seferovic PM, Ristic AD, et al. Task Force on the Diagnosis and Management of Pricardial Diseases of the European Society of Cardiology. Guidelines on the diagnosis and management of pericardial diseases executive summary; The Task force on the diagnosis and management of pericardial diseases of the European society of cardiology.// Eur Heart J. 2004 Apr;25(7):587–610. 2. Гогин Е.Е. Болезни перикарда. В кн: Рациональная фармакотерапия сердечно–сосудистых заболеваний. М., Литтерра, 2004: 465–482.. 3. Асадов А.Г. Физическая работоспособность больных ревмокардитом. Автореф. диссЕканд.мед.наук.М.,1984. 22 с. 4. Джузенова Б.С., Котельникова Г.П., Михайлова И.Н., Насонова В.А. Острый ревмокардит у молодых мужчин. Тер. архив.1992;4: 58–62. 5. Медынцева Л.Г. Физическая работоспособность больных ревматизмом детей на этапе диспансеризации. Автореф. диссЕ. канд. мед. наук. М,1990. 24 с. 6. Сигидин Я,А., Гусева Н.Г., Иванова М.М. Диффузные болезни соединительной ткани (системные ревматические заболевания): руководство для врачей. М., Медицина, 2004. 640 с. 7. Guedes C., Dianchi–Fior P., Cormier B. et al. Cardiac manifestations of rheumatoid arthritis: A case–control transesophageal echocardiography study in 30 patients. Arthritis Care Res. 2001; 45(2): 129–135. 8. McRorie E.R. Wright R.A, Errington M.L., Luoqmani R.A. Rheumatoid constrictive pericarditis. Br.J.Rheumatol.1997; 36: 100–103. 9. Kahl LE. The spectrum of pericardial tamponade in systemic lupus erythematosus. Report of ten patients. Arthritis Rheum. 1992 Nov;35(11):1343–9. 10. Moder KG, Miller TD, Tazelaar HD. Cardiac involvement in systemic lupus erythematosus. Mayo Clin Proc. 1999; 74(3):275–284. 11. Pagnoux C., Guillevin L. Cardiac involvemenrt in small and medium–sized vessel vasculitides. Lupus. 2005; 14: 718–722. 12. Efthimiou P, Paik PK, Bielory L. Diagnosis and management of adult onset Still’s disease. Ann Rheum Dis. 2006; 65(5):564–572. 13. Drout MH, Hachulla E., Houvenagel E. et al [Cardiac complications in adult onset Still disease:from periarditis to tamponade as manifestations. Rev Med Interne. 1994; 15(11): 740–743. 14. Gyongyosi M., Pokorny G., Jambrik Z et al. Cardiac manifestations in primary Sjogren syndrome. Ann Rheum Dis 1996; 55(7): 450–454. 15. Mayosi BM, Nisekhe M., Volmink JA et al. Interventions for treating tuberculous pericarditis. Cochrane Database Syst Rev 2002; (4): CD000526
Перикардит у детей
Сколько жидкости в норме в перикарде у детей? Многие родители задаются данным вопросом. У детей количество жидкости в перикарде в норме, если она не превышает двадцати миллилитров.
Заболевание у детей сопровождается следующими симптомами:
- болевой симптом более развит во области живота, ребенок не чувствует болей в сердце;
- нарушение сна, при этом ребенок ложится на живот, так как не может спать на спине;
- тошнота, рвота, срыгивания.
Методы диагностики
При поступлении в стационар нужно срочно провести ЭХО-КГ и оценить степень нарушения. Затем проводят пункцию и дообследуют человека на предмет этиологического фактора, чтобы назначить лечение и предотвратить рецидив. В менее тяжелых случаях есть время на некоторые изыскания.
Перечень мероприятий:
- Устный опрос.
- Сбор анамнеза. Перенесенные патологии, травмы грудной клетки, вредные привычки, прочие моменты.
- Измерение артериального давления и частоты сердечных сокращений.
- Эхокардиография. Основная методика. Оценивается анатомическое состояние оболочки. Обнаруживается типичное нарушение. Сепарация листков перикарда в норме составляет 3-5 мм. При водянке показатель увеличивается до 10-20 мм и более, что является абсолютным основанием для проведения пункции.
В рамках расширенной диагностики, направленной на определение происхождения проблемы, показаны анализ крови общий (гемоглобин, СОЭ, эритроциты подлежат оценке), биохимия, исследование на гормоны щитовидной железы и надпочечников.
Рентгенография грудной клетки. При подозрениях на травмы назначается в первый же момент.
Также УЗИ брюшной полости и почек. Оценка мочи позволяет говорить о степени сохранности функционального состояния выделительного тракта.
После пункции проводится исследование полученного образца из перикарда. По своим характеристикам — это транссудат. От экссудата он отличается малой плотностью и низким содержанием белковых веществ. На основании этих данных есть возможность сделать некоторые выводы о характере первопричины.
Причины детского перикардита
Причинами детского перикардита могут стать следующие заболевания:
- нарушение работы щитовидной железы;
- нехватка витаминов;
- наследственность;
- различные болезни крови;
- опухоли сердца, перикарда;
- гормональный сбой;
- применение некоторых медикаментозных препаратов.
У новорожденных заболевание могут спровоцировать стрептококки, стафилококки, ангина и др. В редких случаях перикардит может вызвать такое заболевание, как нефрит. Стоит помнить, что выявить перикардит у детей намного труднее, чем у взрослых. Специалисты используют кардиовизор для установления более точного диагноза.
Лечение перикардита у детей проводят при помощи антибиотиков и противовоспалительных медикаментозных средств. При назначении терапии обязательно учитывается возраст пациента. Продолжительность лечебного курса зависит от тяжести патологии у ребенка.
Диагностика заболевания
Как уже сказано выше, норма жидкости в перикарде в мл не должна превышать двадцати единиц. В противном случае речь идет о явной патологии.
Ранее диагностика перикардита проводилась только при помощи выслушивания. В настоящее время медицина имеет возможность диагностировать заболевание при помощи следующих методов исследования:
- ультразвуковое исследование дает возможность поставить точный диагноз при выпотном перикардите, так как на аппарате хорошо видно расщепление листков перикарда и скопление жидкости;
- экссудативный перикардит можно определить с помощью взятия пункции и последующего исследования;
- рентгеновский снимок может показать увеличение сердечной тени;
- выпотный перикардит можно определить при помощи процедуры ЭКГ.
Лечение патологии у взрослых
Лечение любого вида перикардита сопровождается обязательной госпитализацией. Во избежание наступления тампонады больному необходим постоянны присмотр медицинских работников. Терапия назначается в соответствии с видом и тяжестью заболевания. Больного выписывают только тогда, когда ЛДГ и выпотная жидкость перикарда в норме.
Операционные вмешательства применяются достаточно редко, только в крайних случаях, когда жизни пациента угрожает опасность. В основном проводится консервативное лечение жидкости в перикарде сердца, причины появления которой необходимо выявить заранее.
Наиболее популярными препаратами считаются:
- противовоспалительные нестероидные препараты совместно с гастропротекторами (например, «Ибупрофен», «Индометацин»);
- препараты от аритмии;
- антибиотики, подавляющие возбудителя инфекции;
- антикоагуляторы непрямого действия, которые позволяют избежать образование тромбов;
- глюкокортикостероиды.
Оперативное вмешательство заключается во вскрытии перикардиальной полости и откачивании жидкости. Успешно применяется лазерное оперативное вмешательство, которое уже долгое время показывает положительные результаты. После такого вида вмешательства количество жидкости в перикарде понижается до нормы.
Если же достижение нужного эффекта вышеописанными способами невозможно по каким-либо причинам, применяется кардиальное вмешательство, при котором удаляется сердечная оболочка.
Гидроперикард: причины, признаки, диагностика, лечение
Причины
Увеличение объема транссудата в перикарде чаще провоцируется отечным синдромом, который может наблюдаться при:
- врожденной дивертикуле левого желудочка;
- сердечной недостаточности;
- патологиях почек;
- застойных явлениях;
- при прямом сообщении между перитонеальной и перикардиальной полостями;
- воспалительных заболеваниях;
- аллергических реакциях;
- травмах;
- анемии;
- истощении;
- анорексии.
В более редких случаях гидроперикард провоцируется опухолями средостения, микседемой, приемом сосудорасширяющих препаратов или радиолучевой терапией. Также гидроперикард может наблюдаться у беременных или у пожилых людей (в изолированной форме).
Разновидностями гидроперикарда являются:
Признаки
При скоплении в перикарде большого количества жидкости у больного появляются признаки нарушения сердечной деятельности, которые вызываются сдавлением сердца и затруднением его работы:
- постоянная одышка;
- дискомфортные ощущения в грудной клетке (при наклонах вперед);
- боли в грудной клетке;
- приступы удушья;
- отеки нижних конечностей;
- одутловатость лица и рук;
- снижение систолического давления;
- учащение пульса;
- повышение венозного давления.
При выслушивании сердечных тонов отмечается их слабость и глухость. В области яремных вен наблюдается их угнетенность и переполнение.
При значительном переполнении полости перикарда может развиваться тампонада сердца, то есть его камеры не могут нормально расслабляться и перекачивать необходимый объем крови. У пациента развивается острая сердечная недостаточность:
При отсутствии неотложной медицинской помощи тампонада сердца может приводить к развитию острой сердечной недостаточности, шоку, остановке сердца и летальному исходу.
Гидроперикард у плода
Для предупреждения этого врожденного порока развития сердца будущего ребенка, беременной необходимо постоянное наблюдение у врача и проведение фетальной кардиографии. В некоторых случаях возможно спонтанное исчезновение жидкости из перикардиальной полости, но чаще необходимо проведение перикардиоцентеза (пункции перикарда) у плода. Данная манипуляция сложная в проведении и выполняется под контролем УЗИ, т. к. она сопровождается высоким риском травматизации плода и будущей матери.
Диагностика
Для выявления гидроперикарда врачу необходимо собрать анамнез болезни и провести ряд диагностических обследований:
- Эхо-КГ;
- рентгенографию грудной клетки;
- клинические анализы мочи и крови;
- биохимический анализ крови.
Также проводится количественная оценка объема транссудата:
- незначительный – до 100 мл;
- умеренный – до 500 мл;
- большой – более 500 мл.
При сепарации листков перикарда более 20 мм больному обязательно проводится пункция перикарда под контролем Эхо-КГ или рентгенографии. В транссудате обнаруживаются признаки его отличия от экссудата:
- относительная плотность – менее 1,016;
- уровень белка – менее 1-3%.
Также проводятся микробиологические и цитологические лабораторные исследования полученного в процессе пункции перикарда транссудата.
При незначительном количестве жидкости в околосердечной сумке пациентов не беспокоят никакие симптомы, и такие гидроперикарды не требуют специальной терапии и проходят самостоятельно. В таких ситуациях требуется выявление причины значительного скопления транссудата и ее устранение.
https://doctor-cardiologist.ru/gidroperikard-prichiny-priznaki-diagnostika-lechenie
Профилактика и реабилитация
Профилактика перикардита заключается, в основном, в предотвращении заболеваний, которые могут спровоцировать увеличение количества жидкости в перикарде.
В случае, когда перикардит уже проявил себя, больному ограничивают физические нагрузки. После прохождения курса лечения, необходим курс реабилитации, который желательно проходить в санаториях под присмотром специалистов. Если же такой возможности у больного нет, стоит обратить внимание на специальные тренировки, подбор подходящего места работы, не связанного с тяжелым физическим трудом.
Больным, перенесшим перикардит, могут оформить группу инвалидности. Она определяется врачами в соответствии с тяжестью заболевания человека.
Лечение
В экстренном порядке. Суть его заключается в пункции полости околосердечной сумки и дренировании анатомической структуры. Это основная помощь и вместе с тем симптоматическая мера.
Но никто не даст гарантий отсутствия рецидива и дальнейшего благополучия. Потому показано дообследование, выявление причины, а затем ее устранение медикаментозными или хирургическими методами.
Радикального вмешательства требуют пороки, вроде дефектов межжелудочковой перегородки, прочих. Показано протезирование или пластика клапанов. Остальные ситуации по возможности корректируются препаратами.
В рамках поддерживающей терапии после проведенной пункции назначают:
- Противогипертензивные. Если повышено артериальное давление. Критически низкие показатели нормализуют только в первые моменты, используется Атропин или Эпинефрин (адреналин) в адекватной дозе.
- Аритмии по типу экстрасистолии, мерцания желудочков кореректируют Амиодароном. Тахикардия устраняется бета-блокаторами, вроде Анаприлина в разовой дозировке максимум 50 мг.
- Восстановление обменных процессов требует приема Милдроната.
Дальнейшие методики определяются специалистами. Одного кардиолога зачастую мало. Качественную комплексную помощь можно получить только в стационаре.