- Что это за патология и чем опасна?
- Причины и симптоматика ревматического эндокардита
- Классификации патологии
- Как диагностируется?
- Лечение
При ревматизме может развиваться ревматоидный эндокардит, который является следствием воспалительного процесса, поражающего соединительную ткань клапанов сердца и сухожильные хорды. Болезнь часто приводит к формированию и развитию порока сердца. Чтобы не допустить таких осложнений, патологию нужно своевременно выявить и лечить.
Характеристика патологии
Ревматический эндокардит в основном прогрессирует в клапанном аппарате миокарда. Со временем патология может перейти на хордальные нити и пристеночный эндокард желудочков или предсердий. Это заболевание относится к синдромам ревматизма. Эндокардит, если его вовремя не лечить, во время рубцевания может изменить внешний вид клапана, в худшую сторону обезображивая его. В этом случае могут возникнуть проблемы с закрытием специального отверстия, что приводит к недостаточности клапана, то есть кровообращение усложняется. Впоследствии такая патология может стать причиной стеноза отверстия, что также негативно влияет на полноценный ток крови.
Ревматоидный процесс очень часто приводит к укорочению сухожильных нитей, что также заканчивается недостаточностью клапана. Сужение отверстий в основном является последствием сращивания отдельных створок или клапанов. Специалисты установили, что эндокардит всегда сопровождается аналогичным миокардитом.
Ревматический эндокардит относится к самым распространенным заболеваниям сердца, чаще встречаются только врожденные пороки миокарда.
Виды заболевания
Специалисты делят болезнь на 4 вида:
- Острый бородавчатый эндокардит. В этом случае поражаются глубокие слои эндотелия. На определенных областях органа начинают появляться серо-коричневые образования, похожие на бородавки. Если вовремя не начать терапию, эти образования становятся больше и сливаются друг с другом, что приводит к возникновению полипозного эндокардита.
- Возвратно-бородавочный. Этот вид эндокардита отличается от предыдущего тем, что прогрессирует на клапанах, пораженных склерозом.
- Простой эндокардит, характеризуется набуханием тканей и не отличается глубокими поражениями. Своевременная терапия гарантирует быстрое восстановление миокарда и его структур без осложнений и последствий.
- Фибропластический эндокардит – это последствие любого вышеперечисленного вида заболевания, которое вовремя не лечилось. В этом случае возможны осложнения и негативные последствия.
Фибропластический, простой, возвратный и острый бородавочный эндокардит – это заболевания, которые требуют только диагностики у специалиста и не приемлют самолечения.
У пациентов после 30 лет клапаны повреждаются в 30 % случаев после ревматической атаки на сердце, а у детей – в 90 %.
Осложнения
Эндокардит может привести к поражению клапанов сердца, нарушениям проводимости и сердечной недостаточности.
Новообразования, возникающие при эндокардите могут отрываться и перемещаться с кровотоком по всему телу. Это может привести к закупорке сосудов и отмиранию органов.
Сердечный клапан поражённый инфекцией.
Прогноз эндокардита зачастую серьёзный. Полное исцеление достигается только при максимально раннем распознавании заболевания и точно подобранном эффективном лечении. Антибиотики широкого спектра действия здорово улучшают шансы на быстрое исцеление.
Читать также: Эндокардиты классификация
Ни один врач не может гарантированно предотвратить и возможный рецидив заболевания, который может развиться в течении четырёх недель после прекращения терапии.
В отдалённой перспективе шансы возвращения эндокардита высоки, поэтому нужно постоянно проходить медицинские обследования и выявить болезнь на самой ранней стадии.
Что лежит в основе патологии
Бактерии стрептококка являются причиной появления недуга
Основной и главной причиной ревматического эндокардита является стрептококк группы А. Особенно это частое проявление эндокардита у детей, так как они могут заболеть тонзиллитом или фарингитом, если вовремя не начать лечение, заболевания могут дать серьезные осложнения.
Чтобы самостоятельно справиться с инфекцией, организм начинает активно вырабатывать антитела, которые могут ударить по сердечно-сосудистой системе, что вызывает воспалительный процесс и приводит к ревматизму.
К пораженным заболеванием отделам сердца относят:
- Сухожильные хорды.
- Аортальный клапан.
- Глубокие слои сердца.
- Митральный клапан.
- Париетальный эндокард.
- Трехстворчатый клапан.
В связи с этим ревматическое воспаление тканей сердца протекает иначе, чем инфекционная и септическая разновидности болезни, но главной причиной все же является стрептококк, который попал в организм.
Меры профилактики
Воспаление внутренней оболочки сердца можно предотвратить с помощью определенных мер. Поскольку ревматизм является результатом заражения определенными бактериями – бета-гемолитическими А-стрептококками – для профилактики эндокардита в любом случае важно соответствующее лечение инфекций – тонзиллита и фарингита.
Если прописаны антибиотики, рекомендуется их принимать их в соответствии с назначением и не прекращать терапию преждевременно, как только исчезнут симптомы. Любой, у кого был ревматический или постинфекционный эндокардит, может предотвратить его повторение: антибиотики должны приниматься в течение более 10 лет.
После этого пенициллин для профилактики стрептококковых инфекций принимается перед любой процедурой, при которой стрептококки могут попасть в кровоток – перед операцией или стоматологическими вмешательствами. Также рекомендуется вести здоровый образ жизни – пить достаточно жидкости, принимать сбалансированную пищу и заниматься спортом.
Андрей Юрьевич
Клиническая картина как факт
Эндокардит очень часто начинается совершенно неожиданно и может длительное время о себе никак не заявлять. В большинстве случаев заболевание протекает длительно и остро, имеет разные виды проявлений, что очень часто усложняет диагностику.
Когда организм становится очень слабым стоит немедленно показаться специалисту!
На протяжении двух недель развивается клиническая картина заболевания, в это время больной замечает у себя лихорадку, озноб и повышенную потливость. Температура тела постоянно меняет свои показатели, она может быть достаточно высокой на протяжении длительного времени и слегка повышенной несколько дней с последующей нормализацией. Во время эндокардита отмечают следующие симптомы:
- Снижение аппетита, покраснение глаз.
- Мышечные, грудные, абдоминальные и суставные боли.
- Артрит суставов всех конечностей и видимые изменения в области фаланг пальцев и ногтей.
- Сердечная недостаточность в прогрессирующей форме, шумы в сердце.
- Нарушения в работе почек, обусловленные нефритом или инфарктом.
- Увеличение лимфатических узлов и поражение ЦНС.
- Перикардит, поражение аортального или митрального клапана.
- Учащение пульса, аритмия и усиленное сердцебиение.
Отмечается интоксикация организма: упадок сил, снижение работоспособности, потеря веса, анорексия, головные боли, артралгия. Изменения, проявляющиеся на коже, – высыпания геморрагического характера, покраснения на ладонях рук, подошве ног и теле, бледный оттенок кожного покрова с пожелтением.
Последствия заболевания зависят от его течения и в какой форме патология находится. В группу риска специалисты относят детей до 7 лет, подростков и людей в возрасте, которые переболели инфекционными заболеваниями.
Читать также: Мкб 10 инфекционный эндокардит
Симптомы
Симптомы эндокардита всегда основываются на причине болезни. Первый вестник эндокардита — лихорадка. Она бывает сбивчивой и хаотичной — то повышается, то снижается температура, вы не видите внешних причин изменения температуры и не знаете, бороться за её снижение или повышение.
При сифилисе и туберкулёзе появление эндокардита не проявляется лихорадкой, а температура вряд ли вызовет переживания — обычно она поднимается лишь до 37,5 градусов.
Яркий симптом — изменение цвета кожи до оттенка «кофе с молоком», но реже оттенок может быть бледным или землистым. Такие изменения пугают людей достаточно, чтобы они отправились на приём к врачу.
С наибольшей вероятностью, симптомы появляются только через неделю-две после инфицирования, но мощные штаммы инфекции могут вызвать более быстрое развитие болезни и тяжелое ее течение. Первые признаки могут напоминать обычный грипп или ОРВИ – высокая температура, слабость, озноб.
Симптомы эндокардита могут быть схожи с признаками заражения крови. Если болезнетворные микроорганизмы скапливаются на сердечных клапанах, то возникает воспаление. Причиной инфекции-возбудителя могут быть гнойные отиты, синуситы, цистит, сальпингоофорит.
Ладони больного инфекционным эндокардитом.
Возможны такие симптомы эндокардита:
- лихорадка;
- потливость, особенно ночью;
- потеря в весе;
- боли в мышцах или суставах;
- приступы сильного кашля;
- одышка;
- кровоизлияния под ногтями и кожей (пятна — петехии), на слизистых оболочках, глазном дне;
- болезненные уплотнения кончиков пальцев (узелки Ослера);
- кожные высыпания.
Для болезни кроме признаков сепсиса характерна тяжелая интоксикация с головными болями, увеличение селезенки и печени. Анализы крови обнаруживают лейкоцитоз, анемию, повышенную СОЭ. Могут наблюдаться бактериальные эмболии различных органов с образованием гнойных метастазов.
Сердечные тона приглушаются, добавляются новые шумы в сердце, начинается аритмия. Если вовремя не устранить инфекцию, то эндокардит приобретает черты острой сердечной недостаточности.
Отметим, что высокая температура, тошнота, ломота и боли в мышцах и некоторые другие симптомы могут и отсутствовать. Однако диагностировать заболевание нетрудно — используется анализ крови, поскольку возбудители инфекции обнаруживаются в артериальной крови.
От чего зависит исход?
Прежде чем узнать, от чего же зависит исход ревматического эндокардита, нужно понять, что собой представляет данная патология. Патологические нарушения локализуются в клапанах миокарда на начальных стадиях развития, а по мере прогрессирования распространяются на желудочки предсердия (область пристеночного эндокарда) и нити хордального характера. Болезнь является синдромом ревматизма, появляется на фоне инфицирования. С течением времени происходит рубцевание тканей, что приводит к деформации клапана. При этом перекрывается отверстие, возникает недостаточность органа, нарушается кровообращение. Существует риск развития стеноза. Далее сухожильные нити начинают укорачиваться, а створки или клапан сращиваться.
Почему так происходит? Дело в том, что в самом начале развития патологии коллагеновые волокна подвергаются набуханию, из-за чего возникает пролиферативная реакция. Это приводит к изменению поверхности клапана, а в местах, где створки соприкасаются, скапливаются и оседают фибрины, тромбоциты. В результате этого образуются бородавчатые наросты. Под этими бородавками происходит отёчность тканей, приводящая к их рубцеванию.
Прогноз во многом зависит и от проявляющейся симптоматики, которая может указывать на те или иные патологические изменения. Больной может испытывать следующее:
- учащение сердцебиения;
- болевой синдром в области сердца;
- ускорение пульсации;
- одышку и нарушение дыхательных способностей;
- слабость и быструю утомляемость;
- высокую температуру тела;
- диастолические, протодиастолические и систолические шумы.
Если организм такого больного обследовать, то обнаруживается предсердно-желудочковая блокада, шум трения такого элемента, как перикард. Для этого достаточно сделать электрокардиограмму.
Эндокардит Леффлера
Длится 5-6 недель, воспалительные изменения захватывают желудочки и верхушку сердечной мышцы. Возникают очаги отмерших клеток со скоплением эозинофилов, лимфоцитов и плазматических клеток. Подобные изменения могут наблюдатьсяв сосудах внутренних органов и кожи.
Тромботическая;
На эндокарде левого желудочка образуются тромбы различного размера, в ряде случае подобное можно наблюдать и в правых отделах. Происходит постепенное утолщение эндокарда с формированием зоны богатой сосудами и различными клетками крови. При этом одна часть мышечных волокон гипертрофируется, а другая наоборот атрофируется. Развивается очаговый склероз и разрастается молодая соединительная ткань.
У взрослых
Если ревматический эндокардит прогрессирует, и отсутствует адекватное лечение, патологические нарушения затрагивают не только сердечно-сосудистую систему, но и другие внутренние органы. А ведь известно, что главной причиной данного заболевания является инфицирование стрептококками из группы А. Следовательно, возможно заражение всего организма. Поэтому становится неудивительным, что обнаруживается такое осложнение, как вальвулит.
За время течения болезни увеличивается скорость оседания эритроцитов, а лейкоцитоз становится умеренным. После терапии, направленной на восстановление этих процессов, больной излечивается от эндокардита, но в клапанном механизме сердца дефект все же остается.
Если лечение ревматического эндокардита проводилось несвоевременно, или больной просто не долечился, в дальнейшем возникает вторичный эндокардит (возвратный). Если говорить о клинической картине, то она не отличается от первичного проявления патологии, но усугубляется тем, что начинают поражаться суставы, из-за чего в них появляется сильный болевой синдром.
Самые распространенные исходы ревматического эндокардита у взрослого населения:
- Развивается застойная сердечная недостаточность (СН), так как возникла клапанная несостоятельность. Если поражаются митральные и аортальные клапаны, отмечается острое и подострое течение патологии, то застойная СН развивается очень стремительно. Такой исход наблюдается в 55-60 процентах.
- Эмболия возникает в 40% всех случаев ревматического эндокардита. Поражаются кровеносные сосуды головного мозга, почки, селезенка, сетчатка зрительного аппарата, брыжейка. В результате этого возникает частичная или полная слепота, инсульт и инфаркт, почечная недостаточность, синдром острого живота.
- 25% отдано заболеваниям аутоиммунного характера – аллергическому миокардиту, перикардиту, гломерулонефриту, воспалительным патологиям суставов, выпотам в суставные сумки.
- Всего в 10-ти процентах поражаются периферические артерии, на фоне чего возникает аневризма в сосудах головного мозга. А это чревато кровотечением, разрывами и летальным исходом.
Детский эндокардит считается опасным состоянием, так как трудно поддается терапии. Дети заболевают гораздо чаще взрослых, потому что их иммунная система сформирована еще не до конца. Из-за этого организм подвергается простудам и инфицированию, на фоне чего и развивается ревматический эндокардит.
Ранняя диагностика осложняется тем, что основные симптомы схожи с признаками многих других патологий. В дошкольном возрасте более всего поражаются здоровые клапаны, а в более старшем обнаруживается еще и порок сердца.
Как правило, за такими детьми ведется постоянный контроль со стороны медиков. Кроме того, они должны периодически проходить профилактику.
Если говорить о частоте выздоровления в детском возрасте, то она составляет минимум 35-40%, а максимум 85. Это зависит от степени тяжести заболевания, типа инфицирования и многих других факторов. Если своевременно не начать лечение или применять не те препараты, то и прогноз будет хуже. Поэтому категорически запрещено заниматься самостоятельной терапией. В этом случае нужно полностью положиться на мнение медиков.
Читать также: Инфекционный эндокардит у детей
Болезни органов кровообращения у детей
- При ревматизме у детей преимущественно поражается ткань
а) эпителиальная
б) соединительная
в) мышечная
г) нервная
- Наиболее часто ревматизм развивается у детей в возрасте (лет)
а) 1–3
б) 3–6
в) 7–15
г) 15–17
- При ревматизме у детей преимущественно поражается система
а) сердечно-сосудистая
б) дыхательная
в) пищеварительная
г) костно-мышечная
- Ведущая роль в развитии ревматизма у детей принадлежит
а) кишечной палочке
б) синегнойной палочке
в) золотистому стафилококку
г) -гемолитическому стрептококку группы А
- Поражение нервной системы при ревматизме у детей проявляется развитием:
а) анулярной эритемы
б) спазмофилии
в) эклампсии
г) хореи
- При ревматизме у детей на коже появляется
а) анулярная эритема
б) акроцианоз
в) желтуха
г) мелкоточечная сыпь
- Ведущий клинический симптом ревматического миокардита у детей
а) слабость
б) снижение аппетита
в) недомогание
г) боль в области сердца
- Исход ревматического эндокардита у детей
а) гипотрофия
б) рахит
в) порок сердца
г) спазмофилия
- Ревматическая хорея у детей проявляется
а) гримасничаньем
б) ларингоспазмом
в) пилоростенозом
г) удушьем
- Ревматический полиартрит у детей характеризуется поражением:
а) суставов позвоночника
б) мелких суставов конечностей
в) крупных суставов конечностей
г) реберно-грудинных суставов
- При ревматизме у детей в биохимическом анализе крови определяется
а) повышение холестерина
б) понижение холестерина
в) появление антистрептолизина-О
г) понижение фибриногена
- Этиотропная терапия при ревматизме у детей — применение препаратов
а) антибактериальных
б) гипотензивных
в) диуретических
г) притивовоспалительных
- Вторичная профилактика ревматизма у детей проводится
а) бициллином-5
б) димедролом
в) бисептолом
г) коргликоном
- Наиболее частая причина неревматических кардитов у детей
а) бактерии
б) вирусы
в) переохлаждение
г) перегревание
- При ревматическом эндокардите у детей чаще поражается сердечный клапан
а) аортальный
б) митральный
в) пульмональный
г) трехстворчатый
- Важное значение в диагностике пороков сердца у детей имеет
а) общий анализ крови
б) биохимический анализ крови
в) ультразвуковое исследование сердца
г) велоэргометрия
- К врожденным порокам сердца относится
а) тетрада Фалло
б) аортальная недостаточность
в) митральный стеноз
г) митральная недостаточность
- При врожденных пороках сердца у детей рекомендуется лечение
а) сердечными гликозидами
б) диуретиками
в) витаминами
г) оперативное
- Клинические признаки вегетососудистой дистонии по симпатикотоническому типу у детей
а) тахикардия, повышения АД
б) брадикардия, понижение АД
в) гипергидроз и гиперсаливация
г) яркий красный дермографизм
- Клинические признаки вегетососудистой дистонии по парасимпатикотоническому (ваготоническому) типу у детей
а) тахикардия, повышения АД
б) брадикардия, понижение АД
в) бледность и сухость кожи
г) блеск глаз, экзофтальм
- При вегетососудистой дистонии у детей возникает синдром
а) желтухи
б) геморрагический
в) отечный
г) психовегетативный
- При лечении вегетососудистой дистонии у детей важное значение имеют немедикоментозные средства
а) банки, горчичники
б) позиционный дренаж
в) оксгенотерапия через пеногасители
г) нормализация режима труда и отдыха, ЛФК
- При лечении вегетососудистой дистонии у детей применяется растение, обладающее седативным действием
а) алтей
б) багульник
в) валериана
г) толокнянка
- При обмороке ребенку следует придать положение
а) лежа с приподнятым головным концом
б) лежа на боку
в) лежа с приподнятым ножным концом
г) сидя с опущенными ногами
- При отеке легких у детей проводится
а) оксигенотерапия
б) оксигенотерапия через пеногасители
в) постановка банок
г) постановка горчичников
Слушать (6 184 Кб): Объект «audio/mpeg» не поддерживается. .
Сердце — это мышечный орган, который приводит в движение кровь, благодаря своим ритмическим сокращениям. Мышечная ткань сердца представлена особыми клетками — кардиомицитами.
Как в любом трубчатом органе, в стенке сердца выделяют оболочки:
- внутренняя оболочка, или эндокард,
- средняя оболочка, или миокард,
- наружная оболочка, или эпикард.
Развивается сердце из нескольких источников. Эндокард, соединительная ткань сердца, включая сосуды — мезенхимного происхождения. Миокард и эпикард развиваются из мезодермы, точнее — из висцерального листка спланхнотома, — т.н. миоэпикардиальных пластинок.
Строение сердца
Эндокард
Внутренняя оболочка сердца, эндокард (endocardium), выстилает изнутри камеры сердца, папиллярные мышцы, сухожильные нити, а также клапаны сердца. Толщина эндокарда в различных участках неодинакова. Он толще в левых камерах сердца, особенно на межжелудочковой перегородке и у устья крупных артериальных стволов — аорты и легочной артерии, а на сухожильных нитях значительно тоньше.
В эндокарде различают 4 слоя: эндотелий, субендотелиальный слой, мышечно-эластический слой и наружный соединительнотканный слой.
Поверхность эндокарда выстлана эндотелием, лежащим на толстой базальной мембране. За ним следует субэндотелиальный слой, образованный рыхлой волокнистой соединительной тканью. Глубже располагается мышечно-эластический слой, в котором эластические волокна переплетаются с гладкими мышечными клетками. Эластические волокна гораздо лучше выражены в эндокарде предсердий, чем в желудочках. Гладкие мышечные клетки сильнее всего развиты в эндокарде у места выхода аорты. Самый глубокий слой эндокарда — наружный соединительнотканный слой — лежит на границе с миокардом. Он состоит из соединительной ткани, содержащей толстые эластические, коллагеновые и ретикулярные волокна. Эти волокна непосредственно продолжаются в волокна соединительнотканных прослоек миокарда.
Питание эндокарда осуществляется главным образом диффузно за счет крови, находящейся в камерах сердца.
Миокард
Средняя, мышечная оболочка сердца (myocardium) состоит из поперечнополосатых мышечных клеток — кардиомиоцитов. Кардиомиоциты тесно связаны между собой и образуют функциональные волокна, слои которых спиралевидно окружают камеры сердца. Между кардиомиоцитами располагаются прослойки рыхлой соединительной ткани, сосуды, нервы.
Различают кардиомиоциты трех типов:
- сократительные, или рабочие, сердечные миоциты;
- проводящие, или атипичные, сердечные миоциты, входящие в состав так называемой проводящей системы сердца;
- секреторные, или эндокринные, кардиомиоциты.
Сократительные кардиомиоциты образуют основную часть миокарда. Они содержат 1-2 ядра в центральной части клетки, а миофибриллы расположены по периферии. Места соединения кардиомиоцитов называются вставочные диски, в них обнаруживаются щелевые соединения (нексусы) и десмосомы. Форма клеток в желудочках — цилиндрическая, в предсердиях — неправильная, часто отросчатая.
Кардиомиоциты покрыты сарколеммой, состоящей из плазмолеммы и базальной мембраны, в которую вплетаются тонкие коллагеновые и эластические волокна, образующие «наружный скелет» кардиомиоцитов, — эндомизий. Базальная мембрана кардиомиоцитов содержит большое количество гликопротеинов, способных связывать ионы Са2+. Она принимает участие в перераспределении ионов Са2+ в цикле сокращение — расслабление. Базальная мембрана латеральных сторон кардиомиоцитов инвагинирует в канальцы Т-системы (чего не наблюдается в соматических мышечных волокнах).
Кардиомиоциты желудочков значительно интенсивнее пронизаны канальцами Т-системы, чем соматические мышечные волокна. Канальцы L-системы (латеральные расширения саркоплазматического ретикулума) и Т-системы образуют диады (1 каналец L-системы и 1 каналец Т-системы), реже триады (2 канальца L-системы, 1 каналец Т-системы). В центральной части миоцита расположено 1-2 крупных ядра овальной или удлиненной формы. Между миофибриллами располагаются многочисленные митохондрии и трубочки саркоплазматического ретикулума.
В отличие от желудочковых кардиомиоцитов предсердные миоциты чаще имеют отростчатую форму и меньшие размеры. В миоцитах предсердий меньше митохондрий, миофибрилл, саркоплазматической сети, а также слабо развита Т-система канальцев. В тех предсердных миоцитах, где нет Т-системы, на периферии клеток, под сарколеммой, располагаются многочисленные пиноцитозные пузырьки и кавеолы. Полагают, что эти пузырьки и кавеолы являются функциональными аналогами Т-канальцев.
Между кардиомиоцитами находится интерстициальная соединительная ткань, содержащая большое количество кровеносных и лимфатических капилляров. Каждый миоцит контактирует с 2-3 капиллярами.
Секреторные кардиомиоциты встречаются преимущественно в правом предсердии и ушках сердца. В цитоплазме этих клеток располагаются гранулы, содержащие пептидный гормон — предсердный натрийуретический фактор (ПНФ). При растяжении предсердий секрет поступает в кровь и воздействует на собирательные трубочки почки, клетки клубочковой зоны коры надпочечников, участвующие в регуляции объема внеклеточной жидкости и уровня артериального давления. ПНФ вызывает стимуляцию диуреза и натриуреза (в почках), расширение сосудов, угнетение секреции альдостерона и кортизола (в надпочечниках), снижение артериального давление. Секреция ПНФ резко усилена у больных с гипертонической болезнью.
Проводящие сердечные миоциты (myocyti conducens cardiacus), или атипичные кардиомиоциты, обеспечивают ритмичное координированное сокращение различных отделов сердца благодаря своей способности к генерации и быстрому проведению электрических импульсов. Совокупность атипичных кардиомиоцитов формирует так называемую проводящую систему сердца.
В состав проводящей системы входят:
- синусно-предсердный, или синусный, узел;
- предсердно-желудочковый узел;
- предсердно-желудочковый пучок (пучок Гиса) и
- его разветвления (волокна Пуркинье), передающие импульсы на сократительные мышечные клетки.
Различают три типа мышечных клеток, которые в разных соотношениях находятся в различных отделах этой системы.
- Первый тип проводящих миоцитов — это P-клетки, или пейсмейкерные миоциты, — водители ритма. Они светлые, мелкие, отросчатые. Эти клетки встречаются синусном и предсердно-желудочковом узле и в межузловых путях. Они служат главным источником электрических импульсов, обеспечивающих ритмическое сокращение сердца. Высокое содержание свободного кальция в цитоплазме этих клеток при слабом развитии саркоплазматической сети обусловливает способность клеток синусного узла генерировать импульсы к сокращению. Поступление необходимой энергии обеспечивается преимущественно процессами анаэробного гликолиза.
- Второй тип проводящих миоцитов — это переходные клетки. Они составляют основную часть проводящей системы сердца. Это тонкие, вытянутые клетки, встречаются преимущественно в узлах (их периферической части), но проникают и в прилежащие участки предсердий. Функциональное значение переходных клеток состоит в передаче возбуждения от Р-клеток к клеткам пучка Гиса и рабочему миокарду.
- Третий тип проводящих миоцитов — это клетки Пуркинье, часто лежат пучками. Они светлее и шире сократительных кардиомиоцитов, содержат мало миофибрилл. Эти клетки преобладают в пучке Гиса и его ветвях. От них возбуждение передается на сократительные кардиомиоциты миокарда желудочков.
Мышечные клетки проводящей системы в стволе и разветвлениях ножек ствола проводящей системы располагаются небольшими пучками, они окружены прослойками рыхлой волокнистой соединительной ткани. Ножки пучка разветвляются под эндокардом, а также в толще миокарда желудочков. Клетки проводящей системы разветвляются в миокарде и проникают в сосочковые мышцы. Это обусловливает натяжение сосочковыми мышцами створок клапанов (левого и правого) еще до того, как начнется сокращение миокарда желудочков.
Клетки Пуркинье — самые крупные не только в проводящей системе, но и во всем миокарде. В них много гликогена, редкая сеть миофибрилл, нет Т-трубочек. Клетки связаны между собой нексусами и десмосомами.
Эпикард и перикард
Наружная, или серозная, оболочка сердца называется эпикард (epicardium). Эпикард покрыт мезотелием, под которым располагается рыхлая волокнистая соединительная ткань, содержащая сосуды и нервы. В эпикарде может находиться значительное количество жировой ткани.
Эпикард представляет собой висцеральный листок перикарда (pericardium); париетальный листок перикарда также имеет строение серозной оболочки и обращен к висцеральному слоем мезотелия. Гладкие влажные поверхности висцерального и париетального листков перикарда легко скользят друг по другу при сокращении сердца. При повреждении мезотелия (например, вследствие воспалительного процесса — перикардита) деятельность сердца может существенно нарушаться за счет образующихся соединительнотканных спаек между листками перикарда.
Эпикард и париетальный листок перикарда имеют многочисленные нервные окончания, преимущественно свободного типа.
Фиброзный скелет сердца и клапаны сердца
Опорный скелет сердца образован фиброзными кольцами между предсердиями и желудочками и плотной соединительной тканью в устьях крупных сосудов. Кроме плотных пучков коллагеновых волокон, в составе «скелета» сердца имеются эластические волокна, а иногда бывают даже хрящевые пластинки.
Между предсердиями и желудочками сердца, а также желудочками и крупными сосудами располагаются клапаны. Поверхности клапанов выстланы эндотелием. Основу клапанов составляет плотная волокнистая соединительная ткань, содержащая коллагеновые и эластические волокна. Основания клапанов прикреплены к фиброзным кольцам.
(см. также лекцию по мышечным тканям из общей гистологии)
Некоторые термины из практической медицины:
- кардиосклероз — избыточное развитие соединительной ткани в миокарде;
- кардиофобия — навязчивый страх — боязнь смерти от сердечного заболевания;
- сердце висячее, астеника — конституциональный вариант формы сердца, характеризующийся приближающимся к вертикальному положением анатомической оси и относительно небольшими линейными размерами рентгеновской тени; наблюдается обычно у лиц астенического телосложения;
- сердце лежачее, гиперстеника — кконституциональный вариант формы сердца, характеризующийся приближающимся к горизонтальному положением анатомической оси и относительно большими линейными размерами рентгеновской тени; наблюдается у лиц гиперстенического телосложения или при высоком стоянии диафрагмы;
- сердце волосатое, ворсинчатое — сердце, поверхность которого сплошь покрыта склерозирующимися и свежими волокнами фибрина; наблюдается при массивном фибринозном перикардите;
- сердце глазурное — сердце с резко утолщенным перикардом, имеющим вид беловатой полупрозрачной пластинки; наблюдается при хроническом серозном перикардите;
- сердце панцирное — сердце с резко утолщенным, уплотненным и обызвествленным перикардом; наблюдается в исходе спаечного перикардита;
- сердце пивное — тяжелая форма алкогольной миокардиодистрофии, характеризующаяся выраженной дилатацией всех отделов сердца, нарушениями его ритма и проводимости, сердечной недостаточностью;
- сердце бычье — значительная степень кардиомегалии;
- сердце тигровое — сердце, на разрезе которого под эндокардом, в особенности на сосочковых и гребенчатых мышцах, различимы тонкие желто-белые полоски, напоминающие тигровую шкуру; наблюдается при резкой степени жировой дистрофии миокарда;
| Часть первая – Функциональная характеристика, общий план строения сосудов, развитие | circulation1.mp3, 3 348 кБ |
| Часть вторая – Артерии и вены | circulation2.mp3, 6 187 кБ |
| Часть третья – Сосуды микроциркуляторного русла | circulation3.mp3, 6 855 кБ |
| Часть четвертая – Лимфатические сосуды | circulation4.mp3, 3 773 кБ |
| Часть пятая – Возрастные изменения в сосудах, регенерация | circulation5.mp3, 2 673 кБ |
| Часть шестая – Сердце | circulation6.mp3, 6 185 кБ |
Зависит ли исход заболевания от его типа?
Исход ревматического эндокардита в зависимости от типа болезни:
- При острой бородавчатой форме патологии поражению подвергаются глубочайшие слои эндотелия, из-за чего возникают наросты значительных размеров. Они имеют серо-коричневый оттенок и плотную структуру. С течением времени бородавки разрастаются, слипаются между собой, развивая полипозный эндокардит.
- При возвратно-бородавчатой форме ревматического эндокардита клапаны поражаются склерозом.
- Если болезнь носит простую форму, глубокого поражения нет, то ткани набухают. Как правило, исход вполне благоприятный, но при условии адекватного и своевременного лечения.
- При фибропластической форме ревматического эндокардита существует риск всех осложнений. Поэтому данный вид требует особого терапевтического вмешательства.
Лечение
Лечение эндокардита имеет два направления – медикаментозное и хирургическое. Оперативное вмешательство довольно опасно, но в случаях, когда медикаментозное лечение не дает результата, может развиться сердечная недостаточность и хирургический метод – единственный способ спасти пациенту жизнь.
В ходе лечения проводится постоянный контроль уровня микроорганизмов в крови и состояние сердца с помощью ЭКГ и эхокардиографии.
При подостром эндокардите назначают препараты натриевой соли бензилпенициллина в высоких дозах или цефалоспорины в сочетании с гентамицином. Антибиотики вводят преимущественно внутривенно. В крайнем случае используется протезирование повреждённого сердечного клапана.
При инфекционном типе эндокардита применяется лечение антибактериальными препаратами.
При лечении эндокардита в первую очередь уделяют внимание терапии основной патологии – ревматизма, сепсиса, системной красной волчанки. Отлично зарекомендовала себя методика применения антибактериальных препаратов. В большинстве случаев используют именно их. Антибиотики подбирают соответственно результату посевов крови на микрофлору , чтобы нанести точный удар по инфекции, при этом минимизировав отравляющее воздействие на организм.
Как правило, пациента госпитализируют, дабы контролировать его состояние и вводить антибиотики через капельницу внутривенно. У больного постоянно берут образны крови, по результатам анализа будет хорошо заметен прогресс в лечении. Затем можно будет вернуться домой и принимать, назначенные врачом, антибактериальные препараты самостоятельно.
Значимый эффект достигается путём комбинации препаратов, что усложняет процедуру выбора. Классическими вариантами стали ампициллин и сульбактам, а также ванкомицин и ципрофлоксацин.
70% успеха в антибактериальном лечении эндокардита берут на себя препараты, стимулирующие работу иммунитета.
Эндокардит может привести к серьезному повреждению сердца. Хирургическое лечение эндокардита основывается на иссечении и удалении поражённого участка. Около 20% больнызх эндокардитом может понадобится хирургическое лечение. Операции рекомендуются в случаях:
- Симптомы и/или результаты анализов показывают возникновение сердечной недостаточности (серьезное состояние, при котором сердце неспособно удовлетворить потребности организма).
- Долгое время, невзирая на лечение антибактериальными и противогрипковыми препаратами, держится высокая температура и лихорадка.
- У пациента есть искусственный сердечный клапан.
Три основные хирургические процедуры для лечения эндокардита:
- ремонт поврежденного клапана сердца;
- замена поврежденных клапанов сердца протезами;
- удаление любых абсцессов, которые могут образоваться в сердечной мышце.
Операцию предлагают только пациентам с тяжелым течение заболевания. К сожалению, даже в случае успешной операции, каждый десятый больной умирает во время или через некоторое время после операции. Если возможно, собственные клапаны сохраняются при помощи пластических операций. В случаях, когда клапан деформируется слишком сильно — его необходимо менять на искусственный.
Удачная операция переводит человека на амбулаторное наблюдение с постоянным сбором анализов и обследованиями. Следующие 6 месяцев человек проходит ежемесячный осмотр — это очень опасная зона рецидивов инфекции. Далее осмотр обязательно проводится два раза в год.
Лечение эндокардита основывается на главной цели — необходимости полностью восстановить или удалить ткани, которые подверглись воспалительным процессам.
Используются бактерицидные препараты в высоких дозах, при внутривенном капельном введении. Часто использование одного лекарственного средства оказывается неэффективным, тогда применяют комбинированные лекарства.
В зависимости от возбудителя болезни используют: бензилпенициллин, гентамицин или амикацин внутримышечно (инфицирование зеленящим стрептококком); полусинтетические пенициллины в сочетании с цефалоспоринами или аминогликозидами (при стафилококковом эндокардите); при непереносимости пенициллинов можно назначать макролиды;
Иммунокоррекция
Применяют пассивную иммунизацию с целью нейтрализации циркулирующих в кровотоке микробных токсинов готовыми антитоксическими сыворотками. Наиболее эффективна гипериммунная плазма и иммуноглобулин человека, который вводят внутривенно ежедневно в течение 3–5 дней.
Как увеличить шансы на благоприятный исход?
Для того чтобы добиться благоприятного исхода, необходимо своевременно обращать внимание на симптоматику, проходить диагностические мероприятия и проводить соответствующее лечение.
В целом нужно делать следующее:
- Ограничиваются физические нагрузки, в некоторых случаях вообще исключаются.
- Нужно избегать стрессовых ситуаций.
- Придется придерживаться диеты, которую назначает лечащий врач. Исключаются соленое, жирное, жареное, копченое и консервированное. Нельзя употреблять алкогольные напитки и курить.
- Обязательно нужно придерживаться медикаментозной терапии. Чаще всего ревматический эндокардит возникает на фоне бета-гемолитических стрептококков, поэтому внутримышечно вводится раствор бензилпенициллина четырежды в день на протяжении минимум 10-ти суток. Обязателен прием глюкокортикостероидных средств, благодаря которым устраняется воспалительный процесс в сердечных мышцах. Для этого назначается препарат Преднизолон в таблетированной форме. Принимаются таблетки натощак единожды в день.
- Если существует риск неблагоприятного исхода, врач назначает хирургическое вмешательство. Чаще всего такое бывает при наличии гнойных скоплений, стремительном развитии осложнений и массивных наростах. Операция считается сложной, так как осуществляется открытый метод – вскрывается грудная полость, пациент подключается к системе искусственного кровообращения, после чего хирург вычищает клапаны и вырезает поврежденные участки. Если есть необходимость, производится имплантация органа.
- Очень важно укреплять иммунную систему, поэтому больному рекомендован прием витаминных комплексов, закаливание.
- На протяжении лечения, восстановительного периода и дальнейшего времени больной должен посещать доктора для профилактического осмотра.
Исход для жизни человека при ревматическом эндокардите вполне благоприятный, но полного выздоровления добиться сложно. Для людей пожилого возраста прогноз менее благоприятный, нежели для молодых представителей. Но самое главное – это своевременное и адекватное лечение. Таким образом, исход во многом зависит от самого больного и назначенной терапии.
Патоморфологические изменения
Узнать о патологических изменениях внутренних органов можно было лишь путем вскрытия умерших. Это продолжалось до введения в медицинскую практику современных технологий, позволяющих визуализировать внутренние органы в 3Д-формате. С помощью аппаратов можно точно установить диагноз и увидеть структурные изменения в оболочках сердца.
К атипичным бородавчатым эндокардитам относят патоморфологические нарушения вследствие поражения организма СКВ (системная красная волчанка). Изменения на макропрепарате наблюдаются в виде расположения бородавок у основания створок практически всего клапанного аппарата. За морфологической классификацией различают диффузный и острый бородавчатый, возвратно-бородавчатый, острый язвенный и полипозно-язвенный, фибропластический эндокардиты. Рассмотрим подробней патологические структурные нарушения в структуре клапанного аппарата:
- диффузный эндокардит возникает на фоне ревматических изменений. Исследуя микропрепарат можно обнаружить мукоидное и фибриноидное набухание пораженного клапана. Эндотелий не затрагивается в патологический процесс, и нет тромбов.
- Острый бородавчатый эндокардит. Вследствие поражения организма ревматизмом, системной красной волчанкой, тяжелыми инфекциями, изменяется структурное строение эндокарда с образованием характерных бородавок на поверхности клапанов.
- Острый полипозно-язвенный сопровождает септические процессы в организме человека. При исследовании макропрепарата сердца видны язвы, прободения створок и полипозные отложения.
- Фибропластический. Чаще всего проявляется на фоне ревматизма. Характерно воспаление эндокарда и склеротическое поражение клапана.
Особенности болезни
Следует отметить, что сначала у пациентов наблюдается набухание коллагеновых волокон с дальнейшей пролиферативной реакцией. На ранних этапах начинает изменяться поверхность клапана. В точках соприкосновения створок начинают скапливаться и оседать тромбоциты и фибрин, что ведет к возникновению наростов (бородавок). Ткань клапана под наростами отечна. Створки трикуспидального клапана подвержены ревматоидным изменениям в два раза реже, чем у митрального. В дальнейшем клапана рубцуются, сморщиваются и деформируются, наблюдается утолщение или сращивание стенок. Это ведет к развитию порока сердца.
В следствии ревматического эндокардита могут развиться недостаточность или стеноз клапанов. Недостаточностью называют неполное смыкание створок клапана, а стенозом считают сужение его отверстия. Самым частым осложнением является недостаточность митрального клапана сердечной мышцы.
Чаще всего ревматический эндокардит развивается в возрасте от шести до шестнадцати лет, но в последнее время фиксируется снижение заболеваемости у детей. Каких-либо особенностей болезни у детей и взрослых нет, протекает она совершенно одинаково.
Клиническая картина при ревматическом эндокардите
Неинфекционный тромбоэндокардит
Возникает в большинстве случаев на оболочке клапанов сердца. Морфологические изменения носят язвенный или язвенно-полипозный характер и приводят к развитию порока клапанного аппарата миокарда. Первично появляются изъявления створок митрального (реже аортального) клапана величиной от 2 до 10 мм. Они быстро увеличиваются и распространяются на пристеночный эндокард и сухожильные хорды, что ведёт к формированию аневризм (выпячивание стенки створки).
На повреждённой поверхности скапливаются тромбоциты, а в глубине – фибрин. Соответственно ткань клапанного аппарата набухает и пронизывается фибрином, что влечёт за собой очень серьёзные осложнения: отрыв сухожильных хорд или части клапана, закупорку сосудов тромбами и микробными частицами с формированием септического инфаркта.
При «затухании» процесса ввиду физиологических и морфологических факторов створки сморщиваются и деформируются, что способствует возникновению аритмий, гипертрофии отдельных отделов сердца, различных нарушений гемодинамики и развитию сердечной недостаточности.
Форма сепсиса, которая развивается после инфицирования обычным или гемолитическим стрептококком, реже пневмококком. Характеризуется образованием язв на эндотелии клапанов миокарда и тромботических наложений. Чаще развивается на склерозированных и изменённых клапанах, главным образом аортальном, не так часто митральном и трёхстворчатом.
Морфология и динамика данного типа заболевания практически повторяет развитие острого инфекционного эндокардита, но с некоторыми особенностями. Присущи язвенные дефекты створок, сухожильных хорд и пристеночного эндокарда. Вокруг зон разрушения ткани рядом с колониями микроорганизмов локализуются лимфоциты и гигантские клетки.
Под тромботическими образованиями находится грануляционная ткань, которая имеет зернистый вид и, созревая, деформирует клапан. Поскольку течение патологии хроническое рецидивирующее, то неизбежно возникновение закупорки кровеносных сосудов и инфарктов различных органов, очагового воспаления почек с преимущественным поражением клубочков, увеличения селезенки, прогрессирующей анемии.
Группа воспалительных заболеваний эндокарда неинфекционной природы (минимальный эндокардит, абактериальный, дегенеративный борадавчатый и другие формы). Может возникать в результате внешних и внутренних интоксикаций, при старческом маразме, у ослабленных больных. Заболевание проявляется на эндокарде клапанов, чаще левого желудочка образованием тромботических наложений, при этом явные признаки воспалительного процесса могут отсутствовать или проявляться незначительно скоплением моноцитов, макрофагов, фибробластов в поражённых зонах.
Виды и формы
По очагам возникновения ревматический эндокардит может быть:
Самым распространенным считается клапанный. В свою очередь он подразделяется на четыре категории:
- диффузный (вальвулит по классификации В. Т. Талалаева). Поражает створки клапана, но без образования наростов;
- острый бородавчатый. Протекает с повреждением эндотелия и образованием бородавок на замыкающем крае створок клапана;
- фибропластический. Появляется в следствии двух вышеописанных форм и характеризуется фиброзом и рубцеванием;
- возвратно-бородавчатый. Возникает повторно на измененных створках клапанов. Сопровождается новым возникновением наростов.
Причины возникновения ревматического эндокардита
Главной причиной возникновения ревматизма медики считают бета-гемолитический стрептококк группы А. В детском возрасте больной при контакте с ним может заболеть фарингитом или тонзиллитом. Без обращения к врачу за квалифицированной помощью заболевание проходит само, но вызывает последствия.
Структуры сердца, которые чаще всего поражает ревматический эндокардит:
- митральный клапан;
- трехстворчатый клапан (как правило, в комплексе с другими локализациями);
- аортальный клапан;
- париетальный (пристеночный) эндокард;
- сухожильные хорды;
- глубокие слои миокарда.
Поэтому при ревматическом эндокардите воспаление проходит немного иначе и отличается от инфекционной и септической разновидности, хотя изначальной причиной появления и послужило попадание в организм стрептококка. Про симптомы и признаки эндокардита у детей и взрослых читайте далее.
Читать также: Септический эндокардит лечение
Симптомы всех форм эндокардита очень похожи и крайне часто не указывают именно на ревматическую его разновидность. При осмотре пациента кардиолог, как правило, выявляет:
- одышку. Особенно при физической нагрузке;
- боли в области сердца. Не такой уж и частый симптом, могут появляться на поздних стадиях заболевания;
- учащение сердцебиения (тахикардия). Главный отличительный признак эндокардита, он никак не связан с физическим напряжением и совершенно не зависит от температуры тела;
- ногти в форме часовых стекол. Ногтевые образования на пальцах расширяются и становятся более округлыми, центральная часть ногтевой пластины вздыбливается, образуя купол;
- пальцы в форме барабанных палочек (пальцы Гиппократа). Подобный симптом может возникнуть у пациентов на поздней стадии течения болезни. Характерен тем, что пальцы становятся более узкими, а последняя фаланга расширяется. При ревматическом изменении появляется чаще всего. Но бывает и при других болезнях;
- бледность кожного покрова. При запущенных стадиях болезни может наблюдаться посинение кончиков пальцев и носа;
- быстрая утомляемость. Проявляется на начальных стадиях, особенно при физической нагрузке.
Одним из главных симптомов при диагностике ревматоидного эндокардита может стать ярко выраженный шум в сердце, который появляется на пятой неделе после начала процесса.
При сдаче анализа на кровь выявляется повышенной количество лейкоцитов. Появляется С-реактивный белок и повышается содержание фибриногена. На ЭКГ появляются различимые нарушения проводимости.
Полипозно-язвенный эндокардит — классификация заболевания, симптоматика и лечение
Для начала следует дать определение эндокардиту. Этот медицинский термин описывает воспаление внутреннего слоя сердца – эндокарда. Важно знать, что клапаны сердца, по сути, являются дупликатурами (удвоение в виде пластики) эндокарда, а потому при эндокардитах в первую очередь поражается именно клапанная система органа.
С точки зрения патологической анатомии, эндокардит является сложным воспалительным процессом, который включает все стадии воспаления от альтерации (повреждение и гибель клеток и структур) до пролиферации (образование новых клеточных элементов).
Характерно, что промежуточный процесс экссудации, то есть пропотевания плазмы и выхода клеток крови через истонченные и растянутые сосудистые стенки, не выражен, так как эндокард содержит мало сосудов.
Однако процессы тромбообразования идут активно из-за постоянного омывания поврежденных стенок эндокарда кровью сердечных полостей.
Классификация
Существует несколько классификаций эндокардитов. В зависимости от локализации очага поражения выделяют следующие формы заболевания:
- Клапанный эндокардит – когда поражаются непосредственно клапаны сердца, встречается чаще всего вследствие высокой физиологической нагрузки на систему клапанов.
- Пристеночный эндокардит – когда поражается эндокард, выстилающий сердечные стенки.
- Хордальный – когда поражается хорда сердца, то есть пучок волокон, соединяющих противоположные стенки левого желудочка.
- Трабекулярный – когда поражаются трабекулы, то есть пластинки, образующие каркас сердца изнутри.
В зависимости от течения можно выделить:
- острую форму – около двух недель,
- подострую форму – до трех месяцев,
- хроническую форму – месяцы и годы.
По характеру морфологических, структурных изменений в сердце эндокардиты разделяют на формы:
- Простой или начальный эндокардит – в его основе зачастую лежит инфекционное заболевание, аутоиммунная патология по типу ревматической болезни или тяжелая интоксикация. Мишенью чаще всего становится митральный клапан, на втором месте по частоте поражения стоят аортальный и трехстворчатый клапаны.
- Бородавчатый эндокардит – чаще всего развивается при ревматической болезни или после инфекционных заболеваний, интоксикаций. Для него характерно образование бородавчатых тромбов над измененным эндокардом. Острый бородавчатый эндокардит характеризуется наличием множественных тромбов малых размеров, которые легко снимаются с поверхности эндокарда. Возвратно-бородавчатый эндокардит характеризуется наличием как свежих тромботических наложений, так и склеротических изменений эндокарда с его деформацией и образованием очаговых разрастаний (гранулём). На макропрепарате сердца после вскрытия: створки клапанов утолщены, с очагами склероза, деформированы, по краям тромботические «бородавки», хорды укорочены, ткань бледная.
- Фиброзный или фибропластический эндокардит – в его основе также зачастую лежит ревматическая болезнь, однако характерной особенностью является ранний фиброз, то есть утолщение, уплотнение ткани с рубцовыми изменениями, замещение на соединительную ткань и более агрессивные пролиферативно-деструктивные процессы. Макропрепарат сердца после вскрытия: сердце увеличено, на перикарде нити фибрина в виде волос («волосатое сердце»), перегородки утолщены.
- Полипозно-язвенный или септический эндокардит – развивается при сепсисе различной этиологии, в его основе лежит преобладание деструктивных процессов над репаративными, что обуславливает образование грубых и крупных язв на эндокарде. Язвенный процесс приводит к образованию тромбов вследствие выделения вазоактивных веществ поврежденным эндотелием и нарушения циркуляции крови из-за изменения структуры эндокарда. Тромбы также служат питательной средой для различного рода бактерий, что может быть причиной инициирования эндокарда и развития некроза ткани клапана. При остром полипозно-язвенном эндокардите мишенью является митральный клапан, а при подостром – аортальный. Воспалительный процесс активно переходит с клапанов на другие ткани сердца, что приводит к массивному тромбообразованию, инфицированию тромбов, их отрыву и распространению инфекции по всему организму. Таким образом, язвенный эндокардит считается одной из форм сепсиса. На макропрепарате сердца после вскрытия: на клапанах очаги сепсиса, дефекты, клапаны склерозированы, ткань тусклая.
- Возвратный эндокардит – наиболее типичная форма среди всех эндокардитов. В его основе лежит ревматическая болезнь, сепсис (чаще вызванный стрептококком). У больного возникают рецидивы ранее возникавшего эндокардита с наслоением свежих деструктивных изменений на старые.
Симптомы
Клиническая картина эндокардитов крайне разнообразна и может варьироваться от длительного течения без специфических симптомов до развернутого сепсиса с поражением всех органов и систем. Как правило, первые признаки эндокардита начинают проявляться в течение двух недель после инфицирования.
Для развернутого эндокардита характерно развитие следующих симптомов:
- тяжелая интоксикация организма, высокая температура с ознобами, потеря массы тела, аппетита, головная, суставная и мышечная боль,
- наличие высыпаний, пятен на коже ладоней, ступней и тела, легкая желтушность и бледность,
- артрит коленного, голеностопного, локтевого, лучезапястного суставов,
- образование и отрыв тромбов с развитием инфарктов в различных органах (где произошла закупорка сосуда тромбоэмболом),
- перикардит сердца,
- увеличение лимфоузлов,
- почечная недостаточность, развитие воспаления почек,
- поражение центральной нервной системы вследствие тромбоэмболии в сосудах головного мозга, развития менингоэнцефалита,
- ОСН, ХСН.
Диагностика
Важно! При постановке диагноза «эндокардит» врач учитывает общее состояние пациента, то есть выраженность лихорадки, данные исследования клапанов сердца, наличие тромбоэмболических осложнений и результаты лабораторной диагностики.
Среди лабораторных методов большой информативностью обладают:
- Общий анализ крови – по данным ОАК можно судить о развивающейся анемии и состоянии системы лейкоцитов, а также о изменении уровня СОЭ.
- Биохимический анализ крови – данные биохимии могут сказать об уровне специфических маркеров воспаления (С-реактивный белок и другие).
- Иммунологическое исследование крови – с помощью иммунологического анализа можно установить ревматическую этиологию эндокардита при обнаружении ревматоидного фактора.
- Посев крови на стерильность – ключевой верификационный метод диагностики бактериального эндокардита. Обязательным условием является многократность забора крови и проведение анализа вне антибиотикотерапии.
Для уточнения диагноза «полипозно-язвенный эндокардит» применяются методы инструментальной диагностики:
- По результатам ЭКГ определяют локализацию поражения, наличие или отсутствие гипертрофии левого желудочка, нарушений сердечной проводимости.
- По результатам ЭхоКГ можно характеризовать состояние ткани и клапанов сердца, определить наличие или отсутствие язвенных дефектов, наложений кальция, разрывов хорд. Также ЭхоКГ позволяет определить порок сердца с развитием митральной или аортальной недостаточности, что может быть показанием к оперативному вмешательству.
Лечение
При лечении больных с полипозно-язвенным эндокардитом (и другими формами) существует несколько основных линий терапии:
- Массивная и длительная антибактериальная терапия – назначается внутривенное капельное введение антибиотиков в максимальных дозах с учетом чувствительности возбудителя. С учетом этиологии эндокардита применяются антибиотики группы пенициллинов, например Бензилпенициллин, группы аминогликозидов, например, Гентамицин, Амикацин. При неэффективности пенициллинового ряда используют макролиды, фторхинолоны.
- Коррекция иммунной системы – в качестве иммунных препаратов применяют антитоксические сыворотки на основе готовых антител к антигенам возбудителя. Высокой эффективностью обладают человеческий иммуноглобулин и гипериммунная плазма, назначают внутривенное введение в течение пяти суток.
- Оперативное лечение – при отсутствии эффекта от консервативной терапии, прогрессирующем ухудшении состояния пациента с развитием СН, тромбоэмболий и других осложнений решается вопрос об оперативном удалении очагов инфекции в эндокарде и пораженных клапанов с обязательной реконструкцией клапанной системы искусственными протезами.
- Симптоматическая терапия сердечной недостаточности и осложнений других органов.
Таким образом, лечение эндокардитов, в особенности септического, не является строго специфичным и должно подбираться индивидуально каждому пациенту с учетом особенностей его иммунной системы.
Загрузка…
Источник: https://dlja-pohudenija.ru/serdcze/vospalenie-serdcza/formy-endokarditov-pochemu-nuzhno-opasatsya-polipozno-yazvennogo-endokardita
Диагностика
При диагностике ревматического эндокардита используют несколько методов:
- осмотр больного. Проводится терапевтом или кардиологом. Предварительный диагноз не выставляется. Необходим для обнаружения внесердечных симптомов недуга и начального осмотра состояния сердечно-сосудистой системы;
- анализ результатов лабораторных исследований. Благодаря анализам, в основном, и выявляется причина возникновения болезни. Они могут стать достаточным аргументом для постановки диагноза и назначении лечения. Для подтверждения ревматического эндокардита обязательно сдаются анализы на титр стрептококковых антител и ревматоидный фактор;
- бактериологические анализы. Исследования крови, на обнаружение возбудителя эндокардита;
- обследование с помощью медицинской аппаратуры. Проводятся исследования сердца с использованием электрокардиографии, эхокардиографии, рентгенографии, УЗИ, магнитно-резонансной терапии и компьютерной томографии.
Лечение ревматического эндокардита проводится всеми известными способами и включает в себя принятие лекарств и выполнение предписаний врача. При продолжающей развиваться сердечной недостаточности осуществляется хирургическое вмешательство.
Терапевтический способ
Включает в себя выполнение таких требований врача, как:
- ограничение физической нагрузки или полный отказ от нее;
- недопущение возникновения стрессов;
- диета, с отказом от соли, алкоголя, острых и жирных продуктов;
- отказ от курения.
Медикаментозный способ
Этот способ лечение эндокардита подразумевает применение антибиотиков, которые направлены на полное уничтожение бета-гемолитического стрептококка. Как мы уже упоминали, именно он является причиной ревматических изменений сердца. Назначается внутримышечный укол бензилпенициллина. Делать его надо четыре раза в сутки, в течение десяти дней.
После этого назначается лечение глюкокортикостероидными препаратами. Оно направлено на снятие воспаления сердечной мышцы. Применяются таблетки преднизолон по 20 мг в сутки, выпивать их надо по одной штуке после утреннего приема пищи. Основная цель приема пациентом данных препаратов — предотвращение развития порока сердца.
Хирургическое вмешательство проводится только в случае неблагоприятного развития недуга и если позволяет состояние пациента. Показания к проведению:
- образование и скопление гноя в области эндокарда;
- продолжающая нарастать сердечная недостаточность;
- массивные наросты на створках клапанов;
Операция проводится методом вскрытия грудной клетки и подключению больного к аппарату искусственного кровообращения. Кардиохирург выполняет очистку клапанов и удаляет пораженные их участки. При необходимости принимается решение о замене сильно поврежденных клапанов на искусственные, но это уже отдельная операция.
Клинические проявления эндокардита
Для постановки правильного диагноза необходимо учесть весь комплекс проявлений патологического процесса. В типичных случаях диагностика эндокардита основывается на следующих признаках: наличие лихорадки с ознобом, клапанных дефектов с появлением шумов миокарда, тромбоэмболических осложнений и положительных результатов бактериологического исследования.
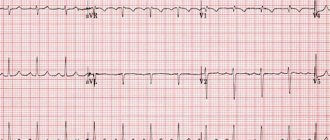
На электрокардиограмме (ЭКГ) появляются признаки гипертрофии левого желудочка (при воспалении аортального или митрального клапана) или правого (поражение трехстворчатого или клапана легочной артерии). Возможны нарушения проводимости, предсердная и желудочковая экстрасистолия, иногда выявляют фибрилляция или трепетание предсердий.
Проведение ЭКГ исследования позволяет определить наличие заболевания на ранних стадиях, что становится определяющим фактором для последующего успешного лечения. Можно провести обследование своего сердца, используя прибор кардиовизор, который позволит обнаружить минимальные отклонения в функционировании сердечной мышцы.
Эхокардиография (ЭхоКГ) рекомендуется всем пациентам с подозрением на инфекционный эндокардит. Метод позволяет объективно оценить состояние клапанного аппарата, своевременно выявить кальциноз, разрыв створки клапана или хорд, абсцесс клапанного кольца. Часто ЭхоКГ применяется для уточнения характера порока сердца, а также определения необходимости срочного оперативного лечения, когда остро развивается недостаточность аортального или митрального клапана.
Достаточно информативными являются анализы крови: общий, биохимический и иммунологический. Общий может показать анемию и сдвиг лейкоцитарной формулы влево, наиболее существенный признак – увеличение СОЭ. Биохимический анализ выявляет наличие С-реактивного белка, повышение количества фибриногена, снижение альбуминов, увеличение фракции γ-глобулинов. Иммунологический поможет обнаружить ревматоидный фактор, повышенный уровень компонентов комплимента.
Проводятся также посевы крови на стерильность — один из важнейших этапов при подозрении на инфекционный эндокардит. Здесь важна техника забора крови, подобный анализ повторяется два – три раза, чтобы диагноз был достоверным результаты должны быть одинаковыми.При установленом диагнозе «эндокардит» важно правильно выявить форму заболевания, чтобы повысить эффективность лечения.
лихорадка, общее недомогание, упадок сил, потемнение в глазах, иногда сердцебиение и повышение артериального давления. Позже присоединяются симптомы характерные для морфологических изменений в структуре эндокарда: одышка в состоянии покоя, боль в крупных суставах, приступы сильного кашля из-за присоединившейся сердечно-сосудистой недостаточности, кровоизлияния под ногтевыми пластинками и на слизистых кожи, уплотнения кончиков пальцев в виде узелков Ослера. Провести дифференциацию между различными патологическими видами поражений внутренней стенки сердца может лишь опытный кардиолог.
Проблема № 1 -это предположить данное заболевание у больного. Признаки патологического состояния, проявляются практически всегда, при запущенных формах септического поражения клапанного аппарата. Поэтому летальный исход может наступить раньше, чем будет заподозрено данное состояние. Если все-таки врач предположил возникновение у больного патогенетического изменения, то он назначит целый ряд исследований для подтверждения диагноза.
Затрудняется выявление эндокардита тем, что начинаться болезнь может различными способами. Главными критериями являются: лихорадка с ознобом, результаты бактериологического исследования подтверждающие инфицирование и дефекты клапанов обнаруженные на ЭхоКГ (узи сердца).
Электрокардиограмма (ЭКГ) позволяет установить признаки разрастания желудочков и нарушения проводимости, что может происходить уже на ранних этапах развития эндокардита.
Анализы крови позволяют различить различные типы эндокардита друг от друга.
Клинические проявления эндокардита при различных болезнях имеют сходные симптомы поражения клапанного аппарата сердца и общую тенденцию к тромбоэмболическим осложнениям, но отличаются особенностями, определяемыми картиной и патогенезом основного заболевания. Подострый бактериальный эндокардит и ревматический эндокардит описаны в статьях Эндокардит бактериальный подострый (см.
Острый инфекционный эндокардит проявляется картиной общего сепсиса, вызванного, как правило, вирулентной флорой — золотистым стафилококком, пиогенным стрептококком, грамотрицательными бактериями и др., причем часто обнаруживаются входные ворота инфекции (поврежденная кожа или слизистые оболочки, инфекционный очаг в легких, мочеполовом тракте и др.).
Типичны высокая лихорадка (неправильного типа или гектическая), озноб, потливость, признаки общей интоксикации с поражением центральной нервной системы. Часто наблюдается эмболия в различные органы с развитием гнойных метастатических очагов. Обычно отмечаются увеличение печени и селезенки, признаки поражения почек вплоть до картины апостематозного нефрита.
Диагноз подтверждается при выявлении признаков поражения клапанов сердца с недостаточностью их. В отличие от подострого бактериального эндокардита при остром инфекционном эндокардите часто поражаются интактные клапаны, главным образом трехстворчатый и легочного ствола, реже аорты. В крови обычно выявляется высокий лейкоцитоз со сдвигом влево и анемия, значительное ускорение РОЭ.
Основное значение в лечении острого инфекционного эндокардита имеет антибактериальная терапия, проводимая по общим правилам лечения сепсиса (см.) с учетом установленного возбудителя. Если возбудитель не идентифицирован, целесообразно начинать терапию с назначения высоких доз натриевой соли бензилпенициллина (60 000 000 — 80 000 000 ЕД в сутки) или по л у синтетических пенициллинов (ампиокс 12—15 г в сутки) в сочетании с ген-тамицином (3—5 мг на 1 кг веса тела в сутки).
При эндокардите стафилококковой этиологии применяют антистафило-кокковую плазму (6—8 вливаний по 200 мл 1 раз в сутки или через день), иммуноглобулин человеческий противостафилококковый (из расчета 10 ME на 1 кг веса тела в сутки). При развитии бактериального шока применяют глюкокортикоиды. Проводят дезинтоксикационную терапию, коррекцию нарушений электролитного состава крови. При необходимости осуществляют оперативное лечение первичного и метастатических гнойных очагов.
Эндокардиты, вызванные грибками — рода кандида, аспергиллами, гистоплазмой (реже бластомицетами, кокцидоидами и криптококками), наблюдаются иногда у лиц, длительно получавших антибиотики и кортикостероиды, у перенесших операцию на сердце, у наркоманов, вводящих себе наркотик внутривенно. При этом часто поражаются не только аортальный и митральный клапаны, но и трехстворчатый, а у оперированных больных — протезированный клапан.
Клиническая картина грибкового эндокардита обычно соответствует таковой при подостром бактериальном эндокардите (см. Эндокардит бактериальный подострый). Наряду с лихорадкой, появлением или изменением шумов сердца, наличием гепатоспленомегалии, поражением нервной системы часто отмечаются тромбоэмболии с закупоркой крупных сосудов конечностей.
Распознавание этиологии этого эндокардита представляет большие трудности. Неэффективность антибиотиков, прогрессирующее ухудшение состояния при отсутствии ускорения РОЭ, увеит или эндофтальмит могут дать основание для предположения о наличии эндокардита, вызванного грибками. Выделение грибков из крови представляет большие трудности и удается редко, даже при использовании специальных методов.
Фибропластический париетальный эндокардит с эозинофилией (эндокардит Леффлера) характеризуется поражением париетального эндокарда с выраженным фиброзом и утолщением его, что нарушает растяжимость камер сердца и приводит к развитию сердечной недостаточности. Болезнь сопровождается высокой эозинофилией в крови, а также развитием распространенных эозинофильных васкулитов в коже, мышцах, внутренних органах.
Заболевание впервые описано в 1936 году Леффлером (W. Loeffler) и относится к редким. Этиология его неизвестна. Высказывается предположение, что эндокардит Леффлера и эндомиокардиальный фиброз, описанный в 1948 году Дейвисом (D. Davis), широко распространенный в некоторых районах Южной Африки, представляют единую форму патологии.
В патогенезе болезни большое значение имеют, по-видимому, нарушения иммунологических реакций, на что указывает частое обнаружение у больных снижения титра комплемента, LE-клеток, изменение уровня иммуноглобулинов. Клиническая картина отличается выраженным полиморфизмом. Нередко первым проявлением заболевания бывает высокая эозинофилия в крови, возможны выраженная лихорадка (при остром течении), тромбоэмболии сосудов разных областей.
Признаки поражения сердца, в частности появление сердечных шумов вследствие поражения сухожильных хорд или формирования недостаточности митрального, реже трехстворчатого, клапана, выявляются в первые недели болезни, но могут появиться и лишь через несколько месяцев. В последующем болезнь характеризуется нарастающей сердечной недостаточностью, рефрактерной к сердечным гликозидам, высокой эозинофилией.
При этом может наблюдаться поражение кожи, мышц, почек, печени, легких, вызванное развитием в них эозинофильных васкулитов (так называемый эозинофильный коллагеноз). Диагноз не представляет трудностей в тех случаях, когда на фоне гиперэозинофилии выявляются признаки поражения сердца с развитием сердечной недостаточности.
При остром течении заболевания дифференциальный диагноз проводят с узелковым периартериитом, который нередко (особенно в случае поражения легких) протекает с гиперэозинофилией (см. Периартериит узелковый). Диагностике последнего помогает выявление пареза двигательных периферических нервов, признаков поражения почек, крупных артерий, артериальной гипертензии.
При гиперэозинофилии часто возникает необходимость исключения паразитарных заболеваний — cтронгилоидоза (см.), описторхоза (см.), фасциолеза (см.). Лечение эндокардита Леффлера состоит в длительном применении глюко-кортикоидных гормонов, а в некоторых случаях и цитостатиков. При возникновении сердечной недостаточности показано применение сердечных гликозидов и мочегонных средств.