Артериальная гипертензия — это комплексное заболевание, возникающее в результате стойкого повышения артериального и венозного давления до цифр выше, чем 140/90. Повышенное давление это бич современности, так как смертность от сердечно — сосудистых заболеваний стоит по данным ВОЗ сейчас на первом месте. Как известно, артериальная гипертония широко распространена в России. Проблема борьбы с ней сейчас актуальна как никогда. Таким образом необходимо осознавать, какие факторы риска гипертонии существуют в настоящее время.
У больных с артериальной гипертензией развивается ряд фатальных заболеваний, которые приводит к значительному ухудшению качества жизни пациента. В частности, при агрессивном развитии гипертонии и отсутствии контроля у специалиста возможно развитие перечня тяжелых заболеваний. К примеру, это может быть коронарная болезнь сердца, инсульт, инфаркт, хроническая сердечная недостаточность.В итоге, все это приводит к значительному уменьшению продолжительности жизни человека.
В этом ключе необходимо знать и понимать совокупность каких ситуаций, заболеваний и факторов приводит к возникновению и развитию артериальной гипертензии. Данный ряд условий, которые могут оказывать влияние на первичное проявление и дальнейшее развитие гипертензии и есть факторы риска гипертонии.
В прежнее время согласно российским стандартам выделяли девять основных факторов риска развития гипертонии. Но с 2020 года Европейское общество кардиологов пересмотрело рекомендации по диагностике и лечению артериальной гипертензии. В результате чего были добавлены еще четыре фактора риска артериальной гипертонии к уже существующим. В итоге, на данный момент выделяют тринадцать факторов риска, наличие которых может спровоцировать развитие артериальной гипертензии.
Сами факторы риска подразделяют на две категории: 1) Факторы риска управляемые — это те факторы риска, на которые мы можем повлиять. Как пример, это могут быть: ожирение, курение, стресс, повышенный уровень холестерина. 2) Факторы риска неуправляемые- к ним относят те факторы, повлиять на которые мы не в состоянии. Примером неуправляемого фактора риска может являться наследственность, возраст, уже случившийся ранний дебют артериальной гипертонии.
Основные факторы риска гипертонии согласно Европейским рекомендациям:
1) Пол 2) Возраст 3) Курение в настоящий момент или ранее 4)Уровень общего холестерина и ЛПНП (липопротеидов низкой плотности в липидограмме) 5)Сахарный диабет 6)Ожирение или избыточный вес 7)Ранее развитие сердечно-сосудистых заболеваний у пациента 8)Малоподвижный образ жизни 9) Раннее развитие гипертонии у больного или его родителей и новые факторы риска: 10) Значение уровня мочевой кислоты 11) Менопауза, наступившая достаточно рано 12) Психосоциальные и социально-экономические факторы 13) Частота сердечных сокращений в покое выше 80 ударов в минуту.
Разберем отдельно все факторы риска гипертонии. Это поможет понять, как каждый из них конкретно влияет на развитие артериальной гипертензии.
Диагностика
Диагноз гипертония ставится на основании значений показателей артериального давления, если они долго не опускаются ниже 180/100 мм ртутного столба. При диагностике очень важны жалобы пациента. Если у него отмечается тошнота, головокружение, отеки, слабость в теле, учащение частоты сердечных сокращений, тогда он определенно нуждается во врачебном контроле.
Чтобы получить правильные данные, в течение двух недель больной должен приходить на прием к специалисту и дважды измерять давление. Таким образом осуществляется диагностика гипертонической болезни 3 и 2 стадии. Это позволяет определить наличие отеков на периферических сосудах. Методика данного типа позволяет прослушивать сердце и вычислять его конфигурацию.
Если после прохождения ряда обследований была диагностирована гипертония 3 степени, это значит, что существует высокий риск пострадать от осложнений данного недуга. Чтобы предотвратить возникновение серьезных последствий, требуется срочное принятие соответствующих мер относительно лечения. В противном случае, гипертония 3 степени (риск 3) может спровоцировать инвалидность.
Различают четыре группы риска, которые определяются процентом вероятности поражения органов сердечнососудистой системы и отягощающими факторами.
| Группы риска | Пояснение |
| Первая (низкая степень риска) | В пределах 15%, при этом отягощающие факторы отсутствуют. |
| Вторая (средняя) | 15-20% с наличием не более 3-х отягощающих факторов. |
| Третья (высокая) | До 30% и свыше 3-х отягощающих факторов. |
| Четвертая (очень высокая) | От 30% и выше, вместе с этим отмечается поражение органов сердечнососудистой системы и больше 3-х отягощающих факторов. |
Среди факторов отягощения выделяют избыточный вес, курение, хроническое стрессовое состояние, сахарный диабет, отсутствие физической активности, неправильное питание, патологии эндокринного характера.
Гипертония 3 степени, риск 2. Данная стадия характеризуется приступами стенокардии, нарушением сна и сердечного ритма. При обследовании больных у многих выявляется поражение внутренних органов. Чтобы подтвердить диагноз «гипертония 3 степени» (второй риск), может быть назначена сдача крови, мочи, проведение ЭКГ, офтальмоскопии, УЗИ, ЭЭГ, урография, КТ почек.
Гипертония 3 степени, риск 3. Данная форма заболевания представляет серьезную опасность для здоровья и жизни человека. Артериальная гипертензия 3 степени (третий риск) грозит даже инвалидностью. Она может спровоцировать проблемы с сердцем, мозгом, почками или сетчаткой глаз.
Даже гипертония 2 степени с этим же риском способна привести к необратимым нарушениям из-за присутствия отягощающих факторов. Чтобы минимизировать при 3 стадии риск 3 степени, не стоит пренебрегать рекомендациями врачей и при необходимости сразу обращаться в лечебное учреждение.
Гипертония 3 степени, риск 4. Может повлечь за собой нарушение речи или двигательных функций вплоть до паралича. В этом случае человек уже не способен справляться без помощи посторонних людей. Он нуждается в постоянном уходе и повышенном внимании. Его самочувствие ухудшается с каждым днем, поскольку болезнь поражает новые органы и системы.
Точный диагноз оглашается после проведения физикального обследования (прослушивание сердца посредством фонендоскопа), электрокардиограммы, ультразвукового исследования, артериографии, доплерографии, исследования почек и щитовидной железы.
Пол пациента
Мужчины гораздо более предрасположены к развитию артериальной гипертонии, чем женщины. В итоге, у них дебют заболевания обычно отмечается раньше — ранее 55 лет (обычно это 35-55 лет). Таким образом, в этот период чаще всего происходит обострение заболевания. У женщин до периода менопаузы сосуды и сердце защищает эстроген. Именно поэтому период начала заболевания у женщин наступает позже лет на 10-15, чем у мужчин. Как только начинается период менопаузы и наступает гормональный дисбаланс в организме, возможны случаи дебюта гипертонии. В силу того, что у женщин гипертензия наступает в более позднем возрасте, то и переносится она гораздо сложнее.
Первая степень гипертонии (мягкая форма)
Начальная степень гипертензии определяется плавным, незначительным повышением артериального давления и столь плавным его снижением. Показатели АД составляют 140–160 мм.рт.ст. (систолическое давление) и 90–99 мм.рт.ст. (диастолическое).
Степени повышения артериального давления
Симптоматика заболевания на 1 стадии выражена нечетко. Многие не знают, что у них повышенное артериальное давление и живут обычной жизнью. Патология развивается без выраженных симптомов.
Начальной форме болезни характерны симптомы в виде:
- головные боли периодического характера;
- потемнение в глазах;
- шум в ушах;
- повышенная утомляемость.
Лечение заболевания на начальной стадии не требует принятия медикаментов.
На этом этапе заболевание лечится с помощью соблюдения комплекса мероприятий:
- диета – еда должна быть здоровой, полезной. Обязательно нужно есть каши, кисломолочные продукты, свежие овощи, фрукты;
- В меню поменьше соли – не больше 5 г в день;
- отказ от спиртного, курения;
- соблюдение режима труда и отдыха;
- борьба с лишним весом;
- стабилизация психоэмоционального состояния.
Возраст
Возраст относится к достаточно распространенному фактору риска артериальной гипертензии. В первую очередь потому, что мы на него не можем никак повлиять. С возрастом на нашем организме начинает сказываться образ жизни и проявляться так называемые «ошибки молодости». Стенки сосудов становятся менее гибкими и эластичными за счет того, что в них постепенно накапливается коллаген. Стенка начинает утолщаться. В итоге, повышенная жесткость стенки приводит к тому, что скорость кровотока в организме начинает увеличиваться, что постепенно приводит к возрастанию давления.
Помимо этого, всю жизнь в нашем организме происходит рост и накопление холестериновых бляшек в сосудах. Чем старше мы становимся, тем больше их накапливается. Если своевременно не выявить крупные атеросклеротические бляшки, это может привести к тромбозам, инфарктам и инсультам. В том случае, если у вас повышен уровень холестерина, не пропускайте прием назначенной врачом терапии статинами.
Можно обратиться к статистике Всемирной организации здравоохранения о распространении артериальной гипертонии согласно возрастным критериям. Это помогает наглядно увидеть, насколько возраст влияет на развитие гипертонии.
По данным ВОЗ (Всемирной организации здравоохранения) 7% населения в возрасте от двадцати до двадцати девяти лет страдают гипертонией. Потом процент выше: тридцатилетние составляют уже более 16 %. А это уже в два раза больше. После сорока это уже каждый четвертый. Ну и после пятидесяти лет каждый третий человек в мире страдает гипертонией.
Не нужно страшиться своего возраста. Просто нужно здраво понимать, что чем старше мы становимся, тем большего внимания и контроля требует наш организм.
Симптоматика гипертонической болезни
Развитие гипертонии часто протекает бессимптомно. Многие пациенты получают диагноз «гипертоническая болезнь» только при визите специалиста на плановом осмотре. Следует прислушиваться к организму и обращать внимание на любые отклонения и изменения самочувствия.
Распространенные признаки гипертонии:
- боли в голове;
- частое или замедленное сердцебиение;
- кружение головы;
- отечность конечностей, лица;
- нарушение мозговой деятельности, снижение памяти;
- онемение пальцев;
- гиперемия лица;
- озноб;
- гипергидроз;
- тревожность;
- нервное возбуждение;
- снижение работоспособности;
- нервозность, агрессия;
- черные точки перед глазами.
При гипертонии симптомы появляются не регулярно, а эпизодически. Появление одного из признаков заболевания – повод обратиться к врачу. Основной признак, который говорит о развитии заболевания – регулярное повышение артериального давления. Давление при гипертонии повышено большую часть времени независимо от провоцирующих факторов.
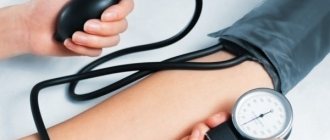
При гипертонии важно вовремя начать лечение. Несвоевременная медицинская помощь может привести к прогрессированию гипертонической болезни, серьезным отклонениям в здоровье и патологиям. Специалисты рекомендуют измерять давление тонометром два раза в день. Регулярные замеры расскажут о течении гипертонической болезни, помогут определить стадию и тип.
Перед измерением давления нельзя курить, пить спиртное, кофе. Необходимо удобно устроиться в кресле или на стуле, расслабиться, а затем попеременно измерить давление на каждой руке. Манжета крепится на один палец выше локтевого сустава. На этом участке лучше всего прощупывается пульс.
Как правильно измерить давление
При замерах необходимо ориентироваться на существующие нормы показателей давления. Они индивидуальны для каждого возраста:
- 16-20 лет: 100/70-120/80;
- 20-40 лет: 120/70-130/80;
- 40-60 лет: 135/85;
- после 65 лет: 140/90.
При повышении показателей давления выше нормы в течение нескольких дней необходимо обратиться к врачу. Специалист проведет комплексное обследование, чтобы исключить или поставить диагноз гипертония.
Повышенный уровень холестерина
В норме в нашем организме холестерин нужен и должен поступать с пищей. Липопротеиды холестерина участвуют в работе мембран всех клеток нашего организма. Так чем же вреден повышенный уровень холестерина? В результате неправильного питания, вредных привычек и малоподвижного образа жизни в наш организм может попадать слишком большое количество холестерина, в результате чего повышаются липопротеиды низкой и очень низкой плотности. Когда их становится очень много, организм перестает их распознавать и начинает считать их чужеродными клетками. В результате возникает реакция воспаления в стенках сосудов, что приводит к образованию холестериновой (или атеросклеротической) бляшки. Такие бляшки могут постепенно разрастаться, закрывая просвет сосуда и нарушая кровоток к органам и тканям.
Второй риск — это риск тромбоза. Бляшка может оторваться и пуститься в путешествие по кровотоку, пока не закупорит какой-нибудь из сосудов. Это примерный механизм развития тромбозов, инфарктов и ишемических инсультов.
Чем мы можем себя обезопасить-периодический контроль уровня холестерина. Желательно, чтобы это была именно липидограмма, где указан не просто уровень холестерина, а его содержание в крови по фракциям. Плюс, если вы попали в группу риска и имеете повышенный уровень ЛПНП (липопротеидов низкой плотности) или триглицеридов, то нужно соблюдать диету и принимать препараты, помогающие нормализовать уровень холестерина и триглицеридов (это статины и фенофибрат).
Терапия гипертонической болезни
Гипертония 1 степени
При гипертензии 1 степени давление повышается периодически, а не регулярно. Оно повышается на незначительный период времени и в течение нескольких часов нормализуется без медикаментозного вмешательства. Признаки гипертонии:
- боли в голове;
- кружение головы;
- звон в ушах;
- черные точки перед глазами.
Первую стадию можно излечить без медикаментозного вмешательства. Необходимо обратиться к врачу, который даст рекомендации лечения гипертонии. Обычно достаточно изменить пищевые привычки, нормализовать режим дня, убрать лишний вес, избавиться от вредных привычек. При гипертонии 1 степени полезно больше бывать на свежем воздухе, включить легкие физические упражнения, не волноваться и избегать стрессовых ситуаций.
Немедикаментозные методы терапии при гипертонии
Дополнительно специалист может порекомендовать оздоровительные процедуры:
- рефлексотерапия;
- массаж;
- физиотерапия;
- фитотерапия.
Врач назначает лечение гипотензивными препаратами, если другие способы воздействия не приносят результата, а болезнь прогрессирует.
Гипертония 2 степени
Гипертония у человека не относится к числу быстро прогрессирующих заболеваний. От перехода первой степени гипертонической болезни во вторую может пройти несколько лет. На 2 стадии у пациента все чаще появляются тревожные симптомы:
- рвотные позывы;
- кружение головы;
- боли в голове;
- онемение конечностей;
- быстрое переутомление;
- учащенное биение сердца.
На 2 стадии врач прописывает лекарства. Дозировка, продолжительность курса, тип препарата подбираются специалистом индивидуально по показаниям после обследования. Пациент принимает препараты непрерывно в течение указанного срока, даже если давление стабилизировалось. На 2 стадии назначают мочегонные средства. Они выводят лишнюю воду, снимают отечность тканей, расширяют сосуды.
Усилить действие мочегонных препаратов можно ингибиторами ангиотензинпревращающего фермента. Они действуют напрямую на сосуды, сокращая выработку ангиотензина 2 – фермента, сужающего сосуды.
Помощь при гипертонии включает назначение антикоагулянтов и препаратов, снижающих кон холестерина.
Терапия подбирается индивидуально. Врач проводит комплексное обследование, выявляет причину и строит лечение на избавлении пациента от провокатора. Быстрых, положительных результатов можно добиться при назначении комплексной, комбинированной терапии, которая включает медикаментозное вмешательство и коррекцию образа жизни.
Препаратов от повышенного давления очень много, назначить подходящие может только врач
Гипертония 3 степени
При поражении органов-мишеней врач ставит диагноз «гипертония 3 степени». Помощь при гипертонической болезни 3 степени больше направлена на лечение органов и систем жизнедеятельности, на давление специалист обращает внимание в последнюю очередь.
Гипертония 3 степени развивается из-за несвоевременного обращения к врачу и отсутствия терапевтической помощи, поэтому нельзя игнорировать плановые ежегодные осмотры с посещением кардиолога. Современные диагностические осмотры дают возможность определить отклонения в работе сердца и сосудов на начальной стадии. Это позволяет специалистам выявлять гипертонию на ранней стадии.
При гипертонии лекарства придется пить всю жизнь. Это поможет остановить ход болезни, задержать ее на второй стадии, улучшить качество жизни.
На 3 стадии симптоматика становится выраженной. К основным симптоматическим проявлениям гипертензии добавляются поражения внутренних органов, сосудов, клеток нервной системы. На 3 стадии увеличивается вероятность сердечного приступа, нестабильного кровообращения. Риски гипертонической болезни включают поражение почек, развитие почечной недостаточности, повреждение органов зрения.
При повреждении внутренних органов терапия становится сложнее, излечить пациента не представляется возможным. На 3 стадии пациенту назначают комплексную терапию, которая включает медикаменты, коррекцию образа жизни, диетическое питание, оздоровительные процедуры.
Гипертония в пожилом возрасте
Гипертония в пожилом возрасте требует особой терапии. В зрелом возрасте меняется норма показателей артериального давления, тип медикаментов, общие рекомендации. Пациентам требуется щадящее лечение, так как внутренние органы и системы жизнедеятельности уже не переносят повышенных терапевтических нагрузок.
Врач подбирает лекарственные препараты каждому пациенту преклонного возраста индивидуально, учитывая особенность хода болезни, патогенез, сопутствующие нарушения в организме.
При отсутствии осложнений, пациенту назначают тиазидные диуретические препараты. Начиная с 50-летнего возраста тиазиды действуют эффективнее. Мочегонные препараты назначают с минимальной дозировки, ее постепенно повышают для достижения требуемого терапевтического эффекта. Превышение дозировки может вызвать увеличение «вредного» холестерина в крови, что приведет к образованию бляшек.
При недостатке калия врач назначает пациенту, который страдает гипертонической болезнью, калийсберегающие препараты. Дополнительно принимать калийсодержащие медикаменты в пожилом возрасте нельзя.
Врач подбирает терапию с учетом возраста пациента
У диуретиков есть противопоказания, которые нужно учитывать при назначении. Если пациенту нельзя принимать диуретики, врач назначает бета-блокаторы.
Блокаторы и ингибиторы ангиотензинпревращающего фермента не так эффективны, но они помогут нормализовать состояние, если другие способы терапии не приносят результата. В редких случаях врач может прибегнуть к назначению сильнодействующих медикаментов из группы блокаторов: Гуанабенз, Клонидин, Метилдопа, альфа-адреноблокаторы. Эти препараты назначают в исключительных случаях, поскольку их прием вызывает сонливость и депрессию. На фоне приема этих средств может развиться гипотония.
Для лечения низкорениновой артериальной гипертензии врач назначает блокаторы кальциевых каналов. Они помогают нормализовать кровоснабжение мозга, внутренних органов, почек. Антагонисты кальция предотвращают развитие стенокардии и сердечно-сосудистых нарушений.
В пожилом возрасте быстро снизить давление можно комбинированными медикаментами. Это лекарства, которые включают несколько действующих веществ. Врач может назначить комплексную терапию, которая включает несколько препаратов из разных фармакологических групп. Эффективные комплексы для снижения давления:
- мочегонные средства + блокаторы кальциевых каналов;
- бета-адреноблокаторы + мочегонное средство;
- иАПФ + блокаторы кальциевых каналов;
- иАПФ + мочегонные препараты.
При гипертоническом кризе важно быстро нормализовать состояние пациента. После терапии рекомендуется посетить санаторий или оздоровительный курорт. Полезными будут следующие оздоровительные процедуры:
- ЛФК;
- диета;
- лечебно-грязевые ванны;
- аппаратная физиотерапия;
- лечение лекарственными растениями;
- ароматерапия;
- лечение лекарственными препаратами;
- кислородные коктейли.
Врачи рекомендуют обязательно включить процедуры, воздействующие электротоком: электросон, электрофорез, терапия лазером. Электроимпульсы понижают артериальное давление, нормализуют работу сердца и почек.
Сероводородные и углекислые ванны восстанавливают иммунную систему, нормализуют артериальное давление.
Оздоровительные процедуры подбираются медицинскими работниками по показаниям и состоянию пациента.
В любом возрасте при гипертонии показаны умеренные физические нагрузки
Народные методики
Медикаментозная терапия будет неполной без дополнительных мер. Врачи рекомендуют совмещать медикаментозное лечение с народными методиками лечения гипертонии. Это простые рецепты на основе трав, которые помогают быстро нормализовать давление.
- Чайный напиток из красного клевера. Цветки клевера заваривают в кипятке и принимают ежедневно по полстакана перед сном. Рекомендуется каждый раз готовить свежий напиток. Срок хранения готового чая из клевера составляет 3 суток, хранить готовый чай следует в холодильнике.
- Чесночно-медовый состав. В полстакана меда добавляем 5 измельченных зубчиков чеснока и перетертый лимон вместе с цедрой. Перемешиваем полученную смесь и ставим в темное место на 7 дней. полученную смесь принимают три раза в день по 1 чайной ложке. Хранить средство рекомендуется в холодильнике в закрытой таре.
- Сок овощей. Потребуется: морковь, свекла, черная редька, мед, лимон. Выдавить по 1 стакану сока каждого овоща, включая лимон, смешать со стаканом меда. Полученную смесь принимать 3 раза в день перед едой. Продолжительность терапии – 45 дней.
- Настой шиповника. Продается в готовом виде в аптеке. Ограничений по приему нет.
- Семена подсолнечника. Семечки промываем под проточной водой, насыпаем в кастрюлю и заливаем 1,5 литрами холодной воды. Кипятим на медленном огне в течение 2 часов. полученный отвар принимают по 1 стакану в день. Перед приемом отвар необходимо процедить.
- Золотой ус. Мелко шинкуем растение и заливаем 0,5 л водки. Настаиваем полученный состав в течение 12 дней в затемненном месте, встряхивая содержимое каждые 3 дня. Настойку принимают по 1 чайной ложке за 30 минут до еды.
- Настойка на основе лимона. Для приготовления настоя понадобится 50 г цедры лимона, 1 стакан сока белого репчатого лука, 1 стакан меда. Смешиваем ингредиенты с размельченной цедрой, плотно закрываем, ставим в затемненное место. Настойку принимают по 1 чайной ложке через 2-3 часа после приема пищи. Другой рецепт с лимоном включает перетертые ягоды клюквы. Необходимо смешать цедру с клюквой, добавить ложку шиповника и 1 стакан меда. Полученный состав принимают по 1 столовой ложке утром и вечером.
- Медовый настой из двух составов. Первый состав: 500 грамм майского меда смешиваем с 0,5 л водки, подогреваем смесь до образования пенки на медленном огне, постоянно помешивая, настаиваем. Второй состав включает ромашку, сушеницу болотную, валериану, горец птичий, пустырник. Завариваем по щепотке растений в литре воды, настаиваем, процеживаем и добавляем к первому составу. Настойку убираем в темное место на трое суток. В первые 7 дней настой принимают 2 раза в день по 1 ч.л. Затем дозировку увеличивают до 1 ст.л. за один прием.
Хорошую поддержку медикаментозному лечению гипертонии оказывают народные средства
Диета
Эффективное средство от гипертонии – диетическое питание. Ожирение и лишний вес повышают давление. На 1 кг лишнего веса приходится 1-2 пункта на тонометре. Необходимо привести вес в соответствие с нормативами. Для этого врач назначает диетическое питание в комплексе с другими корректирующими мерами:
- Уменьшить количество потребляемой соли. Поваренная соль содержит натрий, который задерживает воду. Вода повышает объем циркулирующей крови, что приводит к повышению давления. В день разрешено употреблять не более 4 г соли.
- Для улучшения метаболизма необходимо пить больше чистой воды. В день организму нужно не меньше 1,5 литров.
- Нельзя пить алкоголь, крепкий чай или кофе.
- Дневной рацион при гипертонии должен быть разделен на 5-8 приемов пищи. Питаться нужно небольшими порциями, без переедания. Между приемами пищи должен быть интервал не меньше 3-4 часов.
- Необходимо уменьшить потребление мяса и животных жиров. Разрешено есть нежирное, диетическое мясо: индюшиное, куриное, кроличье, телячье. Мясо следует готовить без использования масла, можно добавить немного зелени или лимонного сока вместо соли. Копченые продукты, колбасные изделия, сливочное масло следует исключить из рациона.
- Необходимо употреблять в пищу больше свежих овощей, фруктов, калий- и магнийсодержащих продуктов: крупы, свеклу, морковку, курагу, капусту.
- Разрешенные сладости: сухофрукты, мед, цельнозерновые продукты. От кондитерских изделий нужно отказаться.
- При гипертонии нельзя соблюдать пост или строгую диету. Больной должен получать полноценное, сбалансированное питание каждый день.
Сахарный диабет
Сахарный диабет — это достаточно серьезное заболевание, но также оно является фактором риска гипертонии, инфарктов и инсультов.
К примеру, в случае развития инсулинозависимой формы болезни гипертензия в большинстве случаев развивается напрямую из-за нарушения функции почек и развития так называемой «диабетической почки». Со временем повышенный уровень сахара вызывает сужение сосудов, в том числе и в самих почка, постепенно нарушая строение клубочков почек, что приводит к развитию диабетической нефропатии. Ренин-ангиотензинная система, которая оказывает огромное влияние на контроль давления, напрямую зависит от состояния мочевыводящей системы. В результате нарушения работы почек перестает адекватно функционировать и она. В результате чего и происходит развитие артериальной гипертонии.
Если же у больного инсулинонезависимый диабет, то гипертония формируется в ряде случаев намного раньше, чем другие обменные заболевания.
Причины развития
Лишний вес — основной источник высокого давления
Гипертония – заболевание, которое не возникает само по себе.
Для его появления нужны причины. Самыми распространенными являются:
- избыточный вес, ожирение;
- нарушение работы щитовидной железы;
- болезни почек;
- дефицит магния в организме;
- наследственность;
- нервное напряжение;
- длительный прием противозачаточных таблеток;
- плохая экология;
- злоупотребление вредными привычками;
- неправильное питание;
- врожденные пороки сердца и др.
Ожирение и избыточный вес
Повышенный вес на данный момент рассматривается как один из основных факторов риска развития артериального давления. Жировая ткань — это эндокринный орган, который способен к выработке ряда гормонов. В частности, висцеральный жир способен к секреции ангиотензиногена- гормона, повышающего давление. Таким образом люди с избыточной массой тела гораздо чаще страдают гипертонией, чем их ровесники с нормальным весом. Плюс ко всему ожирение очень часто сопровождается другими метаболическими нарушениями, что приводит к ухудшению состояния больного. О том, как понять, есть ли у вас ожирение и как с ним бороться подробно написано в статье о диете №10 при гипертонии.
Прогноз
При 3 степени гипертонии крайне серьезный. Определяется вероятностью становления летальных осложнений в 30-60% в течение 5 лет и даже менее.
Цифры тем выше, чем больше неблагоприятных факторов:
- Отягощенная наследственность.
- Курение, алкоголизм.
- Наркозависимость.
- Ожирение.
- Метаболические нарушения.
- Соматические патологии.
- Гиподинамия.
- Неправильное питание.
Этиотропное лечение направлено на устранение первопричины, симптомов и факторов риска. При комплексном подходе удается «загнать» значение в рамки 15-20%.
Ранее развитие сердечно-сосудистых заболеваний у пациента
Этот фактор риска гипертонии можно объединить с похожим фактором «Раннее развитие гипертензии у больного или его родителей». Они имеют примерно одинаковое объяснение. Оба эти фактора на прямую связаны с наследственностью.
Общеизвестный факт, что часть заболеваний передается от родителей к ребенку. В этом случае ген раннего развития артериальной гипертонии, к сожалению, доминирует над геном, отвечающим за нормальное развитие признака. Таким образом. Если оба родителя являются гипертониками, то риск заболеть гипертонией у наследника очень высок. Если же у одного или обоих родителей произошел ранний дебют заболевания, то, к сожалению, скорее всего этот фактор передастся ребенку, у которого также скорее всего гипертония будет развиваться в раннем возрасте.
Для этого при опросе терапевт и кардиолог всегда уточняют, есть ли у родителей сердечно-сосудистые заболевания. Этот опрос позволяет исключить или, наоборот, выяснить наличие генетической предрасположенности к раннему старту гипертонической болезни. Чем это поможет пациенту? Он будет осознавать, что ему необходимо контролировать давление и быть на чеку.
Методы профилактики
Профилактические меры направлены на уменьшение факторов риска гипертонической болезни:
- поддержание веса в пределах нормы;
- снижение употребления в пищу соленых продуктов;
- отказ от курения и алкоголя;
- избегание стрессовых ситуаций;
- умеренные физические нагрузки;
- добавление активности при сидячем образе жизни;
- терапия хронических болезней.
Чтобы понизить риск осложнений гипертонической болезни, необходимо постоянно принимать гипотензивные препараты, которые назначает лечащий врач. Гипотензивные средства принимают курсом.
Малоподвижный образ жизни или гиподинамия
Гиподинамией называют малоподвижный образ жизни и отсутствие физических нагрузок на организм. На ранних этапах при гиподинамии человек отмечает вялость, сонливость, снижение работоспособности. Может быстро развиваться бессонница, часто наступает утомление, пациент начинает замечать усиленное сердцебиение. В дальнейшем может развиваться ожирение. В первую очередь может произойти развитие вегето — сосудистой дистонии, затем происходит удар по сердечно-сосудистой системе, так как нарушается кровообращение в органах и тканях.
Профилактировать гиподинамию нас учили с детства- помните пятиминутки на уроках? Когда детки вставали со своих мест и выполняли комплекс несложных упражнений. Если вы ловите себя на мысли, что ведете малоподвижный образ жизни, то возьмите себе за правило делать небольшие перерывы в работе. Стесняетесь делать упражнения? Походите по офису- полейте цветы, поднимитесь и спуститесь по лестнице. Это не занимает много времени, но очень помогает в борьбе с малоподвижным образом жизни и помогает сохранить вашу сердечно-сосудистую систему в тонусе.
Как распознать гипертонию на ранней стадии
На ранних стадиях характерный недуг имеет невыраженную симптоматику, например, приступы сопровождаются головокружениями от повышенных физических нагрузок, в состоянии эмоционального перенапряжения. Пациент испытывает слабость, внутренний дискомфорт, после возникновения заболевания появляются жалобы на приступы головной боли, которые носят временный характер. Другие начальные симптомы повышенного давления у мужчин и женщин представлены ниже:
- спад работоспособности, повышенная сонливость;
- снижение концентрации внимания;
- появление мушек в глазах;
- потеря аппетита;
- повышенная потливость;
- носовые кровотечения;
- неожиданное побледнение лица;
- ощущение тревожности;
- хроническая бессонница;
- признаки ухудшения памяти.
Повышенный уровень мочевой кислоты
Сейчас такому показателю, как уровень мочевой кислоты, уделяют достаточно большое внимание. В 2013 году в российские рекомендации по лечению артериальной гипертонии была внесена поправка о том, что всем пациентам с повышенным давлением обязательно нужно измерять уровень мочевой кислоты. Длительное повышение уровня мочевой кислоты, которое сопровождается суставными болями, помогает выявить и вовремя диагностировать подагру.
Казалось бы, в чем связь? Повышение уровня мочевой кислоты вызывает окислительный стресс сосудов, нарушая микроциркуляцию тканей. В результате происходят ишемические нарушения, приводящие к сбою в работе многих систем организма, в том числе и сердечно-сосудистой системы. Таким образом своевременный контроль уровня мочевой кислоты поможет предотвратить развитие более серьезных заболеваний. Особенно это важно на фоне метаболического синдрома, употребления большого количества мясных продуктов, алкоголя.
Ранняя менопауза
В случае наступления ранней менопаузы у женщин развивается дефицит гормона эстрогена и прогестерона, что приводит к нарушению в работе гипоталамо-гипофизарной системы. А нарушение синтеза прогестерона в организме приводит к нарушению регуляторного механизма тонуса сосудов. Дефицит эстрогенов способствует повышению инсулинорезистентности , что является фактором риска развития ожирения и сахарного диабета.
Помимо этого, в случае развития у женщин в период постменопаузы артериальной гипертонии говорят о значительном увеличении жесткости сосудистых стенок. Таким образом развивается целый каскад метаболических нарушений, которые напрямую или косвенно могут привести к развитию артериальной гипертонии.
В случаях наступления ранней менопаузы женщинам обычно назначается гормональная терапия. В случае непереносимости- терапия, замещающая гормональную препаратами растительного происхождения. Также рекомендуется соблюдение диеты и прием перечня препаратов, оказывающих профилактическое воздействие на развитие артериальной гипертонии и сахарного диабета. Очень многое в таких случаях у женщин в постменопаузальный период зависит от правильно рекомендованных профилактических мер. Они позволяют предотвратить и снизить риск развития гипертонии, ожирения, диабета и их осложнений, улучшить качество жизни и ее продолжительность.
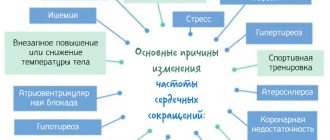
ЧСС в покое свыше 80 ударов в минуту
Этот показатель также удостоился пристального внимания. Это связано с тем, что подошел к концу ряд глобальных исследований, включавших в себя более чем 30 тысяч пациентов. В этих исследованиях показатель ЧСС (частота сердечно-сосудистых сокращений) выступает как отдельно взятый фактор риска.
Таким образом было установлено, что сама по себе ЧСС может не зависеть от уровня артериального давления или показателя холестерина. Но смертность у пациентов, имеющих в состоянии покоя завышенное ЧСС оказалось в три раза выше, чем у испытуемых, имеющих этот показатель в норме. Таким образом, величина ЧСС — это важный прогностический фактор артериальной гипертензии.
Конечно, однократное измерение ЧСС не может являться таким критерием. Прежде всего это говорит о том, что его нужно контролировать, так же, как и уровень артериального давления. То есть требуются ежедневные измерения. Нужно взять на заметку, что величина ЧСС не только у пациентов с ИБС, а у всех групп пациентов вне зависимости от пола и возраста может быть прогностическим фактором в отношении продолжительности жизни и качества терапии.
Повышенный уровень ЧСС говорит о нарушении регуляторной функции парасимпатической и симпатической нервных систем. При постоянном повышении требует обязательной медикаментозной корректировки.
Психосоциальные и социально-экономические факторы
Иными словами, длительные нагрузки и стрессовые состояния также выделены в отдельную группу риска. Давайте разберемся, что же такое стресс? Стресс — это ответная реакция организма на внешнее воздействие различных факторов. В случае возникновения стресса в игру вступает наша нервная система. Иногда даже она не выдерживает перегрузок, и происходят сбои в работе. В случае частых психологических травм происходит гиперсекреция адреналина, который вызывает учащенное сердцебиение. В итоге сердце вынуждено работать интенсивнее, а давление из-за этого повышается.
Естественно, в случае длительных нагрузок сердце устает работать на пределе. Постепенно наши сосуды приходят в негодность. В итоге то, что должно было быть разовой защитой от стресса, переходит в хронические формы. В результате может развиться артериальная гипертензия.
Что же делать, если вы обнаружили у себя факторы риска гипертонии? В первую очередь, это говорит о том, что вы находитесь в зоне риска развития артериальной гипертензии. Этот момент нужно взять на контроль и стараться уделять своему здоровью больше времени. Любите себя и будьте здоровы.