Отдельное внимание стоит уделить комбинированным порокам. В этом случае поражается не только один, а сразу несколько клапанов. В медицинской практике встречаются патологии, когда в одном сердечном клапане наблюдается два дефекта. Таким образом, симптоматика будет проявляться в зависимости от преобладания дефекта.
Комментарий от специалиста-кардиолога о пороке сердца можно посмотреть здесь:
Справка! ВПС разделяют на два нетипичных вида – синие и белые. При синем виде смешивается венозная и артериальная кровь, а во втором – без смешивания крови.
Последствия пороков
Прогрессируя, болезнь грозит необратимыми морфологическими изменениями сердца.
Осложнения порока:
- со временем развивается сердечная недостаточность,
- нарушение проводимости,
- последствием бывает отёк лёгких.
Один из ранних признаков осложнений порока – это одышка при физической нагрузке. Ночью у больных возникает удушье вследствие увеличенного притока крови к сердцу из нижних конечностей. Перед приступом иногда появляется бронхоспазм, кашель и кровохарканье.
Предвестником отёка лёгких является набухание шейных вен, отёки на лице и увеличение печени. Перегрузка правого желудочка вызывает задержку жидкости. При избыточном количестве она собирается также в плевральной и брюшной полости (асцит).
У новорождённых и грудничков сердечная недостаточность протекает в виде одышки. При этом в покое увеличивается частота дыхания и сердцебиения. Затруднено сосание, раздуваются крылья носа. Появляются отёки на лице, лодыжках.
Лекарственная терапия применяется при осложнениях и сердечной недостаточности. В критических случаях может развиться синдром пустого сердца, когда резко падает давление. При лечении шока врачи знают, что для его предупреждения нужно сразу вливать струйным способом раствор глюкозы или физраствора.
Последствия приобретенных пороков сердца
Последствия приобретённых пороков сердца очень опасны для жизни и могут привести вас к инвалидности или преждевременной смерти:
- Сердечная недостаточность – патологическое состояние, при котором сердце не может обеспечивать кровью органы и ткани в необходимом объёме
- Аритмии – любые нарушения сердечного ритма, отличающиеся от нормального ритма вашего сердца
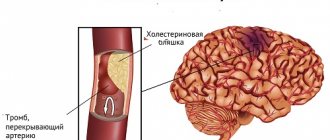
- Тромбообразование – может привести к скоропостижной смерти
Если у вас есть любой из симптомов, которые мы указали выше, не пытайтесь вылечиться самостоятельно или жить ожиданием, что «это пройдет». Лучше запишитесь на приём к нашему кардиологу, который досконально разберётся в вашей ситуации, точно определит, есть ли у вас порог сердца, и подробно расскажет, что делать дальше.
В чём причина?
Врождённые пороки сердца и крупных сосудов формируются в течение первых 12 недель беременности, когда идёт активное развитие всех органов и систем будущего малыша. Это происходит под влиянием следующих факторов:
- хромосомные мутации, которые возникают в результате структурного или количественного изменения сегментов ДНК, например, при удвоении или удалении хромосом;
- наследственность (наличие пороков сердца у кого-то из родителей или близких родственников);
- необоснованное употребление лекарственных средств (антибиотики, нестероидные противовоспалительные препараты и т.п.);
- вредные привычки родителей (табакокурение, приём алкоголя или наркотиков);
- инфекционные или вирусные заболевания у мамы во время беременности (грипп, ОРВИ, корь, краснуха, герпес, ветрянка и др.);
- неблагоприятное воздействие химических веществ (краски, лаки, нитраты, бензин, ацетон и др.);
- возраст женщин старше 35 лет;
- воздействие радиации.
Классификация
Условно все врождённые пороки сердца делятся на два вида: так называемые «синие» и «белые».
Первые характеризуются сбросом крови справа налево со смешиванием венозной и артериальной крови. Они включают в себя 2 группы:
- пороки с обеднением малого круга кровообращения (тетрада Фалло, сочетающая в себе четыре аномалии);
- с обогащением малого круга кровообращения (например, полная транспозиция крупных сосудов, когда аорта и лёгочная артерия меняются местами).
Вторые (бледные) отличаются сбросом крови слева направо без смешивания венозной и артериальной крови. В них входят 4 группы:
- врождённые пороки с обеднением большого круга кровообращения (сегментарное сужение аорты);
- с обеднением малого круга кровообращения (изолированное сужение лёгочной артерии);
- с обогащением малого круга кровообращения (открытый артериальный проток, дефекты межжелудочковой или межпредсердной перегородок и т. п.);
- без существенного нарушения системного кровообращения (изменение положения сердца, например, декстропозиция – когда оно расположено справа).
Доктор Комаровский советует: «Наблюдайте всегда за своим чадом. Врач-педиатр не всегда может заметить изменения состояния здоровья. Главные критерии здоровья ребёнка: как он кушает, как двигается, как спит».
Клинические проявления врождённых пороков сердца
Симптомы данной аномалии напрямую зависят от вида и тяжести порока. Зачастую они проявляются на самых первых этапах жизни новорождённого ребёнка, но некоторые из них могут остаться незамеченными на протяжении всей жизни. У одних детей, например, могут возникать обмороки, цианоз, одышка, плохой аппетит, низкий рост, недоразвитие мышц и конечностей, частые острые респираторные вирусные инфекции, выслушиваются сердечные шумы, а у других не наблюдаются никакие симптомы.
Цианозом называют синюшное окрашивание кожи и слизистых оболочек, которое обусловлено снижением содержания гемоглобина в крови (общим или местным). Он зачастую является признаком заболеваний сердечно-сосудистой системы. Также выделяют акроцианоз, который выражен на участках тела, наиболее отдалённых от сердца (на пальцах рук и ног, носогубном треугольнике, ушных раковинах).
Все симптомы ВПС можно объединить в четыре синдрома
- Кардиальный (отмечаются боли в загрудинной области, учащённое сердцебиение, одышка, перебои в работе сердца и т. п.; во время осмотра наблюдаются цианоз или бледность, набухание и пульсация сосудов шеи, может быть деформирована грудная клетка по типу сердечного горба, изменение артериального давления и характеристик пульса на периферических артериях; при аускультации, то есть прослушивании с помощью фонендоскопа, слышны изменения силы, ритмичности, тембра сердечных тонов, появление шумов, характерных для какого-либо порока).
- Синдром сердечной недостаточности с характерными проявлениями (может быть как острая, так и хроническая, правожелудочковая или левожелудочковая, проявляющаяся приступами одышки и цианоза).
- Синдром хронического системного кислородного голодания (у ребёнка наблюдаются отставание в росте и развитии, а также так называемый симптом барабанных палочек, который проявляется колбовидным утолщением концевых фаланг пальцев в совокупности с деформацией ногтевых пластин в виде часовых стёкол).
- Синдром дыхательных расстройств (зачастую при пороках с изменениями в малом круге кровообращения).
Выделяются три фазы проявления симптомов
Для первой фазы характерна адаптация, то есть приспособление организма к нарушениям работы сердца и всей системы кровообращения. Симптоматика проявляется крайне редко или в слабовыраженной форме. Однако это наблюдается только до наступления нарушений гемодинамики, в результате чего происходит более частое развитие сердечной декомпенсации (истощение компенсаторных сил). Этот момент наиболее опасен тем, что в данный период человек может умереть. Если же эта фаза проходит, то через пару лет здоровье восстанавливается.
Вторая фаза характеризуется улучшением состояния больного, что вызвано развитием компенсации сердечно-сосудистой системы и стабилизации работы сердца. Но этот период длится относительно недолго, и вскоре после него появляются симптомы, характерные для следующего.
Наступает третья (терминальная) фаза, при которой компенсаторные силы истощаются, и организм начинает испытывать сильные нагрузки. В результате развиваются дистрофические и дегенеративные нарушения сердечной мышцы и других органов. В итоге клинические проявления обостряются и учащаются, что и приводит к летальному исходу.
Мамам новорождённых детей необходимо постоянно и внимательно наблюдать за своим ребёнком, за тем, как он себя ведёт, как сосёт грудь и насколько активен. Если во время кормления у малыша синеет носогубный треугольник или при сильном плаче появляется синюшность ручек и ножек, нужно незамедлительно обратиться к врачу и провести обследование.
Симптомы
Первые симптомы отверстия в сердце типа ДМПП проявляются во взрослом возрасте, несмотря на то, что это заболевание имеет врожденный характер. У детей патологию диагностировать практически невозможно.
Врач-кардиолог диагностирует наличие отверстия в сердце по таким признакам:
- Патологические шумы в левом и правом предсердии;
- Жалобы на слабость, усталость, которая не проходит даже после длительного отдыха;
- Одышка;
- Повышенная частота сердечных сокращений;
- Синюшный оттенок кожи;
- Патологический отек живота, а также нижних конечностей;
- Перенесенный в анамнезе инсульт.
Симптоматика патологии ДМЖП дает о себе знать в первый год жизни ребенка. Опытный врач-педиатр, кардиолог уже в первые несколько дней/недель после рождения малыша могут заподозрить ДМЖП по голубому оттенку кожи, синюшности пальцев на руках и ногах, нарушению аппетита, отеку нижней части туловища и конечностей, а также – по выраженным шумам в сердце.
Как действуют пороки сердца в организме?
Два механизма являются ведущими.
Например, при пороках по типу недостаточности клапанов, сужения отверстий и крупных сосудов сердца происходит перегрузка его отделов объёмом крови или сопротивлением, что приводит к истощению вовлечённых компенсаторных механизмов, в результате чего развивается утолщение мышечной стенки и растяжение отделов сердца. Вследствие этого возникает сердечная недостаточность.
Нарушение системного кровотока при пороках, которые сопровождаются полнокровием или малокровием малого и большого кругов кровообращения, приводит к общему кислородному голоданию организма.
Клиническая картина у детей
Выделяют компенсированную форму ВПС, когда симптомов нет, поскольку организм пока сам справляется с патологией и новорожденный развивается нормально. Внешне изъян сердца у ребенка ничем не проявляется. Признак порока сердца можно определить позже, когда к трем годам видно, что его физическое развитие отстает от нормы, он не активный, имеет проблемы с дыханием. Рождение такого малыша – всегда испытание для родителей.
Если же тип не компенсированный, то значимый симптом, на который обращают внимание – это цианоз губ, ладошек, носа, а при тяжелом пороке может наблюдаться синюшность по всему телу. Причина такого состояния кроется в недостатке кровообращения, вследствие чего ткани не получают достаточное количество кислорода (гипоксия). Кроме этого отмечается:
- одышка (покоя или напряжения);
- сердечный кашель;
- изменение сердечного ритма.
Малыш плохо спит, вздрагивает во сне, возбужден, тяжелая форма пороков приводит к обморокам, удушью.
Открытый артериальный проток
Открытым артериальным протоком называют врождённую аномалию развития сердца, при которой Боталлов проток, который функционировал во внутриутробном периоде, не зарастает после рождения. При нормальном развитии плода он соединяет аорту с лёгочной артерией, защищая правый желудочек от перегрузки посредством сброса избыточной крови, которая в свою очередь из-за высокого сопротивления в сжатых лёгких не может пройти по их артериям, в обход малого круга кровообращения в аорту.
Когда новорождённый ребёнок совершает свой первый вдох, в этот момент его лёгкие расправляются и сопротивление лёгочных сосудов уменьшается. После рождения гладкие мышцы в стенках артериального протока сокращаются, и кровоток через него уменьшается. Основной стимул для его закрытия — увеличение количества кислорода в крови ребёнка. Боталлов проток, как правило, сужается и полностью зарастает в первые сутки жизни, в редких случаях это может длиться до трёх месяцев. В конечном итоге формируется рубец, называемый артериальной связкой, которая остаётся в нормальном здоровом сердце взрослого человека всю жизнь.
Симптомы открытого артериального протока:
- учащённое сердцебиение (так называемая тахикардия);
- одышка (учащённое поверхностное дыхание);
- быстрая утомляемость;
- высокое пульсовое давление;
- замедленный рост и развитие;
- увеличение размеров сердца, которое можно выявить при перкуссии (простукивании пальцами по поверхности грудной клетки) или на рентгеновском снимке;
- длительный так называемый «машинный» шум, который выслушивается при аускультации во втором-третьем межреберьях.
При данной аномалии допустима выжидательная тактика в том случае, если отсутствуют симптомы жизнеугрожающих состояний. Самостоятельное закрытие артериального протока мы ждём до шести месяцев жизни ребёнка. Однако, если заращения не происходит до года или сильно выражена клиническая картина, то эта патология требует удаления путём оперативного вмешательства.
Приобретенный порок сердца у взрослого
Также внимание кардиологии к данной проблеме оказывается не только из-за необходимости устранения действия причин, а также и из-за обусловленности чрезмерной инвалидизации пациентов, которые болеют пороком сердца. Потому приобретенный порок сердца у взрослых – это актуальная проблема, требующая понимания механизмов образования и лечения нарушений.
Содержание
Сердце человека — это совокупность мышечных тканей. которые обеспечивает бесперебойную работу всего организма.
За один день оно перегоняет семь литров крови. Это огромная работа такого маленького.
важного « моторчика » весом 300 грамм. Этот орган имеет четыре камеры.
состоящие из двух предсердий и двух желудочков. которые разделены тончайшей перегородкой.
Именно она предотвращает смешивание артериальной крови с венозной .
За последние годы рост сердечных заболеваний увеличился в разы. Одним из распространенных является порок сердца.
В современном мире развитые медицинские технологии выявляют данное заболевание в утробе матери. Это позволяет вовремя узнать о недуге и не дать его развитию.
Каждый человек должен знать. что такое порок сердца.
признаки порока сердца. методы и способы профилактики данной болезни.
Врожденный порок сердца современная медицина может определить еще в утробе матери. на 1 — 2 месяце развития плода. Многие родители стараются вылечить этот недуг еще в раннем возрасте ребенка хирургическим путем. Но есть и те. кого сопровождает эта болезнь всю жизнь .
Приобретенный порок сердца может проявиться различными симптомами у взрослых. Это следствие осложненных в ирусных болезней. аутоиммунных реакций. травм сердца. Выделяют следующие признаки порока сердца :
- вялость
- утомляемость
- плохой сон
- болевые груди
- отеки рук и ног
- ишемическая болезнь сердечной мышцы
- шаткость походки, головокружение
Приобретенный порок сердца у взрослого человека может проявляется как:
- митральный стеноз — характеризуется сильной или слабой одышкой. регулярный кашель. асцит. увеличение вен.
- митральная недостаточность — слабость, плохая работоспособность, одышка
- аортальный стеноз — головокружение. головные боли. обморок. ночная одышка .
- аортальная недостаточность — характеризуется часто бессимптомным протеканием. проявляется пульсацией сосудов в шее и голове. тахикардией
- трикуспидальная недостаточность — одышка, тахикардия, синевато-багровые шеки, боль в груди. астма, отек дыхательных путей, аритмия, боль/тяжесть в правом подреберье, отечность. желтоватые кожные покровы. нарушение функций почек, печени и желудка
- комбинированные пороки — патологическое явление, характеризующееся проявлением нескольких заболеваний одновременно.
Единого метода лечения как врожденного, так и приоб ретенного порока у взрослого человека не существует. Но с данной болезнью стоит бороться. Есть способы и рекомендации. которых стоит придерживаться .
Коарктация аорты
Коарктация аорты — это врождённый сердечный порок, который проявляется сегментарным (частичным) сужением просвета аорты, и требует обязательного хирургического лечения.
Клинические проявления:
- повышение значений артериального давления в верхней половине тела и снижение его в артериях нижних конечностей;
- головная боль, значительно реже тошнота и рвота, а также нарушение зрительных функций;
- онемение, тяжесть в ногах, слабость при ходьбе в результате недостаточности кровоснабжения в нижней половине тела;
- признаки увеличения и расширения левого желудочка;
- систолический шум при аускультации во втором-четвёртом межреберьях, слева у края грудины и между лопатками сзади.
Первым признаком коарктации аорты у детей может быть ослабление или полное отсутствие пульсации в паховой ямке (на бедренной артерии).
Наличие данной аномалии возможно выявить при проведении электрокардиографии (ЭКГ). Однако наиболее информативным методом, подтверждающим это заболевание, является ультразвуковое исследование сердца (ЭхоКГ). Также для диагностики можно использовать магнитно-резонансную томографию (МРТ) и ангиографию. При измерении у больных артериального давления на бедре оно будет значительно ниже, чем на плече.
Современное лечение заболевания исключительно хирургическое, так как консервативная (медикаментозная) терапия всего лишь облегчает течение заболевания, но не устраняет причины и его дальнейшее развитие.
Что такое порок сердца?
Порок сердца – это группа заболеваний, при которых наблюдается изменение структуры и нарушение работы сердечного клапана. К сердечной недостаточности относятся сочетанные (затрагивают несколько клапанов) и комбинированные (на одном клапане) пороки. Патологии такого вида ведут к изменениям системы кровообращения внутри сердца.
Порок сердца ¾ это аномалия в строении какой-либо структуры сердца, приводящая к сердечной недостаточности и, как следствие, к недостаточности кровоснабжения в целом.
Декстрокардия
Данная аномалия развития проявляется в том, что большая часть сердца располагается в грудной клетке справа относительно средней линии тела человека симметрично нормальному положению его в ней. Это состояние также сопровождается «зеркальным» расположением и всех крупных кровеносных сосудов, входящих в сердце и исходящих из него.
Декстрокардию следует отличать от декстропозиции сердца, при которой оно механически смещается в правую половину грудной клетки путём сдавления какими-либо внесердечными факторами. Этот порок часто сочетается с зеркальным расположением всех непарных внутренних органов (желудок и селезёнка находятся в правой стороне брюшной полости, а печень и желчный пузырь слева) — транспозиция органов. В случае такой патологии, если при этом отсутствуют другие сопутствующие пороки сердца, как правило, отклонения в состоянии здоровья человека не наблюдаются.
Основные причины и виды
В роли главной причины приобретенных пороков сердца выступает ревматизм. При его длительном течении и частых атаках чаще всего возникает стеноз митрального и аортального отверстий, а также поражение трехстворчатого клапана. Нередко роль этиологических факторов выполняют такие патологии:
- эндокардит, вызванный инфекцией;
- некоторые виды дегенеративных процессов и дистрофии соединительной ткани (синдромы Марфана и Барлоу);
- инфаркт с поражением участков сердца с клапаном;
- атеросклероз и кальциноз;
- сифилис;
- травма грудной клетки.
Порок бывает:
- По происхождению: ревматический, сифилитический, атеросклеротический и др.
- По количеству пораженных участков: одиночный (локальный), сочетанный (стеноз и недостаточность) и комбинированный (нарушение затрагивает несколько структур одновременно).
- По степени нарушения гемодинамики: без изменения, преходящий при усилении нагрузки и декомпенсированный.
Дефект межжелудочковой перегородки
ДМЖП — это врождённый порок сердца, при котором между правым и левым желудочками сердца отмечается наличие дефекта.
В межжелудочковой перегородке выделяют три отдела: верхняя часть (мембранозная), средняя (мышечная) и нижняя (трабекулярная). Соответственно им называют и аномалии. По размерам они подразделяются на большие, средние и малые. Для правильности оценки величины их размер сравнивают с диаметром аорты. Небольшие дефекты (размером 1 — 2 мм), располагающиеся в мышечной части перегородки, называют болезнью Толочинова — Роже. Согласно выраженной аускультативной картине и отсутствию гемодинамических нарушений для их характеристики применяют выражение: «Много шума из ничего».
Внутрисердечные нарушения гемодинамики формируются у ребёнка через некоторое время после его рождения, как правило, на третьи-пятые сутки. Во время раннего неонатального периода, то есть в первые дни жизни ребёнка, шума в сердце может не быть. Постепенное снижение давления в правом желудочке и в системе лёгочной артерии создаёт разницу между давлениями в желудочках, в результате чего возникает сброс слева направо. Дополнительный объём крови, который поступает в лёгочную артерию и правый желудочек сердца, приводит к перенаполнению сосудов малого круга кровообращения, вследствие этого развивается повышение давления в сосудах лёгких (так называемая лёгочная гипертензия).
Клинически ДМЖП проявляется синдромом сердечной недостаточности, которая в зависимости от размеров дефекта развивается, как правило, на первом-третьем месяцах жизни. В результате кровяного застоя в малом круге кровообращения могут развиваться ранние и тяжёлые пневмонии. Во время осмотра ребёнка можно выявить учащённое сердцебиение и одышку, расширение границ сердца, а также перемещение верхушечного толчка (он проявляется пульсацией при прощупывании в области верхушки сердца) влево и вниз. В некоторых случаях определяется так называемый симптом «кошачьего мурлыканья» (вибрация (или дрожание) грудной стенки, которое напоминает мурлыканье кошки при её поглаживании). Как правило, определяется систолический шум, он достаточно интенсивный и выслушивается над всей областью сердца. При прощупывании живота определяется увеличение размеров печени и селезёнки.
В развитии лёгочной гипертензии выделяют три стадии:
- гиперволемическая (застой крови, который приводит к отёку лёгких и частому присоединению инфекции, в результате чего развиваются пневмонии, проявляющиеся в ранние сроки жизни, имеющие тяжёлое течение и плохо поддающиеся лечению);
- переходная стадия, когда ребёнок перестаёт болеть, начинает прибавлять в весе и становится более активным; стабильное состояние в эту фазу является наилучшим периодом для проведения хирургического лечения;
- так называемая высокая лёгочная гипертензия возникает в том случае, когда оперативная коррекция не была проведена, у этого процесса нет обратного развития, и он в основном приводит к сильному увеличению давления в лёгочной артерии. Самым характерным признаком этой стадии является поэтапное нарастание цианоза (вначале периферического, а потом и общего); это происходит из-за сброса крови через дефект в перегородке справа налево. Наличие у пациентов третьей стадии зачастую становится основной причиной отказа врачей кардиохирургов от оперативного вмешательства.
Наиболее информативными методами выявления данной патологии являются электрокардиография и эхокардиография (ультразвуковое исследование сердца, ЭхоКГ).
Лечение дефекта межжелудочковой перегородки сердца совокупно включает в себя консервативную (медикаментозную) терапию сердечной недостаточности и оперативную коррекцию порока. Хирургические вмешательства делятся на паллиативные (облегчающие течение заболевания — операция суживания лёгочной артерии) и радикальные (пластика дефекта заплатой в условиях искусственного кровообращения и низкой температуры).
Митральный клапан: анатомия и функции
Клапан разделяет левое предсердие и левый желудочек. Он состоит из:
- Атриовентрикулярного кольца. В его центре находится отверстие диаметром около семи сантиметров.
- Створок клапана. Они необходимы для закрытия отверстия в кольце.
- Сухожильных хорд. Они прикреплены по всей поверхности створок, а другим концом соединяются с папиллярными мышцами. Эти сухожилия позволяют клапану удерживаться во время сокращений и не дают створкам открываться и запускать кровь в полость предсердия.
- Папиллярных и сосочковых мышц. Они являются продолжением мышечной ткани сердца. Во время сокращения они обеспечивают натягивание сухожильных нитей, которые предотвращают открытие створок клапана.
Благодаря совместным усилиям всех составляющих частей клапан не открывается в предсердие. Если нарушается структура одного участка клапана, то это сопровождается сбоем в работе всего аппарата.
Тетрада Фалло
Тетрада Фалло – это сочетанная врождённая аномалия сердца, которая включает в себя четыре порока:
- дефект межжелудочковой перегородки;
- стеноз выходного отдела правого желудочка;
- декстропозиция аорты (когда она отходит частично от правого желудочка или кровоток преимущественно в ней поддерживается за счёт работы левого желудочка);
- гипертрофия миокарда правого желудочка (разрастание его мышечного компонента развивается с возрастом).
В зависимости от времени появления цианоза выделяют пять клинических форм и соответственно столько же периодов клинического проявления порока:
- ранняя цианотичная форма (появление синюшной окраски с первых месяцев или первого года жизни);
- классическая (на втором-третьем году жизни);
- тяжёлая (протекает с приступами одышки и цианоза);
- поздняя цианотичная (возникновение синюшности к 6 – 10 годам);
- ацианотичная (бледная) форма.
Синюшное окрашивание губ и кожного покрова при тяжёлой форме тетрады Фалло появляется с трёх-четырёх месяцев жизни ребёнка и становится стабильно выраженным примерно к году. Оно может усиливаться при плаче, кормлении, натуживании или эмоциональном напряжении. Любая физическая активность (подвижная игра, ходьба, бег) сопровождается быстрым появлением слабости, одышки, учащённого сердцебиения, головокружения. После нагрузки пациенты с данной патологией принимают характерное положение сидя на корточках.
Крайне тяжёлым проявлением данной патологии служат приступы, которые обычно появляются в возрасте 2 — 5 лет. Они развиваются внезапно, сопровождаясь при этом беспокойством ребёнка, учащённым сердцебиением, резкой слабостью, усилением одышки и цианоза и даже потерей сознания. Возможно развитие остановок дыхания, а также судорог.
Дети с тетрадой Фалло отстают в физическом развитии (у них наблюдается гипотрофия II — III степени), они часто заболевают острыми респираторными заболеваниями, хроническим тонзиллитом и гайморитом, повторяющимися пневмониями. У взрослых пациентов с таким пороком сердца возможно присоединение туберкулёза легких.
Оперативное лечение включает в себя два этапа
Первый этап. До трёх лет проводятся операции, которые существенно облегчают жизнь больных с данным пороком. Цель их выполнения состоит в увеличении притока крови к малому кругу кровообращения.
Второй этап. Проводится через пару месяцев после первого. Операция радикальная и осуществляется в условиях искусственного кровообращения с применением остановки и охлаждения сердца. Общее снижение температуры до 21,6 градусов. После пережатия аорты вскрывается полость правого желудочка и под контролем зрения выполняют хирургические приёмы по устранению сужения его выходного отдела. Дефект межжелудочковой перегородки устраняют при помощи подшивания заплаты П-образными швами. Затем вшивают заплату в переднюю поверхность правого желудочка с целью расширения выходного отдела.
Течение порока значительно зависит от степени лёгочного сужения. Примерно 25% детей, имеющих тяжёлую форму тетрады Фалло, погибают на первом году жизни, половина из них — в периоде новорождённости. Средняя продолжительность жизни без операции примерно двенадцать лет, менее пяти процентов больных доживают до сорокалетия. Причиной смерти больных с данной аномалией развития чаще всего становится ишемический инсульт вследствие тромбоза сосудов головного мозга.
Отдалённые результаты хирургической коррекции порока вполне благоприятные: пациенты хорошо переносят физические нагрузки, социально активны и трудоспособны. Но чем в более позднем возрасте проведена операция, соответственно тем хуже и её отдалённые результаты. Абсолютно все пациенты с этим пороком нуждаются в динамическом наблюдении врачей кардиолога и кардиохирурга, профилактическом назначении антибиотиков перед проведением любых хирургических или стоматологических процедур, которые имеют потенциальную опасность в отношении развития бактериальной инфекции.
Препараты для лечения заболеваний сердца пожилых людей
Современный ассортимент аптек достаточно разнообразен. Он представлен различными препаратами как для профилактики сердечно-сосудистых заболеваний, так и для их лечения – и текущего, и интенсивного. Лекарства подходят как для пожилых людей, так и для тех, кто столкнулся с проблемой в более молодом возрасте.
Не стоит забывать, что сердце – очень важный орган, и принимать решение о курсе какого-либо препарата нужно только после консультации врача.
Лекарства для профилактики заболеваний сердца и укрепления сосудов:
- «Венотон». Содержит витамин С, экстракт чесночного сока и гречихи, лактозы.
- «Аскорутин». Повышает прочность сосудов, что очень важно для сердца пожилого человека.
- «Пирацетам». Улучшает кровообращение центральной нервной системы. Если первые два препарата – «витаминки», то этот можно употреблять только после консультации со специалистом.
- «Рибоксин». Повышает доставку кислорода практически во все органы. Назначается при ишемической болезни сердца и при проблемах с печенью. Стимулирует генерацию белковых клеток в мышцах, в том числе и в сердце пожилого человека.
- «Кавинтон». Укрепляет сосуды, в том числе сосуды головного мозга и сердца, устраняет гипоксию. Назначается для снижения риска инфаркта миокарда и инсульта.
- «Аспаркам». Содержит магний и калий. Нормализует подачу электронных импульсов сердца, улучшает ритм и качество сокращений сердечной мышцы пожилого человека.
- «Боярышник форте». Неспиртовой препарат цветков боярышника. Тонизирует сосуды, нормализует сердечный ритм.
- «Родиола розовая». Тоже растительное средство. Замедляет износ миокарда. Пожилой человек чувствует улучшение самочувствия практически в самом начале курса препарата. Частота приема, дозировка и пропорция разведения назначаются врачом. Самолечение с этим лекарством (как и со всеми остальными) крайне не рекомендуется.
Читайте материал по теме: Повышенное давление у пожилых людей – причины, симптомы и способы лечения
Образ жизни с врождённым пороком сердца
Пациентам крайне важно придерживаться следующих рекомендаций относительно своего образа жизни:
- обязательное пребывание на свежем воздухе;
- правильное и сбалансированное питание;
- соблюдение диеты (ограничение соли и выпиваемой жидкости с целью снижения объёмной перегрузки сердца и сосудов);
- полноценный и продолжительный сон;
- следует ограничить сильные физические нагрузки и полностью исключить занятия спортом;
- регулярное наблюдение у врачей — кардиолога и кардиохирурга, а также проведение необходимого комплекса диагностических и лечебных мероприятий;
- женщинам, имеющим пороки «синего» типа, беременность строго противопоказана, однако, если была выполнена хирургическая коррекция, то возможность сохранения беременности будет определяться индивидуально в каждом конкретном случае наряду с ведением беременной врачом акушером-гинекологом совместно с кардиохирургом и кардиологом в специализированном стационаре; в таком случае родоразрешение, как правило, производится путём операции кесарева сечения.
Методы диагностики
Данный диагноз можно установить по пульсу, ритм на левой и правой руке может отличаться. Диагностика у пациентов с подозрением на порок сердца начинается с проверки самочувствие в покое, переносимости ими физических нагрузок.
Выясняются причины с помощью истории болезни, жалоб больного. Применяют метод пальпации и осмотр на предмет выявления цианоза, пульсации периферических вен, одышки, отеков.
Определяют наличие гипертрофии сердца, прослушиваются сердечные шумы и тоны.
Проверяют работу легких, определяют размеры печени. Используя ЭКГ, устанавливают ритм сердца, вид аритмии, блокаду и признаки ишемии.
Применяют фонокардиографию для регистрации шумов и тонов сердца и определения пороков клапанов сердца. Также добиваются точности диагноза при использовании рентгенограммы сердца, эхокардиографии, МСКТ или МРТ сердца.
Лабораторные исследования – ревматоидные пробы, определение уровня сахара и наличия холестерина. Обязательны клинические анализы крови и мочи.
Порок сердца – очень серьёзное заболевание, и вылечить его можно, только проведя специальную диагностику и устраняя все сопутствующие осложнения.
Занимается такими больными врач-кардиолог. Он внимательно беседует с пациентом, изучая его жалобы, осматривает визуально, проводит выслушивание (аускультацию) и выстукивание (перкуссию) сердца.
При обнаружении смещения границ сердца, а также характерных шумов, выявленных при первичном осмотре, врач может ставить диагноз порок сердца, и для подтверждения этого назначает дополнительное обследование.
К методам аппаратного исследования относятся:
- Электрокардиография. Она может уловить нарушение сердечного ритма и ишемию миокарда.
- Эхокардиография. Способна визуализировать и ценить различные поражения клапанного аппарата сердца.
- Рентген органов грудной клетки. Может выявить признаки застоя венозной крови в лёгких, уточнить наличие/отсутствие выпота в полости плевры.
- Компьютерная или магнито-резонансная томография. Помогает изучить нарушения в сердце в деталях и определить тактику терапевтического ведения пациента.
- Лабораторные исследования. Дают полную картину состава крови и помогают назначить соответствующее лечение.
Только комплексное обследование поможет организовать правильное лечение больного с пороком сердца.
Диагноз порока сердца можно предположить в процессе клинического осмотра пациента с обязательной аускультацией органов грудной клетки, при выслушивании которых выявляются патологические тоны и шумы, вызванные неправильной работой сердечных клапанов; также врач может услышать хрипы в легких вследствие застоя крови в сосудах легких.
Обращается внимание на бледность кожи, наличие отеков, определяемое пальпаторно (при прощупывании живота) увеличение печени.
Так, например, выглядит сердце с гипертрофией предсердий и желудочков при пороках сердца на рентгенограмме.
Из перечисленных методов исследования достоверно подтвердить или опровергнуть диагноз помогает эхокардиография, так как позволяет визуализировать сердце и его внутренние структуры.
При митральном стенозе по УЗИ сердца определяется степень выраженности стеноза по площади атриовентрикулярного отверстия, уплотнение створок клапана, гипертрофия (увеличение массы) левого предсердия, турбулентный (не однонаправленный) поток крови через атриовентрикулярное отверстие, увеличение давления в левом предсердии.
Недостаточность митрального клапана по УЗИ характеризуется обрывом эхосигнала от створок в момент закрытия клапана, также определяется степень выраженности регургитации (обратного заброса крови в левое предсердие) и степень гипертрофии левого предсердия.
При стенозе устья аорты по УЗИ определяется степень выраженности стеноза, гипертрофия миокарда левого желудочка, снижение фракции выброса и ударного объема крови (показатели, характеризующие поступление крови в аорту за одно сердечное сокращение).
Аортальная недостаточность проявляется деформацией створок клапана аорты, их неполным смыканием, регургитацией крови в полость левого желудочка, гипертрофией левого желудочка.
При пороках трикуспидального клапана и клапана легочного ствола выявляются и оцениваются аналогичные показатели, только для правых отделов сердца.