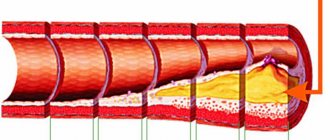
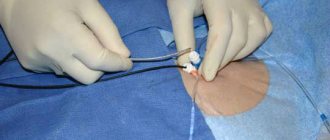
Показания к проведению операции
Стентирование коронарных артерий может быть проведено только после полной диагностики, включающей ангиографию – обследование рентгеном и контрастом сердечно-сосудистой системы. Это помогает определить наличие сужений в сосудах, их локализацию, протяженность, другие нюансы. На основе данных врач решает, допустимо ли проводить стентирование пациенту, и подбирает подходящий тип трубки.
Хирургическое вмешательство тоже проходит под контролем рентгенографии. Иногда коронарография сердца и стенирование осуществляются в один день. Однако вторая операция подходит не всем, а лишь:
- пациентам с ишемией, которым не помогают медикаменты;
- тем больным, которым по результатам анализов была разрешена установка стента в сердце (если атеросклероз не поразил главный ствол артерии);
- пациентам со стенокардией, профессиональная деятельность которых тесно связана с серьезной физической нагрузкой;
- имеющим нестабильную стенокардию либо недавно пережившим инфаркт миокарда:
- если в учреждении, куда их доставили могут сделать такую операцию;
- и если состояние больного это позволяет.
Суть
Все хирургическое вмешательство проводится через прокол в коже. В место локализации проблемы подводится особый катетер с баллончиком, который там расширяется и раздвигает сосудистые стенки до нормальных размеров, восстанавливая кровообращение.
Рентген постоянно контролирует процесс, а новейшая медицинская техника позволяет совершать тончайшие манипуляции. Рентгеноконтрастный раствор помогает определить степень расширения сосуда.
В финале устанавливается стент. Он представляет собой металлическую сетку, не позволяющую сосудам сжиматься.
Как проводится стентирование
Сужение сосудов по причине развития атеросклероза очень опасно для человека. В зависимости от места поражения артерий заболевание может повлечь нарушение кровоснабжения мозга – сонные артерии питают его кровью, а при стенозе эта функция ухудшается. Есть и другие не менее серьезные патологии. Частые проблемы:
- ишемия сердца;
- атеросклероз нижних конечностей.
Современная медицина (отрасль – эндоваскулярная хирургия) располагает несколькими распространенными методиками для восстановления артериальной проходимости:
- консервативная медикаментозная терапия;
- стенирование сердечных сосудов;
- аортокоронарное шунтирование;
- ангиопластика (открытие с помощью катетера пораженной артерии).
Процедура стентирования может быть проведена в экстренном ситуации (при наличии нестабильной стенокардии или инфаркте миокарда). В иных случаях операцию проводят в плановом порядке. По результатам лабораторных исследований, в ходе которых, определяется состояние сосудов и сердца пациента, врач утверждает либо запрещает стентирование сосудов. Перед установлением стента:
- у пациента берут общий анализ крови, мочи;
- делают ЭКГ, коагулограмму;
- выполняют УЗДС.
Стентирование проходит в стерильных условиях в операционной с применением местного обезболивающего. Установку стентов делают под контролем рентгеноскопии. Чтобы получить доступ к поврежденным сосудам, врач делает прокол крупной артерии. Сквозь отверстие вводят небольшую трубку (интродьюсер). Она нужна для введения в артерию других инструментов. Сквозь интродьюсер к устью пораженной артерии подводят гибкий катетер. Через него к месту сужения сосуда доставляют непосредственно стент.
Специалист размещает трубку так, чтобы после раскрытия она была расположена максимально удачно. Далее баллон стента наполняют контрастом, что и приводит к его раздутию. Под воздействием давления трубка расправляется. Если стент располагается правильно, врач достает инструменты и накладывает повязку на место прокола. Стентирование в среднем занимает от 30 до 60 минут, но продлевается, если необходима установка сразу нескольких трубок.
Как делают
Стентирование подвздошной вены или артерии разделено на этапы:
- Анестезия. Обычно местная в участке проведения вмешательства.
- Прокол (или пункция) крупного сосуда, чаще бедренной артерии.
- Ввод катетера со специальным баллончиком.
- Внедрение баллончика в место сужения сосуда и раздувание до нормальных размеров.
- Другим катетером в образовавшийся просвет устанавливается стент для стабилизации.
- Удаление обоих катетеров.
- Зажимание места прокола на 15 минут до полной свертываемости крови.
Особенностью стентирования является то, что катетер не нужно заводить далеко от бедренной артерии. Операция длится не более 1,5 часов.
Продолжительность жизни после стентирования
Кардиолог – это врач, который зачастую ведет и наблюдает своих пациентов годами. Ишемическая болезнь сердца – явление хроническое, так что в этом нет ничего удивительного. Порой приходится сталкиваться с такими историями: у человека развивается гипертония, стенокардия, затем он переносит инфаркт, ему проводят стентирование.
Повторные инфаркты, сердечная недостаточность – не редкие явления даже после повторных операций. В результате человек чувствует себя гораздо хуже, чем мог бы, и продолжительность его жизни сокращается.
Почему происходит подобное? Причина не только в коварстве и опасности заболевания, хотя, несомненно, и то и другое в полной мере присуще ишемической болезни сердца. Чаще всего неблагоприятный исход болезни определяется тем, что человек прикладывает недостаточно усилий для улучшения своего состояния и продления жизни.
Если вы перенесли операцию стентирования, и вы не соблюдаете всех рекомендаций по образу жизни, самое время задуматься об изменении отношения к лечению. Все перечисленные выше советы понятны, просты и выполнимы, надо всего лишь им следовать, постоянно и добросовестно.
Чтобы результаты стентирования были самыми лучшими и сохранялись как можно дольше, также рекомендуется пройти курс кардиореабилитации в санатории. После стентирования в сердце и во всем теле меняется гемодинамика, так что организму требуется время, чтобы к этому адаптироваться.
Срока стационарного лечения недостаточно, чтобы организм полностью восстановился, поэтому пациентам после стентирования рекомендуется кардиореабилитация. Комплекс оздоровительных процедур закрепит результаты терапии и улучшит состояние человека.
Реабилитация после стентирования сосудов сердца
Регулярные физические нагрузки замедляют процесс атеросклеротизации и тренируют сердечно-сосудистую систему. Занятие спортом – одно из условий скорейшей реабилитации больного. Умеренная физическая активность повышает чувствительность инсулиновых рецепторов, ускоряет липолиз (сжигание жиров) и стабилизирует уровень общего холестерина в крови.
Стоит установить четкий режим дня – сформировать динамический стереотип. Стараться делать определенные вещи в четко отведенное время: спать, принимать пищу, заниматься спортом, работать и отдыхать. Стабильный режим дня снизит негативное влияние стрессовых факторов на вашу жизнь.
Аэробные тренировки, которые помогут сделать сердце сильнее:
- быстрая ходьба (6-7 км/час);
- скандинавская ходьба (с палками);
- плавание;
- езда на велосипеде (10-11 км/час);
- умеренный бег;
- утренняя зарядка.
Нельзя заниматься силовыми нагрузками, так как это отрицательно сказывается на сердце (чревато появлением гипертрофии желудочков) и грозит получением серьезных травм. Вести активную половую жизнь не запрещается, но в ряде случаев не рекомендуется.
Рекомендации по здоровому питанию
После инфаркта миокарда, как и после стентирования сердца, особое внимание уделяется диете. Рекомендуется ограничить прием поваренной соли (не больше 1 грамма в сутки) и насыщенных жирных кислот (свинины, маргарина и сала)
Насыщенные жиры провоцируют возникновение атеросклероза, а поваренная соль повышает артериальное давление. Разовое повышенное употребление хлорида натрия ведет к увеличению общего объема циркулирующей жидкости, а регулярное – к гипертонии.
Продукты, богатые холестерином, и сладости – ведущие факторы риска атеросклероза. Яйца, говяжий и бараний жир, куриная кожа, паштеты, колбасы, маргарины и сливочное масло – главные источники «вредного» холестерина (насыщенных жирных кислот).
Организм получает с пищей 15% всего холестерина, остальные 85% вырабатывает сам. Атеросклеротические бляшки состоят из холестерина и кальция. Вышеперечисленные продукты могут быть особенно опасны для тех, у кого есть наследственная предрасположенность к тромбообразованию.
Жизнь после стентирования сосудов сердца налагает определенные ограничения на прием кондитерских изделий. Сладкое может стимулировать тромбообразование в сосудах сердца и вызвать рецидив болезни. Сахароза (глюкоза и фруктоза) в больших количествах может вызвать инсулинорезистентность – еще один фактор, оказывающий губительное воздействие на сердце.
Нередко переедание может вызвать колющие боли в сердце, особенно у лиц, страдающих стенокардией. Сильная боль в грудном отделе после приема пищи – повод обратиться к лечащему врачу.
Важно исключить прием кофеиносодержащих средств, потому что они стимулируют центральную нервную систему. Кофеин – легкий стимулятор сердечной и бронхолегочной деятельности
Если вы любитель кофе, то дальше жить придется без него. Он опасен тем, что способен вызывать реперфузионные аритмии. Большое количество кофеина ингибирует ГАМК и ведет к чрезмерному возбуждению сердца.
Ишемическая болезнь сердца при сахарном диабете
Почти все сторонники здорового образа жизни и питания ратуют за значительное уменьшение в рационе сахара и соли, справедливо обвиняя переизбыток этих продуктов в усугублении многих болезней. Особенно сахарного диабета, гипертонии и других заболеваний, связанных с ожирением. Действительно ли сахар и соль настолько вредны или мы просто «не умеем их готовить»?
В консервах и колбасах, в соках и сладких напитках, в хлебобулочных изделиях и фруктах, не говоря уже о таких сладостях как конфеты, торты, сдоба, шоколад и иже с ними. То есть, чтобы исключить потребление сахара и соли в современном индустриальном мире, надо просто перестать есть совсем!
Мнение экспертов
Экспертные оценки в определении сильнейшего «вредителя» для нашего здоровья сильно рознятся.
Американские учёные выявили влияние сахара на гипоталамус, увеличивающее количество сердечных сокращений и уровень давления. Они же утверждают, что значительное снижение потребление соли приведёт к переизбытку в рационе обработанных продуктов и сахаров, а также увеличит содержание в крови определённых видов жиров, уровень которых сдерживается необходимым количеством соли.
Эксперты из Университета Новой Зеландии тоже пришли к выводу — сахар отрицательно воздействует на сердечную деятельность и гипертензию. Но последние исследования польской науки показали, что в небольших количествах сахар, наоборот, полезен и если человека лишить сахара совсем, в организме начнутся необратимые процессы, которые могут закончиться весьма плачевно.
Польза сахара
Сахар очень энергоёмкий продукт. И, конечно, древние системы выживания, заложенные в нашем мозгу, не могут, не реагировать на такое количество легкодоступной энергии. Этим объясняется наша непреодолимая тяга ко всему сладкому и сахаросодержащему.
И, если, в слаборазвитых странах и диких племенах этот механизм до сих пор служит сохранению жизни и здоровья, то в развитых государствах, где пища для большинства населения обильна и легкодоступна, запрограммированность мозга на потребление таких продуктов как сахара и жиры обратилась в свою противоположность и наносит серьёзный вред здоровью людей, которые не в состоянии справиться с инстинктами, заложенными природой.
Однако, сахар, употребляемый в ограниченных количествах, необходим и полезен:
- Снижает уровень склерозирования сосудов;
- Работает как профилактическое средство от тромбоза, замедляя образование атеросклеротических бляшек;
- У сластён реже развивается артрит;
- Оказывает стимулирующее действие на печень и селезёнку.
Сахар и давление
Безусловно сахар повышает давление. Но это не делает его врагом всего человечества. Эффект быстрого, но кратковременного повышения давления, широко используется в случаях неожиданного снижения артериального давления у гипотоников.
Или, когда донор сдаёт много крови, так как она жизненно важна в этот момент. Тогда продукты с повышенным содержанием сахара и кофеина не только не запрещены, а напротив, рекомендованы к обязательному употреблению.
Губительная «передозировка» сахара. Именно такую формулировку можно применять к сахару, сравнимому, по своему воздействию на человека, к сильным наркотикам.
Разумеется, организм человека, не занятый в это время тяжёлыми физическими нагрузками или усиленной мозговой деятельностью, не в состоянии израсходовать столько калорий и, как рачительный хозяин, он запасает оставшуюся часть впрок, синтезируя из воды и глюкозы жировые отложения.
Это свойство сахара нашло отражение в поговорке: «Пироженное три минуты на языке и всю жизнь на талии» . К тому же чувство насыщения после сладостей сохраняется очень недолго и организм требует новых и новых порций «сладкой радости», доставляемой нам дофамином — гормоном радости, который вырабатывается надпочечниками, в качестве поощрения за правильный выбор еды и мы, попадая в этот порочный круг, набираем «килограммы счастья», тяжким грузом давящие на нашу сердечно-сосудистую систему и здоровье.
ПОДРОБНОСТИ: Что делать если мажет. Почему месячные мажут, но не начинаются
Скачки давления, вызванные переизбытком глюкозы, поднимают давление и заставляют поджелудочную железу работать в авральном режиме, вырабатывая достаточное количество инсулина для извлечения избытка сахара из крови, что неизбежно приводит к дисфункции этого важнейшего органа и к целому ряду заболеваний, в том числе сахарному диабету.
Не полезны сладости и для зубной эмали. Соединяясь с зубным налётом, содержащим бактерии, кислоты и пищевые микрочастицы, сахар запускает усиленный окислительный процесс, приводящий к эрозии эмали с развитием в недалёком будущем кариеса и различных поражений пародонта.
У здорового человека показатель глюкозы в крови, на голодный желудок, соответствует 3,2-5,5 ммоль/л. После еды цифра может увеличиться до 7,7 ммоль/л, что тоже не является отклонением от нормы. Когда кровь для анализа берётся не из пальца, а из вены нормальным считается уровень 3,2-6,1 ммоль/л.
Норма меняется в зависимости от возраста:
- До 1 месяца — 2,8-4,4 ммоль/л;
- С месяца до 60 лет — 3,2-5,5 ммоль/л;
- С 61 года до 90 лет — 4,5-6,4 ммоль/л;
- Более 91 года — 4,2-6,7 ммоль/л
При обследовании, с целью постановки точного диагноза, следует учитывать на только возраст, но и пол, текущее состояние, заболевания в анамнезе, а также эмоциональный фон пациента.
2. Изучить непосредственные и отдаленные результаты коронарного стентирования при сахарном диабете 2 типа.
3. Сравнить результаты применения стентов без покрытия и стентов с антипролиферативным покрытием «Cypher» у больных сахарным диабетом.
4. Оценить роль клинических и морфологических факторов в возобновлении клиники стенокардии в отдаленном периоде после эндопроте-зирования коронарных артерий.
5. Определить тактику лечения больных ИБС в зависимости от степени поражения коронарного русла и клинического течения сахарного диабета.
Данная работа является одним из первых исследований в Российской Федерации, посвященных оценке непосредственных и отдаленных результатов стентирования коронарных артерий у больных сахарным диабетом. Впервые на достаточно большом материале дана сравнительная оценка результатов применения стентов с лекарственным покрытием «Cypher» и непокрытых стентов.
Показано снижение частоты рецидива стенокардии в отдаленном периоде после имплантации стентов, покрытых сиролимусом. Проведен анализ клинических и морфологических факторов, влияющих на частоту рестенозирования в отдаленном периоде. Практическая значимость.
Разработаны показания к стентированию больных сахарным диабетом 2 типа в зависимости от клинических особенностей течения диабета и морфологии поражений коронарных артерий. Полученные данные помогут оптимизировать критерии отбора пациентов для эндопротезирования. Основные положения, выносимые на защиту.
1. Стентирование является эффективным методом лечения больных ИБС с сопутствующим сахарным диабетом.
2. Высокая частота возобновления стенокардии в отдаленном периоде в большинстве случаев является следствием рестенозирования, обусловленного тяжестью течения сахарного диабета и сопутствующих нарушений липидного обмена.
3. Морфологические особенности поражения коронарных артерий при сахарном диабете (малый референтный диаметр артерии, диффузные поражения) являются ведущим фактором, влияющим на частоту рестенозирования в отдаленном периоде.
4. Применение стентов с лекарственным антипролиферативным покрытием позволяет значительно улучшить отдаленную клиническую эффективность эндопротезирования.
Реализация результатов исследования.
Научные положения и практические рекомендации, сформулированные в диссертации, внедрены в клиническую практику и нашли применение в НЦССХ им. А.Н. Бакулева РАМН. Полученные результаты можно рекомендовать к внедрению в клиническую практику кардиологических и кардиохи-рургических центров страны.
Публикация результатов исследования.
По теме диссертации опубликовано 9 научных работ, в том числе одна статья и глава в руководстве.
Апробация диссертационного материала.
Основные положения доложены и обсуждены на X, XI и XIII Всероссийских съездах сердечно-сосудистых хирургов (Москва, 2004, 2005, 2007 гг.), на IX и X Ежегодных сессиях НЦ ССХ им. А.Н. Бакулева РАМН с Всероссийской конференцией молодых ученых (Москва, 2005, 2006 гг.
Диссертация изложена на 120 страницах машинописного текста и состоит из введения, пяти глав, выводов, практических рекомендаций, иллюстраций и указателя литературы. Работа иллюстрирована и снабжена таблицами, диаграммами, рисунками. Указатель литературы включает 144 отечественных и зарубежных источника.
Основные данные о представленной работе.
Критерии включения и клиническая характеристика больных.
— наличие у пациентов ИБС сахарного диабета 2 типа;
— стенокардия и/или объективные признаки ишемии миокарда;
-наличие гемодинамически значимых ({amp}gt; 50% по диаметру) стенозов основных эпикардиальных коронарных артерий;
— первичный характер сужения нативных коронарных артерий;
— с острым инфарктом миокарда,
-выраженной застойной сердечной недостаточностью или отеком легких,
— с ранее выполненной операцией аорто-коронарного шунтирования,
— с сопутствующей патологией сердечно-сосудистой системы (клапан-
ные пороки сердца, аневризмы аорты), требующей хирургического лечения.
В соответствии с этими критериями в настоящее исследование было включено 100 из 178 больных ИБС с сопутствующим сахарным диабетом. Первую группу составили 40 пациентов, которым за период с января 1999 по июнь 2002 года выполнялось стентирование коронарных артерий с применением стентов без антипролиферативного покрытия.
Вторую группу составили 60 пациентов, которым с июня 2002 года по сентябрь 2007 выполнялось эндопротезирование с имплантацией стентов с лекарственным антипролифе-ративным покрытием «Cypher» («Cordis, Johnson{amp}amp;Johnson» США).
Причины
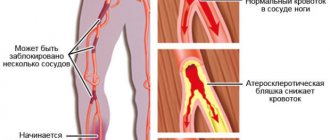
При сахарном диабете, особенно если второй тип, развивается атеросклероз. Причем чем старше возраст, тем более сильное сужение кровеносных сосудов. При стенозе в нижние конечности не доставляется достаточное количество кислорода и питательных веществ, поэтому возникают боли, которые пропорционально зависят от размера просвета сосудов
Важно при стенозе в 50% провести стентирование. Это поможет не только избавиться от болей, но и позволит сосуду в течение многих лет сохранять необходимый просвет
Существует два течения развития осложнений.
- Поражение нервов ног из-за постоянного повышенного сахара. В результате невозможно проведение нервного импульса, что приводит к потере чувствительности, поэтому может ничего и не болеть, однако процесс все равно прогрессирует. Это заболевание называется нейропатией.
- Прогрессирующий атеросклероз, закупоривающий сосуды, способствует развитию кислородного голодания. При этом исходе болевой синдром сильно выражен. Болят ноги практически постоянно.
Первое течение опасно тем, что даже малейшая микротравма останется незамеченной, а слабый иммунитет приведет к развитию язвы, лечение которой будет очень долгим.
Техника проведения стентирования
Прежде всего, перед проведением оперативного вмешательства пациенту в обязательном порядке проводят коронарографию сосудов сердца – это диагностическое исследование с применение контрастного вещества, которое позволяет установить точное место локализации патологического процесса и сужения просвета артерии. После того, как место поражения установлено, приступают к операции.
Инструкция проведения стентирования:
- перед вмешательством пациенту внутривенно вводят лекарственное средство, которое уменьшает свертываемость крови;
- вводят местный наркоз для обезболивания участка кожи, где будет производиться надрез;
- в нужном месте производится мелкий надрез или прокол, через который в просвет пораженной артерии вводится катетер, оснащенный специальным баллоном;
- баллон достигает точного места поражения, где самостоятельно раздувается, тем самым расширяя собой просвет артерии;
- на месте раздувшегося баллона под контролем эндоскопа врач устанавливает специальный фильтр, который впоследствии будет улавливать мелкие тромбы, кровяные сгустки, предупреждая развития инфаркта и инсульта;
- в прокол на коже вводится еще один катетер, оснащенный надувающимся баллоном – как только сжатый баллон достигает места сужения сосуда, конструкция расправляется, обеспечивая мощный каркас стенкам артерии;
- все хирургические инструменты извлекаются, на область вмешательства накладывают стерильную повязку или небольшой саморассасывающийся шов (если производился надрез кожи).
Продолжительность процедуры занимает от 1 до 3 часов, все действия хирурга контролируются на экране монитора. В процессе операции пациент не ощущает боли, неприятно лишь в тот момента, когда раздувается баллон. На видео в этой статье показано, каким образом проводится операция по установке стента, специалист подробно рассказывает о данной методике и видах стентов.
Анестезия при стентировании
Большинство эндоваскулярных процедур ангиопластики и стентирование сосудов нижних конечностей могут быть выполнены с умеренной внутривенной седацией и местной анестезией в месте прокола для доступа. Обязательно проводится мониторинг артериального давления, электрокардиограммы и уровня насыщения крови кислородом (пульсоксиметрия). На случай непредвиденных осложнений в операционной имеется дыхательный аппарат и дефибриллятор. Если операция проводится по поводу критической ишемии, то для комфортного положения пациента проводится эпидуральная анестезия (введение через катетер в область позвоночника анестезирующего препарата).
Лечение ишемической болезни сердца баллонная ангиопластика, коронарное стентирование
Баллонная ангиопластика
При этой процедуре, называемой также чрезкожной транссосудистой коронарной ангиопластикой (ЧТКА), для раскрытия суженного кровеносного сосуда используется специальный баллонный катетер. Баллон раздувается в области сужения и, вдавливая бляшку в стенку сосуда, открывает просвет коронарной артерии. Это снижает риск возникновения инфаркта миокарда.
Процедура обычно занимает не более часа, и пациенты выписываются вечером того же дня или утром следующего.
Баллонная ангиопластика
- Первые этапы ангиопластики выглядят так же, как и при диагностической процедуре (подготовка, проведение катетера и введение контрастного вещества).
- Врач проводит проводник через катетер к поврежденному участку артерии, наблюдая за этим на мониторе (а)
- Баллон вводится по проводнику и устанавливается в месте закупорки сосуда (б).
- Баллон раздувается, вдавливая бляшки в стенку артерии. Баллон может раздуваться несколько раз, прежде чем его удалят (в).
- На мониторе врач может увидеть и оценить полученный результат. После удаления баллона жировые отложения остаются вдавленными в артериальную стенку, что позволяет восстановить кровоснабжение сердца (г).
По статистике, повторное сужение артерии в том же месте происходит примерно у половины больных. Это явление называется рестенозом и проявляется, главным образом, в сроки от 3 до 6 месяцев после баллонной ангиопластики.
Имплантация коронарного стента
Для уменьшения риска рестеноза Ваш врач может рекомендовать процедуру, которая называется коронарное стентирование.
Имплантация коронарного стента
- При этой процедуре маленькая расширяемая баллоном стальная трубочка, состоящая из проволочных ячеек и называемая стентом, устанавливается в пораженный участок артерии. Стент поддерживает стенки артерии, тем самым улучшая кровоснабжение сердца.
- Стент, закрепленный на баллонном катетере, вводится в артерию и устанавливается в месте закупорки сосуда (а).
- Затем баллон раздувается. Стент расширяется и плотно вжимается в артериальную стенку (б).
- В зависимости от длины сужения может понадобиться один или более стентов. С помощью рентгена врач может убедиться в том, что стент установлен правильно. Для полной уверенности, что стент расширился правильно, баллон может раздуваться несколько раз. Наконец баллон сдувается и удаляется из артерии вместе с проводником и проводниковым катетером. Стент остается в сосуде постоянно, поддерживая артерию в открытом состоянии (в).
- После процедуры врач прижмет рукой место доступа катетера в артерию.
В случае, если доступ был осуществлен через руку, врач может наложить шов. Медицинские сестры будут внимательно следить за Вашими жизненными показателями. Если катетеры вводились в паховой области, Вам будет рекомендован постельный режим на несколько часов. После возвращения в комнату Вы сможете есть и пить в обычном режиме. В связи с тем, что контрастное вещество, используемое при исследовании, выводится через почки, мочеиспускание может быть более частым, чем обычно.
Продолжительность пребывания в больнице зависит, главным образом, от скорости заживления места пункции артерии. Большинство пациентов выписывается на следующий день после процедуры.
После возвращения домой Вы должны точно соблюдать рекомендации врача. Принимайте все выписанные Вам препараты и регулярно наблюдайтесь у Вашего кардиолога. Придерживайтесь диеты с пониженным содержанием жира
Также очень важно отказаться от курения и регулярно выполнять физические упражнения. Вышеперечисленные изменения в образе жизни способствуют снижению риска заболеваний сердца
Процедура проведения ТБКА
Подготовка
После проведения предварительного обследования (анализы, ЭКГ, ЭХО КГ, изотопная диагностика), Вам необходимо принять душ, сбрить волосы в области паха (при доступе через бедренную артерию). Следует отказаться от завтрака, или завтрак должен быть лёгким. Нужно иметь 1.5-2 литра минеральной воды без газа и новую видеокассету (или чистый CD-диск с возможностью записи).
Процедура
Продолжительность процедуры различная в каждом конкретном случае, в среднем 1-2 часа.
Пациента доставляют в лабораторию ангиографии после предварительной премедикации (в/м введение седативных препаратов). В лаборатории производиться укладка пациента на хирургический стол и установка кубитального катетера (в вену руки).
В лаборатории поддерживается стерильная чистота, поэтому родственники и друзья не могут присутствовать при процедуре. На руки и ноги накладываются электроды для постоянного мониторирования ЭКГ. Место пункции обрабатывается антисептиком, затем вводится анестетик (новокаин, лидокаин и др.). Процедура проводится под местной анестезией. При проведении анестезии пациент может чувствовать «покалывание иголочек». Через кубитальный катетер вводятся необходимые препараты. Помните – Вы можете говорить в процессе процедуры, сообщайте о любых изменениях в Вашем самочувствии врачу.
Вся процедура проводится под рентгеновским контролем. Катетер с баллоном на конце вводится через место пункции и продвигается по направлению к сердцу.
Когда катетер достигнет места стеноза, Вы можете почувствовать дискомфорт за грудиной, это является нормальным явлением. Во время раздувания баллона может появиться боль. Врач может попросить задержать дыхание на несколько секунд.
После проведения процедуры пациент переводиться в блок интенсивной терапии для динамического наблюдения за ЭКГ, показателями крови и местом пункции. В артерии в течение нескольких часов находится маленький гибкий катетер (интродьюсер), который затем удаляется врачом. Накладывается давящая повязка на место пункции. В это время не разрешается сгибать ногу. На следующий день пациента переводят в палату, снимают повязку и разрешают ходить.
Есть и пить можно сразу после процедуры. Рекомендуется выпить 1-1.5 литра минеральной воды для лучшего выведения контраста.
Первые несколько дней после проведения ТБКА нужно несколько ограничить физическую активность (нагрузку на нижние конечности).
Так выглядит стент
Возможные осложнения и риск.
Если Вы следуете рекомендациям врачей, риск от процедуры минимален. В случае осложнений немедленно будет оказана помощь в полном объёме (вплоть до экстренной операции коронарного шунтирования.).
Возможные осложнения:
- Кровотечение в месте пункции.
- Нарушение ритма сердца.
- Аллергическая реакция на контраст.
- Тромбоз коронарной артерии в месте баллонирования.
- Развитие инфаркта миокарда.
После процедуры
Врач может изменить терапию (например отменить нитраты, бета-блокаторы, назначить средства, влияющие на свёртываемость крови). Впоследствии мы рекомендуем периодически проходить обследование – лабораторные исследования, ЭКГ, нагрузочный тест, изотопная диагностика и др.
В некоторых случаях возможно возникновение рестеноза коронарной артерии. Поэтому, сли Вы почувствуете загрудинную боль, сообщите своему лечащему врачу.
Помните, что процедура ТБКА является наиболее безопасным методом лечения ишемической болезни сердца и находит всё более широкое применение.
Реабилитация после стентирования коронарных сосудов сердца
После перенесенного стентирования артерий пациенту некоторое время лучше всего соблюдать постельный режим – это уменьшит вероятность развития рецидива сужения просвета сосудов, и снизит риск послеоперационных осложнений.
Жизнь после стентирования коронарных сосудов сердца предполагает прохождение кардиологической реабилитации, в основе которой специальное диетическое питание, позитивный настрой и лечебная физкультура.
Восстановления после стентирования сосудов сердца, как правило, наступает быстро, но для этого пациенту следует четко соблюдать рекомендации лечащего врача, среди которых:
- ограничить физические нагрузки;
- отказаться на время от приема ванны, только душ;
- не поднимать тяжести, весом более 3 кг;
- не водить автомобиль в течение 3-4 недели после стентирования;
- избегать стрессов и переживаний.
ЛФК после стентирования сосудов сердца
Лечебная физкультура назначается пациентам уже со 2 недели после перенесенной операции. Упражнения расписываются для каждого сугубо индивидуально врачом кардиологом.
Как правило, это не сложные нагрузки, умеренные, которые помогают привести в норму показатели артериального давления, вес, укрепляют мышцы и препятствуют инфарктам и инсультам.
Диета
Так как главной причиной развития ишемической болезни сердца и атеросклероза является несбалансированное питание, и поглощение пищи, богатой быстрыми углеводами и жирами, пациенту, перенесшему стентирование коронарных сосудов, следует уделить особенное внимание своему рациону. Как жить после стентирования коронарных сосудов и чем питаться? Прежде всего, из рациона питания полностью исключаются такие продукты:
Как жить после стентирования коронарных сосудов и чем питаться? Прежде всего, из рациона питания полностью исключаются такие продукты:
- маргарин, смалец, сливочное масло;
- сдобная выпечка;
- шоколад;
- пирожные и торты с жирным кремом;
- крепкий черный кофе, чай;
- субпродукты – мозги, печенка, почки;
- сало.
Следует также ограничить употребление поваренной соли и молочных продуктов с высокой жирностью. Для приготовления пищи используют растительные масла, а сами блюда лучше всего готовить посредством тушения, отваривания, запекания без корочки.
Основу рациона составляют злаки, свежие овощи и фрукты, зелень, орехи, мясо нежирных сортов, жирная рыба (скумбрия, треска, лосось). Именно жирные сорта рыбы богаты полиненасыщенными жирными кислотами, которые предотвращают образование атеросклеротических бляшек и закупорку артерий.
Для того чтобы пациент хорошо себя чувствовал после установки стента, ему необходимо соблюдать следует рекомендации врача:
- принимать лекарственные препараты, назначенные для предупреждения образования тромбов – обычно это Ацетилсалициловая кислота или Плавикс;
- не допускать скачков артериального давления – при аретриальной гипертензии назначают лекарственные препараты, нормализующие давление;
- соблюдать антихолестеринову диету и принимать препараты, понижающие уровень холестерина в крови;
- вести активный образ жизни.
В качестве заключения следует отметить, что проведение стентирования сосудов сердца не является прямым показанием к инвалидности пациента, однако, если состоянию сопутствуют другие заболевания, нарушающие работоспособность человека, то ему могут выдать направление на комиссию ВКК, где будут решать вопрос, нужна ли инвалидность.
Возможные осложнения
Осложнения после баллонной ангиопластики сосудов нижних конечностей обычно развиваются в ходе проведения вмешательства и должны немедленно устраняться. Способы для устранения этих осложнений имеются в арсенале сосудистых хирургов. Чаще всего наблюдаются следующие осложнения:
- Кровотечение из места доступа (гематома или псевдоаневризма) — чаще всего бывает при нарушении пациентом постельного режима. Иногда требует открытого доступа для устранения источника кровотечения.
- Инфекция места пункции — очень редкое осложнение. Она может развиваться при тяжёлых гнойно-деструктивных процессах на нижней конечности. Лечить необходимо антибиотиками. При необходимости проводить вскрытие гнойного очага.
- Повреждение почек контрастом — редкое осложнение от контрастного вещества.
- Диссекция (расслоение) артерии — иногда наблюдается при сложных поражениях и попытках субинтимального прохождения. Чаще всего удаётся устранить с помощью установки стента.
- Закупорка артериального русла кусочками бляшки — может определяться при контрольной ангиографии.
- Перелом стента в местах его изгиба — позднее осложнение, связанное с механической нагрузкой на металл.
- Повторное сужение в месте установки стента (рестеноз) — процесс зарастания просвета стентированного сегмента.
- Разрыв артерии — осложнение, развивающееся из-за избыточного раздувания баллона в резко кальцинированном сосуде. Выявляется в ходе контрольной ангиографии. Часто удаётся стабилизировать ситуацию длительной экспозицией баллона, может потребоваться установка стент-графта или открытая операция.
- Спазм артерий — реакция на раздувание сосуда баллонном. Встречается в 10% процедур. Для устранения спазма могут вводиться лекарственные препараты (папаверин, нитроглицерин).
Частота всех осложнений составляет не более 5% от всех проведённых процедур и они обычно своевременно устраняются в ходе вмешательства.
Сравнение стентирования и шунтирования их плюсы и минусы
Если сравнивать, что лучше – стентирование или шунтирование, для начала нужно определиться, чем они различаются.
Стентирование, в отличие от шунтирования, эндоваскулярный метод и проводится без вскрытия грудной клетки и осуществления крупных разрезов. Шунтирование же чаще всего это полостная операция. С другой стороны, установка шунта является более радикальным методом, позволяющим справиться со стенозом при множественной закупорке или полном перекрытии. Стентирование в таких ситуациях зачастую оказывается бесполезным или невозможным.
Принцип шунтирования сердца
Стентирование чаще всего используется для лечения молодых пациентов с небольшими изменениями сосудов. Пожилым пациентам с серьезными поражениями все-таки показана установка шунта.
При операции стентирования достаточно местной анестезии, а при установке шунта приходится не только использовать общий наркоз, но и подключать больного к аппарату искусственного кровообращения.
Существущая после стентирования риск образования тромбов вынуждает пациентов долгое время принимать специальные препараты. Кроме того, возможен и рестеноз. Новые поколения стентов, конечно, помогают решать эти проблемы, но, тем не менее, это случается. Шунты тоже не идеальны – они, как и любые сосуды, подвержены дегенеративным процессам, атеросклерозу и т.д., поэтому через какое-то время могут выйти из строя.
Сроки восстановления также различаются. После малоинвазивного стентирования больной может покинуть клинику уже на следующий день. Шунтирование предполагает более длительный период восстановления и реабилитации.
Виды стентов и их особенности
Стент — это пружина цилиндрической формы, сделанная из специального металла или пластика. Она вводится в пораженный сосуд в сжатом виде и расправляется в нужном месте с помощью баллона, в который подается давление. Баллончик затем извлекается, а пружина остается на месте, удерживая сосудистую стенку.
Виды стентов отличаются по конструкции, а также по материалу, из которого они изготовлены.
В кардиохирургии используются следующие конструкции:
- Изготовленные из тонкой проволоки, их так и называют — проволочные;
- Состоящие из отдельных звеньев в виде колец;
- Представляющие собой сплошную трубку – тубулярные;
- Выполненные в виде сетки.
При острых состояниях (во время инфаркта или приступа нестабильной стенокардии) чаще используют голые металлические стенты. Их применяют, когда сужение коронарных артерий не достигает критического уровня и вероятность дальнейшего стеноза мала.
Стенты с лекарственным покрытием
Существует несколько видов таких стентов. Они представляют собой металлические конструкции с полимерным покрытием, на которое нанесен слой лекарства, подавляющего рост ткани сосуда.
Постепенно это лекарство поступает в организм, а полимер растворяется. Остается металлический каркас, поддерживающий стенки артерии. Биосовместимые стенты с лекарственным покрытием широко применяются в европейских и российских клиниках.
Стент с биорастворимым покрытием
Сроки рассасывания стенда
Предварительно разрушенная специальным баллончиком атеросклеротическая бляшка должна зажить, чтобы на ней не образовались тромбы. В период от 3 до 6 месяцев стент «работает», выделяя лекарство, заживляющее эндотелий сосуда (внутреннюю оболочку) и не давая ей патологически разрастаться.
Изготовлен скаффолд из тончайшей металлической сетки (почти в 20 раз тоньше человеческого волоса) с биорастворимым полимерным покрытием. Через полгода конструкция полностью покрывается эндотелием, а полимерное покрытие, содержащее лекарство, растворяется. В результате в артерии сохраняется нормальный просвет, а ее стенки остаются эластичными.
Стентирование при диабете в германии, франкфурт
Русский Медицинский Сервер / Немецкая клиника Заксенхаузен / Стентирование при сахарном диабете в немецкой клинике Заксенхаузен
Лечение сахарного диабета в специализированной клинике Германии, Франкфурт
Сахарных диабет – одна из самых распространенных причин раннего и выраженного повреждения сосудов. Нередко их патология появляется задолго до других его симптомов у не подозревающих о своей болезни пациентов. Быстрое прогрессирование атеросклероза артерий сердца и нижних конечностей, особенно на фоне гипертонической болезни – типичная картина.
Например, сахарный диабет любого типа увеличивает риск ишемической болезни сердца (ИБС) в 4-6 раз, а каждый второй из пациентов с впервые установленным диагнозом сахарного диабета уже страдает ИБС, причем опасными бессимптомными и безболевыми формами.
Атеросклеротический стеноз артерий нижних конечностей – причина тяжелых ишемических осложнений диабета, приводящих к ампутациям.
Поэтому восстановление проходимости артериального русла при диабете –насущная необходимость. Стентирование артерий – один из компонентов сложного комплексного лечения этих пациентов. Оно имеет для них несомненные преимущества. Ведь у большинства есть абсолютные или относительные противопоказания к «большим» операциям с общим наркозом и широким вскрытием тканей и полостей тела.
Стентирование же артерий – малоинвазивное интервенционное вмешательство. Оно выполняется через прокол артерии, под местной анестезией. Все остальные этапы операции проходят внутри сосудов, под контролем рентгеновской ангиографии, и совершенно безболезненны.
Сначала выполняют рентгенографию сосудов с контрастным веществом, а после их визуализации проводят и устанавливают с помощью катетера в область сужения стент. Это особая сетчатая металлическая конструкция, которая расширяет зону стеноза и фиксирует ее в этом положении, обеспечивая нормальный кровоток.
Такие операции, будучи очень эффективными, значительно легче переносятся больными, чем традиционные открытые вмешательства.
Поэтому они показаны всегда, когда есть технические возможности для восстановления кровообращения этим способом, а эффект от консервативного лечения отсутствует.
Они являются методом выбора в случаях критической ишемии миокарда или конечностей, так как обеспечивают стремительное исчезновение клинических проявлений сосудистых осложнений.
Еще одно преимущество – операции стентирования можно выполнять неоднократно, а у пациентов с сахарным диабетом такая необходимость возникает довольно часто.
Это связано со специфическими, так называемыми пролиферативными, процессами в сосудистой стенке, характерными для этой группы больных.
Из-за разрастания внутренних оболочек сосудистой стенки риск рестеноза (повторного сужения сосуда) у них повышен.
Стентирование у пациентов с сахарным диабетом имеет свои особенности:
- более чем в 70% приходится видеть множественное поражение артерий;
- более 80% составляют структурно неблагоприятные варианты поражения;
- в отдаленном периоде высока частота рецидива стенокардии, ишемии нижних конечностей, обусловленная повторным стенозированием;
- риск рестеноза повышают увеличенный уровень холестерина, большая протяженность первично стенозированного сегмента и малый диаметр артерий, поэтому после стентирования необходим строгий контроль липидного спектра и гликемии;
- после коронарного стентирования контрольная ангиография с целью выявления рестенозов выполняется не позже, чем через год, а при рецидиве стенокардии – раньше;
- у большинства пациентов с поражением периферических артерий нижних конечностей – критическая ишемия: они не могут пройти без боли более 25 метров и имеют трофические нарушения стоп. У них протяженные, более 10 см, и множественные стенозы и окклюзии (участки полной непроходимости) артерий ног;
- стентирование артерий нижних конечностей проводится, если проходимы несколько сегментов подколенной артерии и хотя бы одна артерия голени;
- для успешного стентирования расстояние между окклюзией и стенозом должно быть не менее 3-х см;
- обязательна предоперационная антиагрегантная терапия в течение нескольких месяцев;
- более эффективно лечение коротких участков стенозов;
- устранение окклюзий проблематично, но если их удается пройти катетером, отдаленные результаты не отличаются от результатов лечения стеноза (частичного сужения).
Использование стентов нового поколения, выделяющих на протяжении длительного времени лекарственный препарат, позволило почти в 2 раза сократить частоту рестенозов.
Стенты с лекарственным покрытием CYPHER, высвобождают сиролимус. Этот препарат подавляет пролиферативные процессы в артериях, столь характерные для пациентов с сахарным диабетом.
В результате необходимость в повторных операциях из-за развившегося рестеноза значительно снижается.
В клинике Заксенхаузен во Франкфурте пациенты с сахарным диабетом, нуждающиеся в стентировании, курируются врачами Центра диабетологии и Центра ангиологии, интервенционной кардиологии и радиологии клиники.
Поэтому даже в самых сложных случаях они получают высокотехнологичную, эффективную, комплексную помощь.
Так, клиническая эффективность стентирования коронарных артерий у таких пациентов составляет 97%, а периферических артерий – 95% в первый год после операции.
+7 – лечение в немецкой клинике Заксенхаузен
ЗАПРОС в КЛИНИКУ
Источник: https://www.rusmedserv.com/zaksenhauzen/StentingDiabetes/
Реабилитационный период
Реабилитация после стентирования включает в себя комплекс мер, которые помогут человеку быстрее восстановиться и снизить риск рецидива болезни. Сразу после операции пациент должен соблюдать строгий постельный режим в условиях стационара (1-2 дня). Лечащий врач в это время постоянно контролирует состояние человека. Когда пациента выпишут, он должен обеспечить себя максимальным покоем в домашних условиях. Физические нагрузки на первых порах запрещены. Кроме того, после стентирования нельзя принимать горячий душ/ванну.
Реабилитация после стентирования предполагает прием назначенных врачом медикаментов. С помощью лекарств риск развития инфаркта миокарда значительно снижается, а такие показатели, как продолжительность и качество жизни при ишемическом заболевании сердца повышаются. Длительность курса в среднем составляет до полугода. К списку назначаемых препаратов после стентирования сосудов относятся:
- снижающие количество холестерина в крови;
- антиаргеганты;
- антикоагулянты.
Во время реабилитационного периода важно соблюдать диету. В рационе человека должны быть ограничены жирные продукты
При гипертонии стоит отказаться от соли. Если пациент страдает сахарным диабетом, его рацион должен содержать исключительно продукты девятого стола по Певзнеру. Людям с ожирением стоит максимально сократить калорийность потребляемой пищи.
Перенесший стентирование сердечных сосудов человек через 1-2 недели после операции должен регулярно выполнять ЛФК (лечебную физкультуру). Правила:
- Идеальным вариантом являются пешие прогулки. Показана легкая домашняя работа.
- Продолжительность нагрузок должна ограничиваться 30-40 минутами и проводиться ежедневно.
- Прекрасным реабилитационным средством считается терренкур – ограниченные по времени, углу наклона и расстоянию восхождения по специально организованным маршрутам.
- Занятия способствуют мягким тренировкам сердца и постепенно восстанавливают его функцию.
При каких болезнях прибор портится быстро
Быстрая порча стентов происходит под влиянием трех основных факторов:
- Нарушение сосудистой стенки – в основном неспецифично для каких-либо заболеваний и развивается в том случае, если эндотелий сосуда слишком интенсивно покрывает стент, приводя к сужению просвета сосуда.
- Нарушение свертываемости крови – может происходить из-за воздействия внешних факторов (перегревание, обезвоживание) или на фоне хронических заболеваний (атеросклероз, ферментопатии, паразитарные инвазии, хронические заболевания печени).
- Замедление тока крови – в основном сопровождается приступом стенокардии и объясняется спазмированием мелких сосудов, обеспечивающих кровоток в сердечной мышце.
Сахарный диабет расценивается врачами, как заболевание, которое может привести к ускоренной порче стента, однако противопоказанием к вмешательству наличие диабета не является.
Пациентам с некомпенсированным сахарным диабетом в большинстве случаев отказывают в стентировании, так как высок риск осложнений.