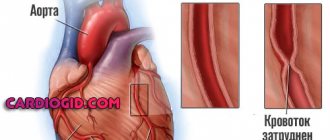
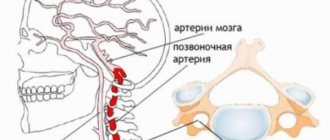
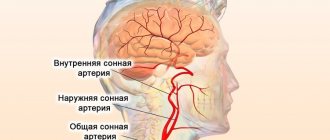
Синдром Лериша — это комплекс клинических проявлений, вызванных сужением или окклюзией брюшной аорты в месте ее раздвоения, что приводит к эректильной дисфункции, синюшности ног и другим болезненным симптомам.
Общеизвестно, что аорта — самая крупная кровеносная артерия. Примерно на уровне пупка она раздваивается и через малый таз уходит в конечности. Но если по тем или иным причинам диаметр аорты или обеих подвздошных артерий уменьшается, это может привести к кислородному голоданию. Условная «зона поражения» — органы мочеполовой и репродуктивной систем, а также верхние отделы ног.
Такие состояния в медицине называют аортоподвздошными окклюзиями, а сам термин — синдром Лериша — имеет множество синонимов (хроническая закупорка аорты, атеросклеротический тромбоз брюшной аорты). Патология известна медицине довольно давно, но свое нынешнее название она получила в честь французского хирурга Рене Лериша (1879-1955), который в 1940 году произвел первую в мире резекцию и поясничную симпатэктомию закупоренной брюшной аорты.
Синдром считается исключительно мужской патологией, они сталкиваются с ней в 10 раз чаще женщин, а условной возрастной группой риска считается промежуток от 40 до 60 лет. Но здесь важно понимать, что хроническая закупорка аорты — это именно набор клинических проявлений, а вовсе не самостоятельное заболевание. Следовательно, лечение синдрома и игнорирование причин, его вызвавших, позволит добиться видимого улучшения состояния пациента, но не остановит деструктивные процессы в аорте.
Факторы риска
Как и любое другое заболевание, появление синдрома зависит от образа жизни человека и его наследственности. Таким образом к основным факторам риска возникновения патологии можно отнести:
- Мужской пол;
- Генетическую предрасположенность;
- Эндокринные заболевания;
- Нарушение обмена веществ;
- Пагубные привычки: курение, алкоголизм;
- Сахарный диабет;
- Затяжные депрессии, стрессовые ситуации;
- Пассивный образ жизни;
- Неправильное питание с преобладанием жирной пищи;
- Недостаток отдыха, сна;
- Регулярное повышение артериального давления.
Чаще всего синдром Лериша появляется вследствие атеросклероза подвздошных артерий и аорты, неспецифического аортоартериита и облитерирующего эндартериита, которые могут привести к тромбозу, атеросклерозу и нарушению проходимости просветов.
сужение и блокировка артерий
Обычно на первых этапах аномалии возникает сужение кровеносных сосудов, затем происходит прекращение кровотока. В тяжелых случаях возникает недостаток кислорода в клетках организма, нарушается трофика, начинается отмирание тканей. Синдром сопровождает ишемия сердца и сосудов головного мозга.
Симптоматика
Симптомы у синдрома Лериша следующие:
- Возникновение пристеночных кальцинозов и тромбов.
- Чрезмерное утолщение стенок аорты.
- Наличие сильной болезненности икроножных и ягодичных мышц, которая усиливается во время ходьбы или бега.
- Наличие перемежающейся хромоты.
- Патология дистального кровотока.
- Чувство зябкости в конечностях, причем это крайне редко объясняется действительным снижением температуры в окружающей среде.
- Усиливающаяся эректильная дисфункция, рано или поздно приводящая к полной импотенции. Стоит отметить, что лечение полового бессилия в данной ситуации является совершенно бесполезным. Симптомы синдрома Лериша довольно неприятны.
- Присутствие синюшности кожи ног выше колена.
- Снижение мышечной массы тела.
- Температура пораженной конечности обычно уменьшена на один-два градуса.
- Наличие изъязвлений на кожных покровах, которые на последней стадии могут приводить к некротизации. При этом поражение затрагивает преимущественно ступни.
- Невозможность определения пульсации бедренной артерии.
- Присутствие систолического шума в области паха.
Основные причины развития болезни
Синдром Лериша может быть врожденным или приобретенным.
К врожденным изменениям относят заложенную генетически фиброзно-мышечную дисплазию и закупорку сосудов кровотока.
Среди основных приобретенных причин можно выделить следующие:
- Гипоплазии и аплазии аорты;
- Хронические заболевания артерий;
- Эмболии и тромбозы;
- Формирование сгустков крови в кровеносных сосудах;
- Воспаление аорты и перерыв ее дуги.
Основные изменения при синдроме возникают в зоне разделения аорты на 2 равные части и в области ответвления подвздошной аорты. При атеросклерозе в этом месте наблюдается скопление бляшек. Вследствие артериита сосуды утолщаются и теряют свою эластичность. Если терапия в этот момент отсутствует или не приносит должного эффекта, возникает сужение аорты, которое приводит к скоплению тромбоцитов. Недостаточное количество крови, поступающее в органы таза и нижние конечности, приводит к гипоксии тканей и нарушению метаболизма. Появляется ишемия различных органов: первое время при физической нагрузке, а по мере развития синдрома – даже во время покоя.
Послеоперационный период и осложнения синдрома Лериша
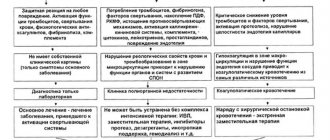
Особенно неблагополучны в смысле тромбоза протеза и возникающих в связи с этим нарушений гемодинамики первые часы послеоперационного периода. Самой важной задачей анестезиолога и врача палаты является поддержание стабильных условий гемодинамики после операции, ибо снижение давления ниже 100 мм рт. ст. может вызвать тромбоз шунта. Все неудачи при этих операциях происходят в первые минуты и часы после окончания операции. Процент поздних тромбозов при синдроме Лериша весьма невелик. Обычно после травматичной и продолжительной операции и значительной кровопотере при включении шунта в кровоток наступает падение артериального давления. Этот период требует со стороны анестезиолога принятия соответствующих мероприятий. Введение сосудосуживающих средств (эфедрин, адреналин, норадреналин), повышая периферическое сопротивление, еще больше затрудняет работу сердца и приводит к еще большему истощению сократительных ресурсов миокарда. Поэтому такие средства нужно назначать в минимальных дозах.
Наблюдаемые иногда состояния коллапса с неудержимым падением артериального давления объясняются истощением адреналовой системы и недостаточностью надпочечников. Поэтому перед и во время операции больным следует назначать кортизон (50—75 мг суспензии гидрокортизона за 1—2 дня перед операцией), а также в течение 2—4 дней и после операции.
Вместо сосудосуживающих средств при падении артериального давления в послеоперационном периоде рационально вводить быстродействующие сердечные средства (строфантин).
Другим почти постоянным осложнением послеоперационного периода при синдроме Лерише являются тяжелые парезы кишечника вследствие травмы нервного аппарата (прежде всего plexus aorticus) и неизбежного образования гематомы забрюшинного пространства. Для борьбы с этим осложнением необходимо обеспечить введение больному достаточного количества белков (трансфузия плазмы) и в течение 2—4 дней после операции провести комплекс мер по борьбе с послеоперационным парезом кишечника (ограничить питание через рот, назначить введение питуитрина, гипертонического раствора поваренной соли внутривенно, клизмы с гипертоническим раствором, промывание желудка, сифонные клизмы). Некоторые врачи рекомендуют перед окончанием операции введение через нос тонкого катетера, который затем проводят в кишечник, через него в послеоперационном периоде эвакуируют содержимое тонкого кишечника. Для профилактики пареза кишечника во время операции следует проводить новокаиновую блокаду брыжейки тонкого кишечника и забрюшинного пространства.
Терапия антикоагулянтами после операции многими авторами не рекомендуется. Такое лечение проводят лишь при угрозе тромбоза (гепарин внутримышечно равными дозами под контролем времени свертывания крови). Через 2—3 дня гепарин следует заменить кумариновыми препаратами.
Возникли вопросы или что-то непонятно? Спросите у редактора статьи — .
Восстановительные операции при синдроме Лериша более чем в 90% приводят к успешным результатам непосредственно после вмешательства. Отдаленные результаты также весьма благоприятны. Возможность повторных операций при синдроме Лериша еще более улучшает отдаленные результаты.
Статью подготовил и отредактировал: врач-хирург Пигович И.Б.
Видео:
Полезно:
Статьи по теме:
- Синдром Такаясу Окклюзия ветвей дуги аорты – синдром Такаясу, это закупорка сосудов, отходящих от дуги аорты….
- Облитерирующий атеросклероз артерий При облитерирующем атеросклерозе артерий поражение магистральных сосудов происходит обычно в какой-либо одной области тела, иногда…
- ПАНДАС-синдром При оценке ребенка с клиникой хореи также следует помнить о синдроме PANDAS (Pediatric Autoimmune Neurophsichiatric…
- Синдром Горнера после тиреоидэктомии Синдром Горнера впервые описанный Бернаром (1853) и Хорнером (1869), включает тетраду симптомов: односторонние миоз, птоз,…
- Классификация аневризм аорты Аневризмы аорты подразделяются: по локализации: а) грудного отдела: синуса Вальсальвы (А), восходящей части (В), дуги…
- Диагностика окклюзионных поражений брюшной аорты Диагностика окклюзионных поражений брюшной аорты. Ангиографическая семиотика окклюзионно-стенотических поражений брюшной аорты определяется морфологией и локализацией …
Симптомы болезни
Уже на начальных стадиях протекания заболевания синдром Лериша сопровождается:
- Онемением в ногах и их слабостью;
- Покалыванием, чувством жжения в нижних конечностях;
- Болями в икроножных мышцах после длительной ходьбы.
Иногда заболевание может оставаться незаметным вплоть до появления серьезных симптомов:
Импотенции. Проблемы с половой жизнью у мужчин появляются вследствие уменьшения тонуса мышц и недостаточного поступления крови в область таза.- Хромоты. Данный признак возникает из-за патологий кровотока в конечностях. Хромота может быть высокой и низкой, в зависимости от расположения сужения кровеносных сосудов. В случае низкой хромоты неприятные ощущения иррадиируют в стопы. Иногда при движениях болевые ощущения переходят в область поясничного отдела.
- Снижения мышечного тонуса в ногах.
- Отсутствия пульса в артериях ног.
- Тромбоза и острого нарушения кровотока.
Синдром Лериша можно определить и по внешнему виду нижних конечностей.
Кожа ног сначала бледнеет, а затем приобретает синюшный оттенок. Начинают выпадать волосы, ломается и перестает расти ногтевая пластина. Часто появляются синяки, трофические язвы, некрозы. В конечном счете больному грозит гангрена и ампутация конечности.
Прогноз и жизнь с артериитом Такаясу
Артериит Такаясу является хроническим заболеванием и может нуждаться в длительном лечении. У некоторых пациентов нет симптомов или присутствуют только легкие признаки заболевания, однако другие являются инвалидизирующими или нуждаются в операции более одного раза. Побочные эффекты от лекарств, в основном глюкокортикоидов, могут вызывать беспокойство. Пациенты, принимающие иммунодепрессанты, подвержены риску инфекций.
Поскольку артериит Такаясу может вызвать проблемы с сердцем, высокое кровяное давление и инсульт, пациентам с болезнью Такаясу следует поговорить со своим врачом о способах снижения риска возникновения этих серьезных проблем. Мерить артериальное давление на руке часто не правильно, потому что оно будет ложно низким из-за заблокированных артерий, поэтому врачу может потребоваться мерить артериальное давление на ноге.
Заболевание может повториться после лечения или может незаметно усугубиться. Часто очень трудно понять, рецидивировал ли синдром Такаясу снова. Таким образом, большинству пациентов нужны частые визиты к врачу и проведение ангиограмм.
Стадии
Клиника болезни предполагает 4 стадии заболевания:
- Первая стадия характеризуется слабостью, зябкостью, онемением и жжением в ногах, а также появлением хромоты после длительных прогулок.
- На второй – уменьшаются просветы артерий, образовываются трофические язвы, нарушается рост волос и ногтей.
- Во время третьей – ослабевают мышцы нижних конечностей, болевые ощущения возникают даже в состоянии покоя.
- Четвертая – самая опасная стадия, которую сопровождают множественные язвы, нестерпимая боль и некроз мягких тканей. Пациент не может ходить. В срочном порядке требуется ампутация.
Диагностика синдрома
При возникновении подозрений на синдром Лериша необходимо немедленно обратиться к специалисту, чтобы не допустить появления осложнений.
В первую очередь врач должен прощупать пульс на артериях нижних конечностей, осмотреть их: ноги не должны быть бледными и холодными.
синдром Лериша на снимке
Следует пройти коагулограмму и лабораторные исследования на определение глюкозы, липидного спектра и гликозилированного гемоглобина.
Чтобы выявить стадию заболевания и место возникновения очага поражения, нужно провести компьютерную аортографию и ангиографию с введением контрастного вещества. Для проверки состояния артерий пациенту предлагают выполнить ряд упражнений на беговой дорожке.
Благодаря скринингу можно провести УЗИ сосудов с дополнительной допплерографией. Обязательным является обследование состояния мозговых и коронарных артерий.
Как диагностируется синдром Такаясу?
Врачи чаще всего обнаруживают болезнь Такаясу при проведении ангиограммы, которая показывает, насколько хорошо кровь течет в артериях. Врач часто назначает ангиограмму, когда у пациента наблюдаются симптомы и аномальные результаты физического обследования. Признаки включают в себя потерю пульса или низкое кровяное давление в руке, или ненормальные звуки («шумы»), прослушиваемые в больших артериях с помощью стетоскопа.
Существуют различные типы ангиограмм, в том числе стандартные, которые включают инъекцию красителя непосредственно в артерию во время проведения рентгенологического исследования. Менее инвазивные типы ангиографии используют другой метод визуализации, такой как компьютерная томография, и называется КТ-ангиография или КТА. Когда используется МРТ — магнитно-резонансная томография — это называется магнитно-резонансная ангиография или МР-ангиография, МРА.
Лечение
Лечение болезни должно быть комплексным. Если терапия началась вовремя, вполне достаточно будет консервативного лечения в совокупности с другими физиотерапевтическими процедурами и средствами народной медицины. Оперативное вмешательство понадобится на заключительных стадиях развития болезни.
Консервативная терапия
Перед началом применения различных медикаментозных препаратов следует пройти полное обследование организма и убедиться в том, что больной действительно имеет синдром Лериша на первой или второй его стадии. В этом случае главная цель лечения сводится к расширению пораженных сосудов и повышению функционирования вспомогательных артерий. Для этого врачи используют:
- Средства, расширяющие сосуды: «Папаверин», «Фентоламин»;
- Ганглиоблокаторы: «Мидокалм», «Васкулат»;
- Холинолитические препараты: «Дибазол», «Андекалин»;
- Обезболивающие средства: «Спазмолгон», «Пентоксифиллин»;
- Медикаменты, уменьшающие густоту крови: «Тромбо-Асс», «Анопирин», «Варфарин».
Назначать препараты и устанавливать необходимую дозировку должен только лечащий врач. Также не стоит самостоятельно изменять или отменять курс терапии. При появлении каких-либо побочных действий обязательно нужно проконсультироваться со специалистом.
Вместе с медикаментозным лечением можно использовать и физиотерапевтические воздействия: токи Бернара, оксигенацию, массаж. Больным рекомендован отдых в санаториях. Окажут положительное влияние и грязевые аппликации, сероводородные и радоновые ванны.
Оперативное вмешательство
Помочь пациенту с синдромом Лериша на последних стадиях реально только с помощью реконструктивной операции. Выделяют несколько видов вмешательства:
- Протезирование. В этом случае удаляют пораженный участок артерии, вместо него устанавливают синтетический протез или аутовену.
- Эндартерэктомия. Специалисты извлекают атеросклеротическую бляшку и ушивают сосуд, замещая его синтетическим материалом.
- Стентирование. В поврежденный сосуд устанавливают специальный каркас, по которому может передвигаться кровь. Такой метод особенно подойдет людям с болезнями мозга и сердца.
- Аорто-бедренное шунтирование. Во время операции на пораженный участок накладывают анастомоз. При наличии бифуркации специалисты используют протез.
1 – аорто-бедренное шунтирование, 2- стентирование
После операции происходит полное восстановление проходимости сосудов. Больные возвращаются к обычной жизни, но от больших физических нагрузок все-таки стоит отказаться. Пациентам рекомендуется принимать антитромбоцитарные препараты: «Клопидогрел», «Аспирин». Иногда такое лечение становится пожизненным, как и прием антиагрегантов. Сосудистые препараты следует пропивать курсом.
Если восстановление кровотока становится невозможным или начинает развиваться гангрена, единственным выходом становится ампутация конечности до области здорового кровотока.
Также не нужно забывать о том, что у любой операции есть свои противопоказания. В данном случае к ним относят:
- Перенесенный недавно инсульт;
- Цирроз печени;
- Острую и подострую стадии инфаркта миокарда;
- Почечную или сердечную недостаточность.
Немедикаментозное лечение
Чтобы терапия проходила легче и быстрее, а также не появились какие-либо осложнения, следует воспользоваться немедикаментозными способами лечения:
- Лазерным и ультрафиолетовым облучением крови;
- Гипербарической оксигенацией – процедурой, способствующей увеличению лимфооттока;
- Физиотерапевтическими воздействиями: электрофорез и УВЧ.
Средства народной медицины
Терапия только народной медициной не принесет облегчения больному. Она поможет лишь в том случае, когда параллельно проводится консервативное лечение. Перед началом применения народных средств нужно обязательно проконсультироваться с лечащим врачом.
Чтобы усилить сосудорасширяющий эффект медицинских препаратов, избавиться от отеков и неприятных болевых ощущений в конечностях и поднять иммунитет человека, можно воспользоваться следующими рецептами:
- Для расширения сосудов следует приготовить настой из 30 г цветков василька, 40 г листьев толокнянки и 30 г корня солодки. Смесь необходимо заварить стаканом горячей воды, настоять 15-20 минут и процедить. В течение суток 3 раза нужно выпивать по 1 столовой ложке.
- Из-за большого содержания калия и витамина С лимон тоже хорошо разжижает кровь. Его можно есть с другими продуктами или добавлять в напитки.
- Зелень и корень петрушки нужно измельчить в мясорубке. Количество получившейся смеси должно равняться примерно двум стаканам. Ее нужно переложить в глубокую миску, залить литром горячей кипяченой воды, укутать и оставить в темном месте на 7-8 часов. После – настой необходимо процедить, отжать и смешать со свежевыжатым соком одного лимона. Получившуюся микстуру делят на 2 дня и выпивают каждую часть за 3 приема. Процедуру повторяют через каждые 3 дня.
- Для укрепления сосудов ног нужно принимать ванночки с отваром крапивы через каждые 1-2 дня.
- Чтобы приготовить спиртовую настойку из каштана, следует 50 г кожуры залить 0,5 л водки и оставить в темном месте на 2 недели. Первые 10 дней принимать напиток необходимо два раза в день за 30 минут до еды по половине чайной ложке, после – по полной чайной ложке до конца тридцатидневного курса. Затем сделать перерыв на 7 дней и повторить лечение.
- Для предотвращения образования тромбов и трофических язв нужно регулярно выпивать имбирный чай, добавив в него небольшой кусочек лимона и чайную ложку меда. Свежий имбирь можно добавлять в салаты и супы.
- Чтобы поднять иммунитет и настроение, следует приготовить напиток из меда, лимона и чеснока. Хранить его нужно в холодильнике. Принимать – по чайной ложке за 5 минут до еды.
Как лечится синдром Такаясу?
Ревматологи, как правило, являются экспертами с самым большим оптом и знаниями этой болезни. Следовательно, они руководят всем процессом лечения за этими пациентами, особенно теми больными, которым необходимы иммунодепрессанты. К другим врачам, которые могут понадобиться пациентам, относятся кардиолог и сосудистый хирург. Командный подход может предложить лучший уход для пациентов с этим заболеванием.
Болезнь Такаясу чаще всего нуждается в лечении, чтобы предотвратить дальнейшее сужение пораженных артерий. Тем не менее, сужение, которое уже произошло, часто не улучшается, даже при лечении лекарственными препаратами. Глюкокортикоиды (Преднизон, Преднизолон или другие аналогичные препараты), часто называемые «стероидами», являются важной частью терапии. Доза и длительность лечения зависят от того, насколько серьезна болезнь и как долго ее переносил пациент. Тем не менее, эти препараты могут иметь долгосрочные побочные эффекты.
Иногда врачи назначают препараты, подавляющие иммунитет, потому что их побочные эффекты могут быть менее серьезными, чем у глюкокортикоидов. Это называется «стероидсберегающим» лечением. Эти лекарства включают Метотрексат, Азатиоприн, Микофенолат мофетил,Циклофосфамид и лекарства, которые блокируют фактор некроза опухоли (такие как Этанерцепт, Адалимумаб или Инфликсимаб) и другие биологические препараты, такие как Тоцилизумаб.
Врачи часто назначают эти препараты для лечения других ревматических заболеваний, но они также используют их для лечения синдрома Такаясу. Нет достаточных доказательств того, что эти препараты определенно эффективны при лечении неспецифического аортоартериита. Исследования продолжаются, ученные постоянно ищут новые лекарства для лечения неспецифического аортоартериита.
Некоторые эксперты советуют рутинное использование низких доз Аспирина. Предполагается, что это поможет предотвратить образование тромбов в поврежденных артериях. Терапия синдрома Такаясу также включает обследование высокого кровяного давления и высокого уровня холестерина, а также лечение, если эти проблемы присутствуют.