Во сколько дней, на какой неделе беременности бьется сердце | сердечко у эмбриона, плода, ребенка.
После того, как первые эмоции относительно скорого пополнения в семье, улягутся, будущие родители пытаются получить максимум информации о состоянии малыша. Нормально ли проходит беременность, соответствует ли его развитие сроку беременности.
- Женщина переносит на своего малыша собственное представление о хорошем самочувствии: хорошо ли малыш кушает, когда он спит, а когда бодрствует. Однако важнейшим показателем состояния плода в материнском организме является биение его сердечка.
Видео: Сердцебиение плода на ранних сроках беременности
- Разросшиеся со временем венозный и артериальный отделы разделяет глубокая перетяжка, после чего начинается формирование двухкамерного сердца плода. Происходит это на 4-ой неделе развития.
- Теперь у малыша есть только большой круг кровообращения. После того, как сформируются легкие, будет складываться малый круг кровообращения. Размер сердечка крошечный и напоминает маковое зерно, однако работает оно четко и ритмично.
- На 5-ой неделе или к началу 6-ой (это седьмая акушерская неделя) сердечко малыша уже трехкамерное благодаря появлению межпредсердной перегородки.
Стадии развития сердца
- 6-ая неделя развития: желудочковая камера делится перегородкой. На этом этапе происходит также формирование клапанов. Общий артериальный ствол теперь разделяется. В результате этого деления появляется аорта и легочная артерия. Так у плода формируется четырехкамерное сердце. Фиксируются сердечные сокращения: около 150 ударов в минуту. Частота сердечных сокращений взрослого человека в два раза меньше.
- В 6-7 недель у плода сердечко практически сформировано. На этом этапе продолжается построение перегородки между желудочками. После того, как перегородка сформируется, левый и правый желудочки будут разделены.
- На 8-ой неделе сердечко ребенка по своей форме напоминает сердце взрослого, с той лишь разницей, что внутри маленького сердца имеется овальное окно, расположенное между предсердиями и артериальным протоком. Такое окно соединяет аорту с легочной артерией и обеспечивает поступление кислорода из крови матери непосредственно к органам плода. Поскольку после появления малыша на свет отпадает необходимость в таком окне, то оно закрывается.
Поступление питательных веществ и кислорода к плоду
Сердце (Михайлов С.С.)
Развитие сердца
Закладка сердца появляется у зародыша 1,5 мм длиной в конце 2-й недели внутриутробного развития в виде двух эндокардиальных мешков, возникающих из мезенхимы. Из висцеральной мезодермы формируются мио-эпикардиальные пластинки, которые окружают эндокардиальные мешки. Так возникают два зачатка сердца — сердечные пузырьки, лежащие в шейной области над желточным мешком. В дальнейшем оба сердечных пузырька смыкаются, их внутренние стенки исчезают, в результате чего образуется одна сердечная трубка. Из слоев сердечной трубки, образованных мио-эпикардиальной пластинкой, в дальнейшем формируются эпикард и миокард, а из эндокардиального слоя — эндокард. При этом сердечная трубка перемещается каудально и оказывается расположенной вентрально в вентральной брыжейке передней кишки и покрытой серозной оболочкой, образующей вместе с наружной поверхностью сердечной трубки околосердечную полость.
Сердечная трубка соединяется с развивающимися кровеносными сосудами (см. раздел Кровеносная система, настоящего издания). В ее задний отдел впадают две пупочные вены, несущие кровь из ворсинчатой оболочки, а также две желточные вены, приносящие кровь из желточного пузыря. От переднего отдела сердечной трубки отходят две первичные аорты, которые формируют 6 аортальных дуг (см. раздел Кровеносная система, настоящего издания). Таким образом, кровь идет через трубку одним потоком.
Развитие сердца проходит четыре основные стадии — от однокамерного до четырехкамерного (рис. 139).
Рис. 139. Эмбриональное развитие сердца. а — три стадии развития наружной формы сердца; б — три стадии образования перегородок сердца
Однокамерное сердце
. Вследствие неравномерного роста сердечной трубки происходит формирование S-образного изгиба, что сопровождается изменением ее формы и положения. Первоначально нижний конец трубки перемещается кверху и кзади, а верхний конец — вниз и кпереди. У эмбриона 2,15 мм длиной (3-я неделя развития) в S-образном сердце можно различить четыре отдела: 1) венозный синус, в который впадают пупочные и желточные вены; 2) следующий за ним венозный отдел; 3) артериальный отдел, изогнутый в форме колена и располагающийся позади венозного; 4) артериальный ствол.
Двухкамерное сердце
. Венозный и артериальный отделы сильно разрастаются и между ними возникает глубокая перетяжка. Оба отдела соединяются только посредством узкого короткого канала, называемого ушковым и лежащего на месте перетяжки. Одновременно из венозного отдела являющегося общим предсердием, образуются два выроста — будущие сердечные ушки, которые охватывают артериальный ствол. Оба колена артериального отдела сердца срастаются друг с другом, разделявшая их стенка исчезает, в результате чего создается один общий желудочек. В венозный синус, кроме пупочных и желточных вен, впадают две общие вены, образованные слиянием передних и задних кардинальных вен. В двухкамерном сердце у эмбриона длиной 4,3 мм (4-я неделя развития) различав, ют: венозный синус, общее предсердие с двумя ушками, общий желудочек, сообщающийся с предсердием узким ушковым каналом, и артериальный ствол, ограниченный от желудочка небольшим сужением. В этой стадии развития существует лишь один большой круг кровообращения.
Трехкамерное сердце
. На 4-й неделе развития на внутренней поверхности общего предсердия появляется складка, растущая книзу и образующая у эмбриона длиной 7 мм (начало 5-й недели) перегородку, разделяющую общее предсердие на два: правое и левое. Однако в перегородке остается отверстие (овальное окно), через которое кровь из правого предсердия переходит в левое. Ушковый канал разделяется на два предсердно-желудочковых отверстия.
Четырехкамерное сердце
. У эмбриона длиной 8-10 мм (конец 5-й недели) в общем желудочке формируется растущая снизу вверх перегородка, разделяющая общий желудочек на два: правый и левый. Общий артериальный ствол также делится на два отдела: будущую аорту и легочный ствол, которые соединяются соответственно с левым и правым желудочками. Одновременно в артериальном стволе и его двух частях происходит формирование полулунных клапанов. В дальнейшем из правой общей кардинальной вены образуется верхняя полая вена. Левая общая кардинальная вена подвергается обратному развитию и преобразуется в венечный венозный синус сердца (см. раздел Кровеносная система, настоящего издания).
Анатомическая характеристика сердца
Сердце
, cor, представляет собой полый мышечный орган, имеющий неправильную коническую форму, уплощенную в передне-заднем направлении. В нем различают основание, basis cordis, направленное кверху, кзади и вправо, и верхушку, apex cordis, обращенную кпереди, книзу и влево. Основание сердца представлено предсердиями и началом крупных кровеносных сосудов. Спереди в основании сердца расположены места выхода из него аорты и легочного ствола. В правой части основания находится место входа в сердце верхней полой вены, в задне-нижней- нижней полой вены, в левой части — левых легочных вен, а несколько правее — правых легочных вен. Перечисленные сосуды объединяются понятием сосуды корня сердца.
Сердце имеет три поверхности: переднюю — грудино-реберную, fades ster nocostalis, нижнюю — диафрагмалъную, fades diaphragmatica, заднюю — медиастиналъную, fades mediastinalis, и два края: левый — закругленный, margo sinister, и правый — более острый, margo dexter.
Грудино — реберная поверхность образована на большом протяжении правым желудочком и на меньшем — левым желудочком и предсердиями (рис. 140). Границей между желудочками является передняя межжелудочковая борозда, sulcus interventricularis anterior, а между желудочками и предсердиями — венечная борозда, sulcus coronarius. В бороздах располагаются сосудисто-нервные пучки: в передней межжелудочковой — передняя межжелудочковая ветвь а. соrоnаriae sinistrae и большая вена сердца, нервное сплетение и отводящие лимфатические сосуды. В передней части венечной борозды лежат правая венечная артерия, нервное сплетение и лимфатические сосуды.
Рис. 140. Сердце (вид спереди). 1 — плече-головной ствол; 2 — верхняя полая вена; 8 — восходящая аорта; 4 — правая венечная артерия; 5 — правое ушко; 6 — правое предсердие; 7 — правый желудочек; 8 — верхушка сердца; 9 — передняя межжелудочковая ветвь левой венечной артерии; 10 — передняя межжелудочковая борозда; 11 — левое ушко; 12 — легочные вены; 13 — легочный ствол; 14 -дуга аорты; 15 — левая подключичная артерия; 16 — левая общая сонная артерия
Диафрагмальная поверхность обращена вниз к диафрагме. Она составлена главным образом левым желудочком, частично правым желудочком и небольшим участком правого предсердия. На диафрагмальной поверхности оба желудочка граничат друг с другом по задней межжелудочковой борозде, sulcus interventricularis posterior, в которой проходят задняя межжелудочковая ветвь a. coronariae dextrae, средняя вена сердца, нервы и лимфатические сосуды. Задняя межжелудочковая борозда вблизи верхушки сердца соединяется с передней межжелудочковой бороздой, образуя на правом крае сердца верхушечную вырезку, incisura apicis cordis. Предсердия от желудочков на диафрагмальной поверхности отделены задней частью венечной борозды, в которой находятся, правая венечная артерия, окружающая ветвь a. coronariae sinistrae, венечная венозная пазуха и малая вена сердца.
Медиастинальная поверхность является задней, она прилежит к органам средостения и образована обеими предсердиями. Предсердия здесь хорошо отграничены друг от друга межпредсердной бороздой, sulcus interatrialis.
Размеры сердца индивидуально различны. Длина сердца у взрослого колеблется от 10 до 15 см (чаще 12-13 см), ширина сердца в его основании 8-11 см (чаще 9-10 см) и передне-задний размер 6-8,5 см (чаще 6,5-7 см). Вес сердца достигает 200-400 г, составляя примерно 0,5% от общего веса тела.
У детей до 1 года длина сердца 3-4,5 см, ширина 3-5 см, передне-задний размер 2-3 см. Сердце имеет шарообразную форму. Его вес увеличивается в 10-12 раз.
Сердце состоит из 4 камер: 2 предсердий и 2 желудочков. Предсердия принимают кровь, притекающую к сердцу, а желудочки, наоборот, выбрасывают ее в артерии. В правое предсердие кровь поступает из вен большого круга кровообращения и вен сердца. Правый желудочек перегоняет кровь в малый круг кровообращения, находящийся в легких, где она очищается и обогащается кислородом. Из легких кровь оттекает в левое предсердие, далее в левый желудочек, который посылает ее по всему телу в большой круг кровообращения (рис. 141).
Рис. 141. Полости сердца. 1 — верхняя полая вена; 2 — правый желудочек; 3 — легочный ствол (рассечен и отвернут); 4 — легочные вены; 5 — левый желудочек; 6 — ветви дуги аорты
Правое предсердие
, atrium dexter, имеет кубическую форму. Внизу оно сообщается с правым желудочком посредством правого предсердно-желудочкового отверстия, ostium atrioventricularе dextrum, которое имеет правый или трехстворчатый предсердно-желудочковый клапан, valva atrioventricularis dextra s. valva tricuspidalis, пропускающий кровь из правого предсердия в правый желудочек и препятствующий ее обратному поступлению. Кпереди предсердие образует полый отросток, правое сердечное ушко, auricula dextra. Внутренняя поверхность правого ушка имеет ряд возвышений — мясистых перекладин, образованных пучками гребенчатых мышц. На наружной стенке предсердия гребенчатые мышцы оканчиваются, образуя возвышение — пограничный гребень, crista terminalis, которому на наружной поверхности сердца соответствует пограничная борозда, sulcus terminalis.
Внутренняя стенка предсердия — межпредсердная перегородка, septum interatriale, гладкая. В центре ее имеется углубление почти круглой формы диаметром до 2,5 см — овальная ямка, fossa ovalis. Край ее, limbus fossae ovalis, утолщен, особенно спереди и сверху. Дно ямки образовано, как правило, двумя листками эндокарда. У эмбриона на месте овальной ямки имеется овальное отверстие, foramen ovale, сообщающее оба предсердия. Нередко овальное отверстие к моменту рождения не зарастает и остается функционирующим, обусловливая смешение артериальной и венозной крови. Такой порок устраняется хирургическим путем.
Сзади в правое предсердие впадают вверху верхняя полая вена, v. cava superior, и внизу — нижняя полая, v. cava inferior. Устье нижней полой вены ограничено полулунной заслонкой, valvula venae cavae inferiores, представляющей собой складку эндокарда шириной до 1 см. Заслонка нижней полой вены у зародыша направляет струю крови к овальному отверстию. Между устьями полых вен стенка правого предсердия выпячивается и образует синус полых вен, sinus venarum cavarum. На внутренней поверхности предсердия между устьями полых вен имеется возвышение — межвенозный бугорок, tuberculum intervenosum. В задне-нижне-левую часть предсердия впадает венечная венозная пазуха сердца, sinus coronarius, имеющая небольшую заслонку, valvula sinus coronarii. Емкость правого предсердия взрослого колеблется в пределах 110-185 см3, толщина стенки составляет 2-3 мм.
Правый желудочек
, ventriculus dexter, имеет форму трехгранной пирамиды, обращенной основанием кверху. Соответственно форме он имеет три стенки: переднюю, заднюю и внутреннюю — межжелудочковую перегородку, septum interventricular е. В желудочке выделяют две части: собственно желудочек и правый артериальный конус, conus arteriosus dexter, расположенный в верхней левой части желудочка и продолжающийся в легочный ствол.
Внутренняя поверхность желудочка неровная вследствие образования идущих в различных направлениях мясистых перекладин, trabeculae соrпеае. Очень слабо выражены перекладины на внутренней стенке — межжелудочковой перегородке.
Вверху желудочек имеет два отверстия: 1) справа и сзади — правое предсердно-желудочковое, ostium atrioventricularе dextrum; 2) спереди и слева — отверстие легочного ствола, ostium trunci pulmonalis, содержащие клапаны (рис. 142).
Рис. 142. Фиброзные кольца и клапаны сосудов корня сердца. 1 — передняя полулунная заслонка легочного ствола; 2 — правая полулунная заслонка легочного ствола; 3 — левая полулунная заслонка легочного ствола; 4 — артериальный конус; 5 — правая полулунная заслонка аорты; 6 — левая полулунная заслонка аорты; 7 — задняя полулунная заслонка аорты; 8 — устье правой венечной артерии; 9 — правый желудочек; 10 — левый желудочек; 11 — перегородочная створка правого предсердно-желудочкового клапана; 12 — передняя створка; 13 — задняя створка; 14 — фиброзное кольцо правого предсердно-желудочкового отверстия; 15 — большая вена сердца; 16 — правый фиброзный треугольник; 17 — левый фиброзный треугольник; 18 — левое фиброзное кольцо; 19 — передняя створка левого предсердно-желудочкового клапана; 20 — задняя створка левого предсердно-желудочкового клапана
Предсердно-желудочковые клапаны состоят из: 1) волокнистых колец; 2) створок, cuspes, прикрепляющихся своим основанием на волокнистых кольцах предсердно-желудочковых отверстий, а свободными краями обращенных в полость желудочка; 3) сухожильных струн, chordae tendineae, идущих от свободных краев створок к стенке желудочка — к сосочковым мышцам или мясистым перекладинам; 4) сосочковых мышц, musculi papillares, образованных внутренним слоем миокарда желудочков (см. рис. 144).
Створки представляют собой складки эндокарда. В правом предсердно-желудочковом клапане их три. Поэтому данный клапан называется трехстворчатым. Различают створки по месту их прикрепления: переднюю, cuspis anterior, заднюю, cuspis posterior, и перегородочную, cuspis septalis. Возможно и большее количество створок.
Сухожильные струны — тонкие фиброзные образования, идущие в виде нитей от края створок к верхушкам сосочковых мышц или к мясистым перекладинам. В ходе от сосочковых мышц к створкам каждая струна разделяется на несколько нитей.
Сосочков ые мышцы различаются по месту расположения. В правом желудочке их обычно бывает три: передняя, musculus papillaris anterior, задняя, musculus papillaris posterior, и перегородочная, musculus papillaris septalis. Количество мышц, как и створок, может быть увеличенным.
Клапан легочного ствола, valva trunci pulmonalis, препятствует обратному току крови из легочного ствола в желудочек. Он состоит из трех полулунных заслонок, valvulae semilunares: передней, правой и левой. По середине каждой полулунной заслонки имеются утолщения — узелки, поduli valvularium semilunar ium, способствующие более герметичному смыканию створок. Емкость правого желудочка у взрослых 150-240 см3, толщина стенки в верхней части 5-8 мм, в нижней — 3-5 мм.
Левое предсердие
, atrium sinistrum, так же как и правое, кубической формы, образует слева вырост — левое сердечное ушко, auricula sinistra. Внутренняя поверхность стенок предсердия гладкая, за исключением стенок ушка, где имеются валики гребенчатых мышц. На задней стенке расположены устья легочных вен (по две справа и слева), между которыми имеется небольшое углубление — венозная пазуха легочных вен, sinus venarum pulmonalium.
На межпредсердной перегородке со стороны левого предсердия также заметна овальная ямка, но она выражена здесь менее отчетливо, чем в правом предсердии. Левое ушко более узкое и длинное, чем правое, и отграничено от предсердия хорошо выраженным перехватом.
Емкость левого предсердия 100-130 см3, толщина стенки 2-3 мм.
Левый желудочек
, ventriculus sinister, конической формы с основанием, обращенным кверху, имеет три стенки: переднюю, заднюю и внутреннюю — межжелудочковую перегородку. Передняя и задняя стенки из-за закругленности левого края сердца не имеют резкого разграничения. Вверху располагаются два отверстия: 1) слева и спереди — левое предсердно-желудочковое, ostium atrioventricularе sinistrum; 2) справа и сзади — отверстие аорты, ostium aortae, которые, как и в правом желудочке, содержат соответствующий клапанный аппарат: valva atrioventricular sinistra et valva aortae.
Ближайший к отверстию аорты участок желудочка называется левым артериальным конусом, conus arteriosus sinister. Внутренняя поверхность желудочка, за исключением перегородки, имеет многочисленные мясистые перекладины, более тонкие, чем в правом желудочке.
Левый предсердно-жёлудочковый клапан содержит обычно две створки и две сосочковые мышцы — переднюю и заднюю. Ввиду этого левый клапан называется двустворчатым, valvula bicuspidalis. Как створки, так и мышцы крупнее, чем в правом желудочке.
Клапан аорты, valva aortae, образован наподобие клапана легочного ствола тремя полулунными заслонками — задней, правой и левой. Начальная часть аорты в месте расположения клапана слегка расширена и имеет три углубления — аортальные пазухи (синусы), sinus aortae. Емкость левого желудочка определяется от 140 до 220 см3, толщина стенки — 1 — 1,5 см.
Топография сердца
Сердце находится в нижнем отделе переднего средостения в околосердечной сорочке между листками мёдиастинальной плевры. По отношению к средней линии тела сердце располагается несимметрично: около 2/3 сердца — слева от нее, а около 1/3 — справа. Продольная ось сердца (от середины основания к верхушке) идет косо сверху вниз, справа налево и сзади наперед. В полости перикарда сердце как бы подвешено на сосудах его корня. Поэтому основание сердца является наименее подвижной его частью, а верхушка может смещаться.
Положение сердца бывает различным: поперечное, косое или вертикальное. Вертикальное положение чаще встречается у людей с узкой и длинной грудной клеткой, поперечное — у лиц с широкой и короткой грудной клеткой и высоким стоянием купола диафрагмы.
У живого человека можно определить границы сердца методом перкуссии, а также путем рентгенографии. При этом на переднюю грудную стенку проецируется фронтальный силуэт сердца, соответствующий его передней поверхности и крупным сосудам. Различают правую, левую и нижнюю границы сердца (рис. 143).
Рис. 143. Проекция на переднюю поверхность грудной стенки сердца, створчатых и полулунных клапанов. 1 — проекция легочного ствола; 2 — проекция левого предсердно-желудочкового (двустворчатого) клапана; 3 — верхушка сердца; 4 — проекция правого предсердно-желудочкового (трехстворчатого) клапана; 5 — проекция полулунного клапана аорты. Стрелками показаны места выслушивания левого предсердно-желудочкового и аортального клапанов
Правая граница сердца, в верхней своей части соответствующая правой поверхности верхней полой вены, проходит от верхнего края II ребра у места прикрепления его к грудине до верхнего края III ребра на 1-1,5 см от правого края грудины. Нижняя часть правой границы соответствует краю правого предсердия и проходит от III до V ребра в виде дуги, отстоящей от правого края грудины на 1-2 см. На уровне V ребра правая граница переходит в нижнюю.
Нижняя граница образована краем правого и частично левого желудочков и идет косо вниз и влево, пересекая грудину над основанием мечевидного отростка, к VI межреберному промежутку слева и далее, пересекая хрящ VI ребра, достигает V межреберного промежутка на 1,5-2 см кнаружи от linea medioclavicularis.
Левая граница составляется дугой аорты, легочным стволом, левым сердечным ушком и левым желудочком. Она проходит от нижнего края I ребра у места прикрепления его к грудине слева до верхнего края II ребра на 1 см левее от края грудины (соответственно проекции дуги аорты), далее на уровне II межреберного промежутка на 2-2,5 см кнаружи от левого края грудины (соответственно легочному стволу). Продолжение этой же линии на уровне III ребра соответствует левому сердечному ушку, от нижнего края III ребра на 2-2,5 см влево от края грудины левая граница проходит выпуклой кнаружи дугой к V межреберному промежутку на 1,5-2 см кнаружи от linea medioclavicularis, соответствуя краю левого желудочка.
Устья аорты и легочного ствола и их клапаны проецируются на уровне III межреберного промежутка: аорты — позади левой половины грудины, а легочного ствола у левого ее края. Предсердно-желудочковые отверстия проецируются по линии, проводимой от места прикрепления V правого реберного хряща к грудине к месту прикрепления III левого хряща. Проекция правого предсердно-желудочкового отверстия занимает правую половину этой линии, левого — левую.
Сердце со всех сторон непосредственно прилежит к околосердечной сорочке и только через нее имеет отношение к окружающим его органам. Грудино-реберная поверхность сердца прилежит частично к грудине и хрящам левых II-V ребер. Передняя поверхность сердца большей частью соприкасается с медиастинальной плеврой и передними реберно-медиастинальными плевральными синусами. Нижняя, диафрагмальная, поверхность сердца прилежит к диафрагме. Задняя, медиастинальная, поверхность соприкасается с главными бронхами, пищеводом, нисходящей аортой и легочными артериями.
Строение стенки сердца
Стенка сердца состоит из трех слоев: 1) внутренностной пластинки околосердечной сумки — эпикарда, epicardium; 2) мышечной оболочки — миокарда, myocardium; 3) внутренней оболочки — эндокарда, endocardium.
Эпикард является серозной оболочкой. Он тонок и состоит из нескольких слоев соединительной ткани, покрытых с поверхности мезотелием. В эпикарде располагаются сосудистые и нервные сети.
Миокард составляет главную массу стенки сердца, достигая 7/10 всей ее толщины. Он состоит из поперечнополосатых мышечных волокон особого строения. Мускулатура желудочков полностью отделена от мускулатуры предсердий правым и левым волокнистыми кольцами, anuli fibrosi, находящимися между предсердиями и желудочками и ограничивающими предсердно-желудочковые отверстия. Внутренние полуокружности волокнистых колец переходят в волокнистые треугольники, trigona fibrosa.
От волокнистых колец и треугольников начинаются мышечные слои сердца (рис. 144).
Рис. 144. Направление мышечных пучков в различных слоях миокарда. Левый желудочек. 1 — поверхностный продольный слой миокарда; 2 — внутренний продольный слой миокарда; 3 — ‘водоворот’ сердца; 4 — створки левого предсердно-желудочкового клапана; 5 — сухожильные хорды; 6 — круговой средний слой миокарда; 7 — сосочковая мышца
Мышечная оболочка предсердий состоит из поверхностного — поперечного и глубокого — петлеобразного слоя, идущего почти вертикально. Глубокий слой образует кольцевые утолщения в устьях крупных сосудов. Петлеобразные пучки выпячиваются в полость предсердий и ушек и называются гребенчатыми мышцами, mm. ресtinati.
Мышечная оболочка желудочков слагается из трех слоев: наружного — продольного, среднего — циркулярного и внутреннего — продольного. Наружный и внутренний слои являются общими для обоих желудочков и переходят непосредственно в области верхушки сердца друг в друга. Круговые мышцы формируют как общие, так и изолированные слои отдельно для левого и правого желудочков. Внутренний слой образует мясистые перекладины и сосочковые мышцы. Межжелудочковая перогородка сформирована на большем протяжении мышцами (pars muscularis), а вверху на небольшом участке — соединительнотканной пластинкой, покрытой с двух сторон эндокардом (pars membranacea).
В миокарде имеется особая система волокон, обладающих способностью проводить импульсы от нервного аппарата ко всем мышечным слоям сердца и координировать последовательность сокращения стенки камер сердца. Эти специализированные мышечные волокна составляют проводящую систему сердца, которая состоит из узлов и пучков (рис. 145).
Рис. 145. Проводящая система сердца. 1 — синусно-предсердный узел; 2 — предсердно-желудочковый узел; 3 — предсердно-желудочковый пучок; 4 — левая и правая ножки ствола предсердно-желудочкового пучка; 5 — волокна левой и правой ножек предсердно-желудочкового пучка; 6 — верхняя полая вена; 7 — венечный синус сердца; 8 — нижняя полая вена; 9 — межжелудочковая перегородка; 10 — правый желудочек; 11 — левый желудочек; 12 — правое предсердие; 13 — левое предсердие; 14 — предсердно-желудочковые клапаны
Синусно-предсердный узел
, nodus sinuatrialis, залегает в стенке правого предсердия между правым ушком и верхней полой веной. Узел имеет в диаметре 1-2 мм, от него отходят пучки, идущие в миокард предсердий, к устьям полых вен, а также к предсердно-желудочковому узлу.
Предсердно — желудочковый узел
, nodus atrioventricular is, лежащий в заднем отделе межпредсердной перегородки, овальной формы, длиной до 5 мм и шириной до 4 мм. От него отходит в межжелудочковую перегородку предсердно-желудочковый пучок, fasciculus atrioventricularis, имеющий в длину до 8 мм. Предсердно-желудочковый пучок делится в перегородке на правую, crus dextrum, и левую, crus sinistrum, ножки, лежащие под эндокардом или в толще мышечного слоя перегородки вблизи ее поверхностей, обращенных в полости соответствующих желудочков. Левая ножка пучка последовательно делится на ряд ветвей до очень тонких пучков, переходящих в миокард, правая ножка, более тонкая, идет почти до верхушки сердца, где, разделяясь, переводит в миокард. В нормальных условиях автоматический режим сердечных сокращений возникает в синусно-предсердном узле. Импульсы из узла распространяются по его пучкам к мышцам предсердий, до предсердно-желудочкового узла и далее по предсердно-желудочковому пучку, его ножкам и ветвям на мышцы желудочков. Распространение возбуждения происходит сферически с внутренних слоев миокарда на наружные.
Эндокард выстилает полость сердца, включая сосочковые мышцы, сухожильные струны, трабекулы и клапаны. В желудочках эндокард тоньше, чем в предсердиях. Он состоит, как и эпикард, из нескольких слоев соединительной ткани, покрытых эндотелием. Створки клапанов представляют собой складки эндокарда, в которых находится соединительнотканная прослойка.
Артерии сердца
Кровоснабжение сердца осуществляется, как правило, двумя венечными артериями — левой и правой, аа. coronariae sinistra et dextra, берущими начало от восходящей аорты в верхних отделах передних аортальных синусов (рис. 146). Редко бывает большее количество венечных артерий — 3-4.
Рис. 146. Кровеносные сосуды сердца. а — вид спереди: 1 — верхняя полая вена; 2, 6 — дуга аорты; 3 — плече-головной ствол; 4 — левая общая сонная артерия; 5 — левая подключичная артерия; 7 — левые легочные вены; 8 — левое предсердие; 9 — левая венечная артерия; ю — левое ушко; 11 — большая вена сердца; 12 — левый желудочек; 13 — нисходящая аорта; 14 — нижняя полая вена; 15 — правая и левая печеночные вены; 16 — правый желудочек; 17 — правое предсердие; 18 — правая венечная артерия; 19 — правое ушко; 20 — артериальный конус. б — вид сзади: 1 — левая подключичная артерия; 2 — левая общая сонная артерия; 3 — плече-головной ствол; 4 — непарная вена; 5 — верхняя полая вена; 6 — правая легочная артерия; 7 — правые легочные вены; 8 — правое предсердие; 9 — нижняя полая вена; 10 — малая вена сердца; 11 — правая венечная артерия; 12 — задняя межжелудочковая ветвь правой венечной артерии; 13 — средняя вена сердца; 14 — левый желудочек; 15 — венечный синус сердца; 16 — большая вена сердца; 17 — левые легочные вены; 18 — левая легочная артерия; 19 — артериальная связка; 20 — дуга аорты
Левая венечная артерия по отхождении от аорты ложится в венечную борозду и между легочным стволом и левым ушком разделяется на две ветви: тонкую — переднюю межжелудочковую, ramus interventricularis anterior, и более крупную — левую окружающую ветвь, ramus circujnflexus sinister. Первая идет вместе с большой веной сердца в одноименной борозде на передней поверхности сердца до верхушки, где соединяется с задней межжелудочковой ветвью правой венечной артерии. Левая окружающая ветвь проходит в венечной борозде, где ее конечная часть анастомозирует с ветвью правой венечной артерии.
Правая венечная артерия проходит от аорты вправо и назад и отдает заднюю межжелудочковую ветвь, ramus interventricularis posterior.
Главные ветви обеих венечных артерий отдают вторичные ветви, среди которых выделяют артерии предсердий, аа. atriales, сердечных ушек, аа. auriculares, артерии желудочков, аа. ventriculares, переднюю и заднюю артерии перегородок, аа. septi anterior et posterior, сосочковых мышц, аа. papillares. Указанные ветви венечных артерий разветвляются и образуют за счет множественных анастомозов единое интрамуральное русло с сетями артерий, расположенных во всех слоях стенки сердца (рис. 147).
Рис. 147. Рентгенограмма артерий сердца (по Р. А. Бардиной)
Левая венечная артерия снабжает кровью левое предсердие, всю переднюю и большую часть задней стенки левого желудочка, часть передней стенки правого желудочка и передние 2/3 межжелудочковой перегородки. Правая венечная артерия васкуляризирует правое предсердие, часть передней и всю заднюю стенку правого желудочка, небольшой участок задней стенки левого желудочка, межпредсердную и заднюю треть межжелудочковой перегородки.
Однако подобное распределение ветвей артерий бывает не всегда. Выделяют три типа кровоснабжения сердца: левовенечный — с преобладанием зоны снабжения левой венечной артерией, правовенечный — с преобладанием зоны снабжения правой венечной артерией, и равномерный, при котором зоны ветвления обеих артерий приблизительно одинаковы.
Кроме венечных артерий, кровоснабжение сердца частично может происходить за счет иногда встречающихся дополнительных артерий, подходящих к сердцу на его медиастинальной поверхности, а также a. thoracica interna по анастомозам между артериями околосердечной сорочки и артериями сердца.
Вены сердца
Отток венозной крови из вен стенки сердца происходит в основном в венечную пазуху, sinus coronarius, впадающую непосредственно в правое предсердие. В меньшей степени кровь оттекает непосредственно в правое предсердие через передние вены сердца, vv. cordis anteriores, и через венозные выпускники, называемые наименьшими венами, vv. cordis minimae (см. рис. 146).
Венечная пазуха формируется из слияния следующих вен: 1) большой вены сердца, v. cordis major, собирающей кровь из передних участков сердца и идущей по передней межжелудочковой борозде вверх и далее поворачивающей влево на заднюю поверхность сердца, где она непосредственно переходит в sinus coronarius; 2) задней вены левого желудочка, v. posterior ventriculi sinistri, собирающей кровь из задней стенки левого желудочка; 3) косой вены левого предсердия, v. obliqua atrii sinistri, идущей из левого предсердия; 4) средней вены сердца, v. cordis media, лежащей в задней межжелудочковой борозде и дренирующей прилежащие отделы желудочков и межжелудочковой перегородки; 5) малой вены сердца, v. cordis parva, проходящей в правой части венечной борозды и впадающей в v. cordis media.
Система вен венечной пазухи осуществляет отток венозной крови от всех отделов сердца, за исключением передней стенки правого желудочка, откуда кровь отводится по передним венам сердца. Наименьшие вены бывают выражены различно; в основном они впадают в правую половину сердца.
Лимфатические сосуды сердца расположены во всех его слоях, где они возникают от интрамуральных сетей лимфатических капилляров. Отводящие лимфатические сосуды в основном следуют по ходу ветвей венечных артерий и впадают в передние средостенные и трахео-бронхиальные лимфатические узлы.
Иннервация сердца
Осуществляется за счет интрамуральных сердечных сплетений, образованных ветвями шейно-грудного нервного сплетения и скоплениями нервных клеток. Интрамуральные нервные сплетения расположены во всех слоях сердца, но самое мощное сплетение лежит под эпикардом. Шейно-грудное нервное сплетение формируется за счет сердечных нервов от симпатического ствола и сердечных ветвей от блуждающих нервов.
Рентгеноанатомия сердца
При рентгенологическом исследовании можно получить различные изображения сердца. При сагиттальном задне-переднем направлении луча можно получить ортодиаграмму сердца с точным проецированием его основных отделов на переднюю грудную стенку.
При рентгенографии используют четыре проекции: сагиттальную, 1-е косое положение (обследуемого устанавливают правым плечом вперед), 2-е косое положение (обследуемый стоит левым плечом вперед) и фронтальную. При таких проекциях хорошо определяются контуры всех отделов сердца и крупных сосудов корня, положение сердца, его размеры и форма, происходящие смещения, расширения камер. Можно определить величину и характер смещений сердца при его сокращениях, используя метод рентгенокимографии.
В современных условиях широкие возможности для обследования сердца дает метод ангиокардиографии, при котором в сердце вводят контрастное вещество и путем серии скоростных рентгеновских снимков фиксируют его распространение в камерах сердца. Таким путем определяются патологические сообщения между камерами (незаращение межпредсердной и межжелудочковой перегородок), аномалии развития (трехкамерное сердце и др.).
Наконец, имеется возможность подвести зонд в устье венечной артерии и получить снимок ее ветвления в стенке сердца, а также определить состояние сосудистого русла (сужения, закрытие просвета склеротическим процессом, тромбозы и т. д.).
Околосердечная сумка
Околосердечная сумка
, или перикард, pericardium, — замкнутый серозный мешок, в котором помещается сердце. В нем различают два слоя: наружный — волокнистый, pericardium fibrosum, и внутренний — серозный, pericardium serosum.
Наружный волокнистый слой на крупных сосудах корня сердца переходит в их адвентицию, а спереди прикрепляется к грудине посредством фиброзных тяжей — грудино-перикардиальных связок, ligg. sternopericardiacae.
Серозная околосердечная сумка имеет два листка или пластинки: пристеночную, lamina parietalis, и внутренностную, висцеральную, lamina visceralis, между которыми имеется полость перикарда, cavum pericardii, где содержится небольшое количество серозной жидкости. Между париетальной и висцеральной пластинками серозной околосердечной сумки образуется ряд пазух — синусов перикарда. Одна из них — передний синус — находится между передней, грудино-реберной, и нижней, диафрагмальной, частями перикарда. Другой — поперечный синус перикарда — лежит позади аорты и легочного ствола, третий — косой синус — на задней поверхности сердца между устьевыми отделами легочных вен.
Кровоснабжение перикарда осуществляется перикардо-диафрагмальными артериями (ветви аа. thoracicae internae). Между разветвлениями артерий в эпикарде образуются анастом.озы с ветвями венечных артерий. Вены перикарда образуют перикардиальные вены, впадающие в vv. phrenicae superiores et v. azygos.
Лимфатический отток из внутриорганных сетей происходит по отводящим лимфатическим сосудам, следующим в основном по ходу кровеносных сосудов перикарда в передние средостенные, окологрудинные и трахео-бронхиальные лимфатические узлы.
Иннервация перикарда осуществляется интрамуральным нервным сплетением, формирующимся за счет ветвей шейно-груднога нервного сплетения.
Каким образом и на каком сроке прослушивается сердцебиение малыша в утробе матери?
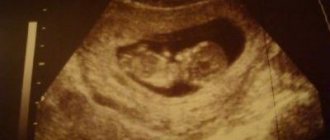
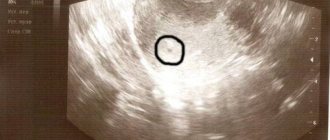
УЗИ
- Услышать сердцебиение собственного малыша женщина может на ранних сроках беременности. Такая возможность появляется во время очередного осмотра на аппарате ультразвуковой диагностики.
- При трансвагинальном (внутреннем) УЗИ сердцебиение можно услышать на 5-6 неделе. На этом сроке зародышу всего 3-4 недели с момента зачатия.
- Трансабдоминальное (наружное) УЗИ позволяет услышать биение сердечка малыша на сроке 6-7 недель.
Стетоскоп
- При помощи медицинского инструмента стетоскопа биение крошечного сердечка прослушивает врач-гинеколог. Происходит это во время осмотра беременной. Инструмент, которым выполняется аускулькация (а именно так называется этот способ) представляет из себя трубку, выполненную, как правило, из дерева.
- На конце трубки есть широкая воронка, которую врач приставляет к животу беременной и слушает, как бьется крошечное сердечко. Проводится такое прослушивание не просто из любопытства: врач оценивает состояние малыша в утробе матери. На больших сроках биение сердца прослушивается очень отчетливо.
- Используется стетоскоп на приеме после 18-20 недели беременности. Только на этом сроке с его помощью можно прослушать сердцебиение крохи.
Каким образом и на каком сроке прослушивается сердцебиение малыша в утробе матери
Диагностика и детализация состояния плода
Основной показатель нормального развития плода – его сердечный ритм.
Нормальные уровни:
- 110-130 ударов до восьмой недели беременности;
- 175-185 до конца первого триместра;
- 145-160 до родов.
На пороки развития сердечно-сосудистой системы плода указывают:
- брадикардия или тахикардия;
- различные временные интервалы между ударами;
- приглушенные звуки сердцебиения – признак кислородного голодания плода.
Порок сердца у плода на УЗИ становится очевидным в случае визуализации дефекта камер органа. ЧСС будущего ребенка можно посчитать уже в первом триместре беременности на рутинном обследовании при помощи акушерского стетоскопа. Более полную информацию о работе сердца плода даст КТГ, которое назначается после 32 недели беременности. Оценив его результаты, акушеры определяют параметры состояния малыша.
Основные заключения анализа показателей состояния плода:
- ниже 1,0 — норма;
- 0,8-1,0- пограничное состояние;
- до 2,0 — первичные отклонения. Показано повторное КТГ в течение недели;
- до 3,0 — тяжелые отклонения. Показано стационарное лечение;
- более 3,0- критичное состояние плода, указывающее на его выраженные страдания.
Это доступные и для пациентки, и для врача методики обследования. Они не требуют особой подготовки и не занимают много времени.
Но лидером в исследованиях гемодинамических процессов в сердце и сосудах плода считается доплер-эхокардиография.Этот метод оценивает три основных показателя –направление, скорость и характер кровотока. Процедура такова:на животе беременной устанавливается датчик УЗИ. На экран передается цветное изображение. Красным обозначается течение крови, которая двигается в сторону датчика.Синий цвет указывает на объем крови, идущий в обратном направлении. Максимальная интенсивность того или иного цвета обозначает повышенную гемодинамику.
Чрезвычайно ценную информацию о сердце и самом плоде дает ЭХО-КГ. Исследование может назначаться на любом сроке беременности, но, как правило, выполняется начиная с 12 недели после получения настораживающих показаний первого скрининга.
Это исследование определит:
- направление и скорость кровотока в сосудах;
- проходимость кровяного русла;
- соотношение объемов входящей и выходящей из сердца плода крови;
- ЧСС.
Лучше всего проводить процедуру на сроке от 18 до 24 недели, так как именно в этот срок обеспечивается максимальный визуальный эффект.
Исследования, проведенные ранее этого времени, не будут достаточно объективными из-за малых размеров сердца. К концу беременности ЭХО-КГ плода редко используется из-за большого объема живота, затрудняющего визуализацию органа.
К решению вопросов, касающихся результатов исследования плода с ВПС, привлекается детский кардиолог и кардиохирург.
Сколько ударов сердца в минуту у плода в утробе матери?
- На ранних сроках (до 6 недель) сердечко зародыша сокращается медленно. Объясняется это начальной стадией формирования сердечной деятельности.
- Когда связь кровеносной и нервной систем будет сформирована (что происходит к концу 9 недели) сердечный ритм составляет уже 170-180 ударов в минуту.
- Однако такие показатели сердцебиения сохраняются не долго: ко второму триместру показатели сердечного ритма снижаются до 120-160 ударов в минуту. Второй и третий триместры протекают при ритмичной пульсации маленького сердца.
Как прослушать сердцебиение плода
Развитие желудочков
Первоначальный желудочек начинает разделяться на два желудочка с ростом срединного гребня, мускульной межжелудочковой (МЖ) перегородки с верхним свободным краем, который возникает из основания первичного желудочка, ближе к вершине сердца. Расширение развивающихся желудочков по обе стороны от этой перегородки отвечает за первоначальное увеличение высоты перегородки. Дальнейший рост последней происходит за счет желудочковых миоцитов, расположенных с обеих сторон сердца.
Между верхним свободным краем этой перегородки и эндокардиальными подушками остается отверстие под названием IV отверстие. Через него кровь продолжает течь с правого желудочка в левый вплоть до полного закрытия в конце седьмой недели, когда левый и правый бульбарные гребни сливаются с эндокардиальной подушкой, образуя мембранную часть IV перегородки. На пятой неделе бульбарные гребни формируются за счет деления мезенхимальных клеток нервного гребня в стенках бульбуса (сердечной луковицы).
Мембранная часть IV перегородки возникает, когда ткань с правой стороны эндокардиальной подушки простирается до мышечной части IV перегородки, в конечном счете сливаясь с аортально-легочной перегородкой и мускульной IV перегородкой. Как только IV отверстие закрывается и образуется мембранозная часть IV перегородки, аорта становится единственным оттоком крови из левого желудочка, а легочный ствол — единственным оттоком крови из правого желудочка.
По мере развития желудочков кавитация приводит к образованию мышечных пучков. В то время как некоторые из них сохраняются в виде столбцов мышц на внутренней поверхности желудочков (trabeculae carneae), другие образуют сосочковые мышцы и хорды tendinae (сердечные струны), которые соединяют папиллярные мышцы с АВ-клапанами.
Задняя папиллярная мышца — боковое изображение слева
Можно ли и как прослушать сердце плода в домашних условиях?
- Если вам не терпится послушать сердцебиение своего малыша, то стетоскоп вам в этом не поможет. А даже наоборот: во время прослушивания различные дополнительные шумы маминого организма присоединяются к биению маленького сердечка.
- Потому лучше использовать другой аппарат — портативный ультразвуковой допплеровский детектор сердцебиения плода. Детектор зафиксирует сердцебиение крохи, и вы сможете услышать его через наушники. У тех, кто воспользуется данным способом прослушивания биения дорогого сердечка появиться еще одна возможность: сделать запись уникальных звуков, чтобы потом можно было прослушивать стук сердца еще не рожденного малыша на компьютере.
Можно ли и как прослушать сердце плода в домашних условиях
Как диагностируют
Единственным, что поможет определить наличие порока у плода, является ультразвуковое исследование. Процедура позволяет выявить проблему с 17-й до 20-й недели беременности. Поэтому каждой женщине назначают плановое обследование.
УЗИ у хорошего врача позволяет поставить диагноз в 95% случаев. Определение проблемы во внутриутробном периоде поможет подобрать способ родоразрешения, оценить состояние ребенка и оказать ему помощь в первые минуты после рождения.
С помощью УЗИ выясняют также, есть ли необходимость в хирургическом вмешательстве. На 34-й неделе беременности назначают эхокардиографию. В ходе исследования оценивают степень развития порока и его особенности до родов. Некоторые нарушения в работе сердца вызываются хромосомными аномалиями. В этом случае проводят генетическое кариотипирование.
Процедура позволяет обследовать клетки ребенка еще во внутриутробном периоде. Обследование назначают при атриовентрикулярных коммуникациях. Это самые сложные отклонения в строении сердечных клапанов. В половине случаев патология протекает совместно с синдромом Дауна.
Зачем делают УЗИ сердца плода при беременности?
- Диагностические процедуры во время беременности назначаются для своевременного выявления очагов опасности, возможности воспрепятствовать развитию критического состояния.
- Если врачи обнаружат кардинальные отклонения на поздних сроках беременности, то у малыша будет шанс выжить вне материнской утробы. В некоторых случаях критическое состояние представляет серьезную опасность и ребенок может погибнуть до окончания срока беременности. Врачам важно быть готовыми к подобному повороту событий, чтобы успеть оказать медицинскую помощь.
- Врач определит, какие продукты не стоит употреблять, какая нагрузка возможна для беременной и от каких препаратов лучше на время отказаться. Если же тянуть с посещением кабинета УЗИ-диагностики, то можно создать иллюзию отсутствия проблемы, которая приведет к печальным последствиям.
Наружная кардиотокография плода
Неинвазивный метод исследования плода регистрирует ЧСС плода на протяжении 10 минут или в промежутках между схватками.
Метод позволяет врачу оценить состояние плода:
- до родов;
- в периоде родовой деятельности;
- в интервале между схватками;
- во время схватки.
Наружная кардиотокография плода – процедура абсолютно безопасная и безболезненная. Она не влияет на состояние плода и на родовую деятельность. Исследование проводят при письменном согласии беременной.
Метод можно сочетать с проведением бесстрессового и стрессового тестов. При помощи исследования можно выявить состояние дистресса плода – нарушение нормальной функции органов под влиянием какого-либо фактора. Дистресс плода может возникать в период беременности и в родах.
Проявлениями дистресса чаще всего являются признаки гипоксии (кислородного голодания тканей), асфиксии. К проявлениям дистресса относятся ускорение или замедление сокращений сердца, сокращение числа шевелений плода.