Что значит тахикардия у ребенка?
Детские кардиологи считают заболеванием, когда число ударов сердца в минуту превышает норму на 20-30.
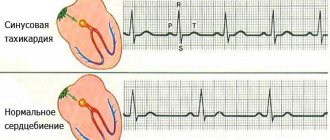
На заметку! В синусовом узле в правом предсердии зарождается импульс, который распространяется на предсердия и заставляет их сокращаться. Импульс на короткое время задерживается в атриовентрикулярном узле между желудочками и предсердиями и передается на желудочки, вызывая их сокращение. Синусовый узел самостоятельно создает импульсы внутри себя с определенной частотой. Это называется «синусовый ритм».
Тахикардия – это не самостоятельное заболевание, а признак какой-то другой патологии. Однако бывает физиологическая тахикардия, которая возникает при физической нагрузке, эмоциональном возбуждении, во время еды, при подъеме температуры тела. Это состояние совершенно неопасно и не угрожает жизни ребенка. Тахикардия может возникать даже у новорожденного ребенка, если он смеется, старается совершать новые для него движения и др.
Что такое пульс?
Пульс – это ритмическое сокращение стенок артерий, в результате сокращения сердца. Ваш пульс указывает частоту сердечных сокращений или количество ударов сердца за одну минуту. Частота пульса варьируется от человека к человеку. Пульс замедляется, когда вы находитесь в состоянии покоя, и учащается, когда вы тренируетесь, так как организму во время тренировки требуется больше крови, богатой кислородом. У детей в норме частота сердечных сокращений выше, чем у всзрослых и с возрастом она замедляется. Примерно к 15 года пульс подростка и взрослого сравнивается и имеет одинаковые показатели нормы. Показатели нормы приведены на таблице выше.
Разновидности нарушений ритма сердцебиения
Тахикардия делится на три основных типа:
- Синусовая – наиболее распространенная. При ней увеличивается ЧСС в синусовом узле. Чаще всего появляется во время физических нагрузок. Однако может быть первым признаком вегетососудистой дистонии по гипертоническому типу и других болезней сердечно-сосудистой системы.
- Пароксизмальная (эктопическая) – резкое увеличение числа сердечных сокращений в два или три раза. Проявляется одышкой, болью в животе, синюшностью кожи и слизистых оболочек. Источник: Е.Л. Бокерия Эктопическая предсердная тахикардия у детей: клиника, диагностика и лечение // Анналы аритмологии, 2006, №3, с.16-19
- Хроническая – состояние, при котором у ребенка снижается артериальное давление, бывают судороги, удушье, боль в грудной клетке. Лечение обычно представляет собой изменение образа жизни. Родители должны оберегать ребенка от психоэмоциональных и физических нагрузок, следить за его режимом дня, обеспечить правильное питание и общее закаливание организма.
Виды тахикардии
Существует два вида детской тахикардии – синусовая и пароксизмальная. При первой увеличивается частота ударов сердца, но синусовый ритм остается нормальным. Особенно часто это встречается у младенцев, но является нормой.
Синусовая тахикардия имеет свои тонкости, а причины могут крыться в:
- Быстром росте организма;
- Стрессе;
- Нарушениях эндокринной и сердечно-сосудистой систем;
- Переутомление.
Пароксизмальная тахикардия – это процесс при котором происходит резкое учащение сердцебиения. Причём она проявляется так же внезапно, как и исчезает. Такие нарушения встречаются у детей всех возрастов, от младенцев, до подростков. Чаще всего таким приступам подвержены дети пятилетнего возраста.
Причинами подобных приступов могут быть:
- Врожденные или наследственные особенности. Например, дополнительные проводящие пути в сердце;
- Отравление или передозировка гликозидсодержащих препаратов;
- Неврозы;
- Стрессы;
- Употребление наркотических веществ вроде алкоголя или табака;
- Заболевания щитовидной железы;
- Заболевания надпочечников, выражающиеся в избыточной выработке гормонов;
- Заболевания, приводящие к нарушению водно-электролитного баланса.
Основные причины заключаются в изменении организма, но не сердца.
Причины заболевания
Рассмотрим отдельно причины патологии у грудных детей и дошкольников, школьников, подростков.
Грудные младенцы и дошкольники
У грудных детей выраженной тахикардией считается ЧСС более 200 в минуту. У дошкольников – в зависимости от возраста, более чем:
- полгода – 185;
- 1 год – 160;
- 2 года – 150;
- 3 года – 140;
- 4 года – 135;
- 5 лет – 120;
- 6 лет – 115.
Причинами могут быть:
- гипоксия плода во время родов;
- анемия;
- обезвоживание организма;
- лихорадка;
- перегрев;
- простудные заболевания;
- врожденные пороки сердца, которые диагностируются еще до рождения и требуют постоянного наблюдения. Источник: А.И. Сафина, И.Я. Лутфуллин, З.А. Гайнуллина Нарушения ритма сердца у новорожденных // Практическая медицина, ноябрь 2010, №6(45), с.75-79
Часто дошкольники не хотят делать ЭКГ и вообще идти к врачу, они капризничают, беспокоятся, плачут. В таких условиях электрокардиограмма обязательно покажет, что у ребенка тахикардия. Поэтому исследование лучше проводить во время сна или после максимального успокоения.
Дети дошкольного возраста
Показатели выраженной тахикардии – следующие (более чем ударов в минуту):
- 7 лет – 110;
- 8-10 лет – 105;
- 11 лет – 104;
- 12 лет – 102.
Основные причины повышения ЧСС в этом возрасте – это эмоциональные и физические нагрузки. Однако есть ряд заболеваний, которые дают такую симптоматику в этой возрастной группе:
- миокардит;
- ревматическая лихорадка первичной формы;
- синдром длинного интервала Q-T;
- синдром Вольфа-Паркинсона-Уайта.
При двух последних синдромах тахикардия не синусовая. При синдроме Вольфа-Паркинсона-Уайта она суправентрикулярная, а ЧСС повышается до показателей более 140 ударов в минуту. При удлиненном интервале Q-T появляются пароксизмы (усиление) желудочковой тахикардии, при этом могут случаться обмороки, а ЧСС увеличивается до более чем 140 в минуту. Источник: https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6595346/ Ranjit I. Kylat and Ricardo A. Samson Permanent junctional reciprocating tachycardia in infants and Children // J Arrhythm. 2020 Jun; 35(3): 494–498
Подростки
О выраженной тахикардии в этом возрасте говорят, когда пульс становится больше, чем (ударов в минуту):
- 13 лет – 100;
- 14-15 лет – 98.
Основные причины повышения значений ЧСС у подростка:
- быстрый рост, вызывающий железодефицитную анемию;
- увлечение диетами;
- психофизическая утомляемость;
- вредные привычки;
- плохая физическая подготовка;
- избыточная выработка гормонов щитовидной железы;
- повышенное артериальное давление;
- хронические патологии сердца и легких.
Причины
У ребенка с учащенным сердцебиением фиксируется превышение возрастных параметров нормы более чем на 25–30 единиц. Причины могут быть физиологическими (анатомические особенности сердца в детском возрасте):
- Небольшой объем камер.
- Меньший диаметр сосудов.
При этом потребности быстрорастущего детского организма в кровоснабжении постоянно возрастают. Реакцией на все это и будет учащенное сердцебиение.
К иным физиологическим первопричинам также можно отнести:
- чрезмерные физические нагрузки;
- стрессовые ситуации;
- перепады температур.
После устранения негативных факторов деятельность сердца восстанавливается, параметры сердцебиения возвращаются к норме. Если же состояние сохраняется длительное время и не поддается коррекции в домашних условиях, затягивать с консультацией специалиста и диагностическими процедурами не рекомендуется. Высок риск формирования тяжелых осложнений, к примеру, кардиомиопатии.
Помимо вышеперечисленных возрастных особенностей сердца и физиологических первопричин ускорения пульса, приступы учащенного сердцебиения могут возникать на фоне различных патологий:
- эндокринных расстройств;
- после перенесенных инфекционных заболеваний;
- после кровотечений;
- гипердеятельности щитовидной железы;
- при анемии, гипотонии;
- аномалий в развитии сердечно-сосудистой системы — учащенное сердцебиение у плода;
- побочного воздействия отдельных подгрупп медикаментов при их длительном приеме.
Только проведение всестороннего обследования – инструментального и лабораторного — позволяет специалисту собрать информацию, сделать оценку текущему состоянию и провести адекватную дифференциальную диагностику.
Симптомы тахикардии у детей
Симптоматика и ее интенсивность варьируются, в зависимости от вида заболевания и его продолжительности.
Основные проявления:
- неопределенный дискомфорт в области сердца;
- ощущение сердцебиения, стук сердца в ушах;
- нехватка воздуха, одышка;
- бледность или посинение кожи и слизистых (в тяжелых случаях);
- слабость, быстрая утомляемость, вялое сосание у новорожденных;
- тошнота на фоне головокружений;
- плач, беспокойство;
- эмоциональное возбуждение;
- предобморочное состояние, потеря сознания;
- потливость.
Норма пульса и давления
Величина пульса в этом возрасте изменчива, поэтому нормы существуют лишь для среднесуточных показателей. Однако на них ориентируются врачи и при осмотре у педиатра, и при описании ЭКГ.
Норма пульса у ребенка 5 лет составляет от 98 до 100 ударов в минуту в состоянии покоя.
Поэтому перед регистрацией ЭКГ в поликлинике необходимо, чтобы ребенок не бегал и не играл с другими детьми, а несколько минут посидел спокойно. На это время можно занять его мультфильмом на планшете, например. Мы не одобряем использование гаджетов в таком раннем возрасте, однако регистрация ЭКГ – как раз такой случай, когда можно воспользоваться электронным устройством, чтобы отвлечь ребенка.
Пульс можно посчитать и дома. Для этого измеряют число пульсовых колебаний на запястье (на лучевой артерии) в течение минуты. Можно измерить пульс во время сна, но в этом случае он ниже, чем при бодрствовании, может наблюдаться легкая брадикардия (85 – 97 ударов в минуту).
Норма артериального давления у ребенка 5 лет составляет 100 – 116 / 60 – 76 мм рт. ст.
Однако измерение с помощью обычного тонометра у детей неинформативно. Оно может значительно искажать показатели в любую сторону. Автоматические тонометры при попытке измерить давление у ребенка нередко выдают сообщение об ошибке. Сделать это можно только с применением специальной детской манжеты для тонометра, лучше выбрать ее обхват до 22 см. В продаже имеются и специальные детские автоматические тонометры.
Методы диагностики
- Электрокардиография (ЭКГ) . Изучив распечатку, врач уже сможет определить тип тахикардии и увидеть, например, сердечную недостаточность.
- Суточное мониторирование по Холтеру – предназначено для выявления пароксизмальной тахикардии. К коже ребенка прикрепляют электроды, соединенные с компактным аппаратом, который круглосуточно снимает показания. Бывает, что нужно более суток.
- УЗИ сердца (Эхо-КГ) – позволяет увидеть строение сердца, нарушение структуры, визуализировать крупные сосуды и сердечные клапаны и камеры, толщину стенок органа, оценить его сократительную функцию. УЗИ позволяет увидеть пороки сердца.
- Клинический анализ крови, направленный на выявление анемии. При ней происходит компенсаторное ускорение ЧСС.
- Биохимический анализ крови на уровень глюкозы и электролитный состав.
- Анализ крови на гормоны щитовидки.
- Электроэнцефалография (ЭЭГ).
- МРТ сердца – в редких случаях.
- Электрофизиологическое исследование (ЭФИ) сердца – нужно, чтобы оценить электрическую активность и найти источник импульсов при пароксизмальном типе тахикардии.
Диагностика
Во время осмотра ребенка врач может задать следующие вопросы:
- Есть ли у ребенка история болезни, в частности по синусовой тахикардии, или имеется другое какое-то сердечное заболевание?
- Какие были начало и продолжительность нынешней болезни у ребенка?
- Есть ли у ребенка другие симптомы, такие как:
- грудная боль;
- сбивчивое дыхание;
- изменение цвета кожи;
- потеря сознания;
- неврологические симптомы (например, изменение уровня сознания);
- Принимает ли ребенок какие-либо лекарства?
- Есть ли у ребенка на что-то аллергия?
- Существует ли семейная история сердечных заболеваний?
- Возникает ли тахикардия в конкретное время или при определенных обстоятельствах (например, при активности, после еды, при стрессе)?
- Жаловался ли ребенок на чувство жара / лихорадку?
- Были ли у ребенка рвота или диарея?
- Как часто пьет и мочиться ребенок?
Дополнительно к полной истории болезни и физическому осмотру ребенка проводятся различные типы процедур, которые могут задействоваться для диагностики СТ. В частности, используются следующее методы:
- Электрокардиография (ЭКГ) — это измерение электрической активности сердца. При расположении электродов в определенных местах на теле (грудная клетка, руки и ноги) создается графическое изображение в виде зубцов различной высоты и формы. ЭКГ может указывать на наличие аритмии или других типов сердечных заболеваний.
Существует различные варианты ЭКГ-теста, в том числе:
- Resting ЭКГ (ЭКГ в покое) — для проведения этого исследования ребенок до пояса раздевается, а после врач прикрепляет электроды в виде небольших накладок к грудной клетке, плечам и ногам. С другой стороны электроды соединяются с ЭКГ-аппаратом. Прибор запускается и регистрирует электрическую активность сердца в течение минуты или около того. Во время этого ребенок лежит спокойно.
- Стресс-тест. Ребенок присоединяется к измерительной аппаратуре, как описано выше. Однако, вместо того, чтобы лежать, ребенок делает упражнение, двигаясь по беговой дорожке или “ездя” на неподвижном велосипеде. В процессе движения регистрируется ЭКГ. Этот тест проводится для оценки работы сердца во время физической нагрузки, которая отчасти соответствует уровню эмоционального напряжения.
- ЭКГ высокого разрешения. Эта процедура выполняется так же, как и ЭКГ в покое, за исключением того, что электрическая активность сердца регистрируется в течение более длительного периода времени, обычно от 15 до 20 минут. Метод используется при подозрении на аритмию, которая не фиксируется стандартной ЭКГ, поскольку нарушения ритма могут быть кратковременными по своей природе и не возникают во время записи обычным способом.
- Холтеровский мониторинг — это запись ЭКГ, которая выполняется в течение 24 или более часов. Для проведения исследования три электрода прикрепляют к грудной клетке ребенка и подключают их к маленькому портативному рекордеру ЭКГ с помощью проводов. Ребенок ведет свою обычную повседневную деятельность (за исключением таких действий, как прием душа, плавание или любая работа, вызывающая чрезмерное потоотделение, из-за чего электроды могут отпасть). Существует два типа мониторинга Холтера: Непрерывная запись — ЭКГ регистрируется непрерывно в течение всего периода тестирования.
- Монитор событий — ЭКГ записывается только тогда, когда у больного начинается приступ сердцебиения.
Дифференциальная диагностика синусовой тахикардии с другими видами аритмии
| Синусовая тахикардия | Суправентрикулярная тахикардия (ре-ентри) | Предсердная фибрилляция | |
| Клиника | Может отсутствовать, либо лихорадка/сепсис/шок/анемия | 50% — синдром Вольфа-Паркинсона-Уайта 25% — атриовентрикулярная, узловая, реентральная тахикардия, аномалия Эбштейна | 90% имеют расширенное предсердие/миокардит/интоксикацию дигоксином |
| Частота сердечных сокращений | Обычно <200 / мин | Младенцы: <300 / мин, дети постарше: <240 / мин. | Частота предсердий 250-400 / мин 2:1, 3:1 или 4:1 при AV-блокаде |
| Зубец Р | Нормальный | Может быть спрятан в QRS комплексе, в 60% имеется ретроградная P-волна | Регулярные флаттер-волны (F-волны) |
| QRS | Нормальный | Нормальный или аберрантный | Нормальный |
Таким образом, наиболее клинически благоприятно протекает синусовая тахикардия, поскольку другие формы аритмии нередко сопровождаются более выраженными и тяжелыми клиническими симптомами.
Лечение заболевания
Как лечить тахикардию, будет понятно после того, как у ребенка выявят ее причину. Лечением такой патологии занимается кардиолог и другие узкопрофильные специалисты, в зависимости от результатов обследования. Например, при проблемах со щитовидной железой это будет эндокринолог.
Важно! Если вы обнаружили у ребенка тахикардию, то до консультации с врачом исключите из его рациона любые стимуляторы – чай, кофе, шоколад, максимально оградите от стрессов.
Терапия подбирается индивидуально с учетом основного заболевания, вызывавшего тахикардию. Если у ребенка нарушения функции ЦНС, то врач-невролог назначит успокоительные препараты. При патологиях сердца терапию проводит кардиолог. При этом заболеваний сердца очень много, поэтому и подходы к лечению различаются. Так, если инфекция спровоцировала миокардит, то нужно будет принимать антибиотик. При аутоиммунных заболеваниях, приведших к аритмии, назначают цитостатики и глюкокортикостероиды. Также при любом заболевании, вызвавшем тахикардию, кардиолог может в любом случае назначить препарат, который сделает сердечный ритм реже, чтобы снять нагрузку с сердца.
Лечение
Конкретное лечение синусовой тахикардии будет определяться лечащим врачом ребенка на основе:
- Возраста, общего состояния здоровья и истории болезни
- Степени клинических проявлений
- Толерантности детского организма к конкретным лекарствам, процедурам или терапии
Синусовая тахикардия может присутствовать, но практически не проявляться и не вызывать какие-либо проблемы со здоровьем. В этом случае врач может порекомендовать лишь скорректировать образ жизни, если это требуется. Однако, когда нарушение ритма вызывает симптомы, существует несколько различных вариантов лечения.
Как правило, врач выбирает тактику лечения согласно типа аритмии, тяжести симптомов, а также наличию других патологических состояний (например, сахарного диабета, почечной недостаточности, сердечной недостаточности, нарушений функций щитовидной железы), которые могут повлиять на курс лечения.
Чаще всего синусовую тахикардию можно лечить посредством изменения образа жизни и лекарств. В других случаях используются следующие методы терапии:
- Кардиоверсия. Эта процедура основана на воздействии слабого электрического напряжения, доставляемого к сердцу через грудную клетку, что позволяет остановить определенные, очень быстрые, аритмии, такие как фибрилляция предсердий, суправентрикулярная тахикардия или синусовая тахикардия. Вначале ребенку дают лекарство, чтобы помочь ему расслабиться, и затем подключают к монитору ЭКГ, который параллельно воздействует с кардиоверсионным устройством. Слабый электрический ток подается в определенную точку сердца во время цикла ЭКГ.
- Абляция — это инвазивная процедура, проводимая в отделении электрофизиотерапии. Она осуществляется посредство небольшой тонкой трубочки (катетера), которую вводят в сердце через сосуд в паху или руки. Процедура проводится аналогично описанному выше электрофизиологическому исследованию. Как только причинный участок аритмии определен с помощью ЭФИ, катетер перемещают к нему. Причина нарушения ритма может быть разрушена посредством использования подходящей техники: Радиочастотная абляция (на место поражения оказывается воздействие очень высокочастотными радиоволнами, которые нагревают ткани до их разрушения)
- Криоаблация (часть миокарда подвергается воздействию ультра-холодного вещества, замораживающего ткани и потом их разрушающего).
У младенцев и маленьких детей кардиостимуляторы обычно помещаются в брюшную полость. Провода, которые соединяют кардиостимулятор с сердцем, помещаются на наружную поверхность сердца. Эта предосторожность необходима, потому что жировая прослойка в брюшной полости защищает провода кардиостимулятора и сам прибор от ударов, которые могут возникнуть во время повседневной деятельности в детском возрасте, например, при подъеме или падении.
Детям школьного возраста и подросткам кардиостимулятор может устанавливаться в области плеча под ключицей. Провода кардиостимулятора часто размещаются внутри верхней полой вены, большой вены, которая соединяется с правым предсердием, а затем направляются в сердце.
Хирургическое воздействие обычно проводится только тогда, когда все другие современные методы терапии не дали ожидаемого результата. Хирургическая абляция является основной оперативной процедурой, требующей общей анестезии. Грудная клетка разрезается и на открытом сердце проводится операция. Устанавливается место аритмического очага, затем его разрушают или удаляют, что позволяет устранить аритмию.
Видео: Что такое тахикардия сердца и как ее лечить?
Что делать, если у ребенка приступ тахикардии, до приезда врачей?
Пока не приехала «скорая», есть несколько способов облегчить состояние ребенка:
Самое главное – успокоить ребенка, открыть окно или форточку, чтобы в помещение шел свежий воздух. Затем можно принять следующие меры:
- Обтереть лицо ребенка холодной водой, а затем положить ему на лицо ткань, смоченную в холодной воде.
- Пусть ребенок закроет глаза, после чего вы аккуратно на несколько секунд надавите ему на глазные яблоки. Это спровоцирует рефлекс, при котором снижается ЧСС.
- Проведите пробу Вальсальвы – ребенок должен плотно закрыть рот и нос и натужиться, как будто хочет сделать выдох.
- Помассируйте каротидный синус, то есть место, в котором сонная артерия разделяется на две ветви – наружную и внутреннюю. Находится это место примерно там, где щитовидный хрящ с обеих сторон шеи. Нащупать щитовидный хрящ легко, у мужчин это называется «кадык». После этого проведите пальцами чуть вниз, и сразу под кадыком вы почувствуете каротидный синус по характерной пульсации. Надавите на него и в течение нескольких минут массируйте. Источник: Л.А. Балыкова, И.С. Назарова, А.Н. Тишина Лечение аритмий сердца у детей // Практическая медицина, сентябрь 2011, №(53), с.30-37
Особенности детского пульса
Пульс у ребенка 5 лет всегда чаще, чем у взрослого. С чем это связано:
- В растущем организме ребенка имеется необходимость в повышенном содержании кислорода, ускоренной доставке питательных веществ и выведении продуктов обмена. Поэтому его сердце бьется чаще.
- В таком возрасте размеры сердца немного отстают от скорости роста конечностей и мышц, поэтому на сердечно-сосудистую систему ложится большая нагрузка.
- Нервная система, регулирующая частоту сердцебиения, процессы возбудимости и проводимости в самом миокарде, функционируют еще недостаточно стабильно. Отчасти это можно отнести к приспособительной реакции, позволяющей детскому организму быстрее адаптироваться к внешней среде. Кроме того, функциональная полноценность нервной регуляции устанавливается лишь к завершению роста ребенка.
Для пульса ребенка 5 летнего возраста характерна аритмичность. В течение минуты можно почувствовать, что он то замедляется, то ускоряется.
Обычно это связано с вдохом и выдохом, и называется такое явление дыхательной аритмией. Она наблюдается у большинства детей, не опасна и не требует лечения. Причина такого состояния – повышенная активность вегетативной нервной системы, которая регулирует работу сердца.
Нередко пульс имеет более слабое наполнение, то есть артерию легче пережать, чем у взрослого. Это связано с более низким уровнем артериального давления у детей 5 лет.
При измерении пульса не должно ощущаться перебоев, внеочередных сокращений или их «выпадений».
Профилактика болезни
Чтобы не только сердце, но и весь организм был крепким и здоровым, нужно в первую очередь нормализовать рацион. Необходимо исключить все кофеинсодержащие напитки, а также шоколад, жареную пищу и уменьшить количество сахара. Самая лучшая диета – растительно-молочная. Полезны фруктовые соки, свежие овощи. Подкрепить эффект от диеты помогут витаминные комплексы. Ребенку обязательно нужно принимать магний и калий, которые нормализуют сердечный ритм. Предварительно проконсультируйтесь с врачом. И обязательно включите в дневной распорядок ребенка умеренные физические нагрузки, например утреннюю гимнастику. Она стимулирует работу сердца и повышает его стойкость к выбросу избыточного количества адреналина. В итоге снижается раздражительность, нормализуется эмоциональный фон. При этом нельзя перенапрягаться, любые занятия должны быть умеренными. Очень полезно, например, плавание.
Источники:
- Е.Л. Бокерия. Эктопическая предсердная тахикардия у детей: клиника, диагностика и лечение // Анналы аритмологии, 2006, №3, с.16-19.
- А.И. Сафина, И.Я. Лутфуллин, З.А. Гайнуллина. Нарушения ритма сердца у новорожденных // Практическая медицина, ноябрь 2010, №6(45), с.75-79.
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6595346/ Ranjit I. Kylat and Ricardo A. Samson. Permanent junctional reciprocating tachycardia in infants and Children // J Arrhythm. 2020 Jun; 35(3): 494–498.
- Л.А. Балыкова, И.С. Назарова, А.Н. Тишина. Лечение аритмий сердца у детей // Практическая медицина, сентябрь 2011, №(53), с.30-37.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Причины учащенного сердцебиения
Нередко на частый сердечный ритм влияет окружающая обстановка и даже то, кто проводит замер пульса. Чтобы точно установить, как быстро работает миокард, за малышом нужно понаблюдать. Измерение пульса нужно проводить регулярно, в одно и то же время и в одинаковой обстановке. Желательно покормить ребенка за час до процедуры и не давать ему пить ни горячих, ни холодных напитков. На частоту сердечного ритма могут повлиять:
- время суток;
- поза, в которой мерят пульс;
- душное или слишком холодное помещение;
- холодная или горячая еда или питье;
- заболевание ОРВИ, грипп.
- возраст;
- вес;
- физическая подготовка и активность;
- прием медпрепаратов;
- пережитый стресс.
Важно уметь отличить патологическую тахикардию от нормальной физиологической реакции организма на физические нагрузки, от перенесенного волнения.
Частое сердцебиение у ребенка — не отдельное заболевание, а следствие нарушений в работе других органов, или возникновение инфекционной болезни. Если ребенок жалуется на боли в груди, на то, что сердце вот-вот выскочит или быстро стучит, но при этом он не занимался никакой физической нагрузкой и не переживал стресса, нужно обратиться к врачу. Сильное сердцебиение у ребенка может быть из-за:
- заболеваний эндокринной системы;
- неполадки в работе гормонов;
- анемии;
- нехватки витаминов;
- хронической усталости;
- повышенном АД;
- болезни миокарда;
- лихорадке;
- гнойных инфекций;
- нарушениях сна;
- травм грудной клетки;
- повышенного внутричерепного давление.
Цены
| Наименование услуги (прайс неполный) | Цена |
| Прием врача-кардиолога лечебно-диагностический, первичный, амбулаторный | 1750 руб. |
| Консультация с назначением схемы лечения (на срок до 1 месяца) | 1800 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций | 2250 руб. |
| Консультация кандидата медицинских наук | 2500 руб. |
| Электрокардиография (ЭКГ) | 1400 руб. |
| Эхокардиография (УЗИ сердца) | 3500 руб. |
Брадикардия
Снижение пульса ребенка 5 лет ниже нормы сочетается с замедленным сердцебиением и называется брадикардией. Она также условно делится на степени выраженности:
| Степень выраженности для ребенка 5 лет | Легкая брадикардия | Умеренная брадикардия | Выраженная брадикардия |
| Частота пульса в минуту | 85 — 97 | 70 — 84 | Менее 70 |
Причины снижения
Для детей замедление пульса нехарактерно. Среди физиологических причин этого состояния можно отметить переохлаждение и недоедание. Вызвать замедление пульса могут:
- гипотиреоз (снижение гормональной активности щитовидной железы);
- гипокалиемия (снижение уровня калия в крови при тяжелой рвоте);
- тяжелая гипоксия (кислородное голодание тканей).
Легкая брадикардия может быть индивидуальной особенностью, при этом пульс легко повышается до нормы во время физической активности, не сопровождается слабостью и головокружением. Такое состояние не требует лечения. Основные варианты патологического замедления пульса.
- Синдром слабости синусового узла
При этом сердечный ритм не ускоряется при стрессе или физических упражнениях. Основные причины такого состояния у детей – хирургическая коррекция врожденных пороков сердца, кардиомиопатии, миокардиты, болезнь Кавасаки, редкие наследственные болезни.
- Отравление лекарствами
Случайно принятые ребенком медикаменты могут спровоцировать падение пульса ниже нормы. Это дигоксин, бета-блокаторы, антагонисты кальция, клофелин, соли лития.
- Повышенный тонус блуждающего нерва
Ваготония – достаточно распространенное явление, характеризующееся повышенной активностью блуждающего нерва. Особенно сильно она может проявляться во время сна, вызывая не только замедление пульса, но и появление эпизодов синоатриальной или атриовентрикулярной блокады с паузами в работе сердца. Патологическая ваготония может появиться под действием таких факторов: передозировка прозерина, рвота, кашель, задержка дыхания, интубация трахеи, назофарингеальный зонд.
- Атриовентрикулярная блокада II – III степени
Это нарушение ритма сопровождается выраженной брадикардией, до 50 – 70 в минуту и ниже. Причины такого отклонения пульса от нормы у ребенка 5 лет: врожденные пороки сердца (например, аномалия Эбштейна), последствия хирургических операций на сердце, ревматическая лихорадка, инфекционный эндокардит, миокардит, дифтерия, болезнь Лайма, отравление дигоксином. Существуют и врожденные атриовентрикулярные блокады, причиной которых может быть заболевание матери системной красной волчанкой.
При постоянном снижении пульса у ребенка 5 лет ниже нормы лучше обратиться к врачу и выяснить причину этого состояния.
Врачебная диагностика
Если ЧСС у ребенка 5 лет не соответствует норме, врач может назначить следующие исследования:
- анализ крови для выявления анемии и признаков инфекции;
- исследование содержания в крови калия, ТТГ и Т4;
- ЭКГ;
- суточное мониторирование ЭКГ – единственный способ узнать среднесуточную частоту сердечных сокращений и определить, на самом деле имеются изменения пульса, или они временные и вызваны какими-то внешними воздействиями;
- ЭхоКГ (УЗИ сердца) для обнаружения пороков, признаков эндокардита и других заболеваний;
- спирометрия (функция внешнего дыхания) для оценки состояния бронхиальной проходимости и работы легких.
Своевременное выявление причин отклонения ЧСС от нормы у ребенка 5 лет поможет вовремя начать лечение.
Обычно оно включает нормализацию режима, питания, терапию основного заболевания. При врожденных пороках сердца требуется их хирургическая коррекция. Если у ребенка диагностирована полная атриовентрикулярная блокада, ему необходима имплантация кардиостимулятора.
Методы лечения
Большинство приступов синусовой тахикардии протекает незаметно. Лечение требуется, если ребенок ощущает явный дискомфорт или приступ длится более 10 минут. Врач, ориентируясь на результаты диагностики и осмотра, сможет составить схему лечения. Она обычно выглядит следующим образом:
- соблюдение правил профилактики;
- прием витаминных комплексов, седативных препаратов;
- применение вагусных проб;
- оперативное вмешательство.
Помощь хирурга может потребоваться при наличии тиреотоксикоза или феохроцитомы. Суть операции заключается в удалении патологического участка железы. Применяются и другие виды вмешательства в зависимости от причины развития сбоя в сердечном ритме.
Препараты назначаются исключительно лечащим врачом. При самостоятельном приеме лекарств можно спровоцировать развитие побочных эффектов (брадикардии, гипотонии, аллергической реакции).
Медикаментозное лечение
Лечение более запущенных случаев заключается в приеме медикаментов:
- Успокоительные средства («Фенибут», «Тенотен Детский», «Фитоседан») применяют для снижения возбудимости и нормализации работы нервной и сердечно-сосудистой системы.
- Препараты на основе магния и калия («Панагин», «Аспаркам») устраняют аритмию путем улучшения проводимости импульса, регуляции давления и поддержания оптимального тонуса сосудов.
- Средства на основе железа («Актиферрин», «Тотема») помогают устранить аритмию, вызванную анемией.
- Сердечные гликозиды («Дигоксин», «Целанид») применяют для улучшения работы сердца и стабилизации давления.
Если синусова форма тахикардии является следствием различных заболеваний, то после их устранения аритмия пройдет. Основу лечения представляют методы, направленные на купирование причинного фактора.
Меры первой помощи
Родители должны узнать, что делать во время приступа, чтобы облегчить состояние ребенка. Список эффективных методов снижения частоты сердцебиения выглядит следующим образом:
- Снять одежду с области шеи и груди для лучшего поступления воздуха.
- Уложить ребенка на кровать в хорошо проветриваемом помещении или вывести его на улицу.
- Дать попить газированной воды.
- Применить вагусные пробы.
- Приложить холодные компрессы на голову и шею. Если дело касается ребенка младше 2 лет, то данный способ противопоказан.
Вагусные пробы стимулируют блуждающий (вагусный) нерв путем физического воздействия, благодаря чему снижается интенсивность сердечных сокращений. Для купирования приступа у детей не все из них подойдут из-за особенностей молодого организма. Список наиболее эффективных и безопасных методов приведен ниже:
- Сделать глубокий вдох и подержать в напряжении мышцы живота. Через 10-15 секунд выдохнуть сквозь собранные вместе губы. Выполнить пробу 7-8 раз.
- Закрыть глаза и слегка надвить на веки. Через 10-15 секунд уменьшить силу. Повторить 5-6 раз.
Если приступ не удалось купировать, то потребуется вызвать скорую помощь. Приехавшим врачам необходимо рассказать о проделанных действиях.
Профилактика
Независимо от формы тахикардии, ребенка необходимо приучать к здоровому образу жизни. Помогут в этом нижеприведенные правила:
- заниматься спортом (не перегружаясь);
- соблюдать режим сна и отдыха;
- ежегодно обследоваться;
- контроль над массой тела;
- пребывание в спокойной обстановке дома и на учебе;
- выполнять рекомендации врача;
Не менее важно подкорректировать рацион питания, убрав из него жирную пищу и снизив количество потребляемых сладостей. Лучше разнообразить ежедневное меню овощами, фруктами, ягодами. Готовить стоит на пару или путем варки. От жареной и копченой пищи желательно отказаться.
Синусовая тахикардия считается одной из наиболее распространенных форм аритмии у детей. Если у нее физиологическая природа возникновения, то волноваться особо не о чем. Совершенна другая ситуация с патологическим видом сбоя. Ребенка придется обследовать, чтобы выявить причинный фактор и устранить его. Помогут в этом медикаменты в сочетании с соблюдением правил профилактики.
Лечение традиционными способами
Чтобы вылечить недуг, для начала требуется устранить причину его появления. В том случае, если причиной развития тахикардии был стресс, то необходимо создать ребенку благоприятные условия для жизни, чтобы он не испытывал нервных потрясений. Если заболевание появилось вследствие вирусных инфекций, то необходимо укреплять иммунитет и принимать витамины, чтобы свести риск их развития к минимуму.
Если же причиной тахикардии являются патологии сердца и нарушения его функций, то кардиолог назначит комплексное лечение, в том числе и прием медикаментов. Стоит понимать, что препараты нельзя давать малышу без назначения их специалистом, иначе можно нанести ребенку вред. Также необходимо следовать всем рекомендациям врача и ни в коем случае не превышать дозу лекарства, так как это тоже небезопасно.
При лечении недуга, а именно пароксизмальной его формы, врачи-кардиологи чаще всего назначают прием таких препаратов, как «Изоланид», «Амиодарон», которые помогают нормализовать сердечный ритм и клеточный метаболизм. Если приступ единичный, то возможно устранить его с помощью бромистого натрия и сернокислого магния, разведенного новокаином.
Особенности патологии
Диагноз «тахикардия» ставят, когда происходит увеличение частоты сокращений сердца. При синусовой форме болезни этот показатель может возрастать на 60%. Проблема возникает, когда в синусовом узле, контролирующем ритм сердца, нарушается проведение импульсов.
Болезнь может протекать в легкой, умеренной и выраженной степени.
До шестнадцатилетнего возраста в организме происходят серьезные изменения. За этот срок происходит значительное увеличение размеров сердца. Из-за незрелости сосудов повышается давление крови в артериях.
В детском и подростковом возрасте развитие синусовой тахикардии не считается патологией, а симптомом.
Это может говорить о сердечной недостаточности, нарушении функций левого желудочка, анемии, гипогликемии, опухолях и других болезнях. Поэтому ребенок должен пройти обследование.
Ваши действия
Обеспечьте максимальное количество свежего воздуха
Если так случилось, и на ваших глазах у малыша развилась тахикардия, то необходимо знать, как себя вести в такой ситуации, как помочь ребенку, облегчить его состояние.
- Позаботьтесь об увеличении свежего воздуха в помещении, где находится карапуз.
- Если есть возможность расстегните одежду, освобождая шею и грудь.
- Смочите в холодной воде платок, пеленку или полотенце, приложите ко лбу малыша.
Тахикардия сердца у новорожденных детей
Тахикардия у новорожденных детей – не такая уж и редкая ситуация в педиатрической практике. Изменения сердечного ритма возникают в основном в первые трое суток жизни и являются отражением сердечных и внесердечных патологических процессов.
При этом даже самые малые ритмические отклонения могут оказаться проявлением тяжелого органического поражения сердца.
Тахикардия у новорожденного ребенка может протекать без выраженной клинической симптоматики, а может манифестировать тяжелой недостаточностью сердечной мышцы и завершаться внезапной сердечной смертью, что только повышает степень серьезности данной патологии.
Причины приступов тахикардии у новорожденных
Как известно, родители могут столкнуться с двумя видами описываемой патологии: это синусовый и пароксизмальный вариант тахикардии.
Первая обусловлена возрастанием автоматизма синусного узла, из которого исходит основной стимул, приводящий к сокращению мышечного слоя сердца.
Причины тахикардии у новорожденных в данном случае сводятся к таким состояниям, как врожденные сердечные пороки и острая асфиксия. Также описываемое заболевание может стать следствием анемии, особенно гемолитической, при которой происходит распад красных клеток крови вследствие резус-конфликта или действия инфекционного процесса.
Учащение биений сердца по данному типу может развиться и как результат снижения сахара в крови. Это особенно вероятно в том случае, если во время беременности женщина страдала сахарным диабетом. В качестве причины может выступать также и перинатальная энцефалопатия.
При этом необходимо помнить, что подобный вариант частого сердцебиения может оказаться естественным явлением, объяснить появление которого можно физиологическими реакциями на факторы внешнего воздействия, например, эмоциональным возбуждением или сильным испугом.
Пароксизмальная тахикардия у новорожденного имеет причины несколько иные. Такой вариант патологии связан прежде всего с расстройством функции миокарда, хотя известны случаи, когда описываемое состояние развивалось без каких бы то ни было видимых причин.
Виновниками учащения биений мышцы сердца в данном случае чаще всего выступают миокардиты. На второе место можно поставить различные пороки сердца. Привести к развитию тахикардии может и дистония по вегетативному типу, при которой, как известно, преобладает тонус симпатической нервной системы. Свою роль в развитии патологии играют и нервные потрясения.
Пароксизмальный тип тахикардии у новорожденных всегда рассматривается как более опасный вариант. В отличие от синусового типа учащения биений сердца эта разновидность патологии никогда не является вариантом нормы.
Такое заболевание подразделяется на три формы: предсердную, предсердно-желудочковую и желудочковую. В связи с тем, что первые две очень трудно дифференцировать с точки зрения практической медицины целесообразно подобный вид нарушений ритма сердца делить на наджелудочковую и желудочковую тахикардию.
Симптоматика тахикардии у новорожденных
В случае развития синусовой формы рассматриваемой патологии в клинической картине на первый план выходит сильное сердцебиение. Однако при этом сохраняется синусовый ритм, присущий здоровому сердцу в норме.
Синусовая тахикардия у новорожденных такое в большинстве случаев рассматривается в качестве варианта нормы, так как виновником возникновения такого состояния обычно является повышенный автоматизм главного водителя сердечного ритма – синусного узла.
Симптоматика в данном случае идентична проявлениям недуга у взрослого контингента. Помимо учащения кардиоритма характерны грудные боли, головокружения и обмороки. Развивается одышка и потливость. Часто возникает тошнота. Отмечается вялость, а также бледность кожи.
Меняется поведение младенцев: они больше капризничают, становятся беспокойными, страдает их аппетит и сон.
Распознавание описываемого нарушения ритма часто затруднено, ведь многие признаки патологии могут наводить на мысль о совершенно иных заболеваниях.
Пароксизмальная тахикардия у новорожденных, симптомы и лечение которой, в основном, и рассматриваются ниже, в отличие от синусовой разновидности патологии является более серьезным состоянием, требующим более пристального внимания врачей.
Приступ заболевания начинается, как правило, внезапно. Кроха испытывает ощущение аномально сильного биения сердечка. При этом возникает чувство нехватки воздуха, развивается головокружение.
Тут стоит обратить внимание на тот факт, что груднички в силу известных особенностей не в состоянии пожаловаться на сердечный дискомфорт. Это говорит о том, что родителям следует всегда очень внимательно отслеживать состояние малютки и при первых же тревожных симптомах обращаться за помощью к докторам.
К признакам, которые могут указывать на тахикардию у новорожденного относится слабость в теле, повышенное отделение пота и бледность покровов кожи. При возникновении рассматриваемого патологического состояния отмечаются также тошнота и полиурия.
Биения сердца учащаются настолько, что подсчитать их частоту не удается. Если при этом провести аускультацию (прослушивание), то можно услышать, что тоны сердца приобрели хлопающий характер. А если посмотреть на шею малыша, можно заметить набухание вен.
При затянувшемся приступе появляются симптомы сердечной недостаточности в виде понижения давления, уменьшения диуреза и развития одышки.
Желудочковая тахикардия у новорожденного ребенка
Желудочковую форму описываемой патологии наблюдают достаточно редко, однако ее симптоматика причисляется к очень опасным недугам.
В данном случае начало приступа тахикардии у новорожденных четко установить нельзя. Малыш во время приступа всегда в тяжелом состоянии. Имеют место быть все указанные выше проявления, но выраженность их гораздо интенсивнее.
Ребенок с подобным диагнозом испытывает приступы удушья и сильные боли в грудной клетке, плюс ко всему у него случаются судороги. Пульсация шейных вен не соответствует частоте периферического пульса. Подвергаются увеличению селезенка и печень.
При хронизации тахикардия сердца у новорожденных ведет к возникновению стойких нарушений движения крови по сосудам, что создает непосредственную угрозу для жизни младенца.
Любая разновидность рассматриваемой патологии не должна обделяться вниманием врачей-специалистов. Любые изменения в состоянии могут стать причиной крайне отрицательных последствий. Поэтому здоровье крохи целиком и полностью зависит от своевременности обращения к докторам.
В случае синусовой тахикардии необходимости в особой терапии может и не возникнуть. Зачастую достаточно спланировать режим дня, возможно сменить климат, привести к состоянию покоя нервную систему.
Пароксизмальная тахикардия у новорожденного должна лечиться в обязательном порядке.
При этом наиболее распространенными препаратами, назначаемыми врачами страдающим от указанного заболевания деткам являются Амиодарон, Дигоксин и Изоланид.
При несложных случаях прописывают Новокаин в купе с бромистым натрием и сернокислым магнием. Если же такой комплекс не дает желаемого результата, целесообразно использовать Новокаинамид.
Кроме того, при тахикардии у новорожденных лечение может осуществляться такими медикаментами как Соталол и Пропафенон. Однако при наличии органических поражений сердца эффективность последнего лекарства существенно снижается.
При обнаружении рефрактерности к перечисленным выше терапевтическим средствам грудничкам дают Амиодарон, который нередко назначают в сочетании с Флекаинидом. Но в данном случае имеется серьезный недостаток – продолжительное использование Амиодарона может стать причиной развития у ребенка легочного фиброза.
Статья прочитана 9 021 раз(a).
Врожденный гепатит встречается у детей, рожденных от матерей с носительством соответствующего типа вируса. При этом болезнь Боткина (гепатит типа А) встречается крайне …
Малыши часто заражаются острицами, поэтому важно знать, как справиться с подобным недугом.Энтеробиоз у маленьких детей – это заболевание, при котором происходит попадание …
Иногда случается, что груднички выглядят худыми. Это может быть связано с гипотрофией.Гипотрофия у детей до одного года – расстройство питания ребенка раннего возраста, …
Рахит – это заболевание растущего организма, связанное с недостаточностью фосфорно-кальциевого обмена, приводящее к нарушению костеобразования, функций нервной системы …
Малыши язвенным колитом заболевают достаточно редко (15 человек из 100), но в последние годы такие случаи участились. При этом в половине из них болезнь имеет хроническую …
Фурункулом называют гнойное воспаление волосяного фолликула и окружающих его тканей. Поэтому и появляются они только на тех участках тела, где имеется рост волос, чаще …
Угри – болезнь кожи, которая наблюдается чаще всего у подростков, т. е. в пубертатном периоде. Возникают они в результате воспаления сальной железы и закупорки ее протоков. …
Каждая любящая и внимательная мама всегда замечает даже самые незначительные изменения в организме своего чада. Что уж говорить об изменении окраса кожного покрова …
Одним из самых страшных заболеваний у детей является энцефалопатия. Это слово используется в медицине, чтобы обозначить перечень невоспалительных процессов в мозге …
Среди всех существующих проявлений аллергического характера, свойственных грудным детям, атопический дерматит является одним из самых серьезных заболеваний. Раньше …
Практически всем родителям знакома ситуация, когда здоровый младенец неожиданно начинает безудержно рыдать, прижимая ножки к животу. Сам же живот напрягается и вздувается. …
Группа заболеваний, именуемая респираторными, включает в себя все болезни, связанные с нарушениями дыхания (на латинском языке это слово звучит как respiratio, отсюда и пошло …
Кишечные колиты и энтероколиты у детей могут носить как инфекционный, так и неинфекционный характер. Классификация этих воспалительных патологий проводится по этиологии, …
Причины развития пиелонефрита у детей могут быть различными. В раннем возрасте он может развиться как самостоятельное заболевание, а также после перенесенных заболеваний …
Дифтерия, кодирующаяся в МКБ-10 как А36, считается преимущественно детской инфекцией, которой в наши дни медики могут противопоставить самые современные профилактические …
Семьям, воспитывающим ребенка с ДЦП, приходится очень нелегко. Для многих малышей диагноз детский церебральный паралич звучит как приговор, ведь зачастую от таких детей …
В современном мире повсеместных аллергенов и бесконтрольного применения средств стимулирования иммунитета развиваются специфические патологии аутоиммунного генеза. …
Как и множество болезней, сахарный диабет имеет психологические причины, причем психосоматика этого заболевания изучена достаточно хорошо. Постоянные конфликтные …
Источник: https://med-pomosh.com/?p=6313
Тахикардия сердца у новорожденных детей
Тахикардия у новорожденных детей – не такая уж и редкая ситуация в педиатрической практике. Изменения сердечного ритма возникают в основном в первые трое суток жизни и являются отражением сердечных и внесердечных патологических процессов. При этом даже самые малые ритмические отклонения могут оказаться проявлением тяжелого органического поражения сердца.
Тахикардия у новорожденного ребенка может протекать без выраженной клинической симптоматики, а может манифестировать тяжелой недостаточностью сердечной мышцы и завершаться внезапной сердечной смертью, что только повышает степень серьезности данной патологии.
Формы детской тахикардии
Умеренная тахикардия у ребёнка чаще всего воспринимается как вариант нормы. Но если приступы учащения сердцебиения случаются часто, без видимой причины и имеют выраженный характер – это может свидетельствовать о наличии патологии, которая может принимать две формы:
- синусовая детская тахикардия;
- пароксизмальная тахикардия.
Синусовый тип тахикардии означает, что синусовый узел, отвечающий за генерацию импульсов, запускающих сокращения миокарда, работает неправильно, формируя лишние электрические импульсы. Второй причиной возникновения данного типа тахикардии может являться различные нарушения проводимости на маршруте синусовый узел – желудочки.
Повышенный автоматизм синусового узла у новорождённых является причиной повышения ЧСС и обычно не рассматривается как патология.
Источник: https://AptekaTamara.ru/bolezni/tahikardiya-u-rebenka.html
Профилактика
Для нормального самочувствия рекомендуются следующие меры:
- сохранение здорового веса — лишние килограммы нагружают сердце;
- регулярные занятия спортом;
- ограниченное употребление продуктов, содержащих кофеин;
- здоровое питание, с ограниченным количеством жиров и быстрых углеводов;
- спокойная обстановка в учебном учреждении и дома;
- отказ от вредных привычек — курения, спиртного, которые усиливают проявления тахикардии.
Как видно, здоровье ребенка зависит от внимания родителей и адекватного, своевременного лечения. Поэтому при частых приступах тахикардии ребенка следует показать врачу. Тогда шансы на полное выздоровление возрастают.
Лечение патологии
Неотложна помощь
Во время приступа необходимо выполнить такие рекомендации:
- впустить в помещение свежий воздух;
- накрыть лоб ребенка холодным полотенцем;
- связаться со специалистом.
Если тахикардия относится к пароксизмальному типу, то оказание первой помощи зависит от места зарождения неправильного импульса. При суправентрикулярной форме необходимо выполнить следующие действия:
Для облегчения своего состояния малыш должен потужиться с закрытым носом.
- Ребенок 3—4 года: закрыть нос малыша и попросить его тужиться;
- сделать массаж сонной артерии.
- надавить на корень языка;
Если произошел приступ вентрикулярной формы, то помощь проводится препаратами:
- Внутривенное введение «Лидокаина 1%» примерно 1—1,5 мг/кг.
- Если приступ не снялся, то нужно ввести раствор «Гилуритмал 2,5%», разбавленный 10—20 мл натрия хлорида 0,9% в количестве 1 мг/кг.
- При продолжении приступа вводят «Амиодарон 5%», разведенный глюкозой 5% — 10 мл.
Лекарства
Лечение тахикардии у детей медикаментозным воздействием проводится только по назначению врача, который может корректировать дозировку и курс терапии в зависимости от состояния пациента. Часто назначаемые препараты представлены в таблице:
| Группа | Препараты |
| Седативные | «Седуксен» |
| «Люминал» | |
| «Валериана» | |
| «Аспаркам» | |
| Калийсодержащие | |
| Сердечные гликозиды | «Дигоксин» |
| «Верапамил» | |
| Бета-адреноблокаторы | «Пиндолол» |
Хирургическое лечение
Иногда решить проблему больного можно с помощью кардиостимулятора.
Если другие варианты терапии не принесли положительных результатов, то лечащий врач может принять решение провести операцию. Хирургические процедуры при тахикардии:
- Радиочастотная абляция. Метод базируется на разрушении участков, подающих неправильный импульс.
- Внедрение электрокардиостимулятора. Искусственный водитель ритма поддерживает правильную частоту сердечных сокращений.
- Хирургия сердечных клапанов. Операция проводится, если присутствуют определенные отклонения врожденного характера.
Рецепты знахарей
Легкая синусовая тахикардия лечится методами нетрадиционной медицины. Любые воздействия можно проводить только после консультации со специалистом. Эффективные рецепты:
- Настой пустырника. Одну ст. л. сухой травы нужно запарить 1 стаканом кипятка и оставить на 60 минут. Смесь процеживают, добавляют 3 капли масла перечной мяты, 1 ч. л. меда. Состав необходимо перемешать и выпить. Курс терапии 30 дней.
- Отвар корня валерианы. Две ч. л. корешка смешивают с 1 чайной ложкой сухого укропа, мелиссы, шишек хмеля. Смесь заливают 350 мл кипятка и оставляют на полчаса. Отвар пьют по 200 мл перед едой.
- Травяной сбор. По 10 грамм хвоща полевого, пустырника и боярышника смешать, и залить 0,5 л воды. Смесь подогревают на водяной бане 20 минут, а затем остужают 50 минут. Процеженную настойку принимают по 50 мл 4 раза на день.
Обследование
Диагностика включает следующие мероприятия:
- общий анализ крови — определяет состав крови и позволяет выявить лейкемию, анемию, другие опасные патологии;
- анализ крови на тиреотропные гормоны — показывает отклонения в работе щитовидной железы;
- анализ мочи на адреналин — исключает или подтверждает гормональную природу симптома;
- ЭКГ, или электрокардиограмма — по частоте и ритмичности сердечных сокращений находят изменения, характерные для разных сердечны недугов;
- ЭКГ по Холтеру (круглосуточное наблюдение) — показывает, как работает сердце при разных нагрузках (в покое, движении, во сне);
- велоэргометрия — исследование работы сердца при физической нагрузке;
- ЭхоКГ сердца или ультразвуковое исследование — выявляет патологии синусового узла;
- электрофизиологическое исследование — выявляет нарушения проводимости;
- электроэнцефалография (ЭЭГ) головного мозга — обнаруживает недуги центральной нервной системы.
Вот как выглядит синусовая тахикардия у детей на ЭКГ:
Также при осмотре проводится опрос ребенка. Поскольку груднички и дети ясельного возраста не способны точно описать свои ощущения, диагностика в этом возрасте затруднена.