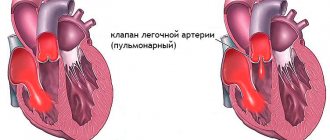
Регургитация аортального клапана — это обратный ток крови из аорты в левый желудочек. Такая патология возникает из-за неполного закрытия клапана аорты. Чаще всего эта патология наблюдается у мужчин старше 60 лет.
При аортальной регургитации лечение может быть медикаментозным или хирургическим.
Общие сведения
Под регургитацией понимают обратный ток крови из одной камеры сердца в другую. Термин широко используется в кардиологии, терапии, педиатрии и функциональной диагностике. Регургитация не является самостоятельным заболеванием и всегда сопровождается основной патологией. Обратное течение жидкости в исходную камеру может быть обусловлено различными провоцирующими факторами. При сокращении сердечной мышцы идёт патологический возврат крови. Термин применяется для описания нарушений во всех 4-х камерах сердца. Исходя из объёма крови, которая возвращается обратно, определяют степень отклонения.
Диагностика
Обследованием пациентов с проблемами подобного рода занимаются кардиологи. При запущенном процессе показана консультация профильного хирурга.
Примерная схема мероприятий:
- Опрос пациента на предмет жалоб на состояние здоровья. Может проводиться с помощью стандартного опросника, это ускорит деятельность докторов.
- Сбор анамнеза. Образ жизни, семейная история, соматические заболевания и иные процессы подлежат обязательному учету. Это обеспечивает определение вектора дальнейшей диагностики.
- Выслушивание сердечного звука. Первый тон глухой, второй расщеплен, также наблюдается синусовый (систолический) шум, обусловленный обратным током крови.
- Верификация дигноза проводится посредством эхокардиографии. Поскольку этот метод визуализации направлен на определение пороков развития сердца, альтернатив ему не так много.
- Электрокардиография. Позволяет выявить функциональные нарушения кардиальных структур. Требует большой квалификации от врачей, поскольку возможны ошибки.
- Суточное мониторирование. Необходимо для исследования отклонений со стороны сердечнососудистой системы в целом. Показано в амбулаторных условиях, в больнице нет возможности создать естественную среду.
- Измерение артериального давления. Причина приобретенного порока в некоторых случаях — гипертензия.
- МРТ. Для большей детализации кардиальных структур.
Лабораторные методики не используются за неэффективностью. Потребуется консультация эндокринолога. Это редкое явление, обращение проводится на фоне подозрений на сахарный диабет.
Патогенез
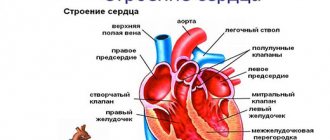
Сердце — это мышечный, полый орган, состоящий из 4 камер: 2 предсердия и 2 желудочка. Правые отделы сердца и левые отделены перегородкой. Кровь поступает в желудочки из предсердий, а дальше выталкивается по сосудам: из правых отделов – в лёгочную артерию и малый круг кровообращения, из левых отделов – в аорту и большой круг кровообращения.
Структура сердца включает в себя 4 клапана, которые определяю ток крови. В правой половине сердца между желудочком и предсердием располагается трикуспидальный клапан, в левой половине – митральный. На сосудах, выходящих из желудочков, располагается клапан лёгочной артерии и аортальный клапан.
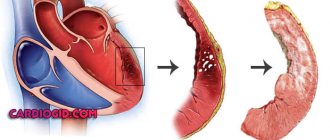
В норме створки клапанов регулируют направление тока крови, смыкаются и препятствуют обратному течению. При изменении формы створок, их структуры, эластичности, подвижности нарушается полное закрывание клапанного кольца, часть крови забрасывается обратно, регургитирует.
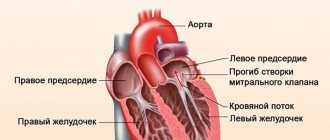
Митральная регургитация
Митральная регургитация возникает в результате функциональной недостаточности клапана. При сокращении желудочка часть крови обратным током возвращается в левое предсердие. Одновременно туда же поступает кровь по лёгочным венам. Всё это приводит к переполнению предсердия и растяжению его стенок. Во время последующего сокращения желудочек выбрасывает больший объём крови и тем самым перегружает остальные полости сердца. Первоначально мышечный орган реагирует на перегрузку гипертрофией, а затем атрофией и растяжением — дилатацией. Для компенсации потери давления сосуды вынуждены сужаться, повышая тем самым периферическое сопротивление току крови. Но этот механизм лишь усугубляет ситуацию, т. к. усиливается регургитация и прогрессирует правожелудочковая недостаточность. На начальных этапах пациент может не предъявлять никаких жалоб и не чувствовать никаких изменений в своём организме благодаря компенсаторному механизму, а именно — изменению конфигурации сердца, его формы.
Регургитация митрального клапана может развиться из-за отложения кальция и холестерина на коронарных артериях, из-за нарушений функций клапанов, заболеваний сердца, аутоиммунных процессов, изменений в метаболизме, ишемии некоторых участков тела. Митральная регургитация проявляет себя по разному в зависимости от степени. Минимальная митральная регургитация может клинически никак себя не проявлять.
Что такое митральная регургитация 1 степени? Диагноз устанавливается, если обратный заброс крови в левое предсердие распространяется на 2 см. О 2 степени говорят, если патологический поток крови в противоположную сторону достигает почти половины левого предсердия. Для 3 степени характерен заброс дальше половины левого предсердия. При 4 степени поток обратной крови доходит до ушка левого предсердия и даже может заходить в лёгочную вену.
Аортальная регургитация
При несостоятельности клапанов аорты идёт возврат части крови во время диастолы обратно в левый желудочек. От этого страдает большой круг кровообращения, т. к. в него попадает меньший объём крови. Первым компенсаторным механизмом является гипертрофия, стенки желудочка утолщаются.
Мышечная масса, увеличившаяся в объёме, требует большего питания и притока кислорода. Коронарные артерии не справляются с этой задачей и ткани начинают голодать, развивается гипоксия. Постепенно мышечный слой замещается соединительной тканью, которая неспособна выполнять все функции мышечного органа. Развивается кардиосклероз, сердечная недостаточность прогрессирует.
При расширении кольца аорты увеличивается и клапан, что, в конечном счете, ведёт к тому, что створки аортального клапана не могут полностью смыкаться и закрывать клапан. Идёт обратный заброс тока крови в желудочек, при перезаполнении которого стенки растягиваются и в полость начинает поступать много крови, а в аорту – мало. Компенсаторно сердце начинает сокращаться чаще, всё это ведёт к кислородному голоданию и гипоксии, застою крови в сосудах крупного калибра.
Аортальная регургитация классифицируется по степеням:
- 1 степени: обратный ток крови не выходит за границы выносящего тракта левого желудочка;
- 2 степени: струя крови доходит до передней створки митрального клапана;
- 3 степени: струя достигает границ сосочковых мышц;
- 4 степени: доходит до стенки левого желудочка.
Трикуспидальная регургитация
Недостаточность трикуспидального клапана чаще всего носит вторичный характер и связана с патологическими изменениями в левых отделах сердца. Механизм развития связан с повышением давления в малом круге кровообращения, что создает препятствие для достаточного выброса крови в лёгочную артерию из правого желудочка. Регургитация может развиться из-за первичной несостоятельности трёхстворчатого клапана. Возникает при повышении давления в малом круге кровообращения.
Трикуспидальная регургитация может привести к опустошению правых отделов сердца и застою в венозной системе большого круга кровообращения. Внешне проявляется набуханием шейных вен, посинением кожных покровов. Может развиться фибрилляция предсердий, увеличиться в размерах печень. Классифицируется также по степеням:
- Регургитация трикуспидального клапана 1 степени. Трикуспидальная регургитация 1 степени — это незначительный заброс крови, который никак себя клинически не проявляет и не оказывает воздействия на общее самочувствие пациента.
- Регургитация трикуспидального клапана 2 степени характеризуется забросом крови на расстояние 2 см или меньше от самого клапана.
- Для 3 степени характерен заброс дальше 2-х см от трёхстворчатого клапана.
- При 4 степени заброс крови распространяется на большую дистанцию.
Легочная регургитация
При неполноценном смыкании клапанов лёгочного створа в период диастолы кровь частично возвращается в правый желудочек. Сначала перегружается только желудочек из-за чрезмерного поступления крови, далее нагрузка увеличивается и на правое предсердие. Признаки сердечной недостаточности постепенно нарастают, формируется венозный застой.
Регургитация лёгочной артерии или пульмональная регургитация наблюдается при эндокардите, атеросклерозе, сифилисе, а может быть и врождённой. Чаще всего параллельно регистрируются заболевания лёгочной системы. Заброс крови возникает из-за неполного закрытия клапана в артерии малого круга кровообращения.
Пульмональная регургитация классифицируется по степеням:
- Легочная регургитация 1 степени. Никак себя клинически не проявляет, при обследовании обнаруживается небольшой обратный заброс крови. Регургитация 1 степени не требует специфического лечения.
- Легочная регургитация 2 степени характеризуется забросом крови до 2 см от клапана.
- Для 3 степени характерен заброс на 2 см и более.
- При 4 степени наблюдается значительный заброс крови.
Степени и формы аортальной регургитации
Данную патологию подразделяют на 4 степени в зависимости от объёма потока крови:
- при 1-й степени поток не выходит за пределы выносящего тракта левого желудочка;
- при 2-й поток распространяется до передней митральной створки;
- при 3-й поток доходит до уровня сосочковых мышц;
- при 4-й поток крови достигает стенки левого желудочка.
Причина аортальной регургитации – недостаточность аортального клапана, имеющая. Патология имеет две формы: хроническую и острую. При хронической форме с течением времени поражаются коронарные артерии, понижается сократимость левого желудочка, развивается его дисфункция, увеличивается объём. Всё это приводит к развитию серьёзных и крайне опасных осложнений, которые могут повлечь за собой летальный исход.
При острой форме очень быстро нарушается гемодинамика, поэтому пациенту требуется безотлагательная медицинская помощь. В противном случае существует высокий риск развития кардиогенного шока.
Классификация
Классификация регургитаций в зависимости от локализации:
- митральная;
- аортальная;
- трикупидальная;
- легочная.
Классификация регургитаций по степеням:
- I степень. На протяжении нескольких лет заболевание может себя никак не проявлять. Из-за постоянного заброса крови полость сердца увеличивается, что ведёт к повышению кровяного давления. При аускультации можно услышать шум в сердце, а при проведении УЗИ сердца диагностируется расхождение створок клапана и нарушение кровотока.
- II степень. Объём возвращающегося тока крови увеличивается, наблюдается застой крови в малом круге кровообращения.
- III степень. Характерна выраженная обратная струя, поток от которой может доходить до задней стенки предсердия. Давление в лёгочной артерии повышается, правые отделы сердца перегружаются.
- Изменения касаются большого круга кровообращения. Пациенты жалуются на выраженную одышку, боли за грудиной, отёчность, нарушения ритма, посинение кожных покровов.
Тяжесть стадии оценивается по мощности струи, которая возвращается в полость сердца:
- струя не выходит за границы передней створки клапана, которая соединяет левый желудочек и предсердие;
- струя доходит до границы клапанной створки или переходит её;
- струя доходит до половины желудочка;
- струя касается верхушки.
Как происходит регургитация трикуспидального клапана
Трикуспидальный или трехстворчатый клапан расположен между правым предсердием и правым желудочком, во время диастолы его створки открываются, пропуская венозную кровь из правого предсердия в желудочек. Во время систолы (сокращения) створки клапана плотно закрываются, и поступившая в правый желудочек кровь попадает в легочную артерию, а затем в легкие. При регургитации трикуспидального клапана кровь из правого желудочка не полностью поступает в легочную артерию, а частично возвращается в правое предсердие, возникает обратный заброс крови – регургитация. Это происходит вследствие дисфункции трехстворчатого клапана – при неплотном смыкании его створок не закрывается полностью вход в правое предсердие. При трикуспидальной регургитации из-за повышенной нагрузки предсердие гипертрофируется, а затем происходит растяжение мышц и его увеличение в размерах. В свою очередь, это приводит к попаданию большого количества крови из предсердия в правый желудочек в период диастолы, его дальнейшей гипертрофии и нарушению функций, что провоцирует застой в большом круге кровообращения.
Причины
Дисфункция клапана и регургитация может развиться в результате воспалительного процесса, из-за травмы, дегенеративных изменений и структурных нарушений. Врождённая несостоятельность возникает в результате пороков внутриутробного развития и может быть обусловлена наследственностью.
Причины, которые могут привести к регургитации:
- инфекционный эндокардит;
- системное аутоиммунное заболевание;
- инфекционный эндокардит;
- травма грудной клетки;
- кальциноз;
- пролапс клапана;
- инфаркт миокарда с поражением папиллярных мышц.
Причины трикуспидальной регургитации
Рассмотрим основные причины, в результате которых развивается болезнь. Для возникновения первичных форм имеют значение следующие факторы:
- Пролапс трехстворчатого клапана. Этот дефект связан с патологическим выпячиванием одной или нескольких створок.
- Эндокардит. Воспалительное заболевание сердечной ткани, которое развивается на фоне вторжения инфекции.
- Все ревматические болезни, вызывающие фиброз клапанного аппарата.
- Инфаркт, локализованный справа.
- Карциноидный синдром, при котором в сосудах и сердце могут откладываться соединительнотканные бляшки. Синдром обусловлен избыточным содержанием серотонина в крови.
- Аномалия Эбштейна, редкий врожденный порок, при котором атриовентрикулярный клапан расположен аномально, в стенке правого желудочка.
- Синдром Марфана, генетическая патология, которая сопровождается аневризмой и сердечной недостаточностью.
- Применение некоторых лекарственных препаратов в течение длительного срока.
- Последствия травматических повреждений грудной клетки.
Причинами вторичного типа регургитации являются следующие болезни:
- Кардиомиопатия – болезнь, связанная со структурными изменениями миокарда.
- Гипертрофия (утолщение, увеличение) или расширение (дилатация) желудочка справа.
- Легочная гипертензия – повышение внутреннего давления в легочных сосудах.
- Другие дефекты легочной артерии (непроходимость).
- Митральный стеноз.
- Сочетанная недостаточность обоих желудочков.
- Врожденные дефекты перегородки предсердий.
Симптомы
При митральной регургитации в стадии субкомпенсации пациенты предъявляют жалобы на ощущение учащённого сердцебиения, одышку при физической активности, кашель, загрудинные боли давящего характера, чрезмерно быструю утомляемость. По мере нарастания сердечной недостаточности присоединяется акроцианоз, отёчность, нарушения ритма, гепатомегалия (увеличение размеров печени).
При аортальной регургитации характерным клиническим симптомом является стенокардия, которая развивается в результате нарушенного коронарного кровообращения. Пациенты жалуются на пониженное кровяное давление, чрезмерно быструю утомляемость, одышку. При прогрессировании заболевания могут регистрироваться синкопальные состояния.
Трикуспидальная регургитация может проявляться цианозом кожных покровов, нарушением ритма по типу мерцательной аритмии, отёчностью, гепатомегалией, набуханием шейных вен.
При лёгочной регургитации всё клинические симптомы связаны с гемодинамическими нарушениями в большом круге кровообращения. Пациенты жалуются на отёчность, одышку, акроцианоз, увеличение размеров печени, нарушения ритма.
Симптомы регургитации аортального клапана
При хроническом развитии симптомы обычно долгое время отсутствуют, а затем проявляются в таком виде:
- одышка (изначально проявляется при физической нагрузке, в дальнейшем при отсутствии лечения — в состоянии покоя);
- брадикардия, преимущественно, по ночам;
- стенокардия также по ночам.
Симптомы острой регургитации таковы:
- тяжелая одышка;
- предобморочные состояния и обмороки;
- понижение давления;
- боль в области груди;
- потеря сил;
- внезапная слабость;
- бледность;
Важно! Если вы наблюдаете такие симптомы, следует немедленно обратиться к врачу!
Кроме того, аортальную регургитацию может сопровождать отёк лёгких, при котором наблюдаются следующие симптомы:
- хриплое дыхание;
- влажные хрипы в лёгких;
- ощущение нехватки воздуха;
- синюшность кожи;
- при кашле отходит мокрота с пеной и кровью;
- тоны сердца приглушены.
Анализы и диагностика
Диагностика регургитации включает сбор анамнеза, данные объективного и инструментального обследования, которые позволяют визуально оценить структуру сердца, движение крови по полостям и сосудам.
Осмотр и проведение аускультации позволяют оценить локализацию, характер сердечных шумов. Для аортальной регургитации характерен диастолический шум справа во втором подреберье, при несостоятельности клапана лёгочной артерии аналогичный шум выслушивается слева от грудины. При недостаточности трикуспидального клапана характерный шум выслушивается у основания мечевидного отростка. При митральной регургитации отмечается систолический шум на верхушке сердца.
Основные методы обследования:
- ЭКГ;
- УЗИ сердца с допплером;
- биохимический анализ крови;
- общий анализ крови;
- функциональный нагрузочные пробы;
- R-графия органов грудной клетки;
- Холтеровское мониторирование ЭКГ.
Профилактика и прогнозы
В качестве профилактики любых болезней рекомендуется здоровый образ жизни. Нормальный режим труда и отдыха, разумные физические нагрузки, отсутствие стрессов и вредных пристрастий делает вероятность заболеть чем-то минимальной. Очень важным аспектом является своевременное и правильное лечение простуд, обязательное выяснение причин систематических недомоганий. Если же пациент перенес операцию по поводу порока сердца или другой патологии, очень важно соблюдать все клинические рекомендации кардиологов и проводить реабилитационные мероприятия.
Прогноз при трикуспидальной регургитации положительный, в детском возрасте она может нивелироваться с возрастом. Для взрослого человека выявленная случайно 1 степень патологии считается функциональной нормой, не требующей лечения. Если имеет место трикуспидальная недостаточность в комплексе с другими осложнениями, пациенту назначают группу инвалидности.
Будьте внимательны к себе и своим детям, не игнорируйте периодические недомогания. За ними могут маскироваться опасные состояния.
Понравилась статья? Сохраните ее!
Остались вопросы? Задавайте их в комментариях! На них ответит врач-кардиолог Мариам Арутюнян.
Иван Грехов
Окончил Уральский государственный медицинский университет по специальности «Лечебное дело». Врач-терапевт
Процедуры и операции
При остро возникшей регургитации пациентам проводится экстренная замена клапана. Изменённый клапан удаляется, а на его место устанавливается искусственный. В некоторых случаях достаточно проведения пластики клапана. В реабилитационном периоде пациентам назначают медикаменты, которые поддерживают нормальную сердечную деятельность: вазодилататоры и ноотропы. При хронически протекающем процессе также проводятся хирургические вмешательства по замене клапана в плановом порядке при прогрессировании отрицательной динамики. При отсутствии негативной симптоматики и стабильных показателям ЭхоКГ назначается симптоматическая терапия.
Прогноз регургитации аортального клапана
Прогноз зависит и от развития и стадии основного заболевания, и от степени регургитации. Также важно своевременное лечение, в частности — хирургическое. При его отсутствии сердечная недостаточность может развиться в течение двух лет с момента появления первых симптомов.
Все нижеперечисленные прогнозы даются с учётом своевременной замены клапана. При минимальной и умеренной регургитации (1 и 2 степень) прогноз на ближайшие 10 лет достаточно высок – 80 – 95%. Этот показатель отображает, насколько важно вовремя диагностировать патологию. Чем выше степень регургитации, тем заметнее снижается прогноз. При 3 степени он примерно равен 50%, а при 4 сердечная смерть может оказаться внезапной. Также это характерно при остром развитии патологии.
Для улучшения прогноза всем пациентам с любой стадией течения заболевания следует соблюдать здоровый образ жизни, в который входит:
- отказ от вредных привычек (алкоголя, особенно в избытке, и курения);
- соблюдение режима питания (регулярное сбалансированное питание без переедания);
- нормализация массы тела;
- нормализация физических нагрузок (от усиленных тренировок следует оказаться в пользу прогулок на свежем воздухе и умеренных упражнений);
- избегание стрессовых ситуаций.
Регулярно проходите профилактическое обследование, при первых признаках заболевания обращайтесь к врачу и ведите здоровый образ жизни, это поможет избежать множества опасных заболеваний. Будьте здоровы!
Последствия и осложнения
При острой митральной регургитации прогноз крайне неблагоприятный при отсутствии своевременной хирургической помощи. Прогноз ухудшается при присоединении сердечной недостаточности. При второй степени заболевания 5-летняя выживаемость без оперативного вмешательства составляет у мужчин 38%, у женщин 45%. Регургитация может осложниться эндокардитом (неинфекционного и инфекционного генеза), нарушениями ритма, инфарктом миокарда, сердечной недостаточностью.
Методы диагностики
При осмотре пациента выявляют типичные признаки аортальной регургитации:
- бледная кожа;
- цианоз пальцев, кончика носа и губ;
- «пляшущие каротиды» – заметная пульсация сонных артерий;
- кивание головой в такт пульса;
- ритмичное расширение и сужение зрачков;
- дрожание мягкого неба и язычка;
- при измерении давления – низкое диастолическое, высокое систолическое и пульсовое;
- видимый толчок верхушки;
- при пальпации мечевидного отростка ощущается пульсация аорты;
- убывающий шум на протяжении диастолы, слабые раздвоенные тоны, двойные шумы.
Для инструментального подтверждения диагноза используют такие методы:
- электрокардиография – гипертрофированный миокард ЛЖ, на поздних стадиях и правых отделов;
- фонокардиография – шумы сердца в соответствии со стадией процесса;
- УЗИ сердца – дефект смыкания створок, увеличение размеров камер сердца, количества возврата крови в левый желудочек;
- рентгенография – расширена полость ЛЖ, аортальная тень, верхушка перемещена книзу и влево, в легочной ткани заметен венозный застой;
- аортография – регургитация через открытый клапан в фазе диастолы;
- зондирование сердца помогает определить объем выброса и возврата крови, давление в полостях;
- МРТ, МСКТ назначается для предоперационной диагностики и динамического наблюдения после операции или в стадии компенсации.
Список источников
- Л.А. Бокерия, О.Л. Бокерия, Е.Р. Джобава обзорная статья «Функциональная митральная регургитация при фибрилляции предсердий», 2015
- Машина T.В., Голухова Е.З. Диастолическая дисфункция левого желудочка у больных с фибрилляцией предсердий: патогенетические механизмы и современные ультразвуковые методы оценки (аналитический обзор). Креативная кардиология. 2014
- Карпова Н.Ю., Рашид М.А., Казакова Т.В. , Шостак Н.А. Аортальная регургитация, Регулярные выпуски «РМЖ» №12 от 02.06.2014
Симптомы, возникающие у пациента
Поражение трехстворчатого клапана сопровождается неспецифическими признаками, выраженность которых зависит от стадии патологии и уровня декомпенсации функций. В клинической практике выделяют 3 степени приобретенного порока клапанного аппарата:
- регургитация 1 степени на трикуспидальном клапане («мягкая») отличается незначительными проявлениями застоя крови в большом круге (умеренные отеки на ногах к концу дня);
- при регургитации трикуспидального клапана 2 степени наблюдается расширение просвета правого предсердно-желудочкового отверстия до 10 см2, с умеренным нарушением кровотока в портальной вене печени, набуханием шейных вен, выраженными отеками в нижних конечностях;
- регургитация 3 степени («острая») с расширением полостей правых камер, повышением давления в полостных венах, увеличением печени и селезенки, выраженными отеками в конечностях, накоплением жидкости в грудной и брюшной полости.
Функциональная недостаточность развивается при скачке роста у ребёнка (в 7-9 и 14-17 лет) и связана с пролапсом створок клапана во время систолы желудочков в предсердие. Патология не требует специального лечения, только динамического наблюдения.
Основные жалобы у пациента связаны с застоем крови и представлены:
- болями в правом подреберье (нарушение оттока крови от печени растягивает капсулу органа и вызывает болевые ощущения);
- одышкой, тяжестью в груди из-за накопления жидкости;
- набухание шейных вен (видима пульсация последних при осмотре);
- отеки на ногах, развиваются ближе к вечеру, цианотичные, холодные, плотные;
- увеличение в объеме живота (из-за свободной жидкости).
К вторичным симптомам относится ощущение сдавливания в груди, перебоев в работе сердца, замирание.
Диагностика отклонения
Митрально-папилярная дисфункция и любое иное отклонение можно начать лечить только после установления основного диагноза. Диагностика включает:
- УЗИ;
- электрокардиограмму;
- лабораторные исследования.
Умеренная трикуспидальная или любая иная регургитация может долгое время не проявляться. Обнаружить патологию можно только при помощи ультразвукового исследования. Степень тяжести уточняется благодаря электрокардиограмме.
При первичном осмотре врач осматривает заболевшего. Он уточняет, какие жалобы на самочувствие присутствуют. Затем доктор предоставляет направление на лабораторные исследования. Только исходя из их результатов проводится УЗИ и ЭКГ.
ЭКГ позволяет достоверно определить степень тяжести заболевания
Самостоятельно установить диагноз невозможно. Симптоматика не позволяет выяснить, патология какого именно клапана присутствует.
Особенности пролапса митрального клапана 2 степени
Когда желудочек находится в состоянии систолы, створки МК тесно смыкаются, что предотвращает возвращение тока крови в обратном направлении.
ПМК заключается в том, что створки митрального клапана (либо одна из них) провисают в полость левого предсердия.
В результате этого образовывается небольшое отверстие, через которое часть крови направляется обратно в ЛП. Этот процесс известен под названием регургитация.
По степени регургитации специалисты выделяют несколько видов пролапса митрального клапана:
- 1 степени: пролапс митрального клапана 1 степени характеризуется тем, что створки МК прогибаются от 3 до 6 мм. При этом уровень обратного тока крови незначительный, что не провоцирует возникновение сильной патологии. Симптомы выражаются слабо или же совсем не проявляются. Первая степень ПМК не несет вреда здоровью человека. С таким диагнозом люди могут заниматься спортом;
- 2 степени: пролапс второй степени проявляется при прогибании створок митрального клапана от 6 до 9 мм. Пациенты, у которых диагностирован ПМК 2 степени, должны находиться под наблюдением специалистов, а также периодически проходить медикаментозное профилактическое лечение;
- 3 степени: в этом случае прогиб половинок клапана белее 9 мм. У пациента с регургитацией такого размера велика вероятность нарушения функционирования ССС или же строения сердца. Лечение ПМК третьей степени проводится оперативным путем (ушивание половинок МК или же установка протеза митрального клапана).
При классификации пролапса учитываются такие факторы, как проявление симптомов и их интенсивность. Классификация ПМК является определяющим показателем при выборе метода лечения.
Причины
Патология может развиваться в результате воздействия нескольких факторов. Специалисты подразделяют все причины на две большие группы:
- Врожденные. Это может быть наследственная предрасположенность. Если у кого-либо из родственников будущего ребенка диагностирован ПМК или есть в наличии заболевания сердечно — сосудистой системы, есть большая вероятность того, что у новорожденного будет обнаружен пролапс.
- Приобретенные. Существует несколько причин, воздействие которых на организм человека может привести к развитию патологии. Среди наиболее часто встречающихся можно выделить такие:
- механическое повреждение целостности грудной клетки, которое сопровождается ранением сердца или внутренних органов;
- хроническая форма ишемической болезни сердца;
- нарушение функционирования системы коронарного кровоснабжения;
- гипертиреоз (щитовидная железа выделяет повышенное количество таких гормонов, как трийодтиронин или тироксин);
- перенесенная пациентом ревматическая лихорадка;
- миокардит (воспалительный процесс мышцы сердца – миокарда).
При воздействии на организм человека вышеуказанных факторов следует обратиться к специалистам, дабы определить состояние сердечно-сосудистой системы.
Если же у ближайших родственников беременной женщины есть те, кто страдает заболеваниями ССС, она об этом должна обязательно сообщить акушеру-гинекологу, который ведет ее беременность.
Такие женщины находятся под особым контролем докторов.
Симптоматика
- сильные головные боли;
- слабость;
- быстрая утомляемость;
- головокружение;
- нехватка воздуха;
- частые обморочные состояния.
Наиболее ярким признаком специалисты считают болевые ощущения в области груди. Как правило, боли имеют колющий или сжимающий характер. Продолжительность приступов боли колеблется в пределах 10 секунд – 5 минут.
Периодичность болей также разная: у некоторых больных она может проявляться один раз на протяжении нескольких дней, а некоторые жалуются на приступы боли по два и больше раз в сутки.
Интенсивность и периодичность болевых приступов имеет непосредственную зависимость от психоэмоционального состояния пациента, а также величины физических нагрузок на организм.
- нарушение строения челюсти ребенка и его носоглотки, известное как «готическое» небо;
- суставная гипермобильность – нарушение строения соединительной ткани, из которой состоят хрящи и суставные сумки, что приводит к тому, что ткань сильно растягивается, а суставы становятся очень подвижными;
- плоскостопие;
- остеохондроз, который развивается в раннем детстве;
- грыжа Шморля;
- миопатия и пр.
Проявление данных симптомов как у детей, так и у взрослых является сигналом немедленного обращения к профильным специалистам для прохождения медицинского обследования.
Лечение
Дети, у которых диагностирован пролапс митрального клапана с регургитацией маловыраженной, находятся под наблюдением у специалистов. А при диагнозе ПМК 2 степени они освобождаются от занятий физической культурой на общих основаниях, а могут заниматься только в специализированных группах.
Пациенты с регургитацией 1 степени, как правило, не нуждаются в лечении. Достаточно раз в год проходить комплексное обследование.
В том случае, когда у пациента наблюдается частое сердцебиение, аритмия, расстройства вегетативного характера, недостаточность митрального клапана, он нуждается в применении лечебной терапии.
- бета-блокаторы – способствуют уменьшению частоты сокращения сердца, а также его силу, снижают уровень артериального давления;
- дезагрегатные средства – в основе этой группы препаратов используется аспирин. Их назначают в качестве профилактики образования тромбов после перенесенного пациентом инсульта;
- антикоагулянты – применяют для предотвращения сгущения крови в качестве профилактики тромбообразования. Следует отметить, что прием антикоагулянтов необходимо проводить под наблюдением специалистов, дабы избежать возможности развития осложнений.
Пролапс митрального клапана является патологией, при которой его створки во время сокращения левого желудочка провисают в сторону левого предсердия. Это приводит к забрасыванию в него определенного количества крови. Болезнь часто не имеет никаких проявлений, поэтому ее трудно диагностировать. Но если крови в предсердие попадает слишком много, то необходимо хирургическое вмешательство.
Выбухание створок клапана чаще выявляют в детском возрасте. Но нередки случаи развития заболевания у взрослых. Обычно от этого страдают представительницы прекрасного пола после 35 лет.
Причины развития проблемы точно не установлены. Ученым удалось выявить, что возникновению нарушения способствуют патологии соединительной ткани.
В зависимости от вида заболевание может возникать в результате влияния разных факторов:
- Врожденные формы встречаются в том случае, когда у ребенка появилась миксоматозная дегенерация, которая является затрагивающим соединительную ткань патологическим процессом. Также нарушение связано с воздействием токсических веществ на сердце плода при внутриутробном развитии.
- Приобретенные формы встречаются в результате ревматизма, ишемических нарушений, эндокардита, травм в области грудной клетки.
Разновидности
В зависимости от выраженности симптомов пролапса выделяют:
- Первую степень. Пролапс митрального клапана 1 степени в самой легкой форме. При этом наблюдается пролабирование не более, чем на шесть миллиметров.
- Вторую степень. При ней пролабирование увеличивается до девяти миллиметров.
- Третью степень. В данной ситуации происходит провисание створок на сантиметр и более.
Также учитывают регургитацию. Она бывает разных видов в зависимости от того, как далеко кровь возвращается в предсердие. Эту тонкость нужно знать врачу. Больному достаточно выяснить, имеет она значение или нет.
Симптоматика
Определенная часть пациентов не ощущает никаких признаков болезни. В этом случае ее случайно выявляют на УЗИ.
При врожденном пролапсе больные страдают от дискомфорта в сердце, который наблюдается в периоды эмоциональных напряжений. При этом в груди покалывает и ноет, беспокоит одышка, кружится голова. В таком состоянии человек может находиться в течение нескольких дней или часов.
Также у пациентов развивается вегето-сосудистая дистония, из-за чего:
часто болит живот и голова;- периодически повышается температура до 37 градусов;
- появляется ощущение кома в горле;
- учащается мочеиспускание;
- ощущается усталость, тяжело переносятся физические нагрузки;
- здоровье ухудшается в зависимости от метеоусловий.
Если не скорректировать психоэмоциональное состояние, то больной будет страдать от панических атак, депрессий, которые способны вызвать истеричность и психопатию.
Симптомы пролапса митрального клапана, возникшего при различных заболеваниях, зависят от основной причины:
- Если патология связана с инфекционными процессами, то больной страдает от воспаления эндокарда, что сопровождается плохой переносимостью нагрузок, слабостью, одышкой, перебоями в работе сердца.
- При пролапсе после инфаркта пациенты страдают от сильных болей в груди, одышки, кашля, частого сердцебиения.
- В результате травмы могут разрываться хорды, регулирующие створки клапана. В этом случае больной страдает от одышки и кашля, у него может выделяться розовая мокрота.
Методы диагностики
В большинстве случаев о наличии пролапса узнают случайно. Проблему выявляют в процессе аускультации, электрокардиограммы, ультразвукового исследования. Чтобы подтвердить подозрения:
Выполняют УЗИ с доплерографией для определения степени и объема регургитации.- Назначают суточное мониторирование по Холтеру для выявления нарушений ритма, экстрасистол, слабости синусового узла и других отклонений.
После этого подбирают вариант лечения.
Терапия
Чаще всего при пролапсе нет необходимости в специальном лечении, так как значительных отклонений в работе сердца нет. В этом случае больной должен регулярно посещать кардиолога, а также:
- делать раз или два в год УЗИ;
- следить за гигиеной ротовой полости и предотвращать стоматологические заболевания;
- не курить и избегать кофеина и спиртосодержащих напитков;
- установить нормальный режим физической активности.
В индивидуальном порядке определяют, есть ли необходимость в медикаментах. Обычно практикуют назначение витаминов, препаратов магния, кардиопротекторов и адреноблокаторов.
При выраженных нарушениях психоэмоционального состояния прибегают к помощи психотерапевта. В тяжелых случаях не обойтись без нейролептиков и транквилизаторов.
Если развивается пролапс митрального клапана 2 степени или первой, то значительных гемодинамических нарушений нет. Но третья требует серьезного лечения. В отдельных случаях нужно заменить митральный клапан искусственным.
Прогноз
Степени
Регургитация может иметь разную степень отклонения от нормального состояния:
- 1 степень. Слабо выражена. Точно не ясно, сколько крови возвращается. Диаметр струи – до 1 см. Патология проявляется слабо, или симптомы отсутствуют вовсе. На этой стадии патологию трудно диагностировать. Чаще ее определяют случайно. Однако именно на этой стадии лучше всего начинать хирургическое лечение.
- 2 степень. Умеренная. Нормальный ток нарушается на 2 см объема и больше. Восстановить больного можно только оперативно. Клинические проявления выражены слабо. Больной жалуется на боль за грудиной, одышку при сильной нагрузке. Пока есть шансы на излечение. Внесердечные и кардиальные дефекты могут появиться, но шансы для этого невелики. У больного высока вероятность полноценно прожить долгую жизнь, даже если появятся небольшие дефекты.
- 3 степень. Выраженная. Струя крови превышает 2 см. Развивается застойная хроническая сердечная недостаточность. Восстановление возможно, но полным оно уже не будет. Потребуется пожизненное поддерживающее лечение.
- 4 степень. Терминальная. Существенно меняются все органы, системы: печень, почки, сердце, мозг. Хирургическое лечение на этой стадии не имеет смысла. Восстановиться такой больной уже не сможет. Остается недолгий период жизни. Задача врачей – обеспечить достойное ее качество. В конце концов, наступает острая сердечная недостаточность, смерть.
- Иногда выделяют 5 степень, физиологическую. При ней створки клапана абсолютно здоровы, без изменений, но можно заметить нарушение тока крови в области самих створок. Кровь создает небольшие участки завихрений. Чаще функциональный вид обозначают, как 0-1 степень. Ее нередко диагностируют у высоких и чрезмерно худых людей. В ряде медицинских источников высказывается мнение, что функциональный тип встречается у 2/3 общего числа здоровых людей. Человек может прожить долгую активную жизнь и даже не заподозрить, что у него клапан «с сюрпризом». Если эта патология не прогрессирует, она абсолютно безопасна.
Очень важно определить именно стадию заболевания. От этого зависит способ диагностики, тактика и успех лечения.
Лечение
Терапия аортальной регургитации преследует две основные цели:
- Предотвратить развитие осложнений – сердечной недостаточности и гибели пациента.
- Улучшить качество его жизни.
Консервативное лечение
Лечение лекарственными препаратами направлено на снижение уровня САД (систолического давления крови) и уменьшения количества обратно поступающей крови.
Препараты, которые эффективны в данном случае, это вазодилятаторы разных групп:
— блокаторы кальциевый каналов (нифекард);
— ингибиторы АПФ.
Лекарства показаны в следующих случаях:
- Есть противопоказания для оперативного лечения или нежелание пациента прибегать к оперативному лечению – препараты назначаются на долгое время.
- Выраженные проявления сердечной недостаточности или тяжелая регургитация перед оперативным лечением – назначается коротким курсом.
- Выраженные клинические проявления, дилатация ЛЖ, но ФВ в норме – назначается с целью замедления прогрессирования.
Показания к операции:
- Пациенты, имеющие ФВ менее 55%, КСР ЛЖ более 55 мм, КДР ЛЖ более 75 мм, даже без видимых проявлений.
- Тяжелая симптоматика (признаки появляются ежедневно при нагрузке или выполнении специального нагрузочного теста).
- Выраженное расширение полости ЛЖ даже при нормальной фракции выброса.
- Планирование других операций на сердце и сосудах.
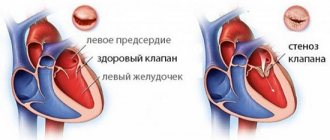
Митральная регургитация: степени, причины и лечение
Митральная регургитация представляет собой дисфункцию створок митрального клапана. Митральный клапан находится между левым желудочком и левым предсердием. В момент сокращения левого предсердия кровь поступает в желудочек. После этого левое предсердие блокируется митральным клапаном, и кровь из левого желудочка попадает в аорту.
Если митральный клапан не обеспечивает полную блокировку, его стенки недостаточно сокращаются и начинают прогибаться, то это приводит к обратному процессу — поступлению крови из левого желудочка в левое предсердие. Такой процесс приводит к нарушению кровообращения. Сердечно-сосудистая система замедляет процессы перекачивания крови. Давление начинает падать, что становится причиной дефицита поступаемого кислорода к органам и тканям.
Причины
Митральная регургитация может развиваться на фоне врожденных или приобретенных патологий.
Причины врожденного порока:
- наследственная патология;
- сбой в формировании сердца при внутриутробном развитии;
- деформация митрального клапана.
Причины приобретенной патологии:
- ревматизм;
- системная красная волчанка;
- инфекционный эндокардит;
- инфаркт миокарда;
- травма грудной клетки.
Классификация
В зависимости от объема противотока крови при нарушении работы митрального клапана выделяют несколько степеней патологии:
- Митральная регургитация 1 степени сопровождается противотоком, объемом не более чем 25%. Патологическое отклонение в начальной стадии может себя никак не проявлять, так как пациент не испытывает никаких жалоб. На ЭКГ не обнаруживается каких-либо нарушений в работе клапана. Выявить патологию 1 степени можно только при помощи допплерографии.
- Митральная регургитация 2 степени является более серьезной патологией. Объём противотока достигает 50%, что является причиной возникшей легочной гипертензии. Такое состояние может привести к вторичным изменениям сердечной мышцы. При ЭКГ обнаруживаются нарушения из-за появившегося расширения границ сердца. Необходимо медикаментозное лечение.
- При патологии 3 степени обратный ток крови из одной камеры в другую достигает 90%. Присоединяются вторичные изменения миокарда в виде гипертрофии левого желудочка. Происходит смещение границ сердца в левую сторону. Изменения четко проявляются на ЭКГ.
- Митральная регургитация 4 степени является тяжелой формой, которая может привести к полной утрате работоспособности. Лечение медикаментами не проявляет себя эффективно, требуется оперативное вмешательство.
По клиническому течению регургитация митрального клапана делится на острую и хроническую. В первом случае изменения носят внезапный характер. Хроническая форма сопровождается постепенным нарастанием регургитации клапана.
Симптомы
При регургитации 1 степени патология не имеет выраженных признаков. Такое состояние может длиться до нескольких лет.
Для 2 степени характерны следующие симптомы:
При 3 степени наблюдается:
Для 4 степени характерно возникновение мерцательной аритмии и сердечной недостаточности.
Диагностика
Митральная регургитация диагностируется при помощи УЗИ сердца. В некоторых случаях используют допплерографию, с помощью которой определяется степень патологии.
Также ЭХО-КГ проводится для определения причины возникновения регургитации.
В качестве вспомогательных исследований проводят:
При предоперационной подготовке назначают коронарографию. Данное обследование проводится и в случае подозрения на ишемическую природу возникшей патологии. Лечение назначает врач после проведения соответствующей диагностики.
Лечебные меры
Медикаментозное лечение легкой формы патологии, протекающей бессимптомно, не требуется.
При 2 стадии порока назначают:
Лечение непрямыми антикоагулянтами уместно при развитии мерцания предсердий.
При 3-4 степени лечение медикаментами нецелесообразно, требуется хирургическое вмешательство.
Прогноз
Прогрессирование патологии происходит только у 5 − 10 пациентов из 100. Минимальная группа риска имеет прогноз 80% пятилетней выживаемости и 60% — десятилетней.
При ишемической природе клиническая картина менее благоприятна: происходит тяжелое нарушение кровообращения, что снижает выживаемость, и ухудшает прогноз.
Пациенты с митральной регургитацией в любой степени должны регулярно проходить обследование у кардиолога, кардиохирурга и ревматолога для оценки стадии развития патологии.
Механизм регургитации в норме и при патологии
Кардиологи выделяют незначительную физиологическую регургитацию, которая возможна в нормальных условиях. Например, у 70% взрослых людей с высоким ростом имеется неполное закрытие трикуспидального клапана, о котором человек не догадывается. На УЗИ определяются незначительные завихряющиеся потоки при полном смыкании клапанов. Это не сказывается на общем кровообращении.
Патология возникает при воспалительных процессах:
- ревматизме,
- инфекционных эндокардитах.
Наиболее типично для митральной локализации, формирования порока сердца. Не следует путать с пролапсом (растяжением и прогибанием створок внутрь предсердия). Именно при пролапсе чаще возникает физиологическая регургитация, обнаруживается у растущих детей, подростков. Ее учитывают как возможную причину экстрасистолии. Ребенка необходимо наблюдать у кардиолога и повторно обследовать. Специального лечения не требуется.
Образование рубцов после острого инфаркта, на фоне кардиосклероза в зоне, приближающейся к створкам и нитям клапана, ведет к поломке необходимого механизма натяжения, изменяет форму створок. Поэтому не происходит их полного смыкания.
При патологическом процессе не менее значимую роль играет диаметр выходного отверстия, которое должно перекрываться. Значительное увеличение при дилатации левого желудочка или гипертрофии препятствует плотному соединению створок аортальных клапанов.
Причины патологий
В медицине есть понятие физиологической регургитации, при которой патологий клапанов нет. Такие явления касаются приклапанных завихрений крови у трикуспидального и митрального клапана и встречаются у худых людей высокого роста.
Нарушения начинаются, когда створки клапанов смыкаются не полностью .возникает их недостаточность. Причиной становятся врожденные пороки сердца (в том числе самих клапанов), воспалительные изменения эндокарда, которыми покрыты створки, и серьезные сердечные и легочные патологии. Частая причина проблем с клапанами – ревматизм.
Особенности лечения
Лечение митральной или любой иной регургитации 1 степени не проводится. Пациента ставят на учет к кардиологу. Он должен регулярно проходить диагностику для предотвращения развития осложнений. Помимо этого, требуется отказаться от всех вредных привычек.
При 3-4 степени патологии пациента могут направить на протезирование. Операция считается тяжелой и нередко провоцирует развитие осложнений.
Определенного набора лекарственных средств для лечения регургитации нет. Медикаменты подбираются исходя из основного диагноза.
При отсутствии жалоб у пациента достаточно соблюдать общие рекомендации доктора. Они заключаются в умеренных физических нагрузках и ведении правильного образа жизни.
Подробно узнать о причинах и механизмах развития митральной регургитации можно, посмотрев видео ниже: