Причины коронарной недостаточности
Коронарная недостаточность может возникнуть в результате двух причин, приводящих к нарушению нормального движения крови по артериям:
- Тонус артерий изменяется.
- Просвет артерий уменьшается.
Изменение тонуса артерий
Спазм сосудистой стенки и уменьшение тонуса артерий могут являться следствием повышенного выброса адреналина. Так, например, при сильном стрессе, который многие описывают фразой «сердце сжалось в груди», наблюдается временная нехватка кислорода. Она легко компенсируется повышенной частотой сердечных сокращений. В результате кровоток возрастает, приток кислорода значительно увеличивается, настроение и самочувствие человека могут даже на время улучшиться.
В кратковременной стрессовой ситуации нет ничего страшного. Напротив, она может рассматриваться в качестве тренировки, позволяющей уменьшить чувствительность коронарных сосудов к спазму (профилактика ишемической болезни сердца).
Однако, если стресс затягивается, наступает фаза декомпенсации. Это значит, что клетки мышечной ткани расходуют весь запас энергии. Сердце начинает биться медленнее, уровень углекислого газа повышается, а тонус артерий снижается. Замедляется и кровоток в коронарных артериях.
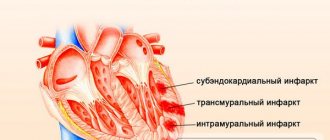
Как результат, обмен в сердечной мышце нарушается. Отдельные ее части могут даже омертветь (некроз). Образовавшиеся некротические очаги известны под распространенным названием «».
Уменьшение просвета артерий
Просвет коронарных артерий уменьшается по причине нарушения нормального состояния их внутренней оболочки или из-за перекрытия кровотока образовавшимся тромбом (атеросклеротическая бляшка, кровяной сгусток). Возникновению патологии способствуют следующие факторы:
- курение (из-за интоксикационного воздействия на организм табачного дыма клетки внутреннего слоя артерий изменяются, и риск повышенного тромбообразования увеличивается);
- употребление большого количества жирной пищи (чревато нехваткой белков, изменением баланса микроэлементов и витаминов, нарушением процессов метаболизма);
- стресс (из-за повышенного адреналинового фона возникает длительный артериальный спазм);
- низкая физическая активность (приводит к венозному застою, ухудшению поступления кислорода к тканям, снижению силы сердечных сокращений).
Причины развития
Острый коронарный синдром (ОКС) — еще одно название этой патологии. В основном он начинается вследствие атеросклеротического поражения сосудов.
Патогенез (механизм развития) этого заболевания состоит в отложении холестерина в стенках артерий, из-за чего они теряют эластичность, кровоток затрудняется. Код заболевания по МКБ-10 — 124.8.
При частичном нарушении кровоснабжения миокарда происходит нехватка кислорода, клетки недополучают необходимые для жизнедеятельности вещества. Это состояние называют ишемической болезнью сердца. При полном блокировании движения крови развивается инфаркт.
Причины, по которым может возникать ОКС:
- тромботический стеноз;
- расслоение стенок артерий;
- спазм сосудов;
- фиброз;
- наличие инородного тела (эмбола) в системе кровоснабжения;
- воспаление серозной оболочки сердца (эндокардит);
- сужение просвета сосудов.
Нарушение снабжения кровью миокарда также возможно из-за полученных травм в области сердца (например, ножевое ранение), перенесенных хирургических операций.
Повышенному риску возникновения ОКС подвержены люди со следующими заболеваниями:
- ишемия, перенесенные ранее сердечные приступы;
- миокардиодистрофия и миокардит (воспаление мышечной ткани сердца);
- тахикардия;
- сахарный диабет;
- гипертония;
- врожденная склонность к внезапной остановке сердца;
- патологии сосудистой системы (тромбофлебиты, тромбоэмболии).
Также факторами риска являются такие состояния:
- ожирение, неправильное питание (ведущее к накоплению холестерина);
- табакокурение, прием кокаина;
- низкая двигательная активность;
- пожилой возраст (риск ОКС возрастает после 45 у мужчин, 55 — у женщин).
Симптомы хронической коронарной недостаточности
Симптоматика заболевания проявляется не всегда: в некоторых случаях на развитие патологии уходит длительное время. Один из ключевых признаков — стенокардия, но до ее формирования может пройти определенное время. Сначала больной может периодами чувствовать перебои в работе своего сердца. Ритм будет сбиваться, вызывая тахикардию или аритмию. Но чаще стенокардия начинает развиваться по трем стадиям:
- Нарушение и возникновение болей в груди в моменты повышения активности, возникновения стресса.
- Болезненность и признаки нарастают в условиях обычной нагрузки. Исследования показывают серьезные изменения в коронарной системе кровотока.
- Особо агрессивная и тяжелая форма, при которой симптомы возникают в состоянии покоя. Добавляется сбой ритма, усиливается боль в грудине до максимума.
По мере прогрессирования состояния нарастают симптомы коронарной недостаточности:
- увеличивается частота сердечных сокращений;
- ощущаются удушье, боли в области сердца и за грудиной;
- появляется сильная одышка даже в покое.
Боль способна отдавать в левые руку и ухо. Чаще всего возникает резко, приступ длится от 2-х до 22-х минут. Симптоматика острая, больной так характеризует свое состояние: «Резко схватила боль за грудиной, стало нечем дышать». При хронических формах подобные приступы могут стать периодичными, особенно агрессивно происходить в ночное время. Критичность ситуации возможна, если пик приступа длится больше 20 минут. В таких случаях создаются условия для развития обширного инфаркта миокарда.
Без лечения и вмешательства специалистов ситуация будет только ухудшаться. По мере прогрессирования заболевания просветы сосудов все больше сужаются. Сердце получает мало жизненных составляющих, кровоток все меньше поставляет кислород. Симптомы будут становиться агрессивнее, динамика полностью достигнет отрицательного значения.
Первые признаки и симптомы
Примерно в половине случаев возникновения коронарной недостаточности не проявляется никакой симптоматики. Человек чувствует слабое головокружение, у него наблюдается ускоренное сердцебиение. В других случаях признаки патологии проявляются в комплексе.
Симптомы острой коронарной недостаточности перед смертью включают:
- давящие или болезненные, часто жгучие ощущения в грудине;
- боль проецируется в другие части тела (живот, лопатки, руки и т. д.);
- обильный пот;
- судороги;
- выделение пены изо рта;
- появление одышки;
- тошнота, иногда с рвотой;
- замедление дыхания, одышка;
- внезапная бледность;
- сильное головокружение, иногда с потерей сознания;
- беспричинная слабость.
Патология редко возникает у людей, не имеющих никаких сердечно-сосудистых заболеваний.
Человек, у которого часты приступы стенокардии, может перепутать ее признаки с ОКС. Однако, есть некоторые отличия. При обычном нарушении работы сердца болевые ощущения длятся 5-10 минут, а при коронарном синдроме они продолжаются более длительное время – до 6 часов.
Стенокардия характеризуется дискомфортом, сдавленностью в груди. Боль же при ОКС может быть такой силы, что блокирует любые движения.
Причины расстройства коронарного кровообращения
На вопрос, почему начинаются перебои в обеспечении тканей миокарда кровью и питательными веществами, специалисты обычно отвечают, что коронарная недостаточность возникает в результате первичных или вторичных нарушений.
- Первичные. Они происходят непосредственно в сосудах вследствие травм, воспалений, образования липопротеидных и кальцинированных бляшек, тромбов.
- Вторичные. Их провоцирует ускоренный обмен веществ в миокарде, обусловленный повреждением структуры коронаров. Аналогичные изменения происходят во всей сосудистой сети.
Проблемы с коронарными сосудами, влияющие на кровоток, условно делятся на врожденные и приобретенные. Врожденные пороки развития появляются у плода, когда он находится еще в утробе матери, и не поддаются внешнему воздействию. Бывает, что генетическая предрасположенность есть к общим заболеваниям, в итоге приводящим к поражению сосудов (очень часто это сахарный диабет, передающийся по наследству). Приобретенные патологии возникают из-за стрессов, работы на «вредном производстве», проживания в экологически неблагополучном регионе, употребления жирной пищи, недостатка или избытка физических нагрузок.
Пусковым механизмом недостаточности коронарного кровоснабжения становятся следующие причины:
- ИБС или ишемия, вызванная острой потребностью сердца в кислороде при занятиях спортом, во время стресса, в случае алкогольной зависимости;
- нарушение или полное прекращение работы электрической системы сердечной мышцы (асистолия);
- резкое падение АД и ухудшение коронарного кровообращения во время сна;
- малокровие;
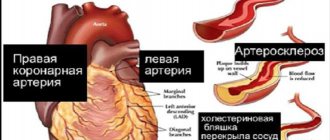
- атеросклероз — образование отложений холестерина на сосудистых стенках;
- коронаросклероз – термин обозначает попадание оторвавшихся холестериновых бляшек непосредственно в коронары;
- мерцательная аритмия (фибрилляция желудочков);
- спазм коронарных сосудов – возможен из-за интоксикации вредными газами, вдыхания кокаина;
- поражение артерий – воспаления, стеноз, разрывы;
- повреждение сердечной мышцы – из-за ножевого ранения, появления послеинфарктных рубцов на миокарде;
- тромбофлебит – обычно он развивается в нижних конечностях, при этом кровяные сгустки, образовавшиеся в венах, способны заблокировать просвет коронарной артерии;
- порок сердца – зачастую он представляет собой врожденный дефект крупных сосудов;
- сахарный диабет – наличие сахара в крови способствует росту тромбов;
- ожирение – оно провоцирует сахарный диабет, увеличение уровня холестерина в крови, а также сгущает ее, стимулируя тромбообразование;
- анафилактический шок – при аллергической реакции клетки вырабатывают гистамин, замедляющий периферическое и центральное кровообращение.
Общие сведения
Под коронарной недостаточностью понимают патологическое состояние, которое развивается в результате частичного либо полного прекращения тока крови по венечным (коронарным) артериям, что, в конечном счёте, приводит к неадекватному обеспечению кардиомиоцитов кислородом и питательными веществами. В результате коронарной недостаточности развивается ишемическая болезнь сердца. При коронарной недостаточности формируется локальная зона ишемии миокарда, а общая гипоксия наблюдается при тяжёлой анемии, дыхательной недостаточности, патологическом строении молекул гемоглобина и других несосудистых факторах.
Тактика лечения
Спасти пациента можно только при экстренной диагностике и медицинской помощи. Человек укладывается на жесткое основание на пол, проверяется сонная артерия. Когда выявлена остановка сердца, реализуют технику искусственного дыхания и массаж сердца. Реанимацию начинают с единичного удара кулаком по средней зоне грудины.
Остальные мероприятия состоят в следующем:
- немедленная реализация закрытого массажа сердца – 80/90 нажимов в минуту;
- искусственная вентиляция легких. Используется любой доступный способ. Обеспечивается проходимость дыхательных путей. Манипуляции не прерывают более, чем на 30 секунд. Возможно интубирование трахеи.
- обеспечивается дефибрилляция: начало – 200 Дж, если нет результата — 300 Дж, если нет результата — 360 Дж. Дефибрилляция – это процедура, которая реализуется посредством специального оборудования. Врач воздействует на грудную клетку электрическим импульсом в целях восстановления сердечного ритма;
- в центральные вены вводится катетер. Подается адреналин – каждые три минуты по 1 мг, лидокаин 1.5 мг/кг. При отсутствии результата – показан повторный ввод в идентичной дозировке через каждые 3 мин;
- при отсутствии результата вводят орнид 5 мг/кг;
- при отсутствии результата – новокаинамид – до 17 мг/кг;
- при отсутствии результата – магния сульфат – 2 г.
- при асистолии показано экстренное введение атропина 1 г/кг каждый 3 мин. Врач устраняет причину асистолии – ацидоз, гипоксию и пр.
Больной подлежит немедленной госпитализации. Если пациент пришел в себя, терапия направлена на профилактику рецидива. Критерием эффективности лечения становится сужение зрачков, развитие нормальной реакции на свет.
Во время реализации сердечно-легочной реанимации все препараты вводятся быстро, в/в. Когда доступ к вене отсутствует, «Лидокаин», «Адреналин», «Атропин» вводятся в трахею, с увеличением дозировки в 1.5-3 раза. На трахее должна быть установлена специальная мембрана или трубка. Препараты растворяются в 10 мл изотонического раствора NaCl.
Если невозможно использовать ни один представленный способ введения лекарств,
медик принимает решение о проведении внутрисердечных инъекций. Реаниматолог действует тонкой иглой, строго соблюдая технику.
Лечение прекращается в том случае, если в течение получаса нет признаков эффективности реанимационных мероприятий, больной не поддается медикаментозному воздействию, выявлена стойкая асистолия с многократными эпизодами. Реанимация не начинается, когда с момента остановки кровообращение прошло более получаса или если больной документально зафиксировал отказ от мероприятий.
Первая помощь при приступе коронарной сердечной недостаточности
Боль, которая возникает во время приступа, нельзя терпеть, поэтому спазм необходимо купировать как можно скорее. Важно попытаться наладить нормальное кровообращение.
При первых симптомах начинающегося приступа коронарной недостаточности сердца или выявлении его синдрома у ближнего, необходимо вызвать скорую помощь, и провести неотложные действия. Криз во время коронарной недостаточности лучше переносить сидя, прислонившись к спинке стула или дивана.
Экстренная помощь при остром коронарном синдроме:
- При первых признаках синдрома следует успокоиться и приостановить активность. В спокойном состоянии нагрузка на сердечную мышцу снижается и постепенно восстанавливается нормальная циркуляция.
- Параллельно с прекращением активности нужно принять препараты первой помощи – Валидол или Нитроглицерин.
При остром коронарном синдроме медики скорой помощи должны дать больному препараты для снятия боли (часто – это наркотические лекарства) и аспирин с клопидогрелом для разжижения крови. Если припадок не купируется препаратами, больного отвозят в стационар, где по рекомендации врача могут назначить хирургическое вмешательство.
Без должного лечения после приступов острой коронарной недостаточности может наступить внезапная смерть. Очень важную роль играет своевременно оказанная первая помощь и обращение в больницу. Как показывают исследования, летальный исход от коронарной недостаточности за стенами больницы почти в два раза превышает смертность от инфаркта в стенах этого заведения.
Как правило, бригада неотложной помощи проводит реанимирующие действия вдвоем. Но что делать, если человек без сознания, а скорая еще не приехала?
Важно знать базовые приемы реанимации, которые можно оказать пострадавшему при сильном приступе острой коронарной недостаточности.
Прежде чем приступать к действиям, нужно определить, находится ли больной в сознании, дышит ли он самостоятельно. Обязательно нужно проверить наличие пульса. Если пострадавший не отвечает на простейшие вопросы, как его зовут и где он находится, можно слегка похлопать его по щекам. Если реакции не последовало, значит, человек без сознания.
Как происходит сердечно-легочная реанимация:
- 1 этап – нужно обеспечить проходимость дыхательных путей. Пострадавшего следует положить на ровную поверхность, запрокинуть его голову слегка назад, придерживая одной рукой. Второй рукой надавить на подбородок, раскрывая челюсть. После этого, обмотав пальцы бинтом или чистой тканью, освободить рот от скопившейся слюны или других жидкостей (кровь, рвота, вода). Если дыхание появилось – отлично, ждем, пока больной придет в сознание. При отсутствии каких-либо изменений, нужно перейти ко второму этапу.
- 2 этап – искусственное дыхание. Этот прием нужно освоить даже подростку, мало ли, с чем придется столкнуться на протяжении жизни. Левая рука лежит на лбу пострадавшего, придерживая запрокинутую голову. Большим и указательным пальцами правой руки перекрываются носовые ходы больного. Сделать вдох и, обхватив губами губы пострадавшего, выдохнуть воздух. Частота выдохов – до 12 раз за 60 секунд. Сегодня врачи скорой помощи используют специальный аппарат для искусственного дыхания.
- 3 этап – непрямой массаж сердца. Руки следует разместить на груди чуть ниже сосков – между средним и нижним сегментом. Кисти находятся друг на дружке в слегка скрещенном положении. Нажатие следует делать ритмично на глубину 4-5 см. Частота нажатий – 100-120 в минуту. Непрямой массаж сердца проводится параллельно с искусственным дыханием. Если реанимация проводится в одиночку, эти два действия проходят поочередно: 15 нажатий на сердце, 2 вдоха и так далее, пока не появится пульс на сонной артерии.
Важно не растеряться и постараться до приезда медиков оказать первую помощь пострадавшему.
Острая коронарная недостаточность спасайте свое сердце немедленно
Вам или вашим близким поставили диагноз «острая коронарная недостаточность», а вы ничего не знаете об этом заболевании? Прочитайте мою статью, которая ответит на большинство важных вопросов, касающихся этой сердечной патологии.
Деятельность сердца при своей непрерывности и постоянстве способна поддерживать одинаковый уровень снабжения питательными веществами и кислородом всех тканей организма. При этом физиологические особенности регуляции сердечной и сосудистой деятельности предполагают как усиление, так и снижение интенсивности его работы, что при наличии патологий сердца приводит к функциональному дефициту и «голоданию» тканей. При этом особенностью кровоснабжения сердца является то, что получает оно питательные вещества и кислород лишь во время диастолы. Потому напряжение физиологических механизмов при физической нагрузке, которое приводит к учащению его ритма, существенно снижает продолжительность диастолы, обедняя кровоток в сердце. В общем итоге сердечная мышца страдает от ишемии, что сопровождается жгучими болями за грудиной. При таком состоянии дефицита кровоснабжения сердца развивается острая коронарная недостаточность. Причины развития этого патологического состояния можно условно поделить на 2 большие группы:
- коронарогенные причины, обусловленные тем, что венечные сосуды имеют очаги атеросклеротического повреждения либо сужены, а их стенка может быть склерозирована.
- Некоронарогенные, связанные с патологическим изменением венечных сосудов сердца, и не зависящие от состояния артерий.
При необходимости запуска резервных возможностей организма для выполнения какой-либо физической работы или при эмоциональном стрессе сердечная деятельность должна быть ускорена. Однако это сопряжено с усугублением имеющегося функционального дефекта сосудов сердца.
Симптоматика острой коронарной недостаточности.
Под действием адреналина, выделяющегося у человека в момент стресса или при нагрузке, сосуды суживают свой просвет для того, чтобы обеспечить повышение скорости кровотока для адекватного обеспечения снабжения тканей питательными веществами. Несколько суженный атеросклеротической бляшкой просвет сосуда или его склерозированная стенка еще более суживаются, что обуславливает дефицит притока питательных веществ в сердце с кровью. Возникает острая коронарная недостаточность. Больной сразу начинает чувствовать острую жгучую боль за грудиной, которая не позволяет ему выполнять работу. Такое состояние классифицируется как ишемическая болезнь сердца и имеет следующие формы: стенокардия, инфаркт миокарда. При длительно текущей патологии даже в покое сердце может испытывать дефицит кровообращения, что проявляется одышкой, посинением губ, кончика носа, слабостью пульса на артериях конечностей, потливостью и тревожным выражением лица. Острая коронарная недостаточность, симптомы которой довольно ярки, не требует дополнительных определенных манипуляций от больного, ведь в основном играет роль симптоматика:
- При ходьбе или выполнении физической нагрузки, стрессе возникает острая жгучая боль за грудиной, которая имеет давящий характер, иррадиирущий в межлопаточное пространство, левую руку, шею, под левую ключицу.
- Такой приступ обычно длится не более 15-25 минут, и болевые ощущения постепенно снижаются, тогда как при инфаркте боль не имеет такой тенденции. При ее длительности более получаса можно диагностировать инфаркт миокарда в острейшей стадии.
- В основу диагностики положен принцип купирования боли: стенокардические боли снимаются спустя 15 минут после приема нитроглицерина, а инфарктные не могут быть снижены таки путем и продолжаются дольше 30 минут. Для снятия болевого инфарктного синдрома применяются наркотические анальгетики, возможность применения которых имеется только в стационаре.
Лечение острой коронарной недостаточности.
Диагностика
Методами диагностики этой сосудистой патологии являются:
- Сбор анамнеза заболевания и жизни. Он позволяет установить факторы риска нарушения коронарного кровотока.
- Физикальный осмотр (пальпация грудной клетки, выслушивание сердечных тонов, определение границ сердца путем перкуссии).
- Внешний осмотр.
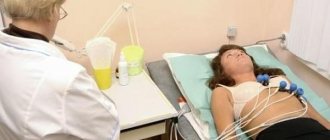
- Электрокардиография. Позволяет выявить изменения после перенесенного инфаркта, гипертрофию сердечной мышцы, нарушение ритма и проводимости, частоту сердцебиения. При развитии у человека стенокардии наблюдается изменение амплитуды зубца T, снижение сегмента ST или его подъем (при тяжелой ишемии). На инфаркт указывают появление патологического зубца Q, уменьшение амплитуды зубца R (в острую фазу), отрицательный зубец T.
- Функциональные тесты с нагрузкой. Они выполняются в стенах лечебного учреждения. Наиболее часто проводятся тредмил-тест, велоэргометрия, электростимуляция сердца и дипиридамоловый тест. Во время нагрузочных проверок оцениваются показатели давления и проводится электрокардиография. Данные исследования противопоказаны во время приступа нестабильной стенокардии, при сердечной и дыхательной недостаточности, остром инфаркте и тяжелой гипертензии.
- УЗИ сердца (эхокардиография).
- Холтеровское мониторирование.
- Сцинтиграфия (введение в сосуды сердца радиоактивного изотопа с последующим снимком).
- Коронарография (рентгенологическое исследование венечных артерий). Позволяет оценить кровоток в самом сердце. Коронарография проводится с контрастным веществом, которое вводится через бедренную артерию.
- Магнитно-резонансная томография. Что такое МРТ, знает каждый врач. Это исследование предполагает получение послойного изображения тканей при помощи электромагнитного излучения. Оно является дорогостоящим и малодоступным, поэтому проводится редко.
- Общий и биохимический анализы крови.
- Липидограмма (информативна при атеросклерозе).
- Коагулограмма.
- Анализ крови на тиреоидные гормоны.
- Выявление в крови маркеров. Их обнаружение свидетельствует о разрушении (некрозе) кардиомиоцитов. Определяется содержание лактатдегидрогеназы, креатинфосфокиназы, тропонинов и миоглобина.
Лечение
После обследования больного врач на основе анализов определяет методы лечения. Это может быть терапия лекарственными средствами, хирургическое вмешательство.
Помимо этого, необходимо соблюдать диету, двигательный режим, исключить вредные привычки.
Стентирование и баллонная ангиопластика
Стентирование и баллонная ангиопластика — это методы лечения, которые предполагают чрескожное вмешательство в сосуды, забитые холестерином, с целью улучшения кровоснабжения. С ее помощью восстанавливается нормальный кровоток в миокарде без операции на открытом сердце.
Во время операции в заблокированную артерию вводится специальное приспособление – стент. Это металлический цилиндр в виде сеточки, способный сжиматься и расширяться.
Стент расширяет стенки артерии, позволяя крови беспрепятственно двигаться по ней.
В случае с баллонной ангиопластикой, суженную артерию расширяют баллончиком, который накачивают воздухом. Баллонную ангиопластику часто совмещают с установкой стента.
Тромболизис
Тромболизис — это вид терапии сосудов, при котором кровоток восстанавливается за счет лизиса (растворения) тромбов.
Анализы и диагностика
Важное значение в диагностике острой и хронической сердечной недостаточности играет электрокардиография, которая проводится в покое и в условиях дозированных физических нагрузок. Характерным признаком, указывающим на наличие у пациента патологии с коронарным кровообращением, является регистрация депрессии сегмента ST во время максимальной физической нагрузки либо спустя 2-5 минут после неё. Возникающая во время выполнения нагрузочной пробы аритмия также является косвенным признаком патологии кровообращения сердца.
Оценить состояние венечных сосудов можно посредством проведения коронароангиографии, которая позволяет выявить участки стенотического или окклюзионного поражения сосудов. Суть метода заключается в ведении рентгенконтрастного вещества и последующей оценки проходимости артерий сердца.
Лабораторная диагностика основывается на определении уровня в крови креатининкиназы, глюкозы, электролитов, триглицеридов, АЛТ, АСТ, общего холестерина и лактатдегидрогеназы. Решающее значение отводится определению уровня маркеров поражения миокарда в результате гипоксии и концентрации тропонинов I и T. Выявление высоких концентраций позволяет заподозрить инфаркт миокарда либо иное поражение сердечной мышцы.
Дифференциальная диагностика проводится со следующими заболеваниями:
- эзофагит;
- спазм пищевода;
- язвенное поражение пищеварительного тракта;
- эмболия лёгочной артерии;
- остеохондроз грудного отдела позвоночника;
- остеоартроз плечевого сустава;
- расслоение аорты и др.
Способы профилактики и лечения
При лечении особую роль играет степень выраженности недостаточности, сила ее проявления, частота рецидивов. Сначала нужно избавиться от основных недугов, вследствие которых развивается коронарная недостаточность
Важно привести в норму состояние сердечно-сосудистой системы, вылечить атеросклероз, любые ишемические заболевания сердца, исключить риск инфаркта миокарда.
Еще нужно забыть о любых вредных привычках. Они очень сильно влияют на стенки сосудов, разрушают сосудистую систему. Необходимо избегать употребления алкоголя, кофе по утрам и неправильного питания. Все эти меры помогут хоть немного вернуть здоровье в норму.
Лечение основывается на удалении главного провокатора — первоначальной болезни. Если она имеет не острую, а хроническую форму, то нужно добиться уменьшения количества рецидивов к минимуму.
Медикаментозное лечение помогает на незапущенных стадиях любой болезни. Когда случай критический, то прибегают к хирургическому вмешательству. Все зависит от общего состояния пациента, его самочувствия и клинической картины. Хирургические манипуляции возможны только в крайнем случае, когда они станут самым эффективным и продуктивным способом лечения.
Купировать болевой синдром без доктора очень сложно, поэтому лучше незамедлительно вызвать скорую помощь.
Во время ожидания нужно создать благоприятную обстановку для больного, устранить провоцирующий патогенный фактор, обеспечить прямой доступ к свежему воздуху. Желательно успокоить человека, попытаться привести в норму сердцебиение.
Желательно всегда иметь с собой быстродействующие таблетки, ведь любая сердечная болезнь требует незамедлительных действий. Когда прогрессирует приступ стенокардии, то под язык кладут нитроглицерин; приемы повторяют, пока не начнется его действие и не наступит результат. Чтобы устранить вероятность формирования тромбов, принимают аспирин. Коронарорасширяющие препараты способствуют увеличению пространства для прохождения крови, улучшают насыщение сердечной мышцы кислородом и всеми полезными питательными веществами. Прописывают также средства, которые снижают уровень потребности миокарда в кислороде, и антиагрегантные средства.
Немедленная госпитализация человека и последующая реанимация помогут избежать летального исхода и стабилизировать его самочувствие. Если случай все-таки тяжелый, то прибегают к операции. Нужно, чтобы к сердцу правильно и стабильно поступал кислород и все питательные вещества.
Неврозы сердца требуют большого количества разных видов таблеток, а ишемическое заболевание должно проходить под постоянным наблюдением врача и со строгими приемами необходимых препаратов. Устанавливается правильное питание, подстраиваются под состояние больного и его лекарства. Важную роль играет контроль своего поведения, количества физических нагрузок, эмоционального настроя. Резкие перепады настроения или стрессы только ухудшают ситуацию, ведь при этом поднимается давление, в результате чего сердце не успевает вовремя перекачивать нужный объем крови.
Если взяться за лечение болезни сразу после проявления первых симптомов, то устранить проблему получится еще на начальном этапе во время острой формы. Хроническая недостаточность будет беспокоить человека до конца жизни. Поэтому важно начать лечение на первых порах, когда можно обойтись только таблетками. Если пустить патологию на самотек, то будет необходимо хирургическое вмешательство, а иногда даже оно не сможет полностью устранить сердечную недостаточность. Лучше при первых симптомах обратиться к лечащему врачу и детально обследоваться, а потом проанализировать состояние организма.
Прогноз и выживаемость
Выживаемость людей, перенесших ОКС, во многом зависит от своевременной врачебной помощи.
У более чем 20% наступает летальный исход по причине ее неоказания. Другой важный фактор — степень тяжести заболевания. Смертность выше у пациентов с обширным инфарктом миокарда. При мелкоочаговом поражении сердечной мышцы шансов выжить больше.
Прогноз выживаемости при ОКС: первый год переживает 80% пациентов, в следующие пять лет показатель снижается на 5%, в течение десяти лет выживает половина перенесших острую коронарную недостаточность.
Автор статьи: Дмитриева Юлия (Сыч) — В 2014 году с отличием окончила Саратовский государственный медицинский университет имени В. И. Разумовского. В настоящее время работает врачом-кардиологом 8 СГКБ в 1 к/о.
Описание
В современной кардиологии имеется такое понятие, как «коронарная недостаточность», которое в той или иной степени составляет угрозу жизни пациента. Это патологическое явление, при котором наблюдается прекращение либо спад интенсивности коронарного кровотока, влечет за собой острое кислородное голодание головного мозга, а также дефицит жизненно необходимых питательных веществ.
Если состояние пациента своевременно не стабилизировать, то прогрессирует ишемия миокарда, дыхательная недостаточность, анемия или патология гемоглобина. Однако это не все последствия, способные заметно снизить качество жизни и развить глобальные проблемы со здоровьем.
Рассуждая об этиологии патологического процесса, стоит выделить все стадии коронарной недостаточности:
- острая, обусловленная закупоркой или спазмом коронарных артерий, формированием тромбов либо эмболом, и чреватая приступом инфаркта миокарда. Не исключен неожиданный летальный исход;
- хроническая, как результат постепенного снижения притока крови к миокарду. Причиной этого патологического процесса является атеросклероз сосудов, изменение физических свойств крови или другие заболевания сердечнососудистой системы, протекающие в хронической форме.
В целом, все проявления коронарной недостаточности принято объединять в собирательное понятие «ишемия сердца». Отдельно стоит уточнить, что коронарная недостаточность имеет генетические предпосылки, то есть характерное заболевание под действием агрессивных факторов способно передаваться по наследству.
Симптомы
Коронарная недостаточность сердца имеет ряд характерных симптомов. Обнаружение нескольких является сигналом необходимости обследования.
Ярко выраженные признаки:
- Одышка при незначительной физической нагрузке.
- Тошнота и рвота.
- Бледность кожи лица.
- Ощущение скованности движений после физической нагрузки.
- Затрудненное дыхание.
- Острая боль в области груди.
Своевременная диагностика способствует эффективному лечению. При легкой форме патологий главных сосудов сердца процесс можно обратить, но это практически невозможно при долгом течении заболевания.
Как лечить данную патологию сердца?
Если своевременно начать лечить коронарную недостаточность сердца, можно предупредить фатальное развитие событий. Обязательно посещение врача и обследование. Обнаружение недостаточности, как правило, служит поводом к применению следующих мер:
- соблюдению гипохолестериновой диеты;
- постепенному снижению веса;
- регулярных занятий физкультурой (посильной).
При условии соблюдения этих мер по оздоровлению образа жизни шансы на предотвращение ВКС значительно повышаются.
При хронической коронарной недостаточности на фоне серьезных патологий сердца и сосудов может потребоваться медикаментозное лечение:
- блокаторы кальциевых каналов, или антагонисты кальция – способствуют снятию спазмов и расширению венечных артерий, снижению потребности миокарда в O2 и его сократимости;
- бета-адреноблокаторы – назначаются для снижения потребности миокарда в кислороде, регуляции ЧСС, особенно при аритмиях, снижения АД;
- нитраты – актуальны для устранения признаков стенокардии, не эффективны при инфаркте миокарда;
- тромбо- и фибринолитики – восстанавливают кровообращение в венечных артериях за счет дезагрегации тромбоцитов.
При отсутствии эффекта консервативной терапии могут применяться хирургические методы лечения – аортокоронарное шунтирование и иные методы, согласованные с врачом.
Профилактика
Профилактические методы направлены на устранение факторов, которые способствуют возникновению и прогрессированию коронарной недостаточности. Основные направления:
- полный отказ от употребления алкогольсодержащих напитков;
- отказ от курения;
- здоровое питание;
- занятия физической культурой;
- исключение эмоциональных и психических перегрузок;
- поддержка нормального индекса массы тела;
- контроль кровяного давления.
Формы патологии и их симптомы
Продолжительность приступов, их острота, условия возникновения – факторы, которые обусловливают классификацию заболевания на легкую, среднюю, тяжелую формы. Степень поражения сосудов (сила спазмов, их «засоренность» кровяными сгустками (тромбами), склеротическими бляшками) – еще одна причина, влияющая на формальное разделение острой коронарной недостаточности.
Легкая
Легкая форма коронарной недостаточности возникает как результат обратимого нарушения кровообращения при активных эмоциональных или физических нагрузках. Человек ощущает легкую боль, внезапное кратковременное «перехватывание» дыхания, но дееспособность в эти моменты не нарушается. Приступ длится от нескольких секунд до двух минут, быстро купируется. Зачастую больной даже не придает значения такому проявлению сердечной недостаточности, так как приступ мало беспокоит, проходит без медикаментозной помощи.
Средней тяжести
Приступы средней тяжести возникают при обычных, но продолжительных нагрузках, например, когда человек долго ходит либо поднимается в гору (по лестнице). Не исключена недостаточность во время сильного эмоционального потрясения, переживаний, расстройств. Когда наблюдается синдром коронарной недостаточности средней тяжести, возникает давящая боль в левой части груди, резко ухудшается самочувствие, снижается трудоспособность. Приступ коронарной сердечной недостаточности длится около десяти минут, снимается только приемом быстродействующего нитроглицерина.
Тяжелая форма заболевания
Коронарогенная боль, возникающая при тяжелом приступе, не проходит без медицинского вмешательства. Она настолько сильная, что человека охватывает страх смерти, он испытывает дополнительное эмоциональное возбуждение, что только ухудшает его состояние. Тяжелый приступ продолжается от десяти минут до получаса, приводит к инфаркту, смерти. Таблетки валидола либо нитроглицерина помогут до профессиональной медицинской помощи, но приступ не купируют. В данной ситуации необходимо парентеральное введение обезболивающих и нейролептических препаратов.
В результате чего возникает?
В патогенезе КН взаимодействуют три ведущих фактора:
- атеросклеротические повреждения сосудов;
- интракоронарный тромбоз;
- спазм венечных сосудов.
Атеросклеротическое сужение коронарных артерий в 90% случаев и более составляет основу ишемизации миокарда. Если из-за атеросклеротической бляшки просвет сосуда сужается на 70-80%, неизбежны приступы стенокардии напряжения, вызываемые физическим напряжением.
Тромбоз венечной артерии, результирующий в коронарную недостаточность, в большинстве случаев возникает в результате атеросклеротического повреждения венечного сосуда, поскольку формирование тромба происходит на поврежденной поверхности атеросклеротической бляшки. К скоплению тромбов приводят небольшие изъязвления или нарушения целостности эндотелия бляшки.
При спазме коронарных артерий сокращаются сосудистые стенки, что и становится препятствием для нормального кровотока. Происхождение спазма связывают с активацией симпатической нервной системы (в результате стрессов, психических или физических перегрузок). Спазм нередко является причиной острой КН.
Нечастыми, но возможными причинами коронарной недостаточности бывают: врожденные аномалии венечных артерий, гипертрофическая кардиомиопатия, сдавливание коронарных сосудов опухолевым новообразованием.
Причины и факторы риска
Основная причина ВС – это распространенный выраженный атеросклероз коронарных сосудов, когда в патологический процесс вовлекаются две и более основных ветвей.
Медики объясняют развитие внезапной смерти следующим образом:
- ишемия миокарда (в острой форме). Состояние развивается из-за избыточной потребности сердечной мышцы в кислороде (на фоне психоэмоционального или физического перенапряжения, алкогольной зависимости);
- асистолия – остановка, полное прекращение сердечных сокращений;
- сокращение коронарного кровотока из-за резкого спада артериального давления, в том числе во сне и в состоянии покоя;
- фибрилляция желудочков – мерцание и трепетание;
- нарушение функционирования электрической системы органа. Он начинает работать нерегулярно и сокращается с угрожающей для жизни частотой. Организм перестает получать кровь;
- среди причин не исключается возможность спазмирования коронарных артерий;
- стеноз – поражение основных артериальных стволов;
- атеросклеротические бляшки, постинфарктные рубцы, разрывы и надрывы сосудов, тромбоз.
К факторам риска относят рассмотренные состояния:
- перенесенный сердечный приступ, в ходе которого был поврежден большой участок миокарда. Коронарная смерть возникает в 75% случаев после инфаркта миокарда. Риск сохраняется на протяжении полугода;
- ишемическая болезнь;
- эпизоды потери сознания без определенной причины – синкопе;
- кардиомиопатия дилятационная – риск состоит в уменьшении насосной функции сердца;
- кардиомиопатия гипертрофическая – утолщение сердечной мышцы;
- заболевания сосудов, сердца, утяжеленный анамнез, высокий холестерин, ожирение, табакокурение, алкоголизм, сахарный диабет;
- тахикардия желудочковая и фракцией выброса до 40%;
- эпизодическая остановка сердца у пациента или в семейном анамнезе, в том числе блокада сердца, пониженная ЧСС;
- сосудистые аномалии и врожденные пороки;
- нестабильный уровень магния и калия в крови.
Особенности развития острого коронарного синдрома
Коронарная недостаточность сердца характеризуется полной или частичной остановкой коронарного кровотока. Вследствие этого миокард не получает необходимое ему количество питательных веществ и кислорода. Такое состояние в дальнейшем может стать причиной инфаркта. Одно из возможных последствий патологии – это коронарная смерть.
При развитии острого приступа человеку необходимо оказать неотложную помощь. Сделать это можно только в лечебном заведении. Нужно уметь распознать болезнь, иметь представление о симптомах коронарной недостаточности и способах ее лечения, чтобы избежать негативных последствий, вплоть до летального исхода.
Коронарная недостаточность сердца характеризуется полной или частичной остановкой коронарного кровотока. Вследствие этого миокард не получает необходимое ему количество питательных веществ и кислорода. Такое состояние в дальнейшем может стать причиной инфаркта. Одно из возможных последствий патологии – это коронарная смерть.
Медикаментозная терапия
Комплексное лечение хронической коронарной недостаточности проводится по нескольким направлениям.
1. Устранение факторов риска. С этой целью корректируют образ жизни в сфере питания и нагрузок, дают рекомендации для посещения санаториев нужного профиля, лечат основные заболевания – диабет, гипертонию, алкозависимость.
2. Специальное лечение. Оно включает антиангинальные средства для предупреждения и купирования стенокардии, а также препараты от нарушения сердечного ритма.
3. Дополнительная терапия. В нее входят антикоагулянты для разжижения крови, гиполипидемические препараты (снижающие уровень холестерина), средства от сердечной недостаточности.
Все медикаменты, назначаемые больным со слабым коронарным кровообращением, делятся на 5 групп.
- Для расширения сосудов – группа нитратов (Сустак, Нитросорбит, Нитромак Ретард, во время приступов — Нитроглицерин), Дипридамол (Курантил), Лидофлазин, Верапамил, Карбокромен (Интенсаин, Интенкордин).
- Для воздействия на адренергетическую иннервацию сердечной мышцы – Ниаламид (Ипразид), Анаприлин (Индерал, Обзидиан), Амиодарон, Нонахлазин (Оксифедрин).
- Антибрадикининовые препараты для устранения отеков и набухания сосудов при атеросклерозе – Ангинин (Пармидин, Продектин);
- Анаболики назначают в малых дозах для ускорения липидного обмена и уменьшения бляшек – Феноболин, Ретаболил, Метандростенолол, Неробол.
- Дополнительные средства (противогистаминные, антитиреоидные, седативные) – Гепарин, Метилурацил, Пиридинол-глиоксилат.
Медикаменты 4 и 5 групп играют в лечении вспомогательную роль, назначаются в индивидуальном порядке, их подбор зависит от предрасполагающих заболеваний.
Медикаменты 4 и 5 групп играют в лечении вспомогательную роль, назначаются в индивидуальном порядке, их подбор зависит от предрасполагающих заболеваний.
Острая (необратимая)
Резкое ухудшение проходимости венечных сосудов определяется как острая коронарная недостаточность. Ее типовой формой является инфаркт – локальное омертвение миокарда из-за несоответствия между доставкой кислорода к мышце и его потребностью.
Происхождение острой коронарной недостаточности сопряжено со значительным ухудшением венечного кровотока или с его необратимым прекращением по причине спазма или тромбоза, нередко ведущим к смерти.
- стабильную – наиболее распространенную, возникающую из-за ощутимого ухудшения венечного кровотока при усилении нагрузки;
- нестабильную – не сопряженную с нагрузками на сердце и характеризующуюся нарастающими приступами, часто завершающимися инфарктом;
- вариантную (стенокардию Принцметала) – возникающую из-за продолжительного спазма венечных сосудов и нередко способствующую формированию мелкоочагового кардиосклероза.