Общие сведения
Геморрагический васкулит у взрослых и детей (синонимы — болезнь Шенлейна-Геноха, аллергическая пурпура, капилляротоксикоз, геморрагическая пурпура Геноха) относится к системным заболеваниям с поражением преимущественно микроциркуляторного русла кожи, ЖКТ, суставов, почек. К наиболее поражаемой части сосудистого русла относятся сосуды мелкого калибра — посткапиллярные венулы, капилляры и артериолы с откладыванием иммунных комплексов. Код геморрагического васкулита по МКБ-10 — D69.0. В 2012 г номенклатура васкулитов была пересмотрена и пурпура Шенлейна — Геноха получила наименование IgA-васкулит, то есть, васкулит с отложением в стенке сосудов IgA-доминантных иммунных комплексов, поражающий мелкие сосуды.
Заболевание встречается во всех возрастных группах у взрослых лиц, но пик заболеваемости приходится на детский возраст (3-8 и 7-11 лет), в среднем составляя 13-18 случаев/100 тыс. населения. Дети до 3 лет болеют редко, что очевидно связано с низкой иммунологической реактивностью и еще не состоявшейся сенсибилизацией их организма. Более высокая заболеваемость детей школьного возраста обусловлена повышением уровня сенсибилизации в этом возрастном периоде и интенсивностью протекания аллергических реакций. По мере взросления заболеваемость снижается, а после 60 лет встречается крайне редко. В структуре заболеваемости преобладает мужской пол (2:1). В зимний и весенний периоды заболеваемость выше, что объясняется снижение реактивности организма в этот период, повышенной заболеваемостью ОРВИ и интенсивными контактами в детских организованных коллективах.
Спецификой заболевания является многообразие клинических проявлений (высыпания на коже, боли в животе, суставной синдром, поражение почек и др.), что зачастую в дебюте заболевания приводит к обращению к врачам различной специализации (участковый педиатр, дерматолог, нефролог, хирург, невролог), несвоевременной постановке диагноза и к отсрочке адекватного лечения, способствуя тем самым развитию осложнений и ухудшению прогноза.
Лечение
Точная и своевременная диагностика на 50% определяет эффективность лечения васкулитов любой формы и вида. Немаловажное значение имеет устранение первоначальных поражений органов и сопутствующих заболеваний.
При лечении патологии с выраженной симптоматикой необходим комплексный подход. Только комплексная терапия позволит быстро снять неприятные симптомы болезни, улучшить состояние больного и избежать тяжелых осложнений.
Любые виды лечения васкулита должны быть согласованы с лечащим врачом и проводиться только после комплексной диагностики и постановки диагноза.
Медикаментозное лечение
Проводится с целью:
- устранения патологических реакций со стороны иммунной системы, которые лежат в основе заболевания;
- продления периодов стойкой ремиссии;
- терапии рецидивов патологии;
- предупреждения появления второстепенных недугов и осложнений.
Лечение медикаментами предусматривает назначение и прием следующих препаратов:
- Глюкокортикоиды. Особая группа препаратов из разряда гормональных, которые обладают выраженным действием: противоаллергическим, противовоспалительным, антистрессовым, иммунорегулирующим и некоторыми другими. Прием препаратов имеет высокие показатели терапевтической эффективности и обеспечивает более длительные и стойкие периоды ремиссии. Наиболее популярные и часто используемые при васкулитах глюкокортикоиды – Гидрокортизон, Преднизолон.
- Цитостатики. Лекарственные средства, замедляющие процессы роста и деления всех клеток в организме, в том числе и опухолевых. Прием медикаментов данной серии особенно эффективен при васкулитах, сопровождающихся поражениями почек. При системных васкулитах одновременный прием глюкокортикоидов и цитостатиков обеспечивает максимально быстрое снятие симптомов патологии и улучшение состояния. Средний курс приема цитостатиков при васкулите – от 3 до 12 месяцев. Распространенные цитостатитики, рекомендованные к приему при васкулитах – Доксорубицин, Метотрексат, Циклофосфамид и др.
- Моноклональные антитела. Особый вид антител, вырабатываемых иммунной системой организма. Препараты из этого разряда показаны больным, которые, ввиду тех или иных причин, не могут проходить терапию цитостатиками. Лекарственные средства этой серии имеют свои противопоказания для применения. Основное из них – вирусный гепатит В. Наиболее популярные среди врачей для назначения моноклональные антитела – Ритуксимаб.
- Иммуносупрессанты. Препараты, которые используются в составе комплексной терапии вместе с глюкокортикоидами, и обеспечивают угнетающее воздействие на иммунную систему. Азатиоприн, Лефлуномид – наиболее популярные препараты данной серии.
- Иммуноглобулины человека. Лекарственные средства, имеющие наибольшую эффективность при тяжелых инфекционных поражениях почек и других органов, геморрагическом альвеолите.
- Противоинфекционные средства. Используются в случае развития васкулита на фоне заболеваний и патологий инфекционной природы бактериального происхождения. Вирусные поражения лечатся противовирусными медикаментами – Интерферон, Ламивудин. Вирусные гепатиты лечатся средствами по типу вируса гепатита.
- Противоинтаксикационная терапия. Главная цель ее проведения – вывод из организма токсинов. Для связывания используются популярные препараты-абсорбенты – Атоксил, Энтеросгель.
- НПВС. Применяются в случае тромбофлебита при узловых формах васкулита, стойких воспалительных процессах, обширных некротических очагах. Ибупрофен, Индометацин, Ацетилсалициловая кислота – наиболее востребованные и часто назначаемые нестероидные противовоспалительные лекарственные препараты с высокими показателями эффективности.
- Антикоагулянты. Показаны для приема больным, имеющим склонность к тромбозу. Препараты данной категории предупреждают появление тромбов в кровеносных сосудах, улучшают процессы кровообращения, нормализуя ток крови в кровяном русле. Эффективные при васкулитах коагулянты – Гепарин и Варфарин.
- Антигистамины. Противоаллергические средства назначаются при появлении аллергических реакций – пищевой или медикаментозной аллергии. Тавегил, Кларитин, Диазолин – относительно недорогие, но достаточно эффективные антигистаминные лекарственные препараты.
По определенным показаниям при васкулите могут использоваться ингибиторы АПФ и вазодилататоры.
Довольно часто при васкулитах с поражением кожных покровов используются средства местного действия – крема, мази, гели с противовоспалительным и обезболивающим эффектом. Они наносятся непосредственно на пораженные участки кожи. Основная цель их применения – уменьшить выраженность воспалительного процесса, а также снять интенсивные боли.
У больных с участками некроза на коже, а также язвами, показаны регулярные перевязки с применением антисептических препаратов местного действия, а также мазей, ускоряющих процессы эпителизации.
Немедикаментозная терапия
Включает в себя современные методы экстракорпоральной гемокоррекции – специальных процедур по очистке крови от веществ, вызывающих возникновение и развитие васкулитов.
Основные виды немедикаментозного лечения:
- Гемокоррекция. Предусматривает очистку крови больного с помощью специального сорбента. Венозным катетером проводится отбор крови. После — кровь пропускается через специальный аппарат, который вводит в нее абсорбирующий компонент. Затем кровь вновь возвращается в кровяное русло. При этом сорбент делает свое дело – очищает кровь и ее компоненты, улучшает кровообращение и питание тканей.
- Иммуносорбция. Процедура, во время которой кровь больного пропускается через аппарат, заполненный иммуносорбентом. Именно это вещество связывает антитела, вырабатываемые иммунной системой, которые провоцируют повреждение сосудов.
- Плазмаферез. Особый метод очистки плазмы крови с помощью специальной центрифуги. Проведение процедуры благоприятно сказывается на состоянии сосудов, уменьшает выраженность воспаления, а также предупреждает риск развития почечной недостаточности, в целом улучшает работоспособность почек.
Диета
Главный принцип диеты при васкулите – исключить из рациона продукты, которые могут вызывать или усиливать проявления аллергии. С этой целью из рациона больного исключаются следующие продукты:
- молоко и яйца;
- морепродукты;
- клубника и земляника;
- манго, бананы, цитрусовые;
- некоторые овощи – болгарский перец, морковь, помидоры;
- консервы;
- шоколад;
- сдобная выпечка;
- продукты, на которые у больного имеется индивидуальная непереносимость.
Если васкулит сопровождается поражениями почек, врач может порекомендовать диету №7. Больным с тяжелыми нарушениями в работе органов ЖКТ показан стол №4.
Профилактические мероприятия
Необходимы не только для предупреждения возникновения патологии, а также для ускорения процесса выздоровления, снижения риска развития осложнений, а также продления периодов стойкой ремиссии.
Основные профилактические мероприятия:
- минимизация стрессов;
- рациональное и правильное питание с исключением из рациона вредных продуктов;
- поддержание массы тела в пределах нормы;
- отказ от любого самолечения — приема медикаментов без назначения врача;
- своевременное лечение возникших заболеваний во избежание перехода недугов в хроническую форму;
- ведение активного образа жизни;
- отказа от вредных привычек – алкоголя, курения и т.п.;
- употребление в пищу большого количества продуктов, богатых витаминами, минералами, микро- и макроэлементами.
У детей лечение васкулитов проводится по той же схеме и теми же препаратами, что и у взрослых. После выздоровления или достижения стойкой ремиссии ребенок ставится на диспансерный учет к врачу-ревматологу и в последующем проходит плановые осмотры у специалиста не менее 3-6 раз в год.
Патогенез
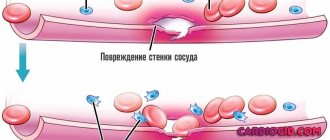
В основе механизма развития геморрагического васкулита (ГВ) лежит генерализованное иммунокомплексное некротизирующее поражение кровеносных сосудов микроциркуляторного русла кожи и внутренних органов с формированием/отложением в сосудистой стенке гранулярных IgA-депозитов (комплексы антиген-антитело) и активацией системы комплемента. Как следствие образуется белковый мембраноатакующий комплекс, который лежит в основе осмотического лизис эндотелиальных клеток.
Также, при активации системы комплемента активно высвобождаются хемотаксические факторы. воздействующие на полиморфноядерные лейкоциты, которые в свою очередь выделяют лизосомальные ферменты, усугубляющие повреждение стенки сосудов. В результате повреждения структуры эндотелия сосудов происходит обнажение коллагеновых волокон, что способствует адгезии тромбоцитов к поверхности эндотелия и запуску механизма свертывания крови. В дальнейшем в сосудах образуются фибриновые депозиты, ухудшается реология крови, усиливается агрегация эритроцитов, тромбоцитов, развивается внутрисосудистое диссеминированное свертывание крови.
На фоне повышения проницаемости сосудов и развития тромбозов с последующим истощением антикоагулянтного (антитромбина-III) звена и тромбоцитопении потребления, происходят разрывы кровеносных сосудов микроциркуляторного русла кожи и внутренних органов, которые приводят к развитию клинической симптоматики геморрагического синдрома. Патогенез геморрагического васкулита схематически представлен на рисунке ниже.
Патогенез геморрагического васкулита
Диагностика
Диагноз болезни поставить бывает трудно, особенно у взрослых. Геморрагический васкулит часто путают с другими формами сосудистого воспаления (см. раздел «Близкие по симптомам расстройства» данной статьи). Обычные лабораторные анализы, как правило, не являются достаточно точными для диагностики заболевания. Количество тромбоцитов, как правило, нормальное, хотя лейкоциты и скорость оседания могут быть повышены.
Расстройство диагностируется по сочетанию наличия кожных признаков и/или болезненности суставов в комбинации с подтвержденным анализом на кровь в моче (анализом мочи) и биопсией кожи, которая показывает воспаление артериальных и венозных капилляров.
Классификация
Единая общепринятая классификация ГВ отсутствует. Наиболее часто используется клиническая классификация заболевания, в основу которой положен тот или иной клинический синдром. Соответственно выделяют кожную, суставную, почечную, абдоминальную и смешанную формы.
По степени тяжести выделяют:
- легкую: высыпания необильные общее состояние удовлетворительное, возможны артралгии;
- среднетяжелую: обильные высыпания, общее состояние средней тяжести, артрит, артралгии, микрогематурия, периодические боли в животе, незначительная протеинурия;
- тяжелую: высыпания обильные сливные, тяжелое общее состояние, ангионевротические отеки, макрогематурия, упорные боли в животе, нефротический синдром, желудочно-кишечное кровотечение, острая почечная недостаточность.
По характеру течения: острую форму (1-2 мес.), затяжную (до 6 месяцев), хроническую с частыми рецидивами.
Причины геморрагического васкулита
Причины геморрагического васкулита у взрослых до настоящего времени окончательно не выяснены, однако, в большинстве случаев, ГВ имеет инфекционно-аллергическую природу. Среди ведущих факторов, способствующих развитию заболевания, выделяют:
- Инфекционный фактор. Статистические данные свидетельствуют, что в 60-80% случаев ГВ предшествует инфекция верхних дыхательных путей. При этом, спектр инфекционных агентов достаточно широкий: иерсинии, стрептококки, микоплазмы, легионеллы, вирусы гепатита, респираторно-синцитиальный вирус, аденовирусы, Эпштейна-Барра, цитомегаловирус и другие.
- Наличие очагов хронической инфекции (тонзиллит, кариес, аденоидит, синусит и др.).
- Прием лекарственных веществ (сульфаниламидных препаратов, пенициллина, ампициллина, эритромицина, антиаритмических и других лекарственных препаратов).
- Прием потенциально аллергенных продуктов (шоколада, яиц, цитрусовых, молочных продуктов, рыбы, клубники, земляники и др.).
- Вакцинация/введение сыворотки.
- Укусы насекомых.
- Избыточная инсоляция/переохлаждение.
Также имеются данные о генетической предрасположенности к ГВ, которая обусловлена дефицитом комплемента С7, а также наличием антигенов А1, А2, А10, С3HLA Bw35, B8. Таким образом, в условиях сенсибилизации организма любой этиологически значимый фактор из перечисленных выше может иметь решающее значение в развитии геморрагического васкулита. Однако в значительном числе случаев причины капилляротоксикоза выяснить не представляется возможным.
Основные принципы лечения
Лечение васкулита назначается в зависимости от активности прогрессирования патологического процесса, степени поражения кожных покровов, оценки системности проявления заболевания. Если врачам удалось установить первопричину проявления патологии, обязательно назначается терапия по устранению провоцирующих факторов.
Обязательно принимаются меры для купирования воспалительных процессов и скорейшего заживания поврежденных участков кожного покрова. На фото можно ознакомиться с разными формами проявления патологии. И чем раньше были приняты меры лечения, тем больше шансов полностью очистить кожу, быстро вылечить воспаление, устранить сопутствующие симптомы. Сыпь, которой проявляется геморрагический васкулит, периодически обрабатывают аппликациями «Димексида», смазывают специальными мазями («Актовегин», «Максидекс», «Ируксол»).
Читать также: Геморрагический васкулит у взрослых фото
Для лечения патологии, распространившейся на внутренние органы, применяются лекарственные препараты группы НПВС («Диклофенак», «Аспирин»), антикоагулянты и никотиновая кислота. Если терапия с применением этих препаратов оказалась неэффективной, врачи рекомендуют пройти процедуру плазмофереза. Лечение недуга – это комплексный подход, устраняющий кожные проявления болезни, причину и симптомы.
Симптомы геморрагического васкулита
Клинические симптомы болезни Шенлейна-Геноха представлены четырьмя типичными клиническими синдромами: кожным, суставным, абдоминальным и почечным. Количество органных проявлений заболевания варьирует чаще всего в пределах от 1 до 2 от всех классических клинических синдромов, которые могут развиваться в различных комбинациях и в любой последовательности на протяжении всего периода заболевания. В редких случаях, могут встречаться и поражение других органов: легких, центральной нервной системы, сердца.
Началу ГВ часто предшествует продромальный период продолжительностью от 4 до 12 дней. В большинстве за 1-4 недели пациент переносит заболевание, чаще — ангину, ОРВИ, обострение хронического заболевания или имеет место в анамнезе аллергическое воздействие (прием медикаментов, прививки, обострение аллергического заболевания). Клинические симптомы этого периода не специфические и зачастую проявляются общим недомоганием, повышением температуры, головной болью, снижением аппетита.
Начало ГВ может быть развиваться исподволь, когда первые симптомы пурпуры возникают постепенно на фоне хорошего самочувствия больного и полного здоровья и общее состояние больных существенно не нарушает. Такой вариант начала заболевания характерен для изолированного поражения кожи. Однако в ряде случаев заболевание начинается остро.
Геморрагическая пурпура может начаться с любого синдрома, но чаще дебют болезни проявляется кожным геморрагическим синдромом, к которому постепенно присоединяются поражения других систем и органов.
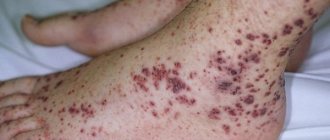
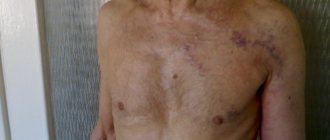
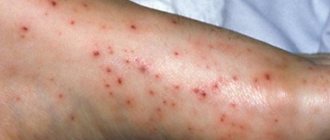
Кожный синдром (форма). Поражение кожи отмечается у всех больных ГВ и является обязательным и важнейшим критерием диагностики. Типичная локализация высыпаний на коже: нижние конечности — преимущественно голени и стопы. Реже сыпь распространяется на бедра, туловище, ягодицы, верхние конечности и крайне редко на лицо. Геморрагическая сыпь в большинстве случаев представлена пурпурой, петехиями или полиморфной сыпью, реже — уртикарными, эритематозно-макулярными элементами или буллезно-некротической формой. Ниже на фото геморрагического васкулита у взрослых представлены различные формы кожного синдрома.
Формы кожного синдрома ГВ: а) геморрагическая, б) уртикарная; в) папуло-язвенная; г) некротически-язвенная; д) полиморфная
Кожный геморрагический синдром имеет ряд специфических особенностей. Сыпь — симметрична, имеет мелкопятнистый/петехиальный характер, при этом размеры элементов сыпи составляют 2-5 мм, выступает над поверхностью кожи, не исчезает при надавливании, склонна к рецидивированию и слиянию, имеет выраженную пестроту элементов сыпи за счет соседства вновь образованных со старыми, которые находятся на различных стадиях обратного развития, локализуется преимущественную на разгибательных поверхностях конечностей вокруг суставов. Достаточно часто дебют заболевания сопровождается различными вариантами аллергической сыпи — крапивницей (аллергический васкулит).
В ранний период ГВ элементы сыпи имеют красноватый цвет, однако в процессе эволюции быстро приобретают характерный синюшно-багровый цвет, затем бледнеют и в течение 3-5 дней, по мере обратного развития, приобретают желтовато-коричневый оттенок. В тяжелых случаях при высокой активности патологического процесса часть кожных элементов подвергается некрозу, что обусловлено микротромбозами и ишемией ткани. Для кожного синдрома ГВ характерно волнообразное течение, чаще отмечается 2-5 эпизодов. При этом, вновь появляющиеся высыпания могут быть вызваны погрешностями в питании, приемом лекарственных препаратов, нарушением постельного режима. В ряде случаев сыпь сопровождается кожным зудом, а у 30-35% пациентов наблюдается гемосидероз (остаточная длительная пигментация), сопровождаемая шелушением.
Частой формой проявления кожного синдрома могут быть ангионевротические отеки, локализирующиеся на кистях, стопах лице. У мальчиков встречается отек мошонки. Ткани в местах поражения имеют синюшную окраску, пастозны.
Суставная форма (синдром). Вовлечение в патологический процесс суставов по частоте встречаемости является вторым после кожного синдрома. Достаточно часто встречается вместе с кожным синдромом или проявляется через несколько часов/дней после него (кожно-суставная форма). Большие затруднения в постановке диагноза ГВ представляют случаи, при которых суставной синдром появляется первично, протекает по типу мигрирующих полиартралгий/артритов и предшествует кожным проявлениям. В основе его развития — нарушение проницаемости сосудов, что способствует развитию отеков кожи/подкожно-жировой клетчатки в области средних/крупных суставов, преимущественно лучезапястных и голеностопных, реже наблюдаются кровоизлияния. Мелкие суставы кисти, стопы в патологический процесс практически не вовлекаются.
Клинические изменения в суставах проявляются локальной гиперемией, увеличением объема, болевым синдромом и болезненностью при пальпации, ограничением движений, повышением местной температуры. Реже, развиваются болевые контрактуры. Клиническая симптоматика с развивается на фоне повышения температуры тела до фебрильных цифр и сохраняется на протяжении 2-5 дней, после чего бесследно исчезает, не оставляя каких-либо деформаций. Часто суставной синдром протекает на фоне ангионевротического отека.
Абдоминальный синдром. Встречается у 50-60% пациентов и у трети из них предшествует кожному синдрому, что существенно затрудняет диагностику и является частой причиной оперативного вмешательства. Основной клинический признак – сильные, возникающие внезапно схваткообразные боли в животе, без выраженной локализации. Характер болей аналогичен кишечным коликам, чаще в области пупка, реже – в эпигастральной/правой подвздошной области, часто имитируя характерную картину язвы желудка, аппендицита, панкреатита и даже острой кишечной непроходимости. Боли зачастую чрезвычайно интенсивные, из-за чего больные занимают вынужденное положение в постели, мечутся и кричат. Болевой синдром вызывается многочисленными кровоизлияниями в стенку кишечника, геморрагиями в брыжейку, геморрагическим пропитыванием слизистой оболочки и кишечной стенки, что может привести к образованию участков некроза и кровотечениям. На пике боли возможны ложные позывы с частым стулом, рвота с примесью крови и появление в кале свежей крови.
При объективном обследовании — болезненность при пальпации живота, вздутие, однако, признаки раздражения брюшины как правило, отсутствуют. Продолжительность абдоминального синдрома варьирует от нескольких приступов на протяжении 2-3 дней до 8-10 «волн» в течении нескольких месяцев. Синдром непостоянен, а симптоматика нестойкая. Часто рецидив болевого синдрома в животе сочетается с очередной волной кожных проявлений.
На фоне болей в животе у пациентов может отмечаться бледность кожи, осунувшееся лицо, сухой язык, запавшие глаза, лихорадка. При обильных кровотечениях высокий риск развития острой постгеморрагической анемии и коллапса. Грозными осложнениями могут быть непроходимость кишечника, обусловленная закрытием его просвета гематомой, перфорация кишечника, перитонит. Развитие абдоминального синдрома значительно обостряет процесс и усугубляет его течение, требуя проведения интенсивной терапии.
Почечный синдром. Развивается ориентировочно у 30-50% больных. Этот синдром ГВ всегда развивается только после появления геморрагической сыпи, однако присоединяться к симптомокомплексу может в разные временные периоды болезни. Наиболее часто почечный синдром развивается на 1-2 месяцах заболевания. Существует 2 клинических варианта поражения почек:
- Транзиторный мочевой синдром в виде микро/макрогематурии или гематурии с умеренной протеинурией в сочетании с другими проявлениями болезни и с волнообразным течением.
- Нефрит Шенлейна – Геноха: протекает чаще с гематурической формой, реже с формой прогрессирующего гломерулонефрита и переходом в 25-50% случаев в хронический гломерулонефрит, что резко ухудшает прогноз в связи с наличием артериальной гипертензии/нефротического синдрома и повышает риск развития хронической почечной недостаточности. Поэтому необходим тщательный контроль на всем протяжении заболевания за составом мочи и функцией почек.
Выраженность клинических проявлений во многом зависит от активности патологического процесса, в соответствии с чем выделяют несколько степеней тяжести течения ГВ:
- Легкая степень: кожные высыпания необильные, общее состояние удовлетворительное, температура тела субфебрильная/нормальная, признаки поражения органов/систем отсутствуют, СОЭ —до 20 мм/час.
- Средняя степень тяжести: кожный синдром четко выражен, общее состояние средней тяжести, интоксикационный (слабость, головная боль, миалгии) и суставной синдромы выражены, лихорадка (гипертермия свыше 38°С), абдоминальный/почечный синдромы выражены умеренно. В крови – повышение СОЭ до 40 мм/час, повышение эозинофилов, лейкоцитов, нейтрофилов, диспротеинемия, гипоальбуминемия.
- Тяжелая степень: общее состояние тяжелое, симптомы интоксикации сильно выражены (слабость, высокая температура, миалгии. головная боль). Выражены практически все основные синдромы — кожный, суставной, почечный, абдоминальный (боли в животе приступообразные, рвота с примесью крови), может быть поражение периферической нервной системы и ЦНС. В крови анемия, выраженный лейкоцитоз, нейтрофилез, СОЭ более 40 мм/час.
Пурпура Шенлейна-Геноха может протекать и с вовлечением в патологический процесс других систем (сердечно-сосудистой, ЖКТ, ЦНС) и органов (печень, легкие), однако такие варианты заболевания встречается значительно реже.
Лечение васкулита
Лечение геморрагического васкулита обычно не требует применения каких-либо специальных лекарств, а его симптомы проходят самостоятельно по прошествии небольшого времени. Противовоспалительные препараты, например, ибупрофен, зачастую назначаются при болезненных ощущениях в суставах при условии, что нет воспалительного процесса в почках. Результаты некоторых исследований говорят об обоснованности применения стероидных препаратов для ускорения лечение абдоминальной формы у детей, а также ликвидации у них кожных симптомов.
Для устранения кожной формы этого заболевания может применяться ряд лекарств, например, дапсон. В случае вовлечения почек или кишечника в воспалительный процесс может потребоваться лечение стероидами или другими иммунодепрессантами для снижения воспаления. При почечной форме заболевания иногда развивается повышенное кровяное давление. Для его устранения гипертонии может потребоваться корректировка потребления соли и применение гипотензивных препаратов.
Анализы и диагностика
Диагноз ГВ ставится на выявлении специфических клинических синдромов, прежде всего, наличие в момент осмотра/в анамнезе кожных геморрагических двусторонних высыпаний и установлении связи начала ГВ с инфекционными заболеваниями, аллергическим анамнезом, изменением рациона питания. Специфических лабораторных тесты отсутствуют. Лабораторные исследования:
- ОАК — тромбоцитоз и неспецифические изменения, общие для любого воспалительного процесса, ускоренная СОЭ, лейкоцитоз.
- ОАМ —гематурия/протеинурия.
- Биохимический анализ крови – кровь на СРБ, печеночные пробы, креатинин, мочевина.
- Коагулограмма – отмечается гиперкоагуляция, сопровождаемая снижение активности антитромбина III и плазмина, снижение хлоридов.
- Иммунограмма — увеличение в сыворотке крови концентрации IgA.
- Анализ кала на скрытую кровь (при желудочно — кишечном кровотечении положительный).
В подтверждении клинического диагноза ведущую роль играет биопсия кожи проведением иммуногистохимического исследования, позволяющего выявить фиксацию IgA-содержащих иммунных комплексов в сосудистой стенке. При необходимости назначаются УЗИ почек и органов брюшной полости, ЭКГ.
Дифференциальная диагностика необходима с васкулитами при аутоиммунных заболеваниях (ревматоидном артрите, болезни Крона, системной красной волчанке, язвенном колите), васкулитами инфекционной этиологии инфекциях (гепатит В и С, инфекционный подострый эндокардит, туберкулез), при лекарственной аллергии и злокачественных новообразованиях.
Виды васкулита
Классификация васкулита, согласно Chapel Hill Consensus Conference (CHCC) за 2012 г., производится следующим образом:
По формированию:
Первичные — развитие болезни обусловлено воспалением стенок самих кровеносных сосудов;
Вторичные — развитие болезни обусловлено реакцией сосудов на фоне других заболеваний. Вторичными могут быть:
- Васкулиты, ассоциированные с вирусом гепатита B (HBV);
- Криоглобулинемические васкулиты, ассоциированные с вирусом гепатита C (HCV);
- Васкулиты, ассоциированные с сифилисом;
- ANCA-васкулиты (АНЦА), ассоциированные с медикаментами;
- Иммуннокомплексные васкулиты, ассоциированные с медикаментами;
- Васкулиты, ассоциированные с онкологическими заболеваниями (син. «паранеопластические васкулиты»)
- Другие васкулиты.
По локализации:
Васкулиты крупных кровеносных сосудов:
— Гигантоклеточный артериит (ГКА, болезнь Хортона, височный артериит, сенильный артериит) – аутоиммунной заболевание, характеризующееся гранулематозным воспалением основных ветвей аорты, чаще всего – ветвей сонной и височной артерий. Во многих случаях сочетается с ревматической полимиалгией, болями и некоторой скованностью в суставах тазового пояса и плечах, а также увеличением СОЭ. Причиной считается инфицирование человека вирусами гепатита, герпеса, гриппа и других. Встречается преимущественно у лиц возрастом от 50 лет.
Читать также Фронтит. Причины, симптомы, виды и лечение фронтита
— Артериит Такаясу (неспецифический аортоартериит) – аутоиммунное заболевание, при котором в стенках аорты и ее ветвях развивается продуктивный воспалительный процесс, ведущий их к облитерации. При прогрессировании болезни, наблюдаются такие патологические процессы, как – формирование фиброзных гранулём, разрушение эластических волокон, некротизация гладкомышечных клеток стенки кровеносного сосуда, после чего, через некоторое время, возможны утолщение интимы и средней оболочки сосуда. Иногда в руках может пропадать пульс, из-за чего заболевание имеет другое наименование — «болезнь отсутствия пульса». По статистике, артериит Такаясу чаще всего развивается у женщин, в примерной пропорции с мужчинами 8 к 1, причем пациентами становятся молодые лица, от 15 до 30 лет.
Васкулиты средних по размеру сосудов:
— Узелковый периартериит (узелковый полиартериит, нодозный периартериит) – воспалительное заболевание артериальной стенки мелких и средних по калибру кровеносных сосудов, приводящих к развитию аневризм, тромбозов, инфарктов. При этом, поражение почек (гломерулонефрит) отсутствует. Основными причинами считаются непереносимость некоторых лекарственных препаратов, а также персистирование вируса гепатита B (HBV).
— Болезнь Кавасаки – острое и лихорадочное заболевание, характеризующееся воспалительным поражением стенок мелких, средних и крупных в диаметре вен и артерий, которое часто сочетается с кожно-слизистым лимфатическим синдромом. Встречается преимущественно у детей.
Васкулиты мелких по размеру сосудов:
— ANCA-ассоциированные васкулиты (ААВ):
- Микроскопический полиангиит (МПА) – до конца не изученное заболевание, которое ассоциируют с выработкой к цитоплазме нейтрофилов антител, из-за чего развивается воспалительный процесс одновременно в нескольких органах (чаще всего жертвами становятся легкие и почки), причем гранулёмы при этом не формируются. Врачи отмечают следующие особенности клинического течения ГПА: развитие тяжёлого лёгочно-почечного синдрома (около 50%), поражение почек (около 90%), легких (от 30 до 70%), кожи (около 70%), органов зрения (около 30%), периферической нервной системы (около 30%), желудочно-кишечного тракта (около 10%).
- Гранулематоз с полиангиитом (ГПА, гранулематоз Вегенера) – тяжелое и быстро прогрессирующее, аутоиммунное заболевание, характеризующееся гранулематозным воспалением стенок мелких и средних по размеру кровеносных сосудов (капилляров, венул, артериол и артерий) с вовлечением в патологический процесс глаз, верхних дыхательных путей, легких, почек и других органов. При отсутствии адекватного лечения может привести к летальному исходу в течение 1 года. Врачи отмечают следующие особенности клинического течения ГПА: поражение верхних дыхательных путей (90% и более), почек (около 80%), легких (от 50 до 70%), органов зрения (около 50%), кожи (от 25 до 35%), периферической нервной системы (от 20 до 30%), сердца (20% и менее), желудочно-кишечного тракта (около 5%).
- Эозинофильный гранулематоз с полиангиитом (ЭГПА, синдром Черджа-Стросса) — аутоиммунное заболевание, обусловленное переизбытком в крови и вне кровеносного русла эозинофилов, характеризующееся гранулематозным воспалением стенок мелких и средних сосудов с вовлечением в патологический процесс верхних дыхательных путей, легких, почек и других органов. Часто сопровождается бронхиальной астмой, насморком и другими синуситами, повышенной температурой тела, одышкой, эозинофилией.
— Иммуннокомплексные васкулиты мелких сосудов:
- Иммуноглобулин-А ассоциированный васкулит (геморрагический васкулит, пурпура Шёнлейна-Геноха, болезнь Шёнлейна-Геноха, аллергическая пурпура);
- криоглобулинемический васкулит – характеризуется поражением стенок мелких сосудов, преимущественно почек и кожного покрова, основной причиной которого является избыточное количество криоглобулинов в сыворотке крови, из-за чего они в начале оседают на стенках сосудов, после видоизменяют их.
- Гипокомплементарный уртикарный васкулит (анти-C1q-васкулит);
- Анти-GBM-болезнь.
Васкулиты, способные поражать кровеносные сосуды, различные по размеру:
- Болезнь Бехчета – характеризуется воспалительным процессом в артериях и венах мелкого и среднего калибра, сопровождающимся частыми рецидивами язвенных образований на слизистых ротовой полости, глаз, кожи, гениталий, а также поражением легких, почек, желудка, головного мозга и других органов.
- Синдром Когана.
Системные васкулиты:
- Геморрагический васкулит (пурпура Шёнлейна-Геноха) – характеризуется асептическим воспалением стенок мелких сосудов (артериол, венул и капилляров), множественным микротромбированием, развивающихся преимущественно в сосудах кожи, почек, кишечника и других органов. Часто сопровождается артралгией и артритом. Основная причина геморрагического васкулита состоит в чрезмерном накоплении в кровеносном русле циркулирующих иммунных комплексов, в которых преобладают антигены, из-за чего они оседают на внутренней поверхности кровеносной стенки (эндотелии). После повторной активации белков, сосудистая стенка изменяется;
- Волчаночный васкулит;
- Болезнь Бехчета;
- Ревматоидный васкулит;
- Васкулит при саркоидозе;
- Артериит Такаясу;
- Другие васкулиты.
Читать также Лордоз – симптомы, виды, причины и лечение лордоза
Васкулиты отдельных органов:
- Кожный артериит;
- Кожный лейкоциткластный ангиит – характеризуется изолированным воспалительным процессом сосудов в коже, без сопутствующих гломерулонефрита или системных васкулитов;
- Первичный ангиит ЦНС;
- Изолированый аортрит;
- Другие васкулиты.
Диета
Гипоаллергенная диета
- Эффективность: лечебный эффект через 21-40 дней
- Сроки: постоянно
- Стоимость продуктов: 1300-1400 руб. в неделю
Диета Стол №1
- Эффективность: лечебный эффект через 3 недели
- Сроки: 2 месяца и более
- Стоимость продуктов: 1500 — 1600 руб. в неделю
Диета 7 стол
- Эффективность: лечебный эффект через неделю
- Сроки: 1 месяц и более
- Стоимость продуктов: 1200-1300 рублей в неделю
Назначается гипоаллергенная диета, предусматривающая исключение из рациона питания облигатных аллергенов: молоко, рыба, цитрусовые, шоколад, какао, овощи/фрукты оранжевого и красного цвета, а также, экстрактивные вещества. При абдоминальном синдроме показан модифицированный Стол №1 по Певзнеру до полного его купирования. При нефрите — диетический Стол №7 с постепенным переходом на гипохлоридную диету.
Профилактика
К основным мерам профилактики ГВ в его рецидивов относятся:
- Адекватное лечение острых инфекционных заболеваний верхних дыхательных путей и своевременная санация инфекционных хронических очагов ЛОР органов.
- Исключение/минимизация контактов с аллергенами (при отягощённом аллергическом анамнезе) и контроль приема лекарственных препаратов.
- Предотвращение переохлаждений организма.
- Укрепление иммунитета (закаливание, рациональное питание).
- Диспансерное наблюдение за переболевшими лицами в течении 2 лет.
Последствия и осложнения
К основным осложнениям ГВ относятся: кишечная непроходимость, панкреатит, перфорации, перитонит, постгеморрагическая анемия, тромбозы/инфаркты в органах, невриты, церебральные расстройства. Летальный исход развивается преимущественно в результате абдоминальных осложнений (перфорация кишечника, перитонит), развития хронической почечной недостаточности, кровоизлияний в органы (головной мозг).
Прогноз
Прогноз в целом благоприятный и в 75% случаев пациенты выздоравливают в сроки 1-2 года после заболевания. У ряда пациентов при хроническом рецидивирующем течении заболевание может продолжаться неопределенно длительное время с периодическими рецидивами одним (кожным) или несколькими синдромами. Частота рецидивов на протяжении всего периода может варьировать от одного до ежемесячных, приобретая со временем характер моносиндромного: преимущественно в виде кожной пурпуры или кожно-суставной формы, реже — хронического нефрита в виде гематурической формы с сохранением функции почек на протяжении длительного периода.
Прогноз менее неблагоприятный при развитии нефрита, особенно при хронизации процесса с проявлениями гломерулонефрита и переходом в хроническую почечную недостаточность. При молниеносной пурпуре прогноз неблагоприятный.
Признаки заболевания
Рассмотрим стадии и первые симптомы геморрагического васкулита. При кожном типе, в первую очередь, начиная от голени до ступни ноги, появляются высыпания красноватого оттенка, далее они могут активизироваться до ягодичной области, при надавливании пятна не пропадают, в отличие от обычной аллергической реакции.
Читайте здесь: Лечение ветрянки — симптомы и особенности проявления у детей и взрослых. Почему нельзя чесать образования при ветрянке?
При легком течении заболевания температура не поднимается, высыпания покрывают маленькие участки кожи. Болезнь может заявить о себе и более агрессивно, сначала появится недомогание, заболит голова, произойдет расстройство желудка и повысится температура до 38С, также сыпью покроется большая площадь тела.
Тяжелое протекание васкулита выражается признаки, описанными выше, к которым может добавляться расстройство сердечной мышцы, поражение почек, сильные боли в суставах и даже возможно появление рвотных масс с кровью.
Список источников
- Лыскина Г. А. Системные васкулиты. В кн.: Детская ревматология. Руководство для врачей / Под ред. А. А. Баранова, Л. К. Баженовой. М.: Медицина, 2002. С. 221–270.
- Кулага В. В., Романенко И. М., Афонин С. Л. Аллергические болезни кровеносных сосудов кожи. Луганск: «Эталон-2», 2006. 168 с.
- Практическое руководство по детским болезням, под общей редакцией проф. Коколиной В.Ф. и проф. А.Г.Румянцева, том IV. Гематология/онкология детского возраста (под редакцией Румянцева А.Г. и Е.В. Самочатовой). Медпрактика– М. Москва 2004г. Зиновьева Г.А., Фролкова Е.В. Геморрагический васкулит. Клиника и лечение // рос. педиатр, журн. — 1998. -N12. С.24-26.
- Кривошеев О.Г., Гуляев C.B., Семеновых А.Г. Современные принципы лечения пурпуры Шенлейна-Геноха // Врач. 2007. №4. -С.54-55.