Основные признаки заболевания
Понять, что развивается легочная недостаточность, получится, если знать что это такое за заболевание и как оно проявляется.
К основным симптомам болезни относят:
- Отдышку (вне зависимости от ее интенсивности);
- Головные боли, беспокоящие пациентов преимущественно в утренние часы;
- Повышенную частоту сокращений сердечной мышцы;
- Бессонницу;
- Снижение уровня давления;
- Рвоту, тошноту;
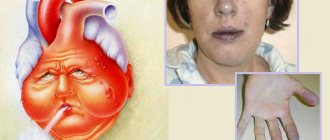
- Синюшность кожи;
- Проблемы с памятью;
- Изменение дыхания (меняется глубина и частота вдохов/выдохов);
- Участие вспомогательной мускулатуры в процессе дыхания.
Пациенты жалуются на удушье, сильную отдышку.
К проблемам с сознанием, памятью приводит нехватка кислорода в кровяном русле и скопление углекислого газа в чрезмерных количествах. В тяжелых случаях это становится причиной утраты сознания или появления коматозного состояния.
При появлении таких признаков следует разобраться, как производится диагностика заболевания и лечение.
Чтобы определить причину появления вышеуказанных симптомов, требуется:
При появлении признаков легочной недостаточности пациента отправляют в медицинское учреждение на стационарное лечение.
Первая помощь при острой сердечно-лёгочной недостаточности
Вынужденная поза с локтями на стуле
Немедленно вызываем скорую помощь. Если больной не может сам сообразить, как ему легче дышится — усаживаем его на стул (поза “на коне”) с опущенными ногами. локти должны опираться на спинку стула.
Отёк лёгких одно из самых опасных состояний в медицине, никакие народные методы, сила самовнушения и рефлексотерапия от него не спасает.
Вне зависимости от ваших предположений о природе состояния — под язык больному нужно положить таблетку нитроглицерина.
Если ведущий механизм недостаточности — инфаркт миокарда, то своевременно назначенный нитроглицерин существенно уменьшает зону поражения ткани, т.е. снижает риск разрыва (трансмуральный инфаркт) сердечной мышцы и улучшает общий прогноз.
Проветриваем помещение
Открываем окна в помещении — воздух должен быть насыщен кислородом. Если есть кислород в помещении (в ёмкости) — дайте больному подышать.
Достаточно эффективно наложить тугой жгут на обе ноги — это существенно разгрузит сердце, т.к. снизит объём циркулирующей жидкости. Эта манипуляция может спасти жизнь больному, однако при длительном жгутовании больной гибнет от интоксикации после декомпрессии ног.
Если вы боитесь, что пациент не дотянет до приезда “скорой” (пенистая мокрота изо рта, больной синеет) — можно зажгутовать нижние конечности.
Диагностика
Диагностика данного состояния начинается с осмотра пациента и расспроса о его самочувствии и жалобах. Для более детальной оценки проводят инструментальное обследование:
- рентген легких, при котором выявляют как заболевания дыхательной системы, так и изменения размера сердца;
- КТ груди выполняют в случае необходимости, если после рентгенографии диагноз остается сомнительным;
- УЗИ сердца позволяет установить степень нарушения работы этого органа;
- катетеризация и инвазивная манометрия с высокой точностью определяет давление в легочной артерии и полостях сердца;
- ЭКГ отражает вторичные изменения в далеко зашедших случаях.
Профилактика
Профилактика ЛН – отказ от курения и злоупотребления алкоголем, здоровый образ жизни, адекватные физические нагрузки, занятия любительским спортом. Частые переохлаждения и острые респираторные заболевания увеличивают нагрузку на дыхательную систему, что неблагоприятно сказывается на состояние легких в пожилом возрасте.
Людям, чьи профессии связаны с работой в горячих цехах и сорных производствах с образованием побочной пыли необходимо раз в год проходить медицинский осмотр терапевтом, пульмонологом, гематологом и флебологом. Сдавать тестирование на жизненный объем легких, кислородно-угарное соотношение крови и ее газовый состав.
О хронической форме недостаточности
В отличие от острой формы недостаточности, сократительная способность сердца при хроническом течении падает очень медленно. Поэтому все вышеперечисленные симптомы выражены не резко, часто манифестирует один признак, например, одышка при физической нагрузке.
Важным признаком хронической легочно-сердечной недостаточности является повышение давления в малом круге кровообращения, а затем и в большом. Вследствие этого возникают выраженные отеки, прежде всего, на ногах. Отеки симметричные, тестообразной консистенции, расположенные на лодыжках и тыльной части стоп. При начальных стадиях недостаточности они полностью исчезают по ночам, так как сердцу легче прокачивать кровь, когда тело находится в горизонтальном положении. Затем отеки становятся постоянными, набухает печень. В малом круге кровообращения также возникает гипертензия, так как поступающая туда кровь задерживается там. Это происходит вследствие слабой сократимой способности главной мышцы – миокарда левого желудочка, а также слабости левого предсердия. Результатом этого является влажный кашель, который может доходить до отека легких или приступа сердечной астмы.
Сердечная астма появляется одышкой, в легких появляются обильные влажные хрипы, дыхание затрудняется на вдохе, становится клокочущим. При развитии отека легких появляется розовая пена, возникает прогрессирующее удушье. Один из самых старых способов лечения отека легких и сердечной астмы – принятие сидячего положения, опускание ног в таз с горячей водой, а также накладывание жгутов на руки и на ноги на короткое время. Все эти мероприятия ставили своей целью уменьшить приток венозной крови к сердцу и снизить проявления сердечной астмы.
В заключении стоит сказать о причинах развития хронической легочно-сердечной недостаточности. Их перечень обширен: со стороны сердца – это врожденные и приобретенные пороки, клапанные дефекты, бактериальные эндокардиты. Со стороны легких – это хронические обструктивные заболевания, выраженный пневмосклероз, выпотной плеврит и другие состояния. При появлении таких симптомов как одышка при нагрузке, боли в области сердца, кашель и отеки на ногах нужно срочно обратиться к терапевту или кардиологу для выяснения причин. Ведь несвоевременное лечение приводит к появлению хронической тканевой гипоксии, что существенно ухудшает прогноз.
Хроническая сердечно-лёгочная недостаточность
Обозначается аббревиатурой ХСН — это очень распространённая патология, связанная с постепенной декомпенсацией (перегрузкой) левого желудочка. Именно эта часть сердца отвечает за кровоснабжение всего тела, т.е. производит систолический выброс крови.
Как правило, причина сердечной недостаточности в этом случае связана с постепенным сужением просвета венечных артерий из-за атеросклероза. Сердце постепенно “отрезают” от питания, вследствие чего сердечная мышца сначала увеличивается, а затем — разрушается, что и приводит к недостаточности.
Вторым следствием атеросклероза является повышенное артериальное давление, усугубляющее процесс разрушение сосудистой системы.
Причины ХСН на фото
Атеросклероз
Избыточный вес
Патологии сердца
Физические нагрузки
Другой распространённой причиной ХСН являются чрезмерные физические нагрузки и увеличение общей массы тела. Как бодибилдеры, так и просто склонные к полноте люди увеличивают общую сопротивляемость в сосудистом русле(больше масса — больше сосудов). Проще говоря — труб становится больше, а мотор — тот же. Какое-то время сердце работает на повышенных оборотах — мышца пытается выдавать нормальное давление. Затем — происходит разрушение сердечной мышцы и наступает недостаточность.
Считается, что стресс и курение также являются факторами, провоцирующими ХСН, поскольку постоянное сужение сосудов усиливает эффект от атеросклеротических изменений.
Лечение заболевания
При острой форме недостаточности терапию проводят в условиях реанимации, так как тяжелое состояние больного несет угрозу его жизни. Применяют вдыхание кислородной смеси через маску или при помощи установки носового катетера. Это помогает насыщать кровь молекулами кислорода и смягчать проявления гипоксии на ткани организма. В тяжелых случаях пациента переводят на искусственную вентиляцию легких.
Проведение реанимационных мероприятий при острой форме несостоятельности сердца
Внутривенно вводят следующие лекарственные средства:
- препараты тромболизиса (стрептоканиаза, актилиза) – при тромбоэмболии ствола легочной артерии и его ветвей для растворения тромба и возобновления кровотока;
- атропин расслабляет гладкомышечную мускулатуру бронхов, тем самым улучшает дыхательную функция;
- папаверин снижает тонус сосудов, расширяет их просвет, нормализует показатели давления в малом кругу кровообращения;
- антикоагулянты (варфарин, гепарин) препятствуют тромбозу сосудов и полостей сердца, разжижают кровь;
- эуфиллин нормализует сократительную функцию миокарда, снижает проявления дыхательных нарушений.
При хронической форме несостоятельности проводят лечение основного недуга. Назначают противовоспалительные средства, бронходилататоры для расширения бронхов, гормональные препараты. Для терапии патологии сердца и легких используют лечение, которое применяется при сердечной недостаточности:
- калийсберегающие диуретики (верошпирон, триампур) выводят застойную жидкость из организма;
- сердечные гликозиды (дигиталис) улучшают работу миокарда;
- селективные бета-блокаторы (бисапролол, атенолол) нормализуют повышенное давление;
- средства, стимулирующие сосудодвигательный центр (кофеин, камфора) назначают при угнетении дыхания;
- кардиопротекторы (милдронат) защищают клетки миокарда и сосудов от разрушения в результате гипоксии;
- препараты калия и магния (панангин) улучшают обменные реакции в клетках поврежденных тканей.
При выраженном эритроцитозе проводят кровопускание в количестве 280-400 мл с последующим замещением объема крови растворами с низкой плотностью (физраствор, реополиглюкин). Рекомендуют отказ от вредных привычек, назначают бессолевую диету с низким количеством жиров. Для поддержания нормальной работы сердца снижают количество потребляемой жидкости, ограничивают активную физическую деятельность и стрессовые ситуации.
Сердечная недостаточность с выраженными признаками легочной гипертензии требует своевременной диагностики и лечения. Постоянное наблюдение и поддерживающие курсы терапии позволяют избежать тяжелых осложнений и увеличивают продолжительность жизни пациентов.
Хирургическое лечение
Иногда для терапии первоначального заболевания необходимо хирургические методы лечения, такие как:
- Тромбэмболэктомия при ТЭЛА
- Симпатэктомия
- Удаление опухоли легочной ткани
- Трансплантация сердца и легких
- Баллонная предсердная септостомия
Паллиативное лечение
В тяжелых и запущенных случаях, существующие методы лечения не оказывают эффективность, а сердечно-легочная недостаточность прогрессирует.
В этом случае необходимо предпринять активные действия для поддержания достойного человека качества жизни в условиях специальной клиники (хосписа) или дома.
Рекомендации по изменению образа жизни:
- Прекращение курения
- Контроль веса и поддержание здоровой диеты
- Регулярный осмотр ступней и лодыжек на предмет отеков
- Ограничение употребления соли
- Вакцинация от гриппа и пневмонии
- Ограничение приема алкоголя
- Уменьшение уровня стресса
- Физическая активность
- Контроль выполнения своих назначений (создание расписания, ношение необходимого количества препаратов с собой)
- Обсуждение приема дополнительных медикаментов, биодобавок, витаминов с лечащим врачом
- Ведение дневника для контроля веса, диуреза, давления, выпитой жидкости и принятых препаратов, другие важные заметки.
Выбор тактики лечения
В 30% случаев пациенты попадают в больницу с острой легочной недостаточностью.
Она должна быть направлена на нормализацию проходимости дыхательных путей, устранение нарушений гемодинамики и восстановление перфузии, вентиляции легких.
Сведения о методах экстренной помощи приведены в таблице.
| Действие медицинского персонала | Характеристика |
| Осмотр ротовой полости | Требуется, чтобы извлечь попавшие инородные тела, достать запавший язык, провести аспирацию дыхательных путей |
| Кислородотерапия | Необходима для поддержки на должном уровне газового состава крови |
| Вибромассаж грудной клетки | Обеспечивает восстановление проходимости бронхов |
| Проведение искусственной вентиляции легких | Назначается при диагностировании легочной недостаточности 2 степени |
| Интубация трахеи | Необходима при сохранении высокого риска удушья на фоне отсутствия прогресса от оказанной первой помощи |
| Дренаж плевральной полости | Проводится при гемо- и пневмотораксе |
При нормализации легочной вентиляции лечение продолжается. При необходимости продолжают подавать увлажненный кислород: делают это с помощью носового катетера, через кислородную маску либо палатку.
Если проблемы были вызваны бронхоспазмом, то назначаются глюкокортикостероиды и бронходилататоры.
Если патология сопровождается болезненными ощущениями, то дают анальгетики. Для стимуляции работы сердца, сосудов назначают сердечные гликозиды, органов дыхания – дыхательные аналептики. Устранить признаки интоксикации и гиповолемии позволяет инфузионная терапия.
При восстановлении работы дыхательной системы требуется проводить одновременное лечение основного заболевания, которое спровоцировало развитие легочной недостаточности.
Лечение острой левожелудочковой сердечной недостаточности в стационаре
Везут таких пациентов либо в инфарктное отделение, либо в отделение интенсивной терапии при кардиологическом диспансере или отделении. Если процесс сопровождается аритмией — в тот кардиологический стационар, где есть специалисты-аритмологи.
В стационаре отёк лёгких снимут гормональными препаратами, больному дают наркотические анальгетики. Если проблема была в тромбозе коронарных артерий — назначаются тромболитики: Актелизе, Метализе, Стрептокиназа, Урокиназа и т.п.
Действие тромболитиков
Тромболитики стоят достаточно дорого, но именно они позволяют спасти пациента в первые часы после тромбоза. Фактически, при расщеплении тромба ситуация разрешается без тяжких последствий для пациента. Не экономьте на данном этапе — если в клинике закончился тендерный тромболитик — купите.
Кроме этого, врачи назначают препараты, снижающие активность дыхательного центра, седативные средства и стимуляторы обмена в сердечной мышце (метаболическая терапия).
Если у пациента сердечная недостаточность сопровождается аритмией (мерцательной, фибрилляцией предсердий) — назначается антитромботическая терапия.
Нарушение сердечного ритма, вызванная левожелудочковой сердечной недостаточностью само по себе является фактором, провоцирующим тромбоз. Для профилактики этого распространённого осложнения назначаются препараты Ксарелто, Клексан и другие фракционированные гепарины.
После оказания неотложной помощи, пациента переводят в обычную палату, назначают средства, понижающие артериальное давление (ингибиторы АПФ, диуретики) и препараты для нормализации ритма сердца.
Причины
Легочная гипертензия приводит к нарушению обогащения крови в альвеолах кислородом. Вследствие этого миокардом правого желудочка усиливается сердечный выброс с целью снижения гипоксии тканей (нехватки кислорода). Со временем из-за чрезмерной нагрузки мышцы правых отделов сердца разрастаются.
Выделяют несколько групп факторов, являющихся причинами возникновения недуга:
| К бронхолегочным факторам относят: |
Болезнь может развиться при туберкулезе и саркоидозе легких. |
| Сосудистые факторы включают: |
|
| Заболевание могут вызвать деформации диафрагмы и грудной клетки: |
|
Под воздействием сосудистых факторов артерии сужаются. Это происходит из-за закупорки тромбом или утолщения сосудистых стенок вследствие воспалительного процесса.
В медицинской практике заболевание чаще всего развивается на фоне:
- пневмосклероза;
- легочных васкулитов;
- эмфиземы;
- тромбоэмболии;
- отека легких;
- стеноза артерии легких.
| Симптомы болезни могут возникнуть внезапно. В таком случае их отличают стремительное развитие и яркая клиническая картина. При острой форме заболевания требуется неотложная медицинская помощь и помещение в реанимационное отделение. Острая сердечно-легочная недостаточность возникает:
При комплексном воздействии неблагоприятных факторов резко нарушается гемодинамика. Это проявляется в виде недостаточного кровообращения «правого сердца». Нарушение сопровождают следующие симптомы:
Острая форма болезни может сопровождаться пульсацией в эпигастральной области расширенного правого желудочка. На рентгенограмме видно увеличение средостения вправо и вверх, электрокардиограмма показывает перегрузку «правого сердца». При прослушивании сердца четко выявляется ри и приглушенность тонов. При острой закупорке легочной артерии тромбом стремительно развиваются отек легких и болевой шок, из-за чего может наступить быстрая смерть. | |
Симптоматика зависит от стадии болезни. При компенсированной форме патологии выявляют симптомы, характерные для высокого давления в малом круге кровообращения.Хроническая легочно-сердечная недостаточность может развиваться в течение нескольких лет. Она проявляется в виде:
| |
| Декомпенсированная форма | Сопровождается нарастающей симптоматикой и приводит к необратимым последствиям во всех тканях и органах. К признакам прогрессирующего заболевания относят:
При нарастающей гибели всех тканей (терминальном состоянии) развиваются серьезные поражения головного мозга и почек. Эти процессы выражаются в виде вялости, апатии, нарушении ментальных функций, прекращении выделения мочи. В крови на фоне нехватки кислорода увеличивается концентрация гемоглобина и красных кровяных телец. |
Причины возникновения сердечно-легочной недостаточности
Причины СЛН:
- бронхиальная астма
- обструктивный бронхит
- хроническая обструктивная болезнь легких (ХОБЛ)
- туберкулез легочной локализации
- эмфизема
- системные нарушения соединительной ткани (коллагенозы)
- тромбоэмболия легочной артерии
- деформации грудной клетки и позвоночника (кифосколиоз)
- травмы, в том числе пневмоторакс
- артриты
- полиомиелит
- ботулизм
- васкулиты
- пневмокониозы (накопление в ткани легких твердых частичек силикатов, угольной пыли)
- опухоли
- обширные операции на легких
Факторы риска развития ХСН:
- аритмии
- артериальная гипертензия
- передозировка некоторыми лекарственными препаратами
- курение
- прием наркотических веществ инъекционным путем
- клапанные пороки сердца
- тяжелая степень ожирения
- иммунодефицитные состояния
Особенности диагностики
При развитии данного заболевания, пациенту следует наблюдаться у двух специалистов: кардиолога и пульмонолога. Постановка диагноза начинается со сбора подробного анамнеза, когда больной рассказывает о своих жалобах, наличии вредных привычек, ранее перенесенных недугах, условиях работы и образе жизни и т. д.
Следующий этап – это выслушивание сердца, определение его границ перкуссионным способом, измерение давления. При гипертрофии правого желудочка выявляются приглушенные тоны, сопровождающиеся повышением легочного давления, сильным сердцебиением и сниженным уровнем артериального давления. Если при этом наблюдаются застои в легких, то на их фоне могут проявляться признаки артериальной гипертонии.
После этого назначается инструментальная диагностика, целью которой является точное определение характера патологии:
- Рентген органов грудины. Позволяет определить возможные патологии легочной ткани при разрастании средостения вправо.
- Эхокардиография. Один из основных методов диагностики, посредством которого определяются функциональные отклонения в работе клапанного аппарата. Также в ходе исследования специалист может выявить изменения сердечного выброса и оценить корректность сокращений миокарда.
- КТ. Данная процедура используется для углубленного изучения тех участков легких и сердца, которые подверглись изменению.
- Ангиография. Необходима для визуализации просвета сосуда, его формы, выявления тромбов и различных изменений атеросклеротического характера.
- Электрокардиография. Позволяет определить показатели проводимости и возбудимости органа. Таким образом выявляются участки гипертрофии сердечной мышцы, сбои ритма и ишемические очаги. Если при этом возникают сомнения, специалисты дополнительно проводят исследование с применением аппарата Холтера.
- Катетеризация с манометром. Необходима для определения давления в крупных сосудах и полостях сердца. Процедура очень важна при лечении тромбоза, поскольку таким образом в сосуды вводятся средства, способствующие расщеплению тромбов.
- Спирометрия, посредством которой удается выявить степень дыхательной недостаточности.
Проведение диагностики является целесообразным на ранних этапах заболевания. При своевременном выявлении патологии удается предотвратить развитие в миокарде, почках, печени, легких и головном мозге необратимых изменений. Если у больного развиваются сопутствующие болезни, приводящие к нарушениям сердечно-легочно характера, то обследование должно быть проведено еще на доклинической стадии развития патологии.
Симптомы острой сердечной недостаточности
У больного начинается одышка, постепенно превращающаяся в мучительное удушье. Больной принимает вынужденную позу
Поза при легочной недостаточности
Из-за выпота жидкости в лёгких — может откашливаться мокрота, что не приносит больному никакого облегчения. В тяжёлых случаях изо рта и носа отделяется пенистая мокрота розового цвета.
Могут достаточно быстро появиться отёки, бледность. Больному становиться очень страшно (и небезосновательно).
Острая сердечно-лёгочная недостаточность может не иметь особых акустических проявлений. Иногда с помощью фонендоскопа можно услышать мелко-пузырчатые хрипы в нижних отделах лёгких (отёк). При развёрнутом отёке появляются влажные хрипы над всей поверхностью лёгких.
Симптомы острой СН на фото
Пенистая розовая мокрота
Тахикардия
Чувство страха
Боль в сердце
Давление при острой сердечной недостаточности может быть повышенным, может быть пониженным — это не является диагностическим критерием. Из-за сильного стресса в этом состояние наблюдается учащение ритма сердца. Если у больного бывали эпизоды аритмии в прошлом — может повториться.
Классификация заболевания
В зависимости от механизма развития выделяют 3 формы легочной недостаточности:
- Гипоксемическая;
- Гиперкапническая;
- Смешанная.
При гипоксемической форме в тканях наблюдается нехватка кислорода.
Привести состояние в норму сложно даже с помощью терапии кислородом. Данный вид патологии характерен для поражений дыхательной системы и тех патологий, при которых легочная ткань замещается соединительной.
Затрагиваются альвеолы, периферическая система нервов, отвечающая за скоординированную работу органов дыхания, мускулатура, участвующая в дыхании, ЦНС, грудная клетка, дыхательные пути.
При гиперкапнической форме в тканях скапливается углекислый газ
. Этот вид заболевания также характеризуется недостатком кислорода.
Заболевание развивается на фоне слабости мышц, регулирующих работу дыхательной системы, ожирения, хронического обструктивного заболевания легких.
Смешанная форма характеризуется
одновременным сочетанием гипоксемии и первичной гиперкапнии.
По скорости прогрессирования выделяют формы:
- Острую
- Хроническую
Это достаточно опасная патология, угрожающая жизни. Нормализовать состояние удается лишь при помощи интенсивной терапии в реанимации.
Хроническая форма болезни развивается медленно
. Патология может прогрессировать, не угрожая жизни больного, на протяжении многих месяцев или лет.
Организм за указанное время успевает включить механизмы приспособления и обеспечивает оптимальный газовый состав крови. Этот вид считается безопасным, ведь его можно своевременно выявить и нормализовать состояние пациента.
Специалисты выделяют 3 степени легочной недостаточности, которая протекает в хронической форме:
В зависимости от выраженности патологии выделяют 3 стадии заболевания:
- I (легкая) стадия:
парциальное давление кислорода находится в пределах от 60-80 мм.рт.ст., кровь насыщена кислородом на уровне 90-94%; - II стадия:
парциальное кислородное давление понижается до 40-59 мм.рт.ст., концентрация кислорода в крови варьируется в пределах 75-89%; - III стадия:
состояние критическое, давление кислорода становится меньше 40 мм.рт.ст., концентрация кислорода в крови падает до уровня менее 75%.
При развитии легочной недостаточности необходимо разобраться с причинами ее появления. В зависимости от этого будет зависеть дальнейшее лечение.
При этой патологии кровь в полном объеме не поступает в дыхательные органы. Регургитация пульмональная 1 степени считается не опасной, струю забрасываемой крови практически не видно.
При 4 степени сохранить здоровье пациента позволяет лишь оперативное вмешательство.
Разновидности
Классификация дыхательной недостаточности выполняется по нескольким признакам.
По механизму развития заболевание бывает:
- паренхиматозным;
- вентиляционным;
- смешанным.
Первый вариант представляет собой нарушение кислородонасыщения крови до состояния гипоксемии. Возникает на фоне прогрессирующей пневмонии, альвеолита, отека легких, гемосидероза.
Вентиляционная форма заболевания становится анамнезом при гиперкалемии, мышечной слабости респираторных органов, механическом травмировании грудной области, ожирении. Классифицируют ее на такие подвиды:
- Центрогенная – процессы дыхания подавляются после травмирования мозга, ишемического приступа, отравления медикаментозными средствами.
- Торакодиафрагмальная – затруднение работы грудной клетки, диафрагмы вызвано кифосколиозом.
- Нервномышечная – сбой работы спинного мозга обусловливает дисбаланс подачи нервного импульса к мускулам респираторных органов, развитие полиомиелита.
- Бронхолегочная – нарушение работы каналов дыхания, сокращение респираторной поверхности и альвеолярной растяжимости.
Смешанная форма недуга представлена итогом комбинирования двух первых форм. По этиологии развития ДН делится на виды:
- Обструктивная – поражается система органов наружного дыхания: усложняется возможность полного вдоха и выдоха. Частота дыхания становится ограниченной.
- Рестриктивная – полный вдох ограничен.
- Комбинированная – объединяет симптоматику двух предыдущих типов с превалированием одного из них. Возникает в случаях продолжительного хода сердечно-легочных недугов.
- Гемодинамическая – обусловлена отсутствием кровотока либо нарушением оксигенации части легкого.
- Диффузная – возникает при сбоях поступления газов через легочную мембрану при условии ее патологического утолщения.
По скорости ухудшения симптоматики ДН делится на следующие виды:
- Острая дыхательная недостаточность (ОДН) – несет опасность для пациента, отличается стремительным развитием от пары минут до нескольких дней. Возникает на фоне хронического типа недуга.
- Хроническая дыхательная недостаточность – способна длиться от нескольких месяцев вплоть до нескольких лет. Долгие патогенные процессы в легких обусловливают сбой работы органов дыхания и кровообращения. Главным фактором образования острой формы становится гипервентиляция, обеспечивающая кислородонасыщение крови. Приспособиться организму к состоянию позволяет повышение уровня гемоглобина в крови.
Некоторое время спустя образуется сердечно-легочная патология – к легочному недугу подключается правожелудочковая болезнь сердца. Образуется она из-за роста давления в легочных сосудах, венах, артериях и возникновения легочного сердца по причине болезней легких.
Этиология
Среди внелегочных причин выделяют:
- Нарушение процессов нейрогенной регуляции внешнего дыхания — последствия тяжелых интоксикаций, энцефалит, внутричерепная гипертензия, сдавление и гипоксия мозга в результате инсульта, опухоли, отека, последствия наркоза, гипотиреоз, ночное апноэ.
- Нарушение работы периферических нервов и мышц — ботулизм, столбняк, гипотрофия мышц, полимиозит, эпилептический статус, миалгия.
- Нарушение кровообращения в малом круге и легких — ТЭЛА, сердечная недостаточность, врожденные пороки, легочная гипертензия, периферические дисциркуляторные нарушения.
- Дыхательная недостаточность является осложнениям прочих заболеваний: сколиоза, метеоризма, злокачественных новообразований легких и средостения, ожирения, ожогов, отравлений, васкулитов, почечной недостаточности, кардиогенного шока, уремии, кетоацидотической комы, перитонита, брюшного тифа.
Альвеолярная гиповентиляция и бронхообструкция — основные патологические процессы дыхательной недостаточности.
На начальных стадиях заболевания активизируются реакции компенсации, которые устраняют гипоксию и больной чувствует себя удовлетворительно. При выраженных нарушениях и изменениях газового состава крови эти механизмы не справляются, что приводит к развитию характерных клинических признаков, а в дальнейшем — тяжелых осложнений.
Способы лечения
В настоящий момент, лечение недостаточности сердечно-легочного характера осуществляется:
- мочегонными препаратами;
- сердечными гликазидами
- бета-блокаторами;
- хирургическим вмешательством;
- кровопусканием;
- народным врачеванием.
Мочегонные лекарства
Лечение мочегонными препаратами помогает устранить лишнюю жидкость, которая скапливается в организме, в результате снижения сократительной способности сердца. Эффективным и недорогим диуретиком является гидрохлортиазид. Он стабилизирует давление и выводит лишнюю жидкость.
Скоропомощным и более сильным препаратом является фуросемид. Принимают его обычно утром натощак с регулярным контролем электролитно-солевого баланса. Так как вмести с жидкостью из организма выводятся важные микроэлементы. Действие препарата длится 6 часов. Возможно его использование даже при слабой работе почек. Фуросемид помогает быстро снять отечность и хорошо выводит лишнюю жидкость. Еще одним действенным мочегонным препаратом, благодаря которому можно избавиться от отеков и удалить лишнюю жидкость — этакриновая кислота.
Бета-блокаторы
Лечение болезни с помощью бета-блокаторов улучшает работу левого желудочка сердца, нормализует кровообращение, помогаетснять отеки.
Наиболее действенными бета-блокаторами являются пропранолол и тимолол. Они обладают адрено-селективными свойствами и устраняют практически все симптомы этой болезни. Лечение метопрололом также считается эффективным. Поскольку он обладает максимальной кардиоселективностью и избавляет от всех признаков болезни.
Хирургическое вмешательство
Кардинальное лечение применимо, если заболевание имеет тяжелую форму. Чаще всего используют предсердную септостомию, тромбэндартерэктомию или трансплантацию органов.
Предсердная септомия необходима для снижения давления в правом предсердии и легочной артерии. Тромбэндартерэктомия используется для удаления тромбов из легких. Трансплантация применяется если, лечение другими способами не дало нужного эффекта.
Кровопускание
Это лечение заключается в удалении определенного количества крови из кровяного русла. Из организма страдающего испускают до 400 мл крови. При этом методе спасения от болезни, у пациента снижается давление, устраняется лишняя жидкость, исчезает отечность.
Гликозиды
Самый действенный гликозид, который распространен в России это — дигоксин. Гликозиды являются положительными инотропными средствами, которые улучшают качество жизни пациентов, страдающих недостаточностью легочно-сердечной природы.
Гликозиды назначаются небольшими дозами. Используя сердечные гликозиды больные меньше обращаются за госпитализацией.
Народные средства
Лечение народными средствами нужно осуществлять только после консультации и назначений врача. Поскольку это заболевание является очень серьезным и опасным.
Основным средством, помогающим при этом недуге, служит простая полынь. Она нормализует кровообращение, устраняет боль, выводит лишнюю жидкость. Из полыни нужно приготовить отвар и принимать его перед едой каждый день по три четверти стакана.
Еще одним не менее действенным средством служит отвар из крапивы. Этим отваром надо делать ванночки для рук. Лечение по времени длится 10 минут каждый день
Также отличным средством спасающим от этого недуга является тыквенный сок.
Нужно всегда помнить что одними народными рецептами не обойтись при лечении заболеваний сердца и легких, к тому же некоторые лекарственные препараты нельзя использовать одновременно с растительными из-за возможного усиления побочных действий.
Лечение хронической сердечно-лёгочной недостаточности
Лечение должно быть пожизненным под периодическим контролем врача
Психологический феномен — никто не хочет лечиться длительно (сознание отторгает неизлечимое заболевание). Как правило, пациенты принимают препараты лишь 2-3 месяца после посещения кардиолога. Это и является основной причиной относительно быстрой гибели от сердечной недостаточности. Лечение хронической сердечной недостаточности назначается пожизненно. Отмена назначений врача достаточно быстро приводит к переходу в следующий функциональный класс ХСН.
Назначаются препараты, снижающие давление — сартаны (Лозартан), ингибиторы АПФ (эналаприл, лизиноприл) мочегонные (гидрохлортиазид и пр.).Кроме диуретиков, пациентам рекомендуют строго ограничивать употребляемую жидкость. Для контроля сердечного ритма рекомендуют бета-блокаторы (карведилол, метапролол и т.д.).
Для профилактики тромбоза больным обязательно назначается ацетилсалициловая кислота (аспирин). Иногда её сочетают с варфарином и другими антикоагулянтами и антиагрегантами.
Видео: лечение хронической сердечной недостаточности
Отличия дыхательной недостаточности и сердечной недостаточности при легком сердце
| Симптомы | Дыхательная недостаточность | Легочно-сердечная недостаточность |
| 1. Одышка | Одышка проявляется ощущением удушья или нехватки воздуха (нарушена “механика дыхания”), зависит от типа дыхательной недостаточности: при обструктивном типе глубокое дыхание и почти нормальная ЧДД, при рестриктивном- частое поверхностное дыхание. Одышка меняется в течение дня, усиливается на холоде. Больные относительно легко переносят длительную равномерную физическую нагрузку, но плохо переносят “взрывные” нагрузки. Во время сна больные занимают горизонтальное положение. | При развитии cor pulmonale одышка усиливается. Появляется ощущение настоятельной необходимости вдохнуть сразу же в конце вдоха. За счет более высокого давления в сосудах легких создается “сосудистый каркас”, приводящий к рестрикции (ограничению). Поэтому дыхание становится более поверхностным и частым. Появляется присупообразный кашель, иногда он приводит к потери сознания. Во время сна больные занимают положение crtopnoe. |
| 2. Цианоз | Цианоз диффузный, теплый, быстро уменьшается после вдыхания кислорода, не меняет окраски при опускании конечностей в теплую воду. | Усиливается акроцианоз (более сильное окрашивание кончика языка, носа, губ, пальцев). Появляются признаки цианоза сердечного происходждения. Цианоз становится холодным, уменьшается только после длительной ингаляции кислорода (т.к. в его происхождении играют роль артериоло-венозные анастомозы в легких, открывающиеся при затруднении кровообращения в малом круге). |
| 3. Набухание шейных вен | Шейные вены набухают только в момент выдоха, когда повышается внутригрудное давление и меньше крови уходит из вен в правое предсердие. | При развитии застоя в большом круге кровообращения давление повышено во всей венозной системе. Поэтому набухание шейных вен сохраняется при любом положении тела и не зависит от фазы дыхания. |
| 4. Отеки | Отеки появляются из-за увеличения проницаемости капилляров вследствие длительной артериальной гипоксемии легочного происхождения. Возможно появление отеков на нижних конечностях в результате низкого стояния диафрагмы (эмфизема) и сдавления v.cava inferior при прохождении ее через formen quadrilaterum. Чаще отеки 1 степени | Видимые отеки появляются при повышении системного венозного давления более чем на 2 см. водного столба и при задержке жидкости превышающей 5-6 литров. До этого у больных быстро увеличивается вес на 1-2-3 кг (скрытые отеки). По законам гравитации отеки сначала расположены на стопах, затем постепенно идут выше. |
| 5. Увеличение печени | Нет | Это один из ранних признаков декомпенсации cor pulmonale. Появляется ощущение тяжести в правом подреберье, увеличиваются размеры печени. |
| Признаки | Бронхиальная астма | Хронический обструктивный бронхит |
| Аллергия | Характерна | Не характерна |
| Кашель | Преимущественно приступообразный | Постоянный, разной интенсивности |
| Одышка | Приступы экспираторной одышки | Постоянная без резких колебаний выраженности |
| Суточные изменения ОФВ1 | Более 15% должных величин | Менее 10% должных величин |
| Обратимость бронхиальной обструкции | Характерна | Не характерна |
| Эозинофилия мокроты и крови | Характерна | Не характера |
Патогенез
Снижение насосной функции сердца при ХСН ведет к вторичной активации симпатоадреналовой (СНС) и ренин-ангиотензин-альдостероновой систем (РААС) с одной стороны и вазопрессина (известного как антидиуретический гормон АДГ) и предсердных пептидов с другой стороны. Процесс опосредует периферическую и почечную вазоконстрикцию, обусловливающую снижение скорости клубочковой фильтрации, что вкупе с уже сниженным артериальным давлением заполнения ведет к вторичной активации РААС. Активация РААС дает увеличение секреции альдостерона, обеспечивая тем самым должное перфузионное давление в тканях за счет усиленной реабсорбции натрия и воды проксимальными трубочками нефрона.
Стимуляция высвобождения вазопрессина из задней доли гипофиза идет в ответ на активацию барорецепторов, реагирующих на снижение артериального давления заполнения. Повышение уровня АДГ ведет к миокардиальному фиброзу, гипертрофии и вазоконстрикции, а также к увеличению реабсорбции воды в собирательных трубочках нефронов, несмотря на уже имеющуюся перегрузку сердца объемом циркулирующей крови в виде растяжения ткани предсердий и низкой плазменной осмоляльности.
Патогенетически водно-электролитный гомеостаз находится главным образом под контролем почечной регуляции, являющейся наиболее уязвимым местом натрий-калиевого гомеостаза. Клинические эффекты высвобождения АДГ — это жажда и увеличение потребления воды. Ангиотензин II также вносит свою лепту, стимулируя мозговой «центр жажды» и способствуя высвобождению АДГ. В физиологических условиях гиперактивация нейромедиаторных систем исключается разнонаправленностью их действия, а при ХСН возникают условия для возникновения отеков, на фоне гипотонии и гипоосмоляльности. Правда стоит отметить, что по экспериментальным данным были отмечены различные механизмы, лежащие в основе активации РААС и СНС с одной стороны и системы вазопрессина и предсердных пептидов с другой стороны
Транзиторное снижение почечной функции и непосредственно почечное повреждение неизбежно способствуют повышению уровня калия, нивелируемое до поры до времени принимаемыми петлевыми и/или тиазидными диуретиками. Однако стоит отметить, что предпочтительнее будет выбор, сделанный в пользу препарата Торасемида, который по сравнению с Фуросемидом способствует меньшей активации РААС и опосредует меньшее выведение калия из организма.
Острая сердечная недостаточность
Острая сердечная недостаточность (ОСН), являющаяся следствием нарушения сократительной способности миокарда и уменьшения систолического и минутного объёмов крови, проявляется крайне тяжелыми клиническими синдромами: кардиогенным шоком, отеком лёгких, острой почечной недостаточностью.
Острая сердечная недостаточность чаще бывает левожелудочковой и может проявляться в виде сердечной астмы, кардиогенного отёка лёгких или кардиогенного шока.
Патогенез дыхательной недостаточности
Функцию легких можно условно поделить на 3 основных процесса: вентиляция, легочный кровоток и диффузия газов. Отклонения от нормы в любом из них неизбежно приводят к дыхательной недостаточности. Но значимость и последствия нарушений в этих процессах разные.
Часто дыхательная недостаточность развивается при снижении вентиляции, в результате чего образуется избыток углекислоты (гиперкапния) и недостаток кислорода (гипоксемия) в крови. Углекислый газ имеет большую диффузионную (проникающую) способность, поэтому при нарушениях легочной диффузии редко возникает гиперкапния, чаще они сопровождаются гипоксемией. Но нарушения диффузии встречаются редко.
Изолированное нарушение вентиляции в легких возможно, но чаще всего отмечаются комбинированные расстройства, основанные на нарушениях равномерности кровотока и вентиляции. Таким образом, дыхательная недостаточность является результатом патологических сдвигов в соотношении вентиляция/кровоток.
Нарушение в сторону увеличения этого отношения ведет к увеличению физиологически мертвого пространства в легких (участки легочной ткани, не выполняющие свои функции, например, при выраженной пневмонии) и накоплению углекислого газа (гиперкапнии). Уменьшение отношения вызывает увеличение шунтирования или анастомозов сосудов (дополнительных путей кровотока) в легких, в результате чего развивается снижение содержания кислорода в крови (гипоксемия). Возникшая гипоксемия может и не сопровождаться гиперкапнией, но гиперкапния, как правило, ведет к гипоксемии.
1. Нарушение альвеолярной вентиляции.
а) рестриктивный
в) смешанный
https://youtube.com/watch?v=_TVO5Rnvxio
Таблица 10
Симптоматика
Недостаточность сердечно-легочного происхождения имеет ярко-выраженные симптомы, которые невозможно не заметить.
- Симптомы одышки проявляются уже на начальной стадии болезни. В большинстве случаев, одышка возникает при любых физических нагрузках.
- Симптомы цианоза (синюхи), также становятся заметны сразу. Это происходит из-за недостатка кислорода в артериальной крови. Из-за этого у больного человека кожа становится пепельно-серого цвета.
- Симптомы компенсаторной реакции возникают после появления цианоза. Кровь лишенная необходимого кислорода начинает усиленную выработку гемоглобина и эритроцитов. Поэтому при сдаче анализов, у больного повышены эти компоненты крови.
- Симптомы боли в правом подреберье, также свидетельствуют об недостаточности сердечно-легочной природы, так как это признак недостаточности правых отделов сердца.
- Симптомы внезапной гипотонии тоже могут являться признаками этой болезни. Иногда человек чувствует резкую слабость и головную боль, потемнение в глазах.
Иногда симптомы, описанные выше, могут являться признаками другого заболевания.
Поделитесь статьей в соц. сетях:
Симптомы
Пропедевтика пульмонологии предполагает назначение лечения в зависимости от проявления синдрома. Чем ярче выражены симптомы – и лечение будет агрессивнее: сильные препараты могут угнетать функционирование периферической нервной системы. Симптомы ЛН:
- отдышка;
- тошнота по утрам и при наклоне головы вниз;
- бессонница;
- синюшность век, губ, щек;
- увеличение частоты сердечных сокращений до 120 – 150 ударов в минуту;
- нарушение памяти;
- боль в грудной клетке;
- сонливость в обеденное время;
- снижение концентрации внимания;
- кратковременные провалы в памяти;
- апатия и депрессия;
- поверхностное дыхание.
При сверхостром течении болезни проявляются только специфические симптомы, связанные с дыханием. Скрытого протекания ЛН не замечено, у детей симптомы могут быть ошибочно приняты за начальную ступень развития астмы.