Аневризма аорты брюшной полости – патологическое изменение тканей аорты, приводящее к ее расширению. Из-за этого нарушается правильное кровообращение и появляются другие осложнения, в том числе и способные привести к летальному исходу. Поэтому, когда аневризма достигает опасных размеров, показано проведение операции с заменой пораженного участка аорты на протез. Это серьезное хирургическое вмешательство, требующее реабилитационного периода под внимательным контролем врачей и соблюдения пациентом важных рекомендаций.
Чем опасна аневризма?
Аневризма аорты на начальных стадиях развития может никак себя не проявлять. Иногда могут быть боли, которые вполне терпимы. Тем не менее, это бомба замедленного действия. Основные опасности аневризмы:
При определенных условиях истонченная стенка аорты может разорваться. Это очень грозное осложнение. Без экстренной операции человек погибает от острой кровопотери. Даже срочное переливание крови здесь не поможет (нельзя наполнить дырявый сосуд).
Разрыв.- Расслоение. Стенка аорты многослойная, при надрыве одной из оболочек поток крови расслаивает стенку. Этот процесс сопровождается очень сильными болями, нарушением кровообращения, шоком.
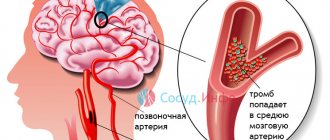
- Тромбообразование в аневризме. В области выпячивания аортальной стенки происходят завихрения кровяного потока, скорость кровотока здесь замедляется. На измененной стенке начинают образовываться тромбы, постепенно увеличивающиеся в размерах. Тромбы опасны отрывом и тромбоэмболией магистральных и периферических артерий.
- Давление на соседние органы. В зависимости от локализации выбухающая и увеличенная в диаметре аорта может сдавливать органы средостения, бронхи, органы брюшной полости, пережимать сосудистые пучки и нервные стволы.
Видео: возникновение аневризмы аорты
Восстановление после шунтирования
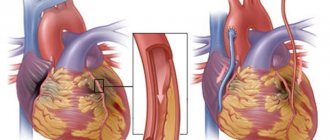
Восстановление после коронарного шунтирования должно проводиться под наблюдением специалиста. Это важно не только потому, что пациенту необходимо быстро нормализовать свое состояние, но и потому, что АКШ устраняет только следствие нарушений сердечной деятельности. Первопричина, например, атеросклеротические поражения сосудов, сохраняется. Аортокоронарное шунтирование серьезная травма для организма, оно приводит к возникновению множества ответных реакций, которые могут стать патологическими.
Перед пациентом и специалистом стоит целый ряд задач, от успешности реализации которых зависит результативность проведенной операции.
К ним относятся:
- не допустить развития осложнений;
- возобновить работу сердца в полном объеме;
- стимуляция регенеративных процессов поврежденных участков;
- замедлить прогрессирование атеросклеротических и других патологических процессов в миокарде;
- адаптировать больного к психологическим и физическим нагрузкам;
- сформировать навыки, актуальные для новых условий жизнедеятельности: бытовые, социальные, трудовые.
Считается, что поставленные цели достигнуты, если пациент возвращается к образу жизни, актуальному для здорового человека.
Восстановление после операции шунтирование включает в себя следующие направления:
- уход за пациентом в первые дни;
- медикаментозная терапия;
- систематический мониторинг динамики состояния;
- настрой на здоровый образ жизни и отказ от вредных привычек;
- физическая реабилитация;
- дыхательные упражнения;
- психическая реабилитация;
- физиотерапевтические процедуры и санаторно-курортное лечение.
После операции пациента переводят в отделение реанимации, где он находится под контролем приборов и медицинского персонала. В это время проводится ряд обследований:
- общий анализ крови;
- рентген;
- электрокардиография.
Восстановление после шунтирования в этот период подразумевает обязательное нахождение пациента в тепле, поэтому его укутывают в теплое одеяло. В первые сутки может подниматься температура – это является вариантом нормы и проявлением защитных функций организма. Также характерным для состояния восстановления является повышенное потоотделение.
В больнице пациент проводит 1-1,5 недели. Спустя неделю после АКШ снимаются швы с грудной клетки и ноги, если забор вены происходил оттуда. Для заживления грудины требуется около 6 недель. В этот период запрещены высокие физические нагрузки. Ускорить восстановление после шунтирования поможет использование специального бандажа. Назначаются антибактериальные препараты, обезболивающие и седативные средства.
Необходимо выполнять дыхательные упражнения – им обучит специалист еще до проведения операции. Наиболее простым вариантом разрабатывать легкие будет надувание воздушных шариков. Однако есть специальные методики, которые используются для восстановления после аортокоронарного шунтирования.
Для предупреждения застойных явлений проводится вибромассаж – над областью легких несильными простукивающими движениями.
Несмотря на постельный режим, необходимо двигаться – менять положение тела. После того как разрешит врач, можно поворачиваться на бок. Физическая активность наращивается постепенно: сначала разрешается сидеть на стуле, затем передвигаться по палате, по коридору. После этого пациент пробует ходить по лестнице. Перед выпиской гуляет на свежем воздухе.
Ношение бандажа и компрессионных чулок позволит ускорить восстановление после шунтирования сосудов сердца. Купить их можно в ортопедическом магазине.
Водные процедуры не запрещаются, но мыться разрешается только под душем, и чтобы прямая струя воды не попадала на область раны. Купание и посещение бассейна допускается только после заживления грудины.
Медикаментозное лечение основывается на приеме таких препаратов как:
- антиагреганты;
- ингибиторы АПФ;
- бета-блокаторы;
- статины.
Антиагреганты нужны для разжижения крови. Это лекарства, которые пациенты с ИБС должны принимать пожизненно. Наиболее распространенным препаратом является аспирин.
Бета-блокаторы снижают нагрузку на сердце, приводят к норме ЧСС и артериальное давление. Их использование актуально при гипертонии, тахиаритмии, сердечной недостаточности.
Статины характеризуются противовоспалительным эффектом.
Физическое восстановление после шунтирования начинается практически сразу. Уже на следующий день пациент присаживается, а на второй – встает с постели. Необходимы гимнастика и массаж.
Рекомендованными видами спортивной нагрузки являются ходьба, прогулки на свежем воздухе, а впоследствии – плавание. Специалисты рекомендуют использовать занятия на кардиотренажерах, езду на велосипеде, ходьбу по лестнице.
Период восстановления после шунтирования не запрещает ведение сексуальной жизни. Однако следует выбирать позиции, в которых не будет оказываться давление на грудную клетку. А вот от вождения автомобиля придется отказаться на месяц. Врачи не советуют в течение первых нескольких месяцев отправляться в путешествия. Если есть необходимость уехать, то перед отъездом обязательно прохождение кардиологического обследования и консультация специалиста.
Психическое восстановление после шунтирования является неотъемлемой частью реабилитации. Психоэмоциональные расстройства часто являются следствием сложной операции. У пациентов наблюдается повышение тревожности, возникают сомнения в возможности улучшения самочувствия. Психосоматика работает таким образом, что эта неуверенность перетекает в ухудшение физического состояния: появляются головные боли и головокружения. Чтобы избежать таких ситуаций, необходима работа с психотерапевтом. Формируются новые установки, при необходимости используют медикаментозное лечение – седативные препараты. Также эффективны физиотерапия и массаж.
Курение после АКШ запрещается категорически. Никотин приводит к повышению свертываемости крови, приводит к спазму сосудов, ухудшает транспортировку кислорода к тканям и проводимость импульсов в миокарде.
Восстановление после шунтирования сердца включает физиопроцедуры: электросон, магнитную терапию, лазер, электрофорез.
Крайне рекомендуется при наличии возможности пройти восстановление после шунтирования в специализированном санатории. Преимуществ в данном случае – масса: постоянное наблюдение в сочетании с грамотно составленным рационом и выполнением дозированных нагрузок под присмотром специалиста.
Пациенту следует относиться с большим вниманием к изменению своего самочувствия. Обратиться к специалисту незамедлительно следует в следующих случаях:
- изменения, указывающие на развитие воспалительного процесса в области шва: это гиперемия, локальное повышение температуры, болезненность, выделения из раны;
- общая слабость;
- затруднение дыхания;
- нарастание массы тела, отечность;
- тахикардия;
- боли в грудной клетке.
Восстановление после операции на сердце шунтирование и в больнице, и в домашних условиях должно проходить под наблюдением врача, так как существует риск развития осложнений. К числу возможных последствий относятся:
- аритмии;
- кровотечения;
- инфаркт;
- инсульт;
- тромбоз;
- проникновение инфекции в рану;
- почечная недостаточность;
- хронические боли в области разреза.
Одним из ключевых факторов как первичной, так и вторичной профилактики патологий сердца является правильное питание. Восстановление после шунтирования подразумевает соблюдение строгой диеты.
Рассматривая опасность развития атеросклероза и ИБС со стороны пищевых факторов, необходимо выделить такие как:
- пища с высокой калорийностью, приводящая к ожирению;
- недостаток полиненасыщенных кислот, которые нужны для нормализации холестеринового обмена;
- продукты питания, насыщенные холестерином;
- дефицит клетчатки;
- чрезмерное употребление соли;
- избыток животных белков, которые нарушают проницаемость сосудов, негативно сказываются на липидном обмене и свертываемости крови;
- дефицит необходимых для организма веществ: магния, калия, цинка, йода, витаминов PP, А, аскорбиновой кислоты, В6.
В первую очередь необходимо снизить калорийность питания. Она должна составлять 2400-2600 ккал.
Рацион должен включать 70-90 гр белков, 80 гр жиров, 300-350 гр углеводов.
Рекомендовано 5-6 небольших приемов пищи в день. Еда должна быть нормальной температуры, не пересолена. Разрешенный объем жидкости – 1,2-1,5 л в сутки.
Специалисты советуют включать в меню следующие блюда:
- супы на основе овощного бульона с хорошо разваренной крупой;
- нежирные сорта мяса и птицы;
- морепродукты;
- молочную продукцию;
- цельные злаки;
- овощи и фрукты;
- свежевыжатые соки;
- миндаль и грецкие орехи.
Высока вероятность развития осложнений у пациентов с диабетом. Эти люди входят в группу риска, что требует особого внимания со стороны медицинского персонала. Важно обеспечивать организму полноценный отдых – спать не меньше 8 часов, не допускать эмоциональных потрясений.
Прогноз для пациентов после операции благоприятный – продолжительность жизни может быть увеличена на 10-15 лет.
После того как проведено шунтирование сердца, восстановление должно проходить в точном соответствии данным рекомендациям, нельзя надеяться только на проведенную операцию. Профессионализм врача также играет большую роль.
Аневризма – коварное заболевание, которое редко сопровождается клиническими признаками и обнаруживается, как правило, случайно.
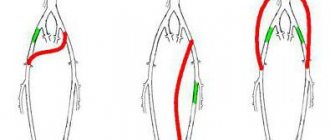
Это патология, при которой стенка артерии выпячивается по причине растяжения или истончения. При этом просвет сосуда расширяется более, чем в 2 раза. Теоретически такое может наблюдаться в любой артерии, но чаще всего затрагиваются самые крупные.
Полное ее удаление проводится только хирургическим путем. Ниже речь пойдет о показаниях к операции и современных методах лечения патологии.
Тактика при выявлении аневризмы аорты
Конечно, аневризма – это анатомический дефект, который уже не устранится никакими лекарственными средствами. При выявлении аневризмы аорты пациент направляется на консультацию сосудистого хирурга.
Но это не значит, что все аневризмы сразу берутся на операционный стол. В основном это связано с тем, что операции при аневризмах аорты достаточно сложные, проводятся только в специализированных отделениях сердечно-сосудистой хирургии, требуют высокотехнологичных затрат, а также сопряжены с довольно большим риском послеоперационных осложнений. Пациенты с аневризмой аорты имеют, как правило, массу сопутствующих хронических заболеваний, которые только усугубляют этот риск.
Поэтому неосложненные аневризмы небольших размеров ведутся консервативно. Основная масса таких пациентов наблюдается в динамике, им даются рекомендации по профилактике осложнений и прогрессирования аортального выпячивания.
В каких же случаях предлагается операция?
- Аневризмы восходящего, грудного отделов аорты, а также брюшного отдела ниже уровня отхождения почечных артерий размерами более 4,5 см у женщин и более 5 см у мужчин.
- Аневризмы торакоабдоминального отдела аорты, а также брюшной аорты выше отхождения нефральных сосудов более 5,5 см в диаметре.
- Увеличение размеров аневризмы более 6 мм за год.
- Многокамерная аневризма.
- Мешковидная аневризма с узкой шейкой.
- Эксцентрично расположенный тромб в аневризме.
- Зафиксированная тромбоэмболия.
- Симптомные аневризмы (сопровождающиеся болями или сдавлением соседних органов) независимо от их диаметра.
В случаях разрыва или расслоения аневризмы операция проводится немедленно по жизненным показаниям.
Диагностика
Очень часто пациенты не предъявляют никаких жалоб. Но если симптомы появляются, то они носят неспецифичный характер. Среди наиболее распространенных симптомов следует отметить боль в брюшной полости, спине или в области грудной клетки. Пациенты описывают эту боль по-разному: одни чувствуют умеренную или сильную боль или болезненные ощущения в средней или верхней части живота, или же в пояснице, другие — ощущают саму аневризму, как бьющуюся и пульсирующую массу в брюшной полости. Но, как отмечалось, многие могут не ощущать никаких симптомов. Иногда аневризма брюшной аорты
может быть обнаружена во время обычного физического осмотра. При пальпации живота врач может обнаружить выпуклость или пульсацию в брюшной полости. Но наиболее часто аневризму выявляют во время таких медицинских исследований, как ультразвуковое исследование (УЗИ) брюшной полости или компьютерная томография (КТ). Размер и локализация аневризмы брюшной аорты, а также общее состояние пациента помогают правильно выбрать метод лечения. Если аневризма небольшая, врач может рекомендовать динамическое наблюдение (регулярные осмотры с целью наблюдения за ее размерами). Аневризма больших размеров или быстро увеличивающаяся аневризма имеет высокую вероятность разрыва и требует лечения.
Принцип операций при аневризме аорты
Основной принцип операций при аневризме аорты – это замещение участка аорты, пораженного аневризмой, искусственным протезом. Это может быть достигнуто как удалением такого участка и сшиванием аорты с протезом по типу «конец в конец» (это принцип открытых операций), так и помещением искусственного шунта внутри сосуда без удаления аневризматического расширения (это принцип внутрисосудистых малоинвазивных операций).
Реже практикуются операции резекции мешотчатой аневризмы с ушиванием стенок аорты без установления шунта, а также паллиативные операции (например, окутывание аорты синтетической тканью для профилактики дальнейшего расширения).
Обследование и подготовка перед операцией
При подозрении на аневризму аорты пациента в первую очередь направляют на УЗИ (часто аневризма обнаруживается случайно при проведении УЗИ забрюшинного пространства по другим поводам или при скриннинговом обследовании).
Далее для подтверждения диагноза и для получения детальной картины, размеров проводятся:
- Внутрисосудистое УЗ-исследование.
- Рентгеноконтрастная ангиография.
- КТ-ангиография с контрастированием.
- Магнитно-резонансная томография.
Операция при аневризме аорты очень сложная, сопряжена с высоким риском осложнений. Поэтому для нее кроме обычного предоперационного обследования необходимо пройти ряд функциональных тестов, в которых оценивается степень недостаточности той или иной системы организма.
- Пациентам с ХОБЛ с неудовлетворительным резервом дыхательной функции необходим адекватный подбор бронходилататоров. Настоятельно рекомендуется отказ от курения за 1-1,5 месяца до планируемой операции.
- Пациены с ишемической болезнью сердца должны быть особенно хорошо обследованы. При планировании открытой операции рекомендовано проведение КАГ и при необходимости – реваскуляризация миокарда (стентирование коронарных сосудов или АКШ).
- Всем пациентам с заболеваниями сердечно-сосудистой системы назначаются бета-блокаторы, антиагреганты, статины не менее чем за месяц до операции. Необходим тщательный подбор гипотензивных препаратов для максимального контроля гипертонии.
- При количестве тромбоцитов в крови менее 130000 проводится дополнительное гематологическое обследование.
- При повышении уровня креатинина в крови и снижения скорости клубочковой фильтрации пациенты направляются к нефрологу.
- Наличие гемодинамически значимого стеноза сонных артерий подлежит коррекции в первую очередь.
- При выявлении на ФГДС язвенных и эрозивных изменений слизистой проводится их консервативное лечение до полного заживления.
- После компенсации основных функций организма за 10 дней до операции еще раз назначаются все основные стандартные анализы, рентгенография органов грудной клетки, осмотр специалистов.
- За 30 минут до операции однократно вводится парентерально суточная доза антибиотика широкого спектра действия.
Какой образ жизни вести пациенту с аневризмой брюшной аорты?
До операции. Если аневризма малых размеров (до 5 см), и не планируется плановая операция, врачи занимают выжидательную тактику и наблюдают за пациентом. Пациент должен раз в полгода посещать врача для обследования, если рост аневризмы быстрый (более чем на 0.5 см в полгода), ему будет назначена операция.
После операции пациент посещает врача ежемесячно на первом году, затем раз в полгода на втором году и далее раз в год.
И до, и после операции, пациент должен принимать назначенные врачом лекарства. Рекомендуется соблюдать следующие несложные мероприятия по ведению здорового образа жизни для профилактики роста аневризмы и осложнений:
- Правильное питание и снижение избыточного веса. Исключается жирная, жареная, острая, соленая пища. Ограничиваются животные жиры, кондитерские изделия. Рекомендуются свежие овощи и фрукты, злаковые, кисломолочные изделия, нежирные сорта птицы, мяса и рыбы, соки, компоты, морсы. Прием пищи 4 – 6 раз в день, небольшими порциями. Продукты лучше готовить в паровом, отварном, протертом виде.
- Снижение уровня холестерина – прием статинов по назначению врача, ограничение поступления холестерина с пищей.
- Контроль за уровнем артериального давления – исключение психоэмоциональных стрессов, тяжелого физического труда, регулярный прием лекарств, нормализующих давление, ограничение поваренной соли в пище.
- Полный отказ от курения и алкоголя. Доказано, что курение провоцирует рост аневризмы, а алкоголь повышает давление, что может спровоцировать сосудистую катастрофу.
- Исключение значительных физических нагрузок (в раннем послеоперационном периоде полный постельный режим с постепенным восстановлением двигательной активности). Занятия спортом противопоказаны. Допустима ходьба пешком на незначительные расстояния.
- Коррекция сопутствующих заболеваний — сахарный диабет, заболевания сердца, печени, почек и др.
Представление об открытых операциях при аневризме аорты
Операции при аневризме аорты проводятся только в специализированных сердечно-сосудистых центрах после тщательной подготовки пациента, коррекции его факторов риска и компенсации хронических заболеваний.
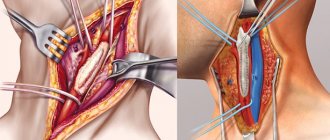
В зависимости от локализации аневризмы проводится соответствующий широкий доступ к ней.
- При аневризме восходящего отдела и дуги аорты – стернотомия (рассечение грудины).
- При аневризме грудного отдела – торакотомия (разрез по межреберьям левой половины грудной клетки).
- При локализации поражения в торакоабдоминальном отделе аорты –торакофренолюмботомия.
- При аневризме брюшного отдела аорты – срединная лапаротомия от мечевидного отростка до лона или забрюшинный доступ (разрез производится в поясничной области).
Операция проводится под общим эндотрахеальным наркозом. При операциях на восходящем отделе и дуге аорты необходимо применение аппарата искусственного кровообращения и управляемой гипотермии. Возможно также с целью выключения этого участка аорты из кровообращения наложение временных обходных шунтов.
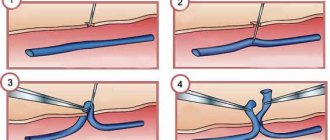
Принцип операции: аорта пережимается зажимом выше и ниже аневризмы в пределах неизмененной стенки. Участок с аневризмой иссекается и накладывается анастомоз с протезом.
При необходимости создаются анастомозы с артериями, отходящими от аорты в месте удаленного участка.
открытая операция
Существуют различные виды протезов. В настоящее время применяются в основном дакроновый вязаный и тканный протезы, а также протезы из политетрафторэтилена (ПТФЭ). Отдаленные результаты их применения сравнимы между собой, выбор определяется предпочтением хирурга. Конфигурация протеза может быть как линейной, так и сложной (с бифуркациями, с отхождением соответствующих ответвлений). Часто требуется изготовление индивидуального протеза по размерам и форме для конкретного пациента.
Причины развития
Зная в точности причины развития патологии, можно уберечь себя. К числу предпосылок относят:
- атеросклероз – формирование сосудистых бляшек, что сопровождается повреждением внутренней выстилки сосуда;
- воспаление и последующее повреждение аорты – наблюдается при туберкулезе, сифилисе, ревматизме и прочих заболеваниях;
- генетические нарушения – характеризуется слабостью сосудистых стенок;
- травматические повреждения сосудистых стенок – удары и прочие закрытые травмы живота, спины;
- период реабилитации после операции – образуются редко и в большинстве случаев являются ложными;
- грибковые поражения – развивается на фоне иммунодефицита при ВИЧ или наркомании, нередко развивается на фоне проникновения грибка в кровь (это провоцирует сепсис и прочие разрушения стенок сосудов).
Причины могут не дать точного представления развития заболевания. Гораздо важнее изучить факторы риска патологии.
Осложнения после открытых резекций аневризмы аорты
Как уже говорилось, открытая операция сопряжена с большим риском послеоперационных осложнений. Основные осложнения:
- Инфаркт миокарда.
- Аритмии.
- Инсульт.
- Сердечная недостаточность.
- Пневмонии.
- Тромбоэмболия легочной артерии (ТЭЛА).
- Почечная недостаточность.
- Ишемический парез кишечника и кишечная непроходимость.
- Кровотечение.
- Инфекционно-нагноительные осложнения (перитонит, медиастинит, менингит, нагноение операционной раны, сепсис).
- Тромбоз глубоких вен нижних конечностей.
Операция протезирования аорты длится 3-4 часа. После операции пациент переводится в отделение интенсивной терапии, где находится под постоянным мониторингом функций несколько суток. Назначаются обезболивающие препараты, антибиотики. Налаживается парентеральное питание и инфузия физиологических растворов. Мобилизация рекомендована на следующий день после операции. Реабилитационный период длится до 3-х месяцев.
Способы проведения и возможные осложнения
Существует два пути осуществления хирургического вмешательства. Первый – открытая полостная операция, во время которой врач вскрывает брюшину, удаляет скальпелем участок поврежденной аорты, вместо него вставляет протез, выполненный из синтетического материала. Пациент восстанавливается в течение трех месяцев. Успех лечения составляет 90%.
Есть у такой методики свои плюсы и минусы. К положительным сторонам можно отнести тот факт, что устанавливаемый протез более надежный, он «работает» дольше, чем эндопротез. Больной после оперативного лечения нуждается в менее тщательном и частом наблюдении, чем пациент с эндопротезом. Именно это объясняет, почему до сих пор открытый доступ успешно практикуется врачами. К отрицательным сторонам нужно отнести необходимость применения общего наркоза (его плохо переносят пожилые люди), присутствует большой объем вмешательства, внушительные кровопотери, есть необходимость в переливании крови.
Второй способ — эндоваскулярный. Это менее травматичная операция. Хирург делает небольшие разрезы в зоне расположения бедренных артерий. Их диаметр составляет 2 см. В просвет сосудов вводятся составные части протеза. Они упакованы в специальное доставляющее устройство. «Вместе с упаковкой» диаметр инструментария составляет всего 8 мм, поэтому легко проходит по описываемым полым трубкам.
Осторожно, с шагом в 30-40 см врач проталкивает протез к нужному участку аорты. Потом при помощи эндоскопического оборудования на месте «собирает» искусственный аналог. Он состоит их сетчатого каркаса и тонкого материала, сквозь который не сможет просачиваться кровь. По сути, производится реконструкция поврежденной артерии. Ее новый участок берет на себя пропускную функцию. Подобную операцию хорошо переносят пожилые люди. Она проводится под местной анестезией. Хирург и пациент могут переговариваться.
Послеоперационный период составляет всего три-четыре дня. Риски осложнений минимальны. Но применение такого способа вмешательства невозможно при очень извилистых сосудах, после операции пациент долго находится под наблюдением врачей. Часто становятся необходимыми повторные манипуляции, направленные на укрепление стенок сосудов. Аорта способна вновь расшириться, если пациент не будет следить за артериальным давлением и откажется от лечения гипертонии.
Риски полостной операции велики. Она способна спровоцировать инфаркт миокарда, инсульт, сердечную и почечную недостаточность, пневмонию, тромбоэиболию легочной артерии, ишемический порез кишечника, кровотечение, перитонит, менингит. Возможно нагноение операционной раны, сепсис.
При применении эндоваскулярного вмешательства есть риск неполного выключения мешка аневризмы. Такая ситуация приводит к подтеканию крови. В результате мешок аневризмы будет продолжать увеличиваться в размерах. Это рано или поздно закончится разрывом аорты и смертью.
Эндоваскулярные вмешательства при аневризмах аорты
Открытая операция при аневризмах аорты – метод достаточно испытанный и надежный. Она до сих пор остается основным методом хирургического лечения аневризм (более 80% операций по устранению аневризм аорты в России – это открытые вмешательства). Однако не все пациенты способны ее выдержать.
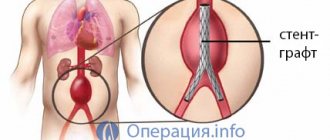
Внутрисосудистые вмешательства относятся к малоинвазивным альтернативным методам лечения аневризм аорты. Принцип метода состоит в том, что через магистральную артерию (подключичную, бедренную) вводится устройство дистанционной доставки, через которое вводится сосудистый эндопротез – так называемый стент-графт. Аневризматическое расширение выключается из кровотока, поток крови идет по новому руслу.
Стент-графт представляет собой металлический каркас, обшитый синтетическим материалом. Изготавливается стент-графт для каждого пациента индивидуально.
Чаще всего эндопротезируется брюшная аорта ниже места отхождения почечных вен до места бифуркации. Стент-графт для этого участка брюшной аорты модульный, состоит из двух частей. Одна часть (протез для ствола аорты и одной подвздошной артерии) вводится через одну бедренную артерию, а вторая его часть (эндопротез второй подвздошной артерии) вводится через бедренную артерию с другой стороны.
Операция проводится в специальной рентгеноперационной под рентгеновским контролем.
После доставки в нужное место стент-графт освобождается от системы доставки и устанавливается в необходимое положение. Конструкция удерживается на месте за счет упругости металлического каркаса и крючков, проникающих в стенку аорты.
Основные преимущества эндоваскулярных вмешательств:
Операция не требует общего наркоза, проводится под эпидуральной или даже местной анестезией. Это дает возможность проводить операции у пациентов с хроническими заболеваниями, которым противопоказано открытое вмешательство.
- Операция нетравматична, проводится без больших разрезов.
- Менее выраженный болевой синдром.
- Снижение объема кровопотери.
- Нет необходимости в пережатии аорты, что исключает ишемические осложнения со стороны сердца и внутренних органов.
- Сокращение сроков пребывания в стационаре.
- Меньше послеоперационных осложнений.
Однако установка внутрисосудистого стента имеет и свои недостатки, связано это в основном с риском неполного выключения аневризматического мешка вследствие неплотного прилегания к стенкам аорты. Такая ситуация называется «протеканием». В результате протекания аневризматическое расширение будет все равно постепенно увеличиваться, что может привести к его разрыву.
Больные, перенесшие эндоваскулярное лечение аневризмы, должны регулярно наблюдаться для своевременного выявления этого явления.
Пациенты перед операцией обязательно информируются о возможных последствиях и неудачах открытого и эндоваскулярного метода лечения. Кроме того, обязательно оговаривается тот момент, что в случае неудачного эндопротезирования должно быть согласие о переходе на открытый метод операции со всеми вытекающими рисками.
Поэтому в случае с планированием оперативного лечения аневризм аорты очень важна приверженность самого пациента к тому или иному методу.
Пятилетняя выживаемость после операций удаления аневризм аорты составляет 65-70%.
Видео: определение, диагностика, виды операций
Симптомы
Характерной особенностью аневризмы является то, что в течении длительных лет она может протекать абсолютно бессимптомно. Это связано с достаточно медленным ростом аневризматического дефекта. Когда же мешок достигает достаточных размеров могут появляться болевые ощущения тупые, ноющие и постоянные, которые будут локализоваться преимущественно в пояснично-крестцовой области и животе. Также дефект аорты может прощупываться в виде опухолевидного образования, над которым прослушивается систолический шум. Характерно снижение аппетита, наличие тошноты и рвоты.
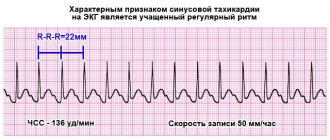
При разрыве аневризмы больной ощущает резкую боль, происходит падение артериального давления, появляется тахикардия.
Стоимость операции
Операции при аневризмах аорты относятся к высокотехнологичным видам медпомощи. На проведение этой операции можно получить квоту в региональном министерстве здравоохранения и провести ее бесплатно в любом сердечно-сосудистом центре, специализирующемся на проведении таких операций.
Однако необходимо раскрыть некоторые нюансы. Во-первых, квоты на лечение ограничены. Их можно не дождаться. Во-вторых, квоты не покрывают стоимость эндопротезирования аорты, в частности стоимость стент-графта. Эндопротез, как правило, все равно оплачивает сам пациент.
Цены на операцию зависят от вида вмешательства, ранга клиники, необходимости искусственного кровообращения и, конечно, стоимости самого протеза.
Само хирургическое пособие при открытой операции стоит около 250000 рублей. Стоимость эндопротезирования без учета стент-графта разнятся от 150000 до 500000 рублей. Стоимость эндопротеза начинается от 450000 рублей.
За рубежом такие операции стоят от 7 тыс. до 35 тыс. долларов.
Преимущества резекции
Если проигнорировать такое лечение, человек может умереть. Статистика показывает, что из 100 пациентов у 40 наступает разрыв в первый год после появления заболевания. Это значит, что резекция может спасти жизнь и уберечь человека от серьезных осложнений:
- расстройство пищеварительного тракта;
- кишечная ишемия;
- органические изменения в системе пищеварения;
- синдром портальной гипертензии.
до змісту↑