Советы и рецепты
Показатель ЧСС на ЭКГ считается основным. По нему врач может определить, здорова ли сердечная мышца. Если частота сердечных сокращений сердца менее 60-ти раз в минуту — это говорит о развивающейся брадикардии, чаще 90-та ударов — о тахикардии. Анализ кардиограммы требует специальных навыков, но показатель ЧСС может рассчитать любой человек, используя стандартные методики расчетов, сверяя результаты с показателями в таблицах норм.
Как посчитать пульс?
Электрокардиографы разных марок и моделей имеют различную скорость записи частоты сердечных сокращений. На скоростных характеристиках аппаратов и базируется верный подсчет ЧСС.
Определение ЧСС становится возможным по формуле 60/R-R, где 60 — это секунды в минуте, а коэффициент R—R — длительность интервалов между зубцами в секундах. При записи электрокардиограммы со скоростью 100 мм/с 1 мм на ленте соответствует отрезку времени 0,01 с, 5 мм = 0,1 с, 10 мм = 0,2 с. Расчет ЧСС даже у несведущего в медицине человека не занимает более 5 минут. Для определения отклонений от нормальных значений следует сверяться с показателями в таблицах.
Возрастные нормы частоты сердечных сокращений
| Возраст, годы | Минимальные и максимальные значения, уд/мин | Средние величины, уд/мин |
| До 12 месяцев | 102—162 | 132 |
| 1—2 | 94—155 | 124 |
| 3—6 | 86—126 | 106 |
| 6—8 | 78—118 | 98 |
| 8—10 | 68—108 | 88 |
| 10—12 | 60—100 | 80 |
| 12—15 | 50—90 | 75 |
| До 50 | 60—75 | 73 |
| 50—60 | 70—85 | 75 |
| 60—80 | 70—90 | 80 |
Вернуться к оглавлению
Что собой представляет?
Электрокардиограмма определяет электрическую активность сердечной мышцы или разницу потенциалов между двумя точками. Механизм работы сердца описывается следующими этапами:
Когда сердечная мышца не сокращается, структурные единицы миокарда имеют позитивный заряд оболочек клеток и негативно заряженную сердцевину. В результате на аппарат ЭКГ прорисовывает прямую линию.Проводящая система сердечной мышцы генерирует и распространяет возбуждение или электрический импульс. Клеточные мембраны перенимают этот импульс и выходят из состояния покоя в возбуждение. Происходит деполяризация клеток — то есть меняется полярность внутренней и наружной оболочки. Открываются некоторые ионные каналы, по клеткам меняются местами ионы калия и магния.Через короткий промежуток времени клетки возвращаются в предыдущее состояние, возвращаясь в исходную полярность. Это явление называют реполяризацией.
У здорового человека возбуждение вызывает сердечное сокращение, а восстановление его расслабляет. Эти процессы отражаются на кардиограмме зубцами, сегментами и интервалами.
Вернуться к оглавлению
Как проводится?
Метод электрокардиогрфии помогает исследовать состояние сердца.
Электрокардиограмма проводится следующим образом:
Пациент в кабинете врача снимает верхнюю одежду, освобождает голени, ложится на спину.Доктор обрабатывает спиртом места фиксации электродов.На щиколотки и определенные участки рук прикрепляют манжеты с электродами.Электроды крепят к телу в строгой последовательности: на правую руку крепят электрод красного цвета, желтый — на левую. На левой ноге фиксируется зеленый электрод, черный цвет относится к правой ноге. Несколько электродов фиксируют на груди.Скорость фиксации ЭКГ- 25 или 50 мм в секунду. Во время замеров человек спокойно лежит, дыхание контролирует врач.Вернуться к оглавлению
Частота сердечных сокращений на ЭКГ
Показатель ЧСС на ЭКГ считается основным. По нему врач может определить, здорова ли сердечная мышца.
Если частота сердечных сокращений сердца менее 60-ти раз в минуту — это говорит о развивающейся брадикардии, чаще 90-та ударов — о тахикардии.
Анализ кардиограммы требует специальных навыков, но показатель ЧСС может рассчитать любой человек, используя стандартные методики расчетов, сверяя результаты с показателями в таблицах норм.
Что собой представляет?
Электрокардиограмма определяет электрическую активность сердечной мышцы или разницу потенциалов между двумя точками. Механизм работы сердца описывается следующими этапами:
- Когда сердечная мышца не сокращается, структурные единицы миокарда имеют позитивный заряд оболочек клеток и негативно заряженную сердцевину. В результате на аппарат ЭКГ прорисовывает прямую линию.
- Проводящая система сердечной мышцы генерирует и распространяет возбуждение или электрический импульс. Клеточные мембраны перенимают этот импульс и выходят из состояния покоя в возбуждение. Происходит деполяризация клеток — то есть меняется полярность внутренней и наружной оболочки. Открываются некоторые ионные каналы, по клеткам меняются местами ионы калия и магния.
- Через короткий промежуток времени клетки возвращаются в предыдущее состояние, возвращаясь в исходную полярность. Это явление называют реполяризацией.
У здорового человека возбуждение вызывает сердечное сокращение, а восстановление его расслабляет. Эти процессы отражаются на кардиограмме зубцами, сегментами и интервалами.
Как проводится?
Метод электрокардиогрфии помогает исследовать состояние сердца.
Электрокардиограмма проводится следующим образом:
- Пациент в кабинете врача снимает верхнюю одежду, освобождает голени, ложится на спину.
- Доктор обрабатывает спиртом места фиксации электродов.
- На щиколотки и определенные участки рук прикрепляют манжеты с электродами.
- Электроды крепят к телу в строгой последовательности: на правую руку крепят электрод красного цвета, желтый — на левую. На левой ноге фиксируется зеленый электрод, черный цвет относится к правой ноге. Несколько электродов фиксируют на груди.
- Скорость фиксации ЭКГ- 25 или 50 мм в секунду. Во время замеров человек спокойно лежит, дыхание контролирует врач.
Элементы ЭКГ
Несколько подряд идущих зубцов объединяют в интервалы. Каждый зубец имеет определенное значение, маркировку и классификацию:
- Р — обозначение зубца, фиксирующего насколько сократились предсердия;
- Q, R, S — 3 зубца, которые фиксируют сокращение желудочков;
- Т — показывает степень релаксации желудочков;
- U — не всегда фиксируемый зубец.
Q, R, S — самые важные показатели. В норме они идут в порядке: Q, R, S. Первый и третий стремятся вниз, так как указывают на возбуждение перегородки. Особо важен зубец Q, так как если он расширен или углублен, это говорит об омертвении определенных участков миокарда.
Остальные зубцы в этой группе, направленные вертикально, обозначаются буквой R. Если их количество больше одного, это говорит о патологии. R имеет наибольшую амплитуду и лучше всего выделяется при нормальной работе сердца.
При болезнях этот зубец слабо выделяется, в некоторых циклах не виден.
Сегмент — это межзубцовая прямая изолиния. Максимальную длину фиксируют между зубцами S-T и P-Q. Задержка импульса происходит в предсердно-желудочковом узле. Возникает прямая изолиния P-Q. Интервалом считают участок кардиограммы, содержащий сегмент и зубцы. Наиболее ответственными принято считать значения интервалов Q-T и P-Q.
Таблица нормальных показателей у взрослых
| Показатель | Норма, секунды |
| Q, R, S | 0,06—0,1 |
| P | 0,01—0,11 |
| Q | 0,03 |
| T | 0,12—0,28 |
| PQ | 0,12—0,2 |
| ЧСС | 60—90 |
Расшифровка результатов
Запись электрокардиограммы производится на специальную бумажную ленту.
Определение основных показателей записи ЭКГ проводится по следующей схеме:
- Анализируется проводимость и ритм. Врач получает возможность подсчитать и проанализировать по ЭКГ регулярность сердечных сокращений. Затем проводит подсчет ЧСС, выясняет, что стало причиной возбуждения и оценивает проводимость.
- Выясняются, как повернуто сердце относительно продольной, попереченой и переднезадней осей. Проводится определение электрической оси в передней плоскости, а заодно поворотов сердечной мышцы около продольной и поперечной линий.
- Проводится расчет и анализ зубца Р.
- Доктор анализирует комплекс QRST в следующем порядке: комплекс QRS, размер сегмента RS-Т, положение зубца Т, длительность интервала Q-Т.
В норме отрезки между вершинами зубцов R соседних комплексов должны соответствовать интервалам между зубцами Р. Это говорит о последовательном сокращении сердечной мышцы и одинаковой частоте желудочков и предсердий. Если этот процесс нарушен, диагностируют аритмию.
Как считают ЧСС?
Для расчета числа сердечный сокращений врач делит протяженность ленты за минуту на расстояние между зубцами R в миллиметрах. Длина минутной записи — 1500 или 3000 мм. Замеры фиксируется на миллиметровке, клеточка содержит 5 мм, и эта длина равняется 300 или 600 клеточкам.
Метод, позволяющий быстро посчитать сердечный ритм основан на формуле ЧСС = 600 (300) мм/ расстояние между зубцами. Недостаток этой методики расчета ЧСС: у здорового человека отклонение сердечного ритма — до 10%. Если у пациента аритмия, эта погрешность значительно увеличивается.
В таких случаях врач вычисляет средний показатель по нескольким замерам.
Еще одна методика расчета ЧСС=60/R-R, где 60 — количество секунд, R-R — время интервала в секундах.
Этот метод требует от специалиста концентрации внимания и временных затрат, что в условиях поликлиники или больницы не всегда осуществимо. В норме показатель ЧСС составляет 60—90 ударов.
Если фиксируется слишком высокий пульс — диагностируют тахикардию. Сокращения менее 60 раз в минуту свидетельствует о брадикардии.
Источник: //EtoDavlenie.ru/puls/kak-poschitat-chss-po-ekg.html
Элементы ЭКГ
Несколько подряд идущих зубцов объединяют в интервалы. Каждый зубец имеет определенное значение, маркировку и классификацию:
Р — обозначение зубца, фиксирующего насколько сократились предсердия;Q, R, S — 3 зубца, которые фиксируют сокращение желудочков;Т — показывает степень релаксации желудочков;U — не всегда фиксируемый зубец.
Q, R, S — самые важные показатели. В норме они идут в порядке: Q, R, S. Первый и третий стремятся вниз, так как указывают на возбуждение перегородки. Особо важен зубец Q, так как если он расширен или углублен, это говорит об омертвении определенных участков миокарда. Остальные зубцы в этой группе, направленные вертикально, обозначаются буквой R. Если их количество больше одного, это говорит о патологии. R имеет наибольшую амплитуду и лучше всего выделяется при нормальной работе сердца. При болезнях этот зубец слабо выделяется, в некоторых циклах не виден.
Сегмент — это межзубцовая прямая изолиния. Максимальную длину фиксируют между зубцами S-T и P-Q. Задержка импульса происходит в предсердно-желудочковом узле. Возникает прямая изолиния P-Q. Интервалом считают участок кардиограммы, содержащий сегмент и зубцы. Наиболее ответственными принято считать значения интервалов Q-T и P-Q.
Вернуться к оглавлению
Расшифровка результатов
Запись электрокардиограммы производится на специальную бумажную ленту.
Определение основных показателей записи ЭКГ проводится по следующей схеме:
Анализируется проводимость и ритм. Врач получает возможность подсчитать и проанализировать по ЭКГ регулярность сердечных сокращений. Затем проводит подсчет ЧСС, выясняет, что стало причиной возбуждения и оценивает проводимость.Выясняются, как повернуто сердце относительно продольной, попереченой и переднезадней осей. Проводится определение электрической оси в передней плоскости, а заодно поворотов сердечной мышцы около продольной и поперечной линий.Проводится расчет и анализ зубца Р.Доктор анализирует комплекс QRST в следующем порядке: комплекс QRS, размер сегмента RS-Т, положение зубца Т, длительность интервала Q-Т.
В норме отрезки между вершинами зубцов R соседних комплексов должны соответствовать интервалам между зубцами Р. Это говорит о последовательном сокращении сердечной мышцы и одинаковой частоте желудочков и предсердий. Если этот процесс нарушен, диагностируют аритмию.
Вернуться к оглавлению
Анализ ЭКГ
Общая схема расшифровки ЭКГ
- Проверка правильности регистрации ЭКГ.
- Анализ сердечного ритма и проводимости:
- оценка регулярности сердечных сокращений,
- подсчет частоты сердечных сокращений (ЧСС),
- определение источника возбуждения,
- оценка проводимости.
- Определение электрической оси сердца.
- Анализ предсердного зубца P и интервала P – Q.
- Анализ желудочкового комплекса QRST:
- анализ комплекса QRS,
- анализ сегмента RS – T,
- анализ зубца T,
- анализ интервала Q – T.
Нормальная электрокардиограмма.
1) Проверка правильности регистрации ЭКГ
В начале каждой ЭКГ-ленты должен иметься калибровочный сигнал — так называемый контрольный милливольт. Для этого в начале записи подается стандартное напряжение в 1 милливольт, которое должно отобразить на ленте отклонение в 10 мм.
Без калибровочного сигнала запись ЭКГ считается неправильной. В норме, по крайней мере в одном из стандартных или усиленных отведений от конечностей, амплитуда должна превышать 5 мм, а в грудных отведениях — 8 мм.
Если амплитуда ниже, это называется сниженный вольтаж ЭКГ, который бывает при некоторых патологических состояниях.
Контрольный милливольт на ЭКГ (в начале записи).
2) Анализ сердечного ритма и проводимости:
- оценка регулярности сердечных сокращений
Регулярность ритма оценивается по интервалам R-R. Если зубцы находятся на равном расстоянии друг от друга, ритм называется регулярным, или правильным. Допускается разброс длительности отдельных интервалов R-R не более ± 10% от средней их длительности. Если ритм синусовый, он обычно является правильным.
- подсчет частоты сердечных сокращений (ЧСС)
На ЭКГ-пленке напечатаны большие квадраты, каждый из которых включает в себя 25 маленьких квадратиков (5 по вертикали x 5 по горизонтали). Для быстрого подсчета ЧСС при правильном ритме считают число больших квадратов между двумя соседними зубцами R – R.
При скорости ленты 50 мм/с: ЧСС = 600 / (число больших квадратов). При скорости ленты 25 мм/с: ЧСС = 300 / (число больших квадратов).
На вышележащей ЭКГ интервал R-R равен примерно 4.8 больших клеточек, что при скорости 25 мм/с дает 300 / 4.8 = 62.5 уд./мин.
На скорости 25 мм/с каждая маленькая клеточка равна 0.04 c, а на скорости 50 мм/с — 0.02 с. Это используется для определения длительности зубцов и интервалов.
При неправильном ритме обычно считают максимальную и минимальную ЧСС согласно длительности самого маленького и самого большого интервала R-R соответственно.
- определение источника возбуждения
Другими словами, ищут, где находится водитель ритма, который вызывает сокращения предсердий и желудочков.
Иногда это один из самых сложных этапов, потому что различные нарушения возбудимости и проводимости могут очень запутанно сочетаться, что способно привести к неправильному диагнозу и неправильному лечению.
Чтобы правильно определять источник возбуждения на ЭКГ, нужно хорошо знать проводящую систему сердца.
СИНУСОВЫЙ ритм (это нормальный ритм, а все остальные ритмы являются патологическими). Источник возбуждения находится в синусно-предсердном узле. Признаки на ЭКГ:
- во II стандартном отведении зубцы P всегда положительные и находятся перед каждым комплексом QRS,
- зубцы P в одном и том же отведении имеют постоянную одинаковую форму.
Зубец P при синусовом ритме.
ПРЕДСЕРДНЫЙ ритм. Если источник возбуждения находится в нижних отделах предсердий, то волна возбуждения распространяется на предсердия снизу вверх (ретроградно), поэтому:
- во II и III отведениях зубцы P отрицательные,
- зубцы P есть перед каждым комплексом QRS.
Зубец P при предсердном ритме.
Ритмы из АВ-соединения. Если водитель ритма находится в атрио-вентрикулярном (предсердно-желудочковом узле) узле, то желудочки возбуждаются как обычно (сверху вниз), а предсердия – ретроградно (т.е. снизу вверх). При этом на ЭКГ:
- зубцы P могут отсутствовать, потому что наслаиваются на нормальные комплексы QRS,
- зубцы P могут быть отрицательными, располагаясь после комплекса QRS.
Ритм из AV-соединения, наложение зубца P на комплекс QRS.
Ритм из AV-соединения, зубец P находится после комплекса QRS.
ЧСС при ритме из АВ-соединения меньше синусового ритма и равна примерно 40-60 ударов в минуту.
Желудочковый, или ИДИОВЕНТРИКУЛЯРНЫЙ, ритм (от лат. ventriculus [вентрИкулюс] – желудочек). В этом случае источником ритма является проводящая система желудочков. Возбуждение распространяется по желудочкам неправильными путями и потому медленее. Особенности идиовентрикулярного ритма:
- комплексы QRS расширены и деформированы (выглядят “страшновато”). В норме длительность комплекса QRS равна 0.06-0.10 с, поэтому при таком ритме QRS превышает 0.12 c.
- нет никакой закономерности между комплексами QRS и зубцами P, потому что АВ-соединение не выпускает импульсы из желудочков, а предсердия могут возбуждаться из синусового узла, как и в норме.
- ЧСС менее 40 ударов в минуту.
Идиовентрикулярный ритм. Зубец P не связан с комплексом QRS.
- оценка проводимости. Для правильного учета проводимости учитывают скорость записи.
Для оценки проводимости измеряют:
- длительность зубца P (отражает скорость проведения импульса по предсердиям), в норме до 0.1 c.
- длительность интервала P – Q (отражает скорость проведения импульса от предсердий до миокарда желудочков); интервал P – Q = (зубец P) + (сегмент P – Q). В норме 0.12-0.2 с.
- длительность комплекса QRS (отражает распространение возбуждения по желудочкам). В норме 0.06-0.1 с.
- интервал внутреннего отклонения в отведениях V1 и V6. Это время между началом комплекса QRS и зубцом R. В норме в V1 до 0.03 с и в V6 до 0.05 с. Используется в основном для распознавания блокад ножек пучка Гиса и для определения источника возбуждения в желудочках в случае желудочковой экстрасистолы (внеочередного сокращения сердца).
Измерение интервала внутреннего отклонения.
3) Определение электрической оси сердца. В первой части цикла про ЭКГ объяснялось, что такое электрическая ось сердца и как ее определяют во фронтальной плоскости.
4) Анализ предсердного зубца P. В норме в отведениях I, II, aVF, V2 – V6 зубец P всегда положительный. В отведениях III, aVL, V1 зубец P может быть положительным или двухфазным (часть зубца положительная, часть – отрицательная). В отведении aVR зубец P всегда отрицательный.
В норме длительность зубца P не превышает0.1 c, а его амплитуда – 1.5 – 2.5 мм.
Патологические отклонения зубца P:
- Заостренные высокие зубцы P нормальной продолжительности в отведениях II, III, aVF характерны для гипертрофии правого предсердия, например, при “легочном сердце”.
- Расщепленный с 2 вершинами, расширенный зубец P в отведениях I, aVL, V5, V6 характерен длягипертрофии левого предсердия, например, при пороках митрального клапана.
Формирование зубца P (P-pulmonale) при гипертрофии правого предсердия.
Формирование зубца P (P-mitrale) при гипертрофии левого предсердия.
Интервал P-Q: в норме 0.12-0.20 с. Увеличение данного интервала бывает при нарушенном проведении импульсов через предсердно-желудочковый узел (атриовентрикулярная блокада, AV-блокада).
AV-блокада бывает 3 степеней:
- I степень – интервал P-Q увеличен, но каждому зубцу P соответствует свой комплекс QRS (выпадения комплексов нет).
- II степень – комплексы QRS частично выпадают, т.е. не всем зубцам P соответствует свой комплекс QRS.
- III степень – полная блокада проведения в AV-узле. Предсердия и желудочки сокращаются в собственном ритме, независимо друг от друга. Т.е. возникает идиовентрикулярный ритм.
5) Анализ желудочкового комплекса QRST:
Максимальная длительность желудочкового комплекса равна 0.07-0.09 с (до 0.10 с). Длительность увеличивается при любых блокадах ножек пучка Гиса.
В норме зубец Q может регистрироваться во всех стандартных и усиленных отведениях от конечностей, а также в V4-V6. Амплитуда зубца Q в норме не превышает 1/4 высоты зубца R, а длительность – 0.03 с. В отведении aVR в норме бывает глубокий и широкий зубец Q и даже комплекс QS.
Зубец R, как и Q, может регистрироваться во всех стандартных и усиленных отведениях от конечностей. От V1 до V4 амплитуда нарастает (при этом зубец rV1 может отсутствовать), а затем снижается в V5 и V6.
Зубец S может быть самой разной амплитуды, но обычно не больше 20 мм. Зубец S снижается от V1 до V4, а в V5-V6 даже может отсутствовать. В отведении V3 (или между V2 – V4) обычно регистрируется “переходная зона” (равенство зубцов R и S).
Cегмент S-T (RS-T) является отрезком от конца комплекса QRS до начала зубца T. Сегмент S-T особенно внимательно анализируют при ИБС, так как он отражает недостаток кислорода (ишемию) в миокарде.
В норме сегмент S-T находится в отведениях от конечностей на изолинии (± 0.5 мм). В отведениях V1-V3 возможно смещение сегмента S-T вверх (не более 2 мм), а в V4-V6 – вниз (не более 0.5 мм).
Точка перехода комплекса QRS в сегмент S-T называется точкой j (от слова junction – соединение). Степень отклонения точки j от изолинии используется, например, для диагностики ишемии миокарда.
Зубец T отражает процесс реполяризации миокарда желудочков. В большинстве отведений, где регистрируется высокий R, зубец T также положительный. В норме зубец T всегда положительный в I, II, aVF, V2-V6, причем TI > TIII, а TV6 > TV1. В aVR зубец T всегда отрицательный.
Интервал Q-T называют электрической систолой желудочков, потому что в это время возбуждаются все отделы желудочков сердца. Иногда после зубца T регистрируется небольшойзубец U, который образуется из-за кратковременной повышеной возбудимости миокарда желудочков после их реполяризации.
6) Электрокардиографическое заключение. Должно включать:
- Источник ритма (синусовый или нет).
- Регулярность ритма (правильный или нет). Обычно синусовый ритм является правильным, хотя возможна дыхательная аритмия.
- ЧСС.
- Положение электрической оси сердца.
- Наличие 4 синдромов:
- нарушение ритма
- нарушение проводимости
- гипертрофия и/или перегрузка желудочков и предсердий
- повреждение миокарда (ишемия, дистрофия, некрозы, рубцы)
Примеры заключений (не совсем полных, зато реальных):
Синусовый ритм с ЧСС 65. Нормальное положение электрическое оси сердца. Патологии не выявлено.
Синусовая тахикардия с ЧСС 100. Единичная наджелудочная экстрасистолия.
Ритм синусовый с ЧСС 70 уд/мин. Неполная блокада правой ножки пучка Гиса. Умеренные метаболические изменения в миокарде.
Примеры ЭКГ при конкретных заболеваниях сердечно-сосудистой системы – в следующий раз.
Не нашли то, что искали? Воспользуйтесь поиском:
Источник: https://studopedia.ru/15_81105_analiz-ekg.html
Как считают ЧСС?
Для расчета числа сердечный сокращений врач делит протяженность ленты за минуту на расстояние между зубцами R в миллиметрах. Длина минутной записи — 1500 или 3000 мм. Замеры фиксируется на миллиметровке, клеточка содержит 5 мм, и эта длина равняется 300 или 600 клеточкам. Метод, позволяющий быстро посчитать сердечный ритм основан на формуле ЧСС = 600 (300) мм/ расстояние между зубцами. Недостаток этой методики расчета ЧСС: у здорового человека отклонение сердечного ритма — до 10%. Если у пациента аритмия, эта погрешность значительно увеличивается. В таких случаях врач вычисляет средний показатель по нескольким замерам.
Еще одна методика расчета ЧСС=60/R-R, где 60 — количество секунд, R-R — время интервала в секундах. Этот метод требует от специалиста концентрации внимания и временных затрат, что в условиях поликлиники или больницы не всегда осуществимо. В норме показатель ЧСС составляет 60—90 ударов. Если фиксируется слишком высокий пульс — диагностируют тахикардию. Сокращения менее 60 раз в минуту свидетельствует о брадикардии.
Важно знать! Эффективное средство для нормализации работы сердца и очистки сосудов существует! …
Одним из важнейших показателей здоровья сердца является число сердечных сокращений (ЧСС) в минуту. Познакомимся с методами подсчета ЧСС на ЭКГ.
Прежде чем анализировать электрокардиограмму, необходимо убедиться в правильности работы кардиографа. При снятии кардиограммы могут возникать помехи, например, из-за плохих контактов электродов с кожей, мышечного тремора или наведенных токов. Искажения могут возникнуть также из-за неравномерности движения бумаги. Во всех этих случаях кардиограмму следует переснять.
Как рассчитать ЧСС по ЭКГ?
Электрокардиограмма — это инструментальная методика, которая широко используется в клинике внутренних болезней. ЧСС на ЭКГ можно быстро определить по клеточкам на ленте записи. Это умение не требует ни математических изысков, ни врачебной практики. Оно доступно каждому пациенту. Чтобы рассчитать ритм, ось сердца и другие информативные показатели, используют специальную линейку. Каждый врач общей практики и кардиолог оснащены необходимым оборудованием для измерения и интерпретации данных электрокардиограммы. Но даже пациентам полезно знать, как рассчитать ЧСС по собственной ленте.
Суть процедуры
Частота сердечных сокращений записывается на ленту при снятии ЭКГ специальным аппаратом. Для того чтобы это совершить, пациенту на руки и ноги накладываются специальные прищепки. Если определяют грудные отведения, 7 присосок устанавливаются на грудную клетку. Стандартно используется запись в 12 отведениях. Электрокардиограмма — это определение ритма сердца методом регистрации импульсов с поверхности грудной клетки. Скорость записи ЭКГ находится в зависимости от индивидуальных характеристик аппарата. Она составляет 50 или 25 мм/сек. На ней базируется дальнейший подсчет ЧСС. Его производят с помощью клеточного и совмещенного методов. Первый из них используется при ритмичных сердечных сокращениях, второй позволяет подсчитать ЧСС при аритмиях.
Метод «по клеточкам»
Суть его состоит в использовании в формуле расчета скорости записи ленты и расстояния между сердечными комплексами в миллиметровом значении. За отправную точку последних берется зубец R. К примеру, если скорость записи электрокардиограммы составляла 25 мм/сек, это равно 300 клеточкам миллиметровой ленты. Минутная запись при этом имеет суммарное расстояние 1500 мм, поскольку каждая клетка равна 5 миллиметрам. Этот способ подсчета целесообразен при ритмичном сердцебиении. Если же у пациента наблюдается аритмия, расстояние интервалов между зубьями R будет разным и результаты подсчета станут недостоверными.
Совмещенная методика
Она заключается в подсчете числа сердечных сокращений, за которое берется длина записи за минуту. Она умножается на количественное значение интервалов между R-зубцами. Полученные цифры делятся на суммарную интервальную длину. 3 зубца — это всегда 2 интервала между ними. К примеру, это расстояние составляет 20 клеток по 5 мм. Если запись электрокардиограммы производилась со скоростью 25 мм/сек, ЧСС рассчитывается путем умножения 300 на 2 и деления полученного произведения на 20. Если сумма 3 интервалов не превышает 22 клетки, у пациента наблюдается тахикардия. Когда же она составляет более 30 клеточек — у больного брадикардия.
Как проводится методика?
Электрокардиограмму записывают в кабинете для манипуляций. Выполняется это в амбулатории, доктором общей практики, и в стационаре, кардиологом. Для правильного проведения процедуры пациент ложится на кушетку. Его руки выше запястья, ноги в районе щиколоток и грудь смазывают специальным раствором для лучшей контактности электродов. Затем на грудную клетку ставятся присоски. На правую руку одевается красная прищепка, на левую — желтая. Распределение их следует принципу светофора. На левую ногу доктор одевает зеленую прищепку, а на правую — черную. Подсчет ЧСС производится с помощью формулы, учитывающей скорость записи на ленту и расстояние в мм между зубьями. Одна клеточка — это 0,02 сек. Такое значение содержит расчетная таблица.
Немного теории
На электрокардиограмме видно отражение электрических процессов, происходящих в сердце. Они называются деполяризацией (возбуждением) и реполяризацией (восстановлением) клеток миокарда. В норме возбуждение приводит к сокращению, а восстановление — к расслаблению мышцы. При анализе кардиограммы выделяются такие ее элементы, как зубцы, то есть отклонения линии вверх или вниз, и соединяющие их сегменты, на которых кардиограф рисует прямую линию. Один или группу зубцов вместе со следующим за ними сегментом называют интервалом.
Зубцы связаны с сокращением или расслаблением одной из сердечных мышц. Различают:
зубец, связанный с сокращением предсердий, обозначают буквой P; 3 зубца, связанных с сокращением желудочков, обозначают как Q, R и S; расслаблению желудочков соответствует зубец, обозначаемый буквой T; иногда фиксируется также непостоянный зубец, обозначаемый буквой U.
Наиболее важны 3 зубца, связанные с массивным миокардом желудочков. Первый из них обозначается Q, S в норме идет после R. Зубцы Q и S связаны с возбуждением перегородки между желудочками и направлены вниз. На зубец Q обращают особое внимание, потому что его расширение и углубление вызывается омертвением участков миокарда. Все зубцы группы, направленные вверх, обозначаются буквой R. При патологиях их может быть несколько.
В норме зубец R соответствует сокращению желудочка. Обладая наибольшей амплитудой, он легко выделяется на кардиограмме здорового сердца. Если же сердце работает со сбоями, то зубец R не так четко выделяется и может даже отсутствовать в некоторых циклах вообще. В этом случае вместо R следует учитывать зубцы QS.
Как диагностировать мерцательную аритмию по ЭКГ
Для фибрилляции характерно сердцебиение по типу тахиаритмии, учащенный нерегулярный пульс и сердечные сокращения. Большинство пациентов ощущают дрожь в грудной клетке и слабость. Отличительный симптом − непостоянный пульс. Но иногда мерцательная аритмия протекает бессимптомно, в связи с чем стандартным методом выявления нарушений ритма сердца считают электрокардиограмму.
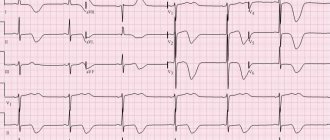
Основные признаки фибрилляции предсердий на ЭКГ (фото. 1):
- во всех 12 отведениях не регистрируются зубцы Р, поскольку импульсы проходят хаотично через предсердия;
- определяются мелкие беспорядочные волны f, наиболее часто регистрируемые в отведениях V1, V2, II, III и aVF;
- желудочковые комплексы QRS становятся нерегулярными, наблюдается изменение частоты и продолжительности промежутков R — R, выявляется АВ-блокада на фоне низкой частоты сокращения желудочков − брадиформа фибрилляции;
- комплексы QRS не изменяются, без деформации или уширений.
Фото 1: Пример ЭКГ с фибрилляцией предсердий.
Аритмия проявляется учащенным или замедленным сокращением сердца. Фибрилляцию предсердий на ЭКГ делят на два вида:
- при тахисистолическом варианте электрокардиография отражает сокращение сердца более 90 ударов в минуту (фото 2);
Фото 2: Тахисистолическая форма ФП.
- брадисистолический вариант − сокращений менее 60 ударов в мин. (рис. 3);
Фото 3: Брадисистолическая форма ФП.
При аритмии сокращения возникают из разных отделов мышечных волокон, эктопических очагов, в результате чего нет единого сокращения предсердий. На фоне сбоя гемодинамики правый и левый желудочек получает недостаточный объем крови, снижается сердечный выброс, что обуславливает тяжесть течения заболевания. Расшифровка кардиограммы помогает установить точное нарушение ритма сердца.
Характерный признак фибрилляции на ЭКГ − волны f (крупноволновые и мелковолновые):
- в первом случае фибрилляцию определяют по крупным волнам, мерцание предсердий достигает 300-500 в минуту;
- во втором − волны мерцания становятся мелкими, доходя до 500- 700 в мин.
Трепетание предсердий − вариант более медленного сокращения сердечной мышцы, в пределах 200-300 ударов в минуту. У пациентов с персистирующей фибрилляцией бывают частые рецидивы трепетания. Такой неотложный случай требует срочного оказания медицинской помощи.
Анализ случаев пароксизмов показывает, что в среднем у 10% больных приступ мерцания предсердий переходит в трепетания, что определяется на ЭКГ в виде такого описания:
- отсутствие зубцов Р и замещение малых волн f крупными пилообразными волнами F – основная характеристика, которая представлена на фото 4;
- нормальные желудочковые комплексы QRS.
Суть методики
Электрокардиограмма записывается обычно со скоростью 50 или 25 мм/сек. Чтобы рассчитать число сердечных сокращений в минуту, надо разделить длину ленты, которая соответствовала бы минутной записи (соответственно, 3000 мм или 1500 мм) на расстояние в миллиметрах между двумя зубцами типа R. Поскольку кардиограмма печатается на миллиметровой ленте, расстояние удобно считать в больших клеточках с длиной стороны в 5 мм. Длина минутной записи в клеточках равна 600 (или 300, если скорость 25 мм/сек), поэтому ЧСС вычисляется как 600 (или 300), деленное на расстояние между зубцами.
Однако такой метод подсчета имеет существенный изъян. Хотя здоровое сердце бьется ритмично, расстояние между двумя зубцами типа R может иметь отклонения до 10%. Если же отмечается аритмия, то отклонения могут быть существенно больше. В этом случае для вычисления частоты сокращений используется среднее расстояние между зубцами. Для его подсчета надо измерить расстояние между некоторым количеством зубцов и разделить на число интервалов между ними.
Внимание! Если брать 4 зубца, то интервалов между ними 3, то есть всегда на один меньше.
Урок 2 (синусовый-несинусовый) — e-cardio
Учитывая, что нарушений бывает очень много, мы остановимся только на самых основных, но для начала нужно научиться отличать синусовый ритм от несинусового. Для этого нужно запомнить, записать (кому нужно) признаки синусового ритма.
- Наличие в отведениях II (и обычно aVF) положительных, одинаковых по форме зубцов Р, находящихся на одинаковом расстоянии от комплекса QRS во всех комплексах (сердечных сокращениях).
- Частота сердечных сокращений (далее расскажу как определять) от 60 до 100 в мин (меньше – это уже брадикардия, больше – тахикардия.).
- Разница между наибольшим и наименьшим RR интервалом (дальше об интервалах подробнее) не должна превышать 10%. (однако это правило действует только если ЧСС более 60 в мин, то есть, если нет синусовой брадикардии)
Как вы уже догадались, для понимания ритма нужно рассказать о том как определить частоту ритма и об интервалах.
ИНТЕРВАЛЫ ЭКГ (сейчас нас интересует только RR)
Данная схема, более чем, наглядно демонстрирует как измерить интервал RR.
К сведению: Измерение интервалов проводится в миллисекундах, к примеру: 750 мс или 0,75 с., но мы будем использовать более простой способ.
Зная как измерить интервал RR, мы можем определить частоту сердечных сокращений (ЧСС)
ОПРЕДЕЛЕНИЕ ЧСС
Не зависимо от типа ЭКГ-аппарата на записи всегда присутствуют клеточки маленькие 1×1 мм и большие 5×5 мм, также указывается скорость движения ленты (это важно!) чаще 50 мм/с. или 25 мм/с.
При скорости ленты 50 мм/с:
ЧСС = 600 / (число больших квадратов между двумя RR (инетрвал RR); или ЧСС =3000/ (число малых квадратов).
При скорости ленты 25 мм/с:
ЧСС = 300 / (число больших квадратов между двумя RR (инетрвал RR); или 1500/ (число малых квадратов).
Здесь же будет уместным дать немного дополнительной информации о зубцах ЭКГ.
Каждый зубец на ЭКГ имеет две характеристики амплитуда и продолжительность.
Амплитуда выражается в мВ (милливольтах), обычно один мВ соответствует десяти мм или 10 маленьким клеточкам.
Продолжительность выражается в секундах (реже миллисекундах), так одна клеточка при стандартной записи ЭКГ (скорость движения ленты 50 мм/с) равна 0,02 с. При записи со скоростью 25 мм/с, одна маленькая клеточка равна 0,04 с.
Давайте попробуем вместе воспользоваться этой формулой (кстати, она взята не из головы, а выводится математически, но не будем об этом)
ПРИМЕР ЭКГ№ 1
РАСЧЕТ: скорость движения ленты 50 мм/с, выбираем любое отведение где есть высокие зубцы R, пусть будет II.
Берем первый RR — он равняется почти 9 большим клеточкам, значит: ЧСС = 600/9 = 66 уд. в мин.
Или, RR равен 45 маленьким клеточкам, тогда: ЧСС = 3000/45 = 66 уд. в мин. Вот и все.
Как видите, цифры почти совпали с теми, что рассчитал компьютер, такая методика используется для определения ЧСС «на глаз». На практике удобно пользоваться специальными кардиологическими линейками.
Но давайте усложним задачу.
Пример ЭКГ№2
Как видите, частота ритма варьирует от 63 до 84, как поступить в таком случае?
Проще всего взять 3-4 интервала и найти среднее арифметическое, то есть: (59+64+80+84)/4 = 72 уд. в мин.
На этом, тему «ЧСС» будем считать закрытой, и мы возвращаемся к нашему плану, а именно:
Мы немного отвлеклись от плана, если помните (кто не помнит идем вверх) одним из признаков синусового ритма является:
Наличие в отведениях II и aVF преимущественно положительных, одинаковых по форме зубцов Р, находящихся на одинаковом расстоянии от QRS во всех комплексах (сердечных сокращениях).
Давайте рассмотрим пример:
Пример ЭКГ№3
Как видите, в отведениях II, AVF вполне четко определяются одинаковые по форме, положительные зубцы Р. Они так же находятся на одинаковом расстоянии от желудочкового комплекса QRS (в данном случае зубца S нет поэтому qR) отмечено черными маркерами. Первое условие выполнено.
Второе условие: ЧСС = 60-100 в мин. Как видите, тут частота около 68-70 в мин. Выполнено
Третье условие разница между двумя RR не превышает 10%. Что это значит? Вернитесь к ЭКГ №2, на ней частота ритма варьировала от 59 до 84 то есть разница между двумя цифрами (84-59) = 25.
Для того чтобы понять как выглядит эта разница в процентах нужно составить пропорцию: (100×25/84) = 29% (прямая пропорция, школьная программа), а значит третье условие не соблюдено и на ЭКГ№2 ритм не синусовый.
Когда все условия соблюдены, но разница RR превышает 10% это называется синусовая аритмия.
На нашей ЭКГ№3 разница составляет всего 70-65=5, что соответствует 8% (хотя это видно и без подсчетов или …. будет видна вам, со временем). Третье условие выполнено. В любом случае вы особо не ошибетесь если проигнорируете эту разницу. Это не самая большая ошибка.
Таким образом на на ЭКГ 3 — ритм синусовый.
В общем-то, здесь мы рассмотрели достаточно чтобы Вы начали пробовать самостоятельно определять ри. Переходим к тренировкам.
Выполните задание 2.1 «синусовый-несинусовый»
Если вы нашли какую-либо ошибку, пожалуйста, выделите фрагмент текста и нажмите «Ctrl+Enter»
Источник: https://e-cardio.ru/vvodnyj-kurs-ekg/urok2/
Совмещенный расчет
Но тогда для расчетов потребуется уже две операции — сначала вычисление среднего расстояния между зубцами, а затем уже собственно определение ЧСС. Однако эти операции легко объединить. При этом число сокращений вычисляется как длина минутной записи в выбранных единицах, умноженная на число интервалов и деленная на их суммарную длину. Если взять за правило считать расстояние между определенным числом зубцов, то уже по нему легко оценить искомую величину.
Пусть расстояние между 4 зубцами (3 интервала), при скорости 50 мм в секунду составило 30 клеточек по 5 мм. Тогда частота сердечных сокращений будет равна 600, умноженным на 3 и деленным на 30, то есть 60 в минуту. Если же это расстояние равно 22 клеточкам, то частота сокращений составит примерно 82. Запомнив расстояния 22 и 30 клеточек (11 и 15 клеточек, если скорость составляет 25 мм/сек), можно сразу сделать вывод о соответствии ЧСС норме. Забегая немного вперед, можно заметить, что для взрослого человека расстояние между 4 зубцами меньше 22 клеточек будет соответствовать тахикардии, а больше 30 — брадикардии.
Виды фибрилляции предсердий и пример формулировки диагноза
Клинически мерцательная аритмия проявляется несколькими формами:
- пароксизмальной, когда приступ фибрилляции длится не более 48 часов в случае успешно проведенного лечения (кардиоверсии), либо пароксизм восстанавливается за 7 дней;
- персистирующей − аритмия продолжается более недели, или устранить фибрилляцию удается позднее 48 часов при проведении медикаментозной терапии и электрического воздействия;
- постоянной формой, когда хроническая фибрилляция не устраняется методом кардиоверсии. Медикаментозная помощь в этом случае неэффективна.
Учитывая данные ЧСС и признаки типичной мерцательной аритмии на ЭКГ, определяют три варианта фибрилляции:
- нормосистолическая форма – частота сокращения сердца в пределах 60-100 ударов в минуту;
- тахисистолическая − ЧСС более 90 ударов в минуту;
- брадисистолическая − ЧСС менее 60 ударов в минуту.
Клинический диагноз пациента включает в себя характеристику аритмии и данных ЭКГ, которые расшифровывают: фибрилляция предсердий, персистирующая форма, тахисистолический вариант.
Пределы нормы
Для взрослого человека в спокойном состоянии именно 60 и 80 сокращений в минуту считается пределами нормы. Исключение составляют профессиональные спортсмены и люди, выполняющие тяжелую физическую работу, у которых ЧСС может снижаться до 40. Пониженная частота сердцебиения может быть связана и с конституцией организма, в этих случаях она, как правило, имеет семейный характер.
У новорожденного нормальной считается частота сокращений в пределах от 110 до 170 ударов в минуту, у детей до года она снижается до 100-160. Для шестилетних границами нормы считаются 85 и 125, а для детей 12 лет — 60 и 100 сокращений в минуту.
Мучают сердечные боли?
«Как просто очистить сосуды и избавиться от болей в груди. Проверенный способ — записывайте рецепт…!» >>
Отклонение вверх от нормы называется тахикардией, а вниз — брадикардией. Временная тахикардия возникает при любых физических и психологических нагрузках и даже при приеме пищи. При очень больших нагрузках ЧСС может доходить до 200. Когда нагрузки прекращаются, сердцебиение плавно приходит в норму.
Как диагностировать мерцательную аритмию по ЭКГ
Для фибрилляции характерно сердцебиение по типу тахиаритмии, учащенный нерегулярный пульс и сердечные сокращения. Большинство пациентов ощущают дрожь в грудной клетке и слабость. Отличительный симптом − непостоянный пульс. Но иногда мерцательная аритмия протекает бессимптомно, в связи с чем стандартным методом выявления нарушений ритма сердца считают электрокардиограмму.
Основные признаки фибрилляции предсердий на ЭКГ (фото. 1):
- во всех 12 отведениях не регистрируются зубцы Р, поскольку импульсы проходят хаотично через предсердия;
- определяются мелкие беспорядочные волны f, наиболее часто регистрируемые в отведениях V1, V2, II, III и aVF;
- желудочковые комплексы QRS становятся нерегулярными, наблюдается изменение частоты и продолжительности промежутков R — R, выявляется АВ-блокада на фоне низкой частоты сокращения желудочков − брадиформа фибрилляции;
- комплексы QRS не изменяются, без деформации или уширений.
Фото 1: Пример ЭКГ с фибрилляцией предсердий.
Аритмия проявляется учащенным или замедленным сокращением сердца. Фибрилляцию предсердий на ЭКГ делят на два вида:
- при тахисистолическом варианте электрокардиография отражает сокращение сердца более 90 ударов в минуту (фото 2);
Фото 2: Тахисистолическая форма ФП.
- брадисистолический вариант − сокращений менее 60 ударов в мин. (рис. 3);
Фото 3: Брадисистолическая форма ФП.
При аритмии сокращения возникают из разных отделов мышечных волокон, эктопических очагов, в результате чего нет единого сокращения предсердий. На фоне сбоя гемодинамики правый и левый желудочек получает недостаточный объем крови, снижается сердечный выброс, что обуславливает тяжесть течения заболевания. Расшифровка кардиограммы помогает установить точное нарушение ритма сердца.
Характерный признак фибрилляции на ЭКГ − волны f (крупноволновые и мелковолновые):
- в первом случае фибрилляцию определяют по крупным волнам, мерцание предсердий достигает 300-500 в минуту;
- во втором − волны мерцания становятся мелкими, доходя до 500- 700 в мин.
Трепетание предсердий − вариант более медленного сокращения сердечной мышцы, в пределах 200-300 ударов в минуту. У пациентов с персистирующей фибрилляцией бывают частые рецидивы трепетания. Такой неотложный случай требует срочного оказания медицинской помощи.
Анализ случаев пароксизмов показывает, что в среднем у 10% больных приступ мерцания предсердий переходит в трепетания, что определяется на ЭКГ в виде такого описания:
- отсутствие зубцов Р и замещение малых волн f крупными пилообразными волнами F – основная характеристика, которая представлена на фото 4;
- нормальные желудочковые комплексы QRS.
Патологическое изменение
Длительное сохранение повышенной частоты сердцебиения может свидетельствовать о патологии. Повышение температуры на 1°С вызывает повышение ЧСС на 10 уд/мин. Постоянная тахикардия бывает связана с увеличенной функцией щитовидной железы, депрессией, неврозами и неврастенией. Повышается ЧСС и в результате поражений миокарда, таких как миокардит, кардиомиопатия, кардиосклероз.
Брадикардия иногда бывает связана с инфекционным заболеванием, особенно вирусной природы. Снижение ЧСС может произойти вследствие применения некоторых лекарственных препаратов, в частности бета-адреноблокаторов и при передозировке средств, содержащих калий. Может она быть связана и с инфарктом миокарда, если отмирание происходит в области задней стенки.
Наличие постоянного отклонения ЧСС от нормы требует детального обследования с целью выявления причин и принятия, по возможности, мер к его устранению.
Виды фибрилляции предсердий и пример формулировки диагноза
Клинически мерцательная аритмия проявляется несколькими формами:
- пароксизмальной, когда приступ фибрилляции длится не более 48 часов в случае успешно проведенного лечения (кардиоверсии), либо пароксизм восстанавливается за 7 дней;
- персистирующей − аритмия продолжается более недели, или устранить фибрилляцию удается позднее 48 часов при проведении медикаментозной терапии и электрического воздействия;
- постоянной формой, когда хроническая фибрилляция не устраняется методом кардиоверсии. Медикаментозная помощь в этом случае неэффективна.
Учитывая данные ЧСС и признаки типичной мерцательной аритмии на ЭКГ, определяют три варианта фибрилляции:
- нормосистолическая форма – частота сокращения сердца в пределах 60-100 ударов в минуту;
- тахисистолическая − ЧСС более 90 ударов в минуту;
- брадисистолическая − ЧСС менее 60 ударов в минуту.
Клинический диагноз пациента включает в себя характеристику аритмии и данных ЭКГ, которые расшифровывают: фибрилляция предсердий, персистирующая форма, тахисистолический вариант.