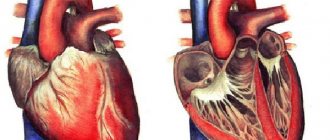
Декстрокардия – врожденная аномалия сердечно-сосудистой системы, разновидность дистопии, при которой сердце частично или полностью смещено вправо и занимает положение, зеркально симметричное нормальному.
Аналогичным образом расположены отделы сердца и все крупные сосуды. В некоторых случаях выявляется зеркальное расположение некоторых или всех внутренних органов. Согласно статистике декстрокардия встречается примерно у 0,01% населения.
Если аномальное расположение не сопровождается другими патологиями, декстрокардия может не проявляться и обнаруживается случайно, при обращениях к врачу по другим поводам.
Смещение сердца вправо может быть и следствием патологических процессов в грудной клетке: ателектаза легких, гидроторакса, опухолевых процессов. При вторичном механическом смещении говорят о патологической декстрапозиции сердца.
Причины
Закладка органов и систем организма происходит в первом триместре беременности. Сердечная трубка формируется на первых неделях развития эмбриона и по невыясненным причинам искривляется вправо.
Наиболее вероятной причиной аномального строения сердечно-сосудистой системы считают мутации генов ZIC3Shh, HAND, Pitxz, ACVR2. Существуют данные об аутосомно-рецессивном типе наследования аномалии.
Факторы риска развития аномалии не выяснены.
Суть и история метода
Фонендоскоп в руках врача настолько привычен, что не вызывает никаких эмоций. Однако появился он по историческим меркам недавно – еще в 19 веке врачи выслушивали сердце и легкие пациента непосредственно ухом, прикладывая его к телу пациента. Первым не совсем приятную для врача процедуру усовершенствовал Рене Лаэннек, дабы исключить прямой контакт с телом пациентки, он прослушал сердце с помощью свернутого в трубку нотного листа. И очень искренне удивился, когда услышал сердечные тоны лучше и четче. Позже доктор изобрел примитивный стетоскоп, еще позже русский ученый П. Н. Коротков придумал фонендоскоп, которым доктора пользуются и сегодня.
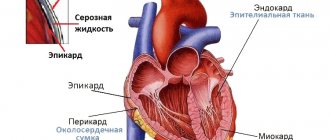
Сердце – постоянно работающий орган. При его сокращениях формируются своеобразные звуки, которые хорошо передаются по тканевым структурам. Именно эти звуки и выслушивает доктор с помощью фонендоскопа.
Алгоритм аускультации сердца достаточно прост, но оценить его правильно может только доктор, имеющий практический опыт. Противопоказаний метод не имеет, его можно использовать для обследования пациентов любых возрастных групп.
Также имеет аускультация сердца точки выслушивания – определенные области на груди, куда детально проецируются различные части миокарда. Посредством аускультации можно:
- Оценить ритм сердца.
- Проанализировать сократительную силу миокарда.
- Оценить тембральную окраску звуков, которые слышны при применении фонендоскопа.
- Выявить посторонние шумы.
При помощи фонендоскопа врач может предварительно установить наличие следующих патологий:
- ишемии (ИБС);
- пороков сердечной мышцы;
- гипертрофии желудочков;
- ари src=»https://davlenienorm.com/wp-content/uploads/2018/11/auskultatsiya-serdtsa-2.jpg» class=»aligncenter» width=»545″ height=»343″[/img] Аритмия на ЭКГ
- воспалительных процессов в миокарде.
Результаты аускультации определяют дальнейшую тактику ведения пациента. Заподозрив патологию, врач направит больного на дополнительные обследования, после которых сможет точно установить диагноз.
Опасность и осложнения
Аномальное расположение сердца при отсутствии сопутствующих патологий не представляет особой опасности для здоровья, не влияет на качество и продолжительность жизни. В таких случаях пациенты часто узнают о своих особенностях случайно, во время медицинского обследования по другому поводу.
Одним из наиболее значимых рисков для пациента с невыявленной и неосложненной декстрокардией и транспозицией органов является врачебная ошибка при постановке диагноза. Диагностика самых распространенных заболеваний внутренних органов затруднена в силу их необычного расположения и редкости подобных клинических случаев.
Сложности возникают при необходимости проведения полостных операций, особенно, если речь идет о необходимости операции по трансплантации асимметричных органов.
Как показывает практика, люди с дистопическим расположением сердца более склонны к заболеваниям органов дыхательной системы и прочим инфекционным заболеваниям.
В большинстве случаев дистопическое расположение сопровождается другими пороками развития, среди которых:
- Транспозиция магистральных артерий;
- Стеноз легочной артерии у детей;
- Дефекты эндокарда;
- Двухместный желудочковый выход;
- Дефект межжелудочковой перегородки;
- Тетрада Фалло.
Аномальное расположение сердца может сочетаться с тяжелейшими патологиями развития органа, например, у пациентов обнаруживается двух- или трехкамерное сердце.
Опасность состояния больного зависит от вида сопутствующей патологии и степени ее тяжести. Часть сопутствующих пороков сердца проявляется сразу же, в первые часы жизни (так называемые «синие» пороки), некоторые («белые») могут выявляться позже, в силу бессимптомного течения в раннем возрасте.
Иногда правостороннее расположенное сердце сочетается с другими патологиями органов брюшной и плевральной полостей. Одна из наиболее частых сопутствующих патологий – гетеротаксический синдром. У пациентов с гетеротаксическим синдромом нередко отсутствует селезенка, в некоторых случаев обнаруживается несколько недоразвитых селезенок со значительными нарушениями функций.
В 25% случаев у пациентов с декстрокардией выявляется первичная цилиарная дискинезия (ПЦД) – редкая патология развития ресничного эпителия. Нормально функционирующие реснички влияют на процессы формирования внутренних органов и часто вызывают их транспозицию.
У половины пациентов с ПЦД диагностируется синдром Картагенера-Зиверта, неразрывно связанный с аномальным положением внутренних органов. У таких больных выявляются патологические нарушения анатомического строения верхних дыхательных путей, многочисленные бронхоэктазии.
Реснички на поверхности слизистых оболочек, выполняющие функции активного фильтра, могут отсутствовать полностью.
Мужчины с этим заболеванием бесплодны, так как их сперматозоиды лишены жгутиков.
Данная патология всегда сочетается с полной или частичной транспозицией внутренних органов, что косвенным образом подтверждает гипотезу о наследственной природе декстрокардии.
Дистопическое расположение сердца часто встречается у детей с синдромом Патау – трисомией по 13 паре хромосом. Это хромосомное заболевание сопровождается множественными пороками развития, затрагивающими практически все системы органов, пациенты с синдромом Патау крайне редко доживают до школьного возраста.
Причины аномального положения
При исследовании набора генов у пациентов с правосторонней локализацией сердца обнаружены мутации в некоторых участках хромосом, которые возникают в первом триместре беременности. Они могут передаться по наследству или проявиться первично под влиянием повреждающих факторов. Сердечная трубка, из которой в дальнейшем образуется сердце, у плода отклоняется в правую сторону, что и приводит к формированию зеркального расположения органа.
Чаще всего одновременно обратное расположение занимают и другие структуры грудной и брюшной полости. В зависимости от сочетания аномалий развития формируются такие варианты:
- обратное расположение аорты и легочной артерии,
- легочной стеноз,
- дефект перегородки между желудочками,
- тетрада Фалло,
- двух или трехкамерное сердце,
- неразвитая или отсутствующая селезенка,
- патология реснитчатого эпителия бронхов,
- бесплодие.
Наиболее тяжелой формой, при которой диагностируют правостороннюю локализацию сердца, считается синдром Патау. У таких детей пороки развития имеются практически во всех органах, поэтому случаи достижения ими школьного возраста встречаются редко.
Рекомендуем прочитать статью о приобретенных пороках сердца. Из нее вы узнаете о классификации пороков миокарда, причинах их возникновения у взрослых и детей, проведении диагностики и лечения.
А здесь подробнее о проведении биопсии сердца.
Симптомы
Неосложненная декстрокардия в сочетании с полной транспозицией внутренних органов обычно не проявляется никаким образом и совершенно не беспокоит пациента. Такие случаи сравнительно редки, гораздо чаще декстрокардия сопровождается другими патологиями, которые могут проявииться как с первых секунд, так и в течение нескольких лет жизни.
Характерных внешних симптомов, вызванных дистопией сердца нет, но на него косвенно могут указывать:
- Желтушное окрашивание кожи и склер с момента рождения;
- Затруднения дыхания;
- Цианоз или бледность кожных покровов;
- Нарушения сердечного ритма.
У детей более старшего возраста помимо перечисленных симптомов могут наблюдаться:
- Повышенная восприимчивость к инфекционным заболеваниям легких и верхних дыхательных путей;
- Повышенная утомляемость, мышечная слабость;
- Отставание физического развития.
Комплекс обследований для уточнения диагноза
Снятие повторной кардиограммы
- Повторная ЭКГ. Обязательно снять повторную кардиограмму, особенно если смещение ЭОС выявлено впервые и предыдущие ЭКГ были в норме. Не исключена ошибка наложения электродов, которые могут показывать искажённый результат, либо неисправность кардиографа. Также всегда необходимо по возможности сравнивать «свежую» ЭКГ с предыдущей кардиограммой, для оценки динамики состояния пациента, отслеживания изменений в работе сердца.
- УЗИ сердца. Наиболее информативно рассказать о состоянии сердца, его камер, фракции сердечного выброса, о ходе крови по сердечным полостям, сможет УЗИ или ЭхоКГ. Данный метод обследования может быть дополнен при необходимости допплерографией.
- Холтер-ЭКГ. Если врач подозревает у пациента нарушения проводимости, либо нарушения ритма, то верным помощником в постановке диагноза станет холтеровское ЭКГ-мониторирование. Суточная запись кардиограммы позволит доктору «уловить» аритмию, увидеть, какой в каком именно участке сердца изменена проводимость. Для того, чтобы данные холтера не были искажены, пациенту следует дать подробные указания, как вести себя во время исследования.
Суточное мониторирование артериального давления - СМАД. При высоком давлении в сочетании с гипертрофией ЛЖ и отклонением сердечной оси, врач может рекомендовать пациенту суточное мониторирование кровяного давления. Этот метод диагностики помогает установить более точную степень гипертонии, помочь в подборе оптимальных доз гипотензивных препаратов.
- Консультация кардиохирурга. Обязательна консультация при подозрении на пороки сердца, либо после их выявления на УЗИ.
Следует уяснить, что отклонение влево ЭОС — это не диагноз, а ЭКГ-признак, который может быть как вариантом нормы, так и симптомом многочисленных заболеваний. Вывод о том, какую информацию несёт данный симптом, может сделать лишь врач, после проведения комплекса диагностических процедур.
Диагностика
Подозрение на декстрокардию может возникать при обычном внешнем осмотре. Верхушечный толчок сердца при пальпации обнаруживается справа, перкуссия показывает смещение сердечной тупости, при аускультации выявляется необычная локация сердечных тонов.
Для подтверждения диагноза могут потребоваться дополнительные инструментальные исследования:
- Рентгенологичекое обследование;
- УЗИ сердца и сосудов;
- Электрокардиография;
- Магнитно-резонансная томография;
- Компьютерная томография.
- Ангиография и катетеризация сердца.
Выбор методов обследования зависит от вида и степени тяжести сопутствующих патологий.
Поскольку электрическая ось сердца при декстрокардии располагается зеркально относительно нормы, кривая ЭКГ выглядит зеркальным отражением нормальной. Электрокардиография является обязательным видом обследования при подозрении на любые нарушения со стороны сердца для дифференциальной диагностики врожденных и приобретенных патологий сердечно-сосудистой системы.
Чем опасна пентада Кантрелла и в чем ее основные проявления? Выясните об опасном пороке всё. Комплекс Эйзенменгера может быть как врожденным, так и приобретенным заболеванием. Узнайте о нем все подробности.
Детально о коарктации аорты у плода и новорожденного читайте в этом материале — этот порок сердца довольно хорошо лечится.
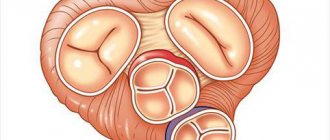
Тоны сердца
I (систолический) тон возникает преимущественно в фазу изоволюметрического сокращения желудочков сердца.
Компоненты I тона сердца
- клапанный компонент;
- желудочный или мышечный (резкий подъем давления в желудочке во время изоволюметрического сокращения);
- сосудистый (колебания начальных отделов магистральных сосудов при растяжении их кровью в фазе изгнания);
- предсердный (колебания, связанные с сокращением предсердий).
II (диастолический) тон сердца возникает в самом начале диастолы желудочков за счет:
- захлопывания полулунных створок клапана аорты и легочного ствола (клапанный компонент);
- колебания стенок начальных отделов этих сосудов (сосудистый компонент).
Рекомендуем
Онлайн-курсы английского языка с сильными учителями от «Инглекс». Для посетителей нашего сайта дарим 3 урока по промокоду WELCOME при оплате от 5 занятий с русскоязычными преподавателями
Начать изучение английского языка
Изменение тонов сердца
- изменение громкости основных тонов (I и II);
- расщепление (раздвоение) основных тонов;
- появление дополнительных тонов:
- III и IV тонов,
- тона открытия митрального клапана,
- дополнительного систолического тона (щелчка)
- и так называемого перикард-тона.
Громкость I тона в норме зависит от следующих факторов:
- От герметичности камеры желудочков в период изоволюметрического сокращения (от плотности смыкания атриовентрикулярных клапанов);
- От скорости и от силы сокращения желудочков в фазу изоволюметрического сокращения, которая определяется:
- интенсивностью и скоростью обменных процессов в миокарде (сократительной способностью сердечной мышцы);
- от плотности структур, участвующих в колебательных движениях, в первую очередь от плотности атриовентрикулярных клапанов;
- от положения створок атриовентрикулярных клапанов непосредственно перед началом фазы изоволюметрического сокращения.
Громкость II тона в норме зависит от следующих факторов:
- от герметичности закрытия полулунных клапанов аорты и легочной артерии;
- от скорости закрытия и колебаний этих клапанов в течение протодиастолического периода, которая в свою очередь зависит от:
- уровня АД в магистральном сосуде,
- от плотности структур, участвующих в колебательных движениях, в первую очередь от плотности полулунных клапанов, а также стенок магистральных сосудов;
- от положения створок полулунных клапанов непосредственно перед началом протодиастолического периода.
Причины ослабления I тона:
- негерметичное смыкание атриовентрикулярных клапанов (при недостаточности митрального или трехстворчатого клапанов);
- резкое замедление сокращения желудочка и подъема внутрижелудочкового давления при уменьшении сократительной способности миокарда у больных с сердечной недостаточностью и острым повреждением миокарда;
- значительное замедление сокращения гипертрофированного желудочка (при стенозе устья аорты);
- необычное положение створок атриовентрикулярных клапанов непосредственно перед началом изоволюметрического сокращения желудочков.
Усиление I тона:
Причины:
- Увеличение скорости изоволюметрического сокращения желудочков (при тахикардии или тиреотоксикозе, когда увеличивается скорость всех обменных процессов в организме, в том числе и в сердце);
- Уплотнение структур сердца, участвующих в колебаниях и образовании I тона (при митральном стенозе).
Громкий (хлопающий) I тон сердца при митральном стенозе обусловлен как уплотнением створок самого митрального клапана, колебания которого происходят с большей частотой, так и изменением скорости сокращения левого желудочка и формы кривой внутрижелудочкового давления.
Причины ослабления II тона сердца:
- нарушение герметичности смыкания полулунных клапанов аорты и легочной артерии;
- уменьшениескорости закрытия полулунныхклапанов при:
- СН, сопровождающейся уменьшением скорости расслабления желудочкови
Усиление (акцент) II тона сердца
Причины усиления на аорте:
- повышение АД различного генеза (в связи с увеличением скорости захлопывания створок клапана аорты);
- уплотнение створок аортального клапана и стенок аорты (атеросклероз, сифилитический аортит).
Причины усиления на легочной артерии:
1) повышение давления в легочной артерии (при митральном стенозе, легочном сердце, левожелудочковой сердечной недостаточности).
Расщепление тонов сердца:
Основной причиной расщепления I тона сердца являетсянесинхронное закрытие и колебания митрального (М) и трикуспидального (Т) клапанов (блокада правой ножки пучка Гиса).
Понравился сайт? Поддержи нас подпиской в соцсетях!
- Группа сайта в VK
- Профиль сайта в Twitter
- Сообщество сайта в Facebook
Дополнительные тоны сердца
III тон сердца возникает в конце фазы быстрого наполнения желудочков через 0,16 — 0,20 сек. после II тона. Он обусловлен гидравлическим ударом о стенку желудочка порции крови, перемещающейся под действием градиента давлений из предсердия в желудочек.
IV тон сердца возникает во время активной систолы предсердий, т.е. непосредственно перед I тоном. Он обусловлен гидравлическим ударом порции крови из предсердия о верхний фронт крови, наполнившей желудочек во время предшествующих фаз быстрого и медленного наполнения.
Запомните!
Тон (щелчок) открытия митрального клапана вместе с хлопающим I тоном и акцентированным на легочной артерии II тоном образуют своеобразную мелодию митрального стеноза, получившую название «ритм перепела» и напоминающую пение перепела «спать-пора».
Лечение
При диагнозе «декстрокардия сердца», не осложненном сопутствующими болезнями и никаким образом не влияющем на общее состояние здоровья, лечения не требует.
Тактика лечения при наличии сопутствующих патологий направленная на их устранение и разрабатывается в зависимости от степени тяжести состояния пациента. Нередко единственно возможным способом облегчения состояния и спасения жизни пациента является хирургическое вмешательство.
При подготовке к операции проводится консервативное лечение для стабилизации состояния пациента. В рамках поддерживающей терапии назначают:
- Диуретики;
- Гипотензивные препараты;
- Препараты, поддерживающие сердечную мышцу.
Практически всегда пациентам назначается длительное лечение антибиотиками и лекарственные средства из группы пробиотиков для профилактики нарушений микрофлоры кишечника.
Общая схема может быть дополнена другими лекарственными средствами в зависимости от особенностей течения заболевания.
Сердечная ось и ЭКГ
Отклонение электрической оси сердца влево
Сердце человека обладает способностью к сокращению. Электрические импульсы последовательно охватывают сердечные камеры, беря свое начало в предсердном синусовом узле. Если представить ход данных импульсов в виде направленных векторов, то можно заметить, что они имеют сходное направление. Суммируя направления векторов, можно получить один главный вектор. Это и будет электрическая ось сердца (ЭОС).
Врачи функциональной диагностики определяют ЭОС по кардиограмме зачастую визуально, но точнее это делать при помощи специальных таблиц. Если внимательно посмотреть на комплекс QRS в отведениях I, II, III на ЭКГ, то можно увидеть, что R II>RI>RIII, это значит, что ЭОС на кардиограмме нормальная.
Если врачу сложно визуально определять ось сердца, он определяет угол альфа, и высчитывает ЭОС по специальным таблицам. Не углубляясь в ход измерений, отметим, что для нормальной ЭОС угол альфа (RII>RIII, то заключение врача будет следующим: отклонение электрической оси сердца влево. Отклонение ЭОС подтверждается, когда угол альфа находится в пределах от 00 до -900.
Прогноз и профилактика
При отсутствии сопутствующих заболеваний угрозы для здоровья и жизни пациента нет. Наличие осложнений со стороны других внутренних органов повышает риск развития сердечной недостаточности, острых инфекционных заболеваний, мужского бесплодия, мальторации кишечника.
В тяжелых случаях, сопровождающихся множественными врожденными патологиями, смертность пациентов в течение первого года жизни может превышать 90% (синдром Патау).
Действенных мер профилактики декстрокардии нет. В силу вероятно наследственного характера аномалии, супружеским парам у которых есть доказанные случаи декстрокардии среди родственников следует особенно тщательно следить за своим здоровьем в период планирования беременности. К общим рекомендациям относится соблюдение принципов здорового образа жизни.
Дополнительные методы диагностики
Если у пациента на ЭКГ наблюдается тенденция смещения ЭОС вправо, проводится его дополнительное обследование с целью постановки точного диагноза.
В основном этот показатель свидетельствует об увеличении массы правой части сердца.
Применяются следующие методы диагностики:
- Рентгенография грудной клетки. На снимках заметно увеличение сердечной мышцы, если оно есть.
- УЗИ сердца. Метод позволяет получить полную визуальную картину состояния миокарда.
- Холтеровское мониторирование. Используется при наличии синусовой аритмии, тахикардии у пациента.
- Электронная кардиограмма с дополнительной нагрузкой (например, на велотренажере) — для определения ишемической болезни.
- Ангиография — выявляет нарушения в работе коронарных сосудов.
- МРТ.