Что такое кардиография
Суть кардиографии состоит в исследовании электрических токов, возникающих при работе сердечной мышцы. Преимуществом данного метода является его относительная простота и доступность. Кардиограммой, строго говоря, принято называть результат измерения электрических параметров сердца, выведенных в виде временного графика.
Создание электрокардиографии в ее современном виде связано с именем голландского физиолога начала 20 века Виллема Эйнтховена, разработавшего основные методы ЭКГ и терминологию, используемую врачами и поныне.
Благодаря кардиограмме возможно получение следующей информации о сердечной мышце:
- Частота сердечных сокращений,
- Физическое состояние сердца,
- Наличие аритмий,
- Наличие острых или хронических повреждений миокарда,
- Наличие нарушений обмена веществ в сердечной мышце,
- Наличие нарушений электрической проводимости,
- Положение электрической оси сердца.
Также электрокардиограмма сердца может использоваться для получения информации о некоторых заболеваниях сосудов, не связанных с сердцем.
ЭКГ обычно проводится в следующих случаях:
- Ощущение аномального сердцебиения;
- Приступы одышки, внезапной слабости, обмороки;
- Боли в сердце;
- Шумы в сердце;
- Ухудшение состояния больных сердечно-сосудистыми заболеваниями;
- Прохождение медкомиссий;
- Диспансеризация людей старше 45 лет;
- Осмотр перед операцией.
Также проведение электрокардиограмма рекомендуется при:
- Беременности;
- Эндокринных патологиях;
- Нервных заболеваниях;
- Изменениях в показателях крови, особенно при увеличении холестерина;
- Возрасте старше 40 лет (раз в год).
Пароксизмальная желудочковая тахикардия
Является наиболее опасной для жизни из всех видов сердечных тахикардий. Главным источником ритма, вместо синусового узла, становится очаг усиленной импульсации в желудочках. Он «навязывает» желудочкам свой ритм, отличный от частоты сокращения предсердий.
Причины возникновения:
- наличие постинфарктных рубцов в ткани желудочков;
- хроническая аневризма левого желудочка (выпячивание истончённой стенки наружу);
- воспалительные заболевания миокарда;
- кардиомиопатии (увеличение объёма, массы сердца);
- инфильтративные заболевания миокарда (опухоли, амилоидоз);
- интоксикация сердечными гликозидами;
- применение антиаритмических препаратов (хинидин, прокаинамид, соталол, амиодарон);
- инструментальные исследования (ангиография, эндоскопия);
- операции сердца;
- нарушения электролитного баланса (снижение уровня калия и магния в крови).
Симптомы:
- внезапно начавшийся приступ учащения сердцебиения;
- одышка;
- головокружение;
- боль за грудиной;
- снижение кровяного давления;
- обморок;
- судороги.
Характерные изменения на электрокардиограмме:
- несинусовый ритм;
- неправильный ритм;
- частота сокращения предсердий может быть нормальной, а желудочков – 100 – 250 в минуту;
- их полное разобщение (диссоциация);
- деформация и расширение комплексов QRS более 0,12 секунд.
Лечение
При стабильном состоянии больного можно начать с введения антиаритмического препарата лидокаина. При его отсутствии — бретилия тозилата. Если эффекта нет или пациент нестабилен (присутствуют «тревожные» симптомы), используют дефибрилляцию (электрическая кардиоверсия). Сила заряда составляет от 100 до 360 Джоуль. Затем проводится госпитализация в отделение интенсивной терапии.
Хирургическое лечение также возможно, при нём в грудную клетку больного вживляется кардиовертер-дефибриллятор. Этот аппарат, анализирует ритм сердца и при его нарушении производит электрическую кардиоверсию.
Имплантация кардиовертер-дефибриллятора (ИКД) производится в мире уже более 30 лет. Идея его создания принадлежит французскому врачу F. Zacouto, хотя изобретённый им дефибриллятор в 1953 году был всё-таки наружный. Впервые имплантация дефибриллятора была произведена в 1980 году. В России это произошло позже, в 1990 году, в научном центре имени Бакулева.
Современный ИКД представляет собой небольшую коробочку, размером до 8 см., весом около 80 грамм. Она покрыта титановым сплавом. Внутри – микропроцессор, батарея, конденсатор, преобразователь напряжения, резисторы, система высвобождения разряда и база данных. Из корпуса выходят один или несколько электродов. ИКД имплантируется под кожу в левой подключичной области, а электроды в камеры сердца.
Регулярно, 2 — 4 раза в год, требуется проверка функционирования устройства и зарядка батареи. Кроме того, ИКД сам может сообщить своему обладателю о поломке – вибрацией или звуковым сигналом. Замена устройства в целом потребуется через 5 – 8 лет. В Российской Федерации имплантируемый кардиовертер-дефибриллятор обойдётся в 900 тысяч рублей.
ИКД контролирует частоту сердечных сокращений, при обнаружении патологического ритма происходит разряд тока. Пациент в этот момент переживает «удар» в грудь. Не самое приятное ощущение. По этой причине установка дефибриллятора нерациональна при частых пароксизмах тахикардии.
Методика проведения процедуры
Запись ЭКГ обычно проводится в лежачем положении. Для снятия кардиограммы используется стационарный или переносной аппарат – электрокардиограф. Стационарные аппараты устанавливаются в медицинских учреждениях, а переносные используются бригадами неотложной помощи. В аппарат поступает информация об электрических потенциалах на поверхности кожи. Для этого применяются электроды, прикрепляемые к области груди и конечностям.
Эти электроды называются отведениями. На груди и конечностях обычно устанавливается по 6 отведений. Грудные отведения обозначаются V1-V6, отведения на конечностях называются основными (I,II,III) и усиленными (aVL, aVR, aVF). Все отведения дают несколько разную картину колебаний, однако суммировав информацию со всех электродов, можно выяснить детали работы сердца в целом. Иногда используются дополнительные отведения (D, А, I).
Обычно кардиограмма выводится в виде графика на бумажный носитель, содержащий миллиметровую разметку. Каждому отведению-электроду соответствует свой график. Стандартная скорость движения ленты составляет 5 см/c, может применяться и другая скорость. В кардиограмме, выводимой на ленту, также могут указываться основные параметры, показатели нормы и заключение, сгенерированные автоматически. Также данные могут записываться в память и на электронные носители.
После проведения процедуры обычно требуется расшифровка кардиограммы опытным врачом-кардиологом.
Магнитокардиография
Магнитокардиография (МКГ) бесконтактное исследование сердечной деятельности, при котором изучается магнитное поле органа.
МКГ и ЭКГ преследуют одинаковые цели и могут дополнять друг друга. Как правило, магнитокардиография применяется при невозможности использования электродов.
В связи со слабостью электромагнитного поля сердца, для проведения МКГ требуется высокочувствительное записывающее оборудование. Как правило, специалисты используют в роли датчика тороидальную катушку с большим количеством витков, которую размещают максимально близко к грудной клетке человека. Пациент в это время должен находиться в сидячем или лежачем положении. Регистрация сигналов, передаваемых датчиком, происходит с помощью самописца. Полученная магнитокардиограмма расшифровывается специалистом.
Исследование не имеет противопоказаний, не вызывает неприятных ощущений и может проводиться как в поликлинике, так и в условиях стационара. Однако, у пациентов должны отсутствовать какие-либо магнитные материалы (металлические зубные протезы, часы и т. д.), которые могут способствовать искажению сигнала или невозможности его проведения.
Аппарат для проведения магнитокардиографии
Холтеровское мониторирование
Помимо стационарных аппаратов существуют и портативные аппараты для суточного (холтеровского) мониторинга. Они прикрепляются к телу пациента вместе с электродами и записывают всю информацию, поступающую в течение длительного периода времени (обычно в течение суток). Этот метод дает гораздо более полную информацию о процессах в сердце по сравнению с обычной кардиограммой. Так, например, при снятии кардиограммы в стационарных условиях пациент должен находиться в состоянии покоя. Между тем, некоторые отклонения от нормы могут проявляться при физических нагрузках, во сне и т.д. Холтеровское мониторирование дает информацию о подобных явлениях.
Фото: kostastudio/Shutterstock.com
Когда назначают кардиографию сосудов и сердца
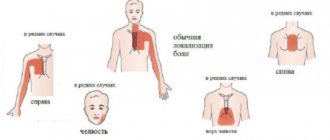
Показанием к проведению кардиографии являются боли, неприятные ощущения в области сердца, шеи, спины, живота, груди (так проявляется в некоторых случаях ишемия), одышка, частые обмороки, отечность ног, повышенное давление, шумы в сердце, ревматизм, диабет, инсульт.
Сделать кардиограмму назначают пациентам при подготовке к операции, во время профилактических ежегодных осмотров, беременности, при оформлении документации перед определением в оздоровительные учреждения и спортивные секции и т.д.
Кроме этого людям после 40 лет кардиограмму сердца рекомендуют делать ежегодно, несмотря на отсутствие жалоб. Только так можно вовремя обнаружить скрытые нарушения ритма сердца, ишемию, инфаркт.
Прочие типы процедур
Существует и еще несколько методов проведения процедуры. Например, это мониторинг с физической нагрузкой. Отклонения от нормы обычно более выражены на ЭКГ с нагрузкой. Наиболее распространенным способом обеспечить организму необходимую физическую нагрузку является беговая дорожка. Этот способ полезен в тех случаях, когда патологии могут проявляться лишь в случае усиленной работы сердца, например, при подозрении на ишемическую болезнь.
При фонокардиографии записываются не только электрические потенциалы сердца, но и звуки, которые при этом возникают в сердце. Процедура назначается, когда необходимо уточнить возникновение шумов в сердце. Данный метод нередко используется при подозрении на пороки сердца.
Типы зубцов
Сначала следует немного рассказать о том, как работает сердце. Оно имеет 4 камеры – два предсердия, и два желудочка (левые и правые). Электрический импульс, благодаря которому оно сокращается, формируется, как правило, в верхней части миокарда – в синусовом водителе ритма – нервном синоатриальном (синусном) узле. Импульс распространяется по сердцу вниз, сначала затрагивая предсердия и заставляя их сокращаться, затем проходит атриовентрикулярный нервный узел и другой нервный узел – пучок Гиса, и достигает желудочков. Основную нагрузку по перекачке крови на себя берут именно желудочки, особенно левый, задействованный в большом круге кровообращения. Этот этап называется сокращением сердца или систолой.
После сокращения всех отделов сердца настает время их расслабления – диастолы. Затем цикл повторяется снова и снова – этот процесс и называется сердцебиением.
Состояние сердца, при котором не происходит никаких изменений в распространении импульсов, отражается на ЭКГ в виде прямой горизонтальной линии, называемой изолинией. Отклонение графика от изолинии называется зубцом.
Одно сердечное сокращение на ЭКГ содержит шесть зубцов: P, Q, R, S, T, U. Зубцы могут быть направлены, как верх, так и вниз. В первом случае они считаются положительными, во втором – отрицательными. Зубцы Q и S всегда положительны, а зубец R всегда отрицателен.
Фото: Infmedserv.ru
Зубцы отражают различные фазы сокращения сердца. P отражает момент сокращения и расслабления предсердий, R – возбуждения желудочков, T – расслабления желудочков. Также используются специальные обозначения для сегментов (промежутков между соседними зубцами) и интервалов (участков графика, включающих сегменты и зубцы) например, PQ, QRST.
Соответствие стадий сокращения сердца и некоторых элементов кардиограмм:
- P – сокращение предсердий;
- PQ – горизонтальная линия, переход разряда от предсердий через атриовентрикулярный узел на желудочки. Зубец Q может отсутствовать в норме;
- QRS – желудочковый комплекс, наиболее часто использующийся в диагностике элемент ;
- R – возбуждение желудочков;
- S – расслабление миокарда;
- T – расслабление желудочков;
- ST – горизонтальная линия, восстановление миокарда;
- U – может отсутствовать в норме. Причины появления зубца однозначно не выяснены, однако зубец имеет ценность для диагностики некоторых заболеваний.
Ниже приведены некоторые отклонения от нормы на ЭКГ и их возможные объяснения. Эта информация, разумеется, не отменяет того факта, что целесообразнее доверить расшифровку профессионалу-кардиологу, который лучше знает все нюансы отклонений от норм и связанных с ним патологий.
Основные отклонения от нормы и диагноз
| Описание | Диагноз |
| Расстояние между зубцами R неодинаково | мерцательная аритмия, сердечная блокада, слабость синусного узла, экстрасистолия |
| Зубец P слишком высокий (более 5 мм), слишком широкий (более 5 мм), состоит их двух половин | утолщение предсердий |
| Зубец P отсутствует на всех отведениях, кроме V1 | ритм исходит не из синусного узла |
| Интервал PQ удлинен | атриовентрикулярная блокада |
| Расширение QRS | гипертрофия желудочков, блокада ножек пучка Гиса |
| Нет промежутков между QRS | пароксизмальная тахикардия, фибрилляция желудочков |
| QRS в виде флажка | инфаркт |
| Глубокий и широкий Q | инфаркт |
| Широкий R (более 15 мм) в отведениях I,V5,V6 | гипертрофия левого желудочка, блокада ножек пучка Гиса |
| Глубокий S в III, V1,V2 | гипертрофия левого желудочка |
| S-T выше или ниже изолинии более чем на 2 мм | ишемия или инфаркт |
| Высокий, двугорбый, остроконечный T | перегрузка сердца, ишемия |
| Т сливающийся с R | острый инфаркт |
Таблица параметров кардиограммы у взрослых
| Показатель | Значение,c |
| QRS | 0,06-0,1 |
| P | 0,07-0,11 |
| Q | 0,07-0,11 |
| T | 0,12-0,28 |
| PQ | 0,12-0,2 |
Норма длительности элементов кардиограммы у детей
| Показатель | Значение,c |
| QRS | 0,06-0,1 |
| P | <0,1 |
| PQ | 0,2 |
| QT | <0,4 |
Нормы, указанные в таблице, также могут зависеть от возраста.
Ритмичность сокращений
Нарушение ритмичности сокращений называется аритмией. Нерегулярность ритма при аритмии измеряется в процентах. О неправильном ритме свидетельствует отклонение расстояния между аналогичными зубцами более чем на 10%. Синусовая аритмия, то есть, аритмия, сочетающаяся с синусовым ритмом, может быть вариантом нормы для подростков и молодых людей, но в большинстве случаях свидетельствует о начале патологического процесса.
Разновидностью аритмии является экстрасистолия. Он ней говорят в том случае, когда наблюдаются внеочередные сокращения. Единичные экстрасистолии (не более 200 в сутки при холтеровском мониторировании) могут наблюдаться и у здоровых людей. Частые экстрасистолии, появляющиеся на кардиограмме в количестве нескольких штук могут свидетельствовать об ишемии, миокардите, пороках сердца.
Частота сердечного ритма
Этот параметр наиболее прост и понятен. Он определяет количество сокращений за одну минуту. Количество сокращений может быть выше нормы (тахикардия) или ниже нормы (брадикардия). Норма частоты сердечного ритма у взрослых может составлять от 60 до 80 ударов. Однако, норма в данном случае понятие относительное, поэтому брадикардия и тахикардия далеко не всегда могут быть свидетельством патологии. Брадикардия может наблюдаться во время сна или у тренированных людей, а тахикардия – при стрессах, после физических нагрузок или при повышенной температуре.
Нормы частоты сердечных сокращений для детей разных возрастов
| Возраст | ЧСС, уд/мин |
| Новорожденные | 140-160 |
| 6 месяцев | 130-135 |
| 1 год | 120-125 |
| 2 года | 110-115 |
| 3 года | 105-110 |
| 5 лет | 100-105 |
| 8 лет | 90-100 |
| 10 лет | 80-85 |
| 12 лет и старше | 70-75 |
Фото: Africa Studio/Shutterstock.com
Синусовая тахикардия
Синусовая тахикардия является результатом сбоя в работе синусового узла. Он производит электрический импульс чаще, чем нужно (более 90 в минуту). При этом последовательность сокращения (предсердия – желудочки) не нарушена.
Такую тахикардию нужно считать нормой при следующих состояниях:
- физическая нагрузка. При работе, мышцы потребляют большее количество энергии и кислорода, чем в состоянии покоя. Доставку кислорода обеспечивает кровь, следовательно, чем быстрее она будет циркулировать, тем больший объём кислорода сможет передать мышцам. Для этой цели организм сам ускоряет работу сердца. У совершенно здоровых людей при физической нагрузке частота сердечных сокращений повышается до 180 — 200 в минуту;
- эмоциональное напряжение (волнение, страх, радость, испуг, гнев и другие эмоции);
- выброс адреналина (гормон, вырабатываемый надпочечниками) в кровь. Он вырабатывается при стрессе, боли, сильных эмоциях и прочих состояниях;
- повышение температуры тела окружающей среды; подъём на высоту. В горах содержание кислорода во вдыхаемом воздухе снижено. Для обеспечения необходимого уровня кислорода в крови организм перестраивается – учащается дыхание и сердцебиение;
- приём алкоголя, кофе или любых других энергетиков;
- курение. Вещества, содержащиеся в дыме, стимулируют нервную систему, приводя к тахикардии;
- лекарственные средства. Прочтя инструкции, вы увидите, что у многих лекарств есть побочное действие – тахикардия;
- резкая смена положения тела из горизонтального в вертикальное.
Верхнюю границу нормы частоты сердечных сокращений можно определить по формуле: 220 – возраст (в годах).
По прошествии нескольких минут (в среднем, до 10) после воздействия вышеперечисленных причин частота сердечных сокращений должна вернуться к норме. Если же этого не происходит, или тахикардия возникает в покое, следует обратиться к доктору. В этом случае причиной может быть какое-либо заболевание.
Самые распространённые патологические состояния, сопровождающиеся учащённым сердцебиением:
- гипертермия (повышенная температура тела). Существует взаимосвязь – при увеличении температуры тела на каждые 1,5°С происходит ускорение частоты сердечных сокращений на 10 ударов в минуту;
- гиповолемия (снижение объёма циркулирующей крови, например, в результате кровопотери);
- анемия (снижение концентрации гемоглобина и количества эритроцитов в крови);
- инфекция (любое бактериальное или вирусное заболевание);
- злокачественные новообразования;
- ишемия миокарда (неудовлетворительное кровоснабжение сердца);
- сердечная недостаточность;
- эмболия сосудов лёгких (закупорка тромбом);
- тиреотоксикоз (увеличение продукции гормонов щитовидной железой);
- поражения головного мозга и другие.
В литературе описаны случаи врождённой семейной синусовой тахикардии.
Проявления приступа синусовой тахикардии:
- ощущение сердцебиения;
- слабость;
- головокружение;
- тошнота;
- чувство нехватки воздуха;
- боль в сердце;
- потливость.
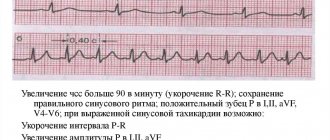
Признаки на электрокардиограмме:
- ритм синусовый (положительный зубец Р перед каждым комплексом QRS во II отведении. Одинаковые по форме и амплитуде зубцы Р в одном и том же отведении);
- правильный (расстояния R — R одинаковы и укорочены);
- частота сердечных сокращений от 90 до 180 в минуту;
- укорочение интервалов P – Q, но не менее 0,12 секунд и Q – T;
- увеличение амплитуды зубцов Р в I, II, aVF отведениях;
- косовосходящая депрессия сегмента RS – T, но не более 1 миллиметра ниже изолинии.
Лечение
Устранение провоцирующих факторов — курения, чрезмерной физической нагрузки, замены лекарств и прочее. При необходимости можно использовать валокардин, корвалол или седативные препараты (фенозепам). Требуется лечение заболевания, вызвавшего тахикардию. Только при появлении симптомов ишемии миокарда (боль за грудиной, длительностью более 20 минут) требуется замедление сердечного ритма при помощи бета-адреноблокаторов (бисопролол, метопролол).
Хорошо зарекомендовал себя в лечении тахикардии препарат ивабрадин. Он действует на сам синусовый узел, и способен замедлить частоту сокращений на 10 — 15 в минуту. Но принимать его следует не вместо лечения причины, а в дополнение к подобранной терапии.
Типы сердечного ритма
Существует несколько типов сердечного ритма в зависимости от того, где начинает распространяться нервный импульс, приводящий к сокращению сердца:
- Синусовый ,
- Предсердный,
- Атриовентрикулярный,
- Желудочковый.
В норме ритм всегда синусовый. При этом синусовый ритм может сочетаться как с ЧСС выше нормы, так и с ЧСС ниже нормы. Все остальные типы ритмов являются свидетельством проблем с сердечной мышцей.
Предсердный ритм
Предсердный ритм также нередко появляется на кардиограмме. Является ли предсердный ритм нормальным или же это разновидность патологии? В большинстве случаев предсердный ритм на ЭКГ не является нормальным. Тем не менее, это сравнительно легкая степень нарушения сердечного ритма. Она возникает в случае угнетения или нарушения работы синусного узла. Возможные причины – ишемия, гипертония, синдром слабости синусного узла, эндокринные нарушения. Тем не менее, отдельные эпизоды предсердных сокращений могут наблюдаться и у здоровых людей. Данный тип ритма может принимать как характер брадикардии, так и характер тахикардии.
Атриовентрикулярный ритм
Ритм, исходящий из атриовентрикулярного узла. При атриовентрикулярном ритме частота пульса, как правило, падает до величины менее 60 ударов в минуту. Причины – слабость синусного узла, атриовентрикулярная блокада, прием некоторых препаратов. Атриовентрикулярный ритм, сочетающийся с тахикардией, может встречаться при проведении операций на сердце, ревматизме, инфаркте.
Желудочковый ритм
При желудочковом ритме сократительные импульсы распространяются из желудочков. Частота сокращений падает до значения ниже 40 ударов в минуту. Наиболее тяжелая форма нарушения ритма. Встречается при остром инфаркте, пороках сердца, кардиосклерозе, недостаточности сердечного кровообращения, в предагональном состоянии.
Норма сердцебиения в минуту у женщин
Сердцебиением называется состояние, когда сердечные удары ощущаются. В нормальном жизненном ритме они отслеживаются очень трудно. Поэтому, когда возникают такие явления, у человека могут возникнуть опасения относительно состояния собственного здоровья.
Чтобы понять, в каких случаях необходимо обратиться за помощью, важно уметь отличать тахикардию от обычного сердцебиения, которое может возникнуть в связи со стечением некоторых обстоятельств.
Чтобы выяснить, в чем причина, необходимо подсчитать частоту пульса и обратить внимание на наличие других симптомов. Если частота пульса находится в пределах 60-90 ударов в минуту, давление в норме и отсутствуют другие признаки ухудшения здоровья, такая ситуация не требует специальной помощи. Если же частота пульса находится в пределах нормы, но есть скачки в давлении, признаки головокружения, состояние предобморока, то есть необходимость обратиться за помощью к специалистам.
Показатели пульса и давления являются основными составляющими нормального физического состояния. Давление – это сила, с которой кровь давит на сосуды. Пульс характеризует удары сердца в минуту. У взрослых женщин показателями нормального сердцебиения считаются колебания в пределах 60-100 ударов. Давление считается нормальным в пределах 120-80.
Как правильно определить пульс
Легко измерить пульс можно по артериям, которые максимально близко расположены к поверхности. Можно нащупать пульс на шее и запястье:
- пальцы необходимо приложить к месту, где лучше всего прощупывается пульс;
- на протяжении пятнадцати секунд считаются удары. В этот момент глаза должны внимательно следить за движением стрелки;
- число, которое получилось при подсчете, нужно умножить на 4.
Этим методом легко определяются показатели пульса в данный промежуток времени для любого человека. Чтобы узнать максимальные возможности пульса при физических нагрузках, нужно от величины 220 отнять цифру своего возраста. Женщины в 20 лет имеют максимальный показатель пульса – 200. В возрасте этот показатель будет приравниваться к 150. Сокращения сердца в таком случае должны составлять 50-85% от максимальных показателей пульса.
Существует несколько видов сердцебиения:
- Брадикардия – сердцебиение пониженного характера. Характеризуется частотой сердцебиения до 60 ударов в минуту (состояние нездорового человека).
- Нормокардия – сердцебиение, которое входит в рамки нормы (60-90 ударов за минуту) в состоянии покоя.
- Тахикардия. В этом случае показатели сердцебиения выходят за рамки нормы. ЧСС – более 90 в минуту.
Показатели сердцебиения женщин могут меняться с течением возраста и в зависимости от уровня физической подготовки.
Во время беременности необходимо измерить сердцебиение плода. Это помогает определить отклонения различного характера. Дефекты, выявленные заранее, способствуют своевременному лечению и устранению причин заболевания.
Нормальное давление у беременных
Во время вынашивания плода имеют место факторы, влияющие на состояние женщины. Главным из них считается артериальное давление. Бывают случаи, когда у беременной часто скачут показатели давления, тогда должен быть регулярный контроль.
На начальном этапе беременности часто встречается такая проблема, как гипотония. Она проявляется как низкое артериальное давление. Появляется повышенная склонность ко сну и состояние головокружения. Факторами, провоцирующими подобные состояния, в основном являются гормональные изменения в организме. Большую выраженность симптомы набирают в утреннее время. Большинство женщин считают такие скачки нормальным состоянием, но это не является нормой. Во время вынашивания беременности пониженное давление может спровоцировать плацентарную недостаточность у плода. В этом случае ребенок будет недополучать питательные вещества и страдать от маленького количества кислорода.
В период второй половины беременности некоторые будущие мамы жалуются на повышенные показатели давления. Причиной такого явления считается резкое увеличение объема крови, приблизительно на 1 литр. По окончании срока беременности объем увеличения может достигнуть 1,5 литра. К симптомам, характеризующим повышенное давление, относятся ярко выраженные боли в голове, шум в ушах, нарушение зрения, частое сердцебиение. Существуют случаи, когда изменения в организме женщины не доставляют ей таких неприятностей, поэтому определить это не так легко. Если при измерении давления показатели будут равняться 140/90 и больше, это считается причиной для обращения к врачу. Потому что высокое артериальное давление может запустить в организме женщины массу необратимых процессов, которые повлияют на жизнь и здоровье ребенка.
Беременным, которые склонны к скачкам давления, следует постоянно обращать на них внимание. Если женщина вполне хорошо себя чувствует, не лишним будет раз в неделю проконтролировать показатели давления. В случае, если присутствуют головные боли, состояния головокружения, измерения должны проходить гораздо чаще, и при отклонении показателей от нормы необходимо обратиться к врачу. Для беременных давление является очень важным показателем, который периодически должен контролироваться.
Ученые давно доказали, что учащенный пульс может стать причиной развития многих болезней, причем не только женского организма, но и мужского. Поэтому контроль за своим пульсом – процедура необходимая. Вовремя диагностированные отклонения от нормы помогут избежать многих проблем в дальнейшем.