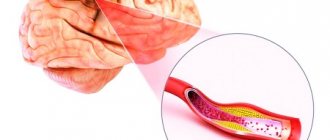
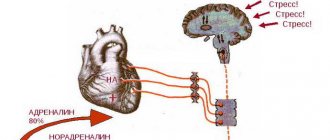
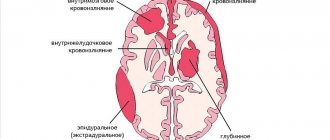
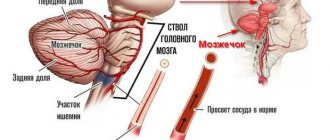
Самыми распространенными последствиями ОНМК являются:
- Внезапные обмороки.
- Непроизвольное мочеиспускание.
- Потеря способности передвигаться самостоятельно.
- Нарушение способности распознания отдельных частей тела.
- Частые головокружения, шумы в голове, раздвоение картинки перед глазами.
- Речевая дисфункция: запутанность, сложности в подборе слов и их произношении.
- Частые потери равновесия, нарушение способности ориентироваться в пространстве.
- Частичная дисфункция или полный паралич некоторых конечностей, части тела, одной из сторон.
- Потеря/нарушение зрения, слуха, осязания, обоняния, чувствительности нервных окончаний.
Большинство пациентов, проходящих лечение в неврологическом отделении нашей клиники, — люди, перенесшие инсульт. Во время их лечения врачи решают две стратегические задачи:
- Вторичная профилактика повторных ОНМК.
- Лечение (медикаментозное, не медикаментозное) и коррекция неврологических расстройств.
Профилактика повторения приступов
25% пациентов, перенесших ишемический инсульт, рискуют испытать его повторное развитие. Наибольшая вероятность существует в течение следующего года. В связи с этим важно после принятия неотложных мер по спасению пациента заняться вторичной профилактикой. Отметим, что ИИ — не самостоятельная болезнь, а один из симптомов нарушений в работе сердечно-сосудистой системы. Этим обусловлен набор профилактических мероприятий:
- Медикаментозная терапия, направленная на ликвидацию сердечно-сосудистых заболеваний и быстрый регресс неврологических расстройств.
- Модификация образа жизни: избавление от вредных привычек (курение, злоупотребление алкоголем), коррекция массы тела (доведение ее до нормы), выполнение специальных физических упражнений, соблюдение принципов правильного питания, в том числе уменьшение количества потребляемых животных жиров.
Карта вызова скорой медицинской помощи пример гипертоническая болезнь
I11.9 ГБ с преимущественным поражениемсердца без (застойной) сердечной недостаточности (Morbus cordis hypertensivus sine insufficientia cordis):
Ds. Гипертоническая болезнь II-III стадии, 1-3 степени, гипертонический криз неосложненный /осложненный.
I10 Эссенциальная гипертония (Hypertensio arterialis essentialis (primaria)):
Ds. Артериальная гипертензия 1-3 степени (без ГБ),
Ds. Гипертоническая болезнь I стадии.
—————-
Классификация
1 степень — 140/90 — 160/100 мм 2 степень — 160/100 — 180/110 мм 3 степень — более 180/110 мм
I стадия — нет признаков поражения органов-мишеней.
II стадия — поражение органов-мишеней: гипертрофия ЛЖ, сужение сосудов сетчатки, протеинурия, повыш. креатинина до 175 мкмоль/л. III стадия — сердечная недостаточность, стенокардия, ИМ, НМК, кровоизлияния и экссудаты в сетчатке, креатинин свыше 175 мкмоль/л, расслоение аорты, окклюзионные заболевания артерий.
—————-
Гипертоническая болезнь, ухудшение (вне криза):
Умеренная головная боль, относительно постепенное и умеренное повышение АД, не более, чем на 20-30 мм рт ст. от привычного АД. ПОМОЩЬ:
ЭКГ. Гипотензивная терапия не требуется или показаны только таблетированные препараты.
Противопоказан: Нифедипин короткого действия (кроме беременных)
При повышении САД более, чем на 20 мм:Моксонидин
0,4 мг или
Каптоприл
12,5-25 мг сублингвально.
Тактика.
Госпитализация не показана*.
—————- *Необходимость планового лечения в кардиологическом отделении при неэффективности лечения в терапевтическом отделении определяется заведующим кардиологическим отд. общим порядком или на уровне взаимодействия заведующих обоих отделений (или по направлению участкового врача и при наличии договоренности с заведующим кардиологическим отделением). Обследование призывников с АГ проводится в терапевтическом отделении по месту жительства.
Неосложненный гипертензивный криз (crisis hypertensiva sine complicationibus):
Повышение АД до индивидуально высоких величин (более чем на 30% от обычных для больного цифр), нет признаков поражения органов-мишеней.
Гиперкинетический криз
(криз 1 типа). Быстрое развитие. Продолжительность 2-4 часа. преимущественное повышение систолического АД, чувство тревоги, тахикардия, гиперемия (пятнами) кожных покровов. На ранних стадиях заболевания.
Гипокинетический криз
(криз 2 типа). Медленное развитие, часто длительное и тяжелое течение (до нескольких суток). Преимущественно повышено диастолическое АД. Бледность кожи, преобладание мозговых и сердечных симптомов. На поздних стадиях заболевания с поражением органов-мишеней.
Боль в груди (кардиалгия), обусловленная зачастую систолической перегрузкой левого желудочка (ноющие, колющие боли в левой половине грудной клетки).
Обычно отсутствует необходимость парентеральной терапии.
Экстренной госпитализации не требуется.
ПОМОЩЬ:
ЭКГ (ЭКП). Снижать АД в течение 3-4 часов не более, чем на 25%.
Процесс восстановления
Инсульт — причина хронической инвалидности №1 в мире. 40% людей невольно вырабатывают в себе физическую и психологическую зависимость от близких людей, врачей, медсестер. Однако неврологические нарушения имеют тенденцию регрессировать естественным образом. Главная задача специалистов — ускорение данного процесса.
Способность организма к восстановлению основана на механизме нейропластичности:
- Отделы ЦНС могут реорганизовываться.
- Нейроны имеют способность к структурно-функциональным изменениям.
Восстановительный процесс имеет три стадии:
- Острая. Спонтанное восстановление.
Сразу после ИИ (в течение недели) многие функции организма возобновляются:
- уменьшается отек мозга;
- улучшается кровообращение в приграничных с очагом поражения областях.
- Подострая. Полное восстановление.
В ходе лечения происходят следующие изменения:
- Ткани мозга функционально реорганизуются.
- Ткань вокруг очага поражения повышает свою активность.
- Синаптогенез активизируется.
- Хроническая. Компенсация заключается в улучшении координации и увеличении мышечной массы.
Восстановление движений
Это первая важная задача реабилитации.
Нарушение координации и потеря подвижности случается в 80-90%, из которых лишь у 30% пациентов остается способность самостоятельно передвигаться сразу после приступа. В данной области непрерывно ведутся исследования и разрабатываются методики с высоким уровнем эффективности. Сегодня наиболее часто применяются три из них:
- Метод усвоения конкретного навыка. Специалист по реабилитации помогает пациенту ставить перед собой определенную задачу и решать ее. В результате пациент разрабатывает и усваивает наиболее продуктивную стратегию движений.
- Терапия вынужденного движения. В этом случае конечность, которая не пострадала в момент инсульта, сознательно обездвиживается. В результате вся нагрузка ложится на пострадавшую ногу/руку. Ежедневная бытовая активность способствует восстановлению функциональности органа.
- Билатеральный тренинг. В этом случае двигательные задачи выполняются одновременно как здоровой, так и пострадавшей конечностью.
Симптомы
Симптомы при раке легких
разнообразны:
- кашель — наиболее частый и ранний симптом (часто постоянный, по характеру — сухой, надсадный; влажный — при присоединении воспаления);
- кровохарканье (мокрота цвета «малинового желе»);
- одышка;
- боль в грудной клетке (различной интенсивности). Физикальные симптомы характерны только для поздних стадий заболевания.
- асимметрия грудной клетки, отставание в дыхании;
- при наличии ателектаза доли — усиление голосового дрожания, притупление или тупость, жесткое дыхание, хрипы;
- увеличение печени, периферических лимфатических узлов (метастазы);
- явления экссудативного плеврита с геморрагическим экссудатом.
Симптомы поздней стадии (прорастание опухоли в соседние ткани, органы):
- набухание яремных вен, отечность лица, шеи, верхних конечностей («воротник стокса») — сдавление верхней полой вены;
- западение глазного яблока, сужение зрачка, опущение века (синдром горнера) — сдавление шейного симпатического нерва;
- симптомы пептической язвы желудка — инфильтрация блуждающего нерва;
- осиплость голоса — сдавление блуждающего нерва;
- дисфагия — врастание в пищевод;
- икота, боли в плече — сдавление пищеварительного нерва;
- спонтанный пневмоторакс — врастание в плевру.
Симптомы вследствие общего действия опухоли на организм: общая слабость, снижение трудоспособности похудание, повышение температуры тела.
Симптомы экстрапульмональных проявлений рака:
- артропатия;
- муфтообразные утолщения костей;
- болезненность в костях, ограничение подвижности в суставах;
- симптом «барабанных палочек», «часовых стекол». Подозрение на рак должно возникнуть при обследовании пациентов:
- с повторными скоротечными пневмониями и «простудными» заболеваниями;
- при отсутствии объективного эффекта от противовоспалительного лечения пневмонии в течение 2-3 недель;
- с полиартритом, не поддающимся лечению или с быстро развивающимися (за 2—3 недели) симптомами «барабанных палочек» и «часовых стекол» при отсутствии жалоб со стороны дыхательной системы;
- с внезапной, без видимой причины, «потерей голоса» (синдром Горнера);
- всех мужчин старше 50 лет с легочными жалобами;
- мужчин с гинекомастией.
Лабораторные и инструментальные исследования. Общие анализы крови и мочи, а также биохимический анализ крови не могут оказать сколько-нибудь существенную помощь в диагностике рака легкого.
OAK: характерные для рака показатели — увеличений СОЭ и лимфопения — являются непостоянными и могут быть в пределах нормы даже в запущенных стадиях. Анемия, если она не связана с кровохарканьем, может бы~~ проявлением метастатического поражения костного мозга, печени или следствием раковой интоксикации.
БАК: снижение уровня общего белка, повышение уровня билирубина могут быть отражением метастатического оцесса.
Функциональное исследование легких и электрокардиография дают возможность подтвердить или исключить рак легкого.
Обязательные методы диагностики при подозрении на рак легкого:
1. Рентгенологическое исследование органов грудной клетки. А. Стандартная рентгенография или крупнокадровая флюорография в прямой и боковой проекциях. Центральный рак характеризуется развитием затемнения всей доли или сегмента с уменьшением объема доли легкого.
а периферический — плотной округлой тени диаметром 1-5 см, чаще в верхних долях; В* Томография; В. Контрастное исследование пищевода для оценки медиасти-нальных лимфатических умов.
2. Цитоломическое исследование мокроты (6-6 анализов)
. Бронхоскопия со взятием материала для морфологического исследования.
Среди специальных методик, к которым прибегают в специализированных стационарах, в онкологических диспансерах, применяются: радионуклидные методы; дополнительные рентгенологические исследования (компьютерная томография, бронхография, ангиография бронхиальных артерий); хирургические подходы (пункция или биопсия подключичных лимфатических узлов, диагностическая торакоскопия или торакотомия); выявление опухолевых маркеров.
Восстановление речи
Это вторая важная задача реабилитации.
Существует несколько программ реабилитации. На выбор влияют период и этап реабилитации, характер и степень нарушения речевой функции. Основное отличие раннего этапа от позднего заключается в степени участия пациента: от пассивного к активному.
Что делает врач:
- Стимулирует понимание речи на слух.
- Работает с экспрессивной стороной речи путем использования пословиц, песен, элементарных речевых оборотов и так далее.
- Помогает пациенту усложнить речь глагольной лексикой, что предупреждает аграмматизм (телеграфный стиль).
- Занимается с пациентом чтением и письмом.
Стоит отметить, что восстановление речевой функции до прежнего состояния невозможно. В ходе лечения речь пациента меняет свое строение.
Лечение рака легких
- Радикальное лечение — хирургическое (удаление опухоли в 1, 2, 3 стадии) в сочетании с лучевой терапией.
- Паллиативное лечение — направлено на уменьшение размеров опухоли и продление жизни пациента:
- химиотерапия, циклофосфан, винкристин, таксол и др.;
- симптоматическая терапия: обезболивающие средства (от спазмолитических до наркотических анальгетиков), антигистаминные средства (димедрол, тавегил, супра-стин) для потенцирования действия анальгетиков.
3. Уход за пациентами
с соблюдением правил деонтологии. Стационирование в хоспис в терминальной стадни болезни.
Source: www.03-ektb.ru