Эмболия — это сложный патологический процесс, происходящий в кровяном русле, в результате которого внезапно перекрывается ведущий сосуд и нарушается кровоснабжение органов и тканей.
Эмболия в аорту, крупные артерии происходит при сердечной патологии. По сути — это процесс переноса мелких частиц по кровеносному руслу ближе к центральным органам. Чаще всего материал для эмболов образуется из оторвавшихся кусочков тромбов. А тромбы формируются в предсердиях. Исследования показывают, что до 40% случаев связаны с мерцательной аритмией.
Причины эмболии
Причины эмболии различны. Тромбы вдоль стенок левого желудочка возникают при поражении мышцы сердца. Это характерно для аневризмы сердца, обширного инфаркта миокарда. В большом круге кровообращения эмболия артерий наступает при движении тромба от сердца к периферии, вызывает тромбоз в конечностях, в брыжейке кишечника, селезеночных, почечных и мозговых сосудах. При пороках сердца, связанных с патологическим сообщением между левыми и правыми частями сердечных камер, эмболы могут попасть из венозного русла в артерии. Такую эмболию сосудов называют «парадоксальной».
Из чего образуются эмболы
Виды эмболии зависят от «строительного» материала оторвавшихся микрочастиц.
- Чаще всего — это склеенные тромбоциты, лейкоциты и фибрин, образующие рыхлую тромботическую массу при повышенной свертываемости крови.
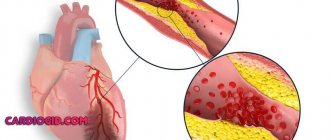
- Атеросклеротическая бляшка, выступающая в просвет сосуда, при сильной волне крови может оторваться и передвигаться по сосудистому руслу. Она состоит из плотных отложений холестерина.
- Жировая эмболия возникает при тяжелых травмах с кровопотерей, множественными переломами, во время операций на костях голени, бедра, таза, у лиц с излишним весом. В этом случае в эмбол превращаются растворенные в крови жировые вещества, в связи с резким изменением их концентрации. Существует мнение и о прямом отрыве мелких частиц жировой ткани и вымывании их в кровяное русло.
О воздушной эмболии можно почитать в здесь.
Дальнейшая судьба закупоренного сосуда и последствия
Артериальная эмболия способствует сужению или полной непроходимости сосуда. Следствием является нарушение питания органа, получающего кровь по этой ветке. На месте закупорки сосуда скорость кровотока замедляется, это помогает образованию вторичного тромба. Жизнеспособность пораженного органа зависит от скорости формирования сети коллатералей, дополнительных сосудов в обход перекрытому. При хороших возможностях они развиваются через несколько часов и полностью заменяют утраченное кровоснабжение.
Для этого имеют значение:
- способность сердца выбрасывать кровь под повышенным давлением, чтобы раскрыть вспомогательные сосуды и увеличить кровоток;
- свойства самих сосудов по устранению спазма.
При заболеваниях сердца с хронической или острой сердечной недостаточностью, выраженном атеросклерозе таких результатов ожидать не приходится.
Препарат 93 (39) (7). Флегмона подкожножировой клетчатки.
Окраска ГЭ.
Микро: Рыхлая соединительная ткань обильно инфильтрирована лейкоцитами. Экссудат диффузно распространен между клеточными и стромальными элементами. Ткань отечна.
Является проявлением гнойного воспаления. Гнойное воспаление с преобладанием экссудации и образованием экссудата в тканях, инфильтрированных нейтрофилами.
Флегмона — разлитое гнойное воспаление, при котором гнойный экссудат распространяется диффузно между тканевыми элементами, расслаивая и пропитывая их.
Этиология: гноеродные (пиогенные) микроорганизмы, возможно асептическое гнойное воспаление.
Патогенез: При воспалении формируется экссудат богатый нейтрофилами, инфильтрирует толщу ткани. Гной кроме нейтрофилов содержит некоторое количество лимфоцитов, макрофагов, микробов, поврежденные элементы тканей.
Исход: прорыв гнойника, петрификация, развитие амилоидоза.
Заболевания: флегмона.
Клиническое значение: гистолиз (разрушение ткани), перитонит (если флегмона развивается во внутренних органах).
Препарат 263 (103). Флегманозно-язвенный аппендицит.
Окраска ГЭ.
Микро: все слои стенки отростка диффузно пропитаны экссудатом, содержащим большое количество лейкоцитов. Тканевые структуры подвергаются гнойному расплавлению. Слизистая оболочка полностью разрушена с образованием язвенных дефектов.
Аппендицит — воспаление червеобразного отростка слепой кишки. Является формой деструктивного аппендицита.
Этиология: неизвестна, но существует несколько теорий: теория капростаза, ангионевротическая теория, аутоиммунная, инфекционная и т.д.
Осложнения: гангрена отростка, перфорация, перитонит, перитифлит, эмпиема отростка, периаппендикулярный абсцесс, метастатические гнойники в печени, тромбофлебиты.
Клиническое значение: развитие местного а затем разлитого перитонита, спаечный процесс, тифлит, эмпиема отростка.
Причина смерти: перитонит (тяжелая интоксикация).
Препарат 214 (116). Хронические бронхит с бронхоэктазами.
Окраска ГЭ.
Микро: ткань легкого маловоздушна, склерозирована. В альвеолах и интерстициальных перегородках обилие Лф и очагов ацинозной пневмонии с серозно-лейкоцитарным инфильтратом. (экссудатом). Стенка среднего бронха утолщена за счет воспалительного отека, склерозирована. Местами просветы бронхов расширены (бронхоэктазы заполненные густой слизью, эпителий утолщен, мышечный слой в стадии атрофии).
Хронический бронхит — хроническое воспаление бронхов, возникающее в результате затянувшегося острого бронхита или длительного воздействия физических или химических факторов на бронхи.
Этиология: биологические факторы (возбудители ОРЗ и ОРВИ), физические и химические факторы (курение, пыль), аллергические.
Осложнения: ателектаз, обструктивная эмфизема, хроническая пневмония, пневмофиброз. Осложнения связанные с бронхоэктазами: амилоидоз, кровотечения, «легочное» сердце.
Исходы: см «Осложнения».
Причины смерти: ХЛН, ХСН, абсцедирование.
Препарат 91 (10) (24). Микробная эмболия (эмболический абсцесс почки).
Микро: в просветах мелких сосудов микробные эмболы. Вокруг них — лейкоцитарная инфильтрация с расплавлением ткани (абсцесс).
Является проявлением микробной эмболии.
Определение: микробная эмболия — циркуляция в крови микробов и закупорка ими сосудов.
Этиология: комочки слипшихся бактерий, грибов, животные паразиты, простейшие, гнойное расплавление тромба.
Патогенез: С током крови микробы попадают в капилляры, просвет которых обтурируют. На месте закупорки сосудов образуются метастатические гнойники. При эмболии сосудов малого круга кровообращения — в легких, большого круга — в почках, селезенке, и др органах.
Заболевания: гнойные заболевания, сепсис, тромбозы.
Исход: сепсис.
Клиническое значение: механизм распространения гнойной инфекции.
Макропрепараты
Абсцесс печени.
Макро: на разрезе — зеленовато-желтые очаги (абсцессы), и полости заполненные
гноем.
Микробная эмболия — эмболия сосудов телами микробных клеток.
Этиология: бактериальное воспаление в различных органах и тканях.
Заболевания: различные бактериальные и гнойные поражения внутренних органов
(абсцессы, флегмоны, и прочее)
Исход: генерализация процесса, интоксикация и смерть.
Амилоидный нефроз.
Макро: почка плотная, уменьшенного размера.
Указанные изменения являются проявлением амилоидоза.
Амилоидоз — мезенхимальный диспротеиноз, сопровождающиеся глубокими
нарушениями белкового обмена и образованием в тканях сложного вещества — амилоида.
Этиология: диспротеинемии, патологические реакции АГ-АТ, злокачественные
новобразования, хронические воспалительные заболевания.
Заболевания: опухоли, хронические инфекции (туберкулез), гнойно-деструктивные
заболевания, ревматические болезни.
Клиническое значение: атрофия паренхимы, склероз органа, функциональная
недостаточность орнганов.
Бородавчатый эндокардит митрального клапана.
Макро: Створка клапана утолщена, по линии замыкания видны тромбы ( в виде
бородавок) с началом организации
Является проявлением ревматоидного повреждения эндокарда.
Осложнения Развитие пороков сердца, тромбоэмболии.
Исход: Склероз и гиалиноз эндокарда.
Клиническое значение: гипертрофия миокарда, венозный застой (НК).
Причины смерти: декомпенсированный порок сердца, тромбоэмболии.
Брюшной тиф (изменения фолликулов тонкой кишки).
Макро: Пейровы бляшки выступают в просвет кишки. Их поверхность
волнообразна, напоминает поверхность ГМ, на разразе серо-розовые, сочные.
Брюшной тиф — острое кишечное инфекционное заболевание, антропоноз.
Этиология: Salmonella typhi.
Стадии изменений в кишечнике: 1) Стадия мозговидного набухания групповых
фоликулов; 2) Стадия некроза; 3) Стадия образования язв; 4) Стадия чистых язв; 5) Стадия
заживления.
Осложнения: кровотечение, прободение язв, перитонит, пневмония, гнойный
перихондрит гортани, восковидный некроз прямых мышц живота, остеомиелит, абсцессы
в других органах.
Клиническое значение: кровотечение, перитонит, сепсис, пневмония.
Бурая индурация лёгких с ГР инфарктом
треугольник с основанием обращенным к плевре.
Является проявлением общего венозного застоя.
Венозное полнокровие — повышенное кровенаполнение органа или ткани в связи с
затруднением оттока крови, приток крови при этом не изменен или уменьшен.
Этиология: хроническая сердечная недостаточность.
Заболевания: ИБС, пороки сердца, кардиомиопатии, миокардиты, фиброэластоз
миокарда, постинфарктный кардиосклероз.
Исходы: прогрессирующий пневмосклероз и гемосидероз.
Гангрена тонкой кишки
Макро: стенка кишки отечная, черного цвета, серозный покров тусклый. В сосудах
брыжейки красные тромбы.
Этиология: тромбоз, тромбоэмболия, стеноз или сдавление сосудов брыжейки.
Заболевания: атеросклероз, спаечная болезнь (со сдавлением сосудов брыжейки),
васкулиты, заболевания сопровождающиеся нарушением реологических свойств крови.
Клиническое значение: интоксикация — смерть.
Гангрена стопы
Макро: пальцы черного цвета с мацерированным эпителием и язвами кожи. На
тыльной поверхности стопы хорошо различима демаркационная зона.
Указанные изменения являются проявлением закупорки артерии.
Причина: нарушение проходимости артерии.
Заболевания: атеросклероз, гипертоническая болезнь, сахарный диабет, васкулиты.
Возможные исходы: организация и образование рубца, гнойное расплавление.
Гидронефроз.
Макро: объем почки увеличен, за счет расширения лоханки и чашечек. Паренхима
органа истончена с превращением органа в тонкостенный многокамерный мешок.
Заболевания: все заболевания приводящие к нарушению оттока мочи из почки
(нефролитиаз, стриктуры мочеточников и мочеиспускательного канала,
доброкачественная гиперплазия простаты, рак простаты, опухоли почки и забрюшинного
пространства со здавлением мочеточников и т.д)
Клиническое значение: развитие почечной недостаточности, уремия, смерть.
Предыдущая2Следующая
Клиническая картина
Эмболия сосуда конечности
Проявления заболевания зависят от диаметра сосуда и запитанного от него органа или части тела. Признаком эмболии артерии конечности служит острая боль. Механизмом болевого синдрома считается перерастяжение стенки артерии в месте внедрения тромба и раздражение нервных волокон. Спазм сосуда наступает рефлекторно. Ночью боли усиливаются.
При пальпации можно почувствовать отсутствие пульса ниже участка тромбоза. Кожа конечности белеет, становится холодной на ощупь. На кончиках пальцев появляются синюшные пятна. Наблюдается снижение чувствительности кожи.
Спустя 6 – 8 часов с момента эмболии при условии полного прекращения кровоснабжения появляются симптомы некроза тканей (гангрена). При этом боли становятся очень интенсивными. Обычно развивается сухая гангрена.
При жировой эмболии
Клинические проявления наступают через 1 – 2 суток после травмы, операции или другого критического состояния. Выделяют два типа эмболии:
- легочный — наступает в 60% всех случаев, у пациента внезапно появляется удушье, посинение лица, кашель с кровохарканьем, возможен отек легких;
- церебральный — внезапная потеря сознания или потеря ориентации, возбуждение, бред, судороги.
- Одновременно появляются признаки острой сердечной недостаточности: падение артериального давления, тахикардия, нарушение ритма.
Более детально о жировой эмболии можно почитать в этой статье.
При эмболии легочной артерии
Легочная эмболия является осложнением не только заболеваний сердца, но и оперативных вмешательств. После хирургических операций развивается неожиданно в период выздоровления пациента на фоне общего улучшения состояния, даже перед выпиской из больницы. Статистика определяет до 6% на это послеоперационное осложнение. Частота напрямую зависит от длительности операции.
При заболеваниях сердца (острый инфаркт миокарда, аневризма, пороки, мерцательная аритмия) возможна эмболия в легочную артерию. Не всегда закупоривается самый крупный сосуд. Чаще всего эмбол попадает в более узкую артерию нижней доли правого легкого. При поражении главного сосуда наступает летальный исход. Клинические симптомы не успевают развиться, но при осмотре умершего обращают внимание на резкое покраснение верхних отделов тела.
Если эмбол локализуется в мелких ветвях, он вызывает инфаркт легкого. Больной жалуется на резкую внезапную боль в боку, одышку, кашель, иногда с кровохарканьем. Вслед за инфарктом развивается пневмония, плеврит.
Можно выделить три группы симптомов:
- нервно-сосудистые — беспокойство, страх, боли в области сердца, сердцебиение, снижение артериального давления;
- легочные — боли в боку, кровохарканье, кашель, одышка;
- общие — повышение температуры, желтушность кожи и склер, лейкоцитоз в анализе крови.
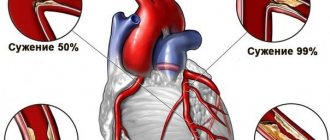
При эмболии брюшной аорты
Эмболия брюшного отдела аорты чаще встречается при ревматическом пороке сердца. Эмбол располагается на разветвлении аорты и приводит к последующему вторичному тромбозу. Главными симптомами являются внезапные боли в ногах, их побледнение и похолодание, исчезновение пульсации на артериях стопы. Боли отдают в промежность, низ живота, крестец.
Последствиями эмболии могут быть паралич и онемение ног. Больной находится в шоковом состоянии. Быстро развивается гангрена. Если поражаются более мелкие артерии, пациенты жалуются на слабость в ногах, хромоту и боли при ходьбе. У мужчин наступает нарушение эрекции.
При эмболии в почечную артерию
Эмболия почечной артерии ведет к развитию инфаркта почки. Пациенты отмечают резкие боли в пояснице при отсутствии дизурических явлений (резей при мочеиспускании, учащенных позывов). Через два дня появляется кровь в моче. Возможно повышение артериального давления. В тяжелых случаях боли по всему животу, вздутие, рвота, задержка стула и мочи.
Видео о тромбоэмболии легочной артерии:
Виды эмболии и ее последствия
Эмболия(от греч.embole— вклинивание, вталкивание) — это закупорка сосудов частицами, принесенными током крови или лимфы. Сами частицы (тело) называют эмболами. Они могут попадать в сосуды из внешней среды и формироваться в самом организме. Поэтому различают эмболы эндогенного и экзогенного происхождения.
По месту локализации выделяют эмболии большого, малого кругов кровообращения и эмболию воротной вены.
Эмболия приводит к возникновению ишемии и некрозу тканей.
Эмболии экзогенного происхождения. Воздушная эмболия вызывается попаданием атмосферного воздуха в кровеносные сосуды. Чаще она возникает при ранениях крупных вен, особенно яремной. В венах давление низкое или отрицательное, стенки вен слабо спадаются, возникают условия для засасывания воздуха. Воздушные пузырьки по току крови попадают в правое предсердие, правый желудочек и вызывают эмболию легочных артерий.
Причиной может быть случайное попадание воздуха в сосуды при неосторожном внутривенном введении животным лекарственных препаратов.
Газовая эмболия развивается в результате закупорки сосудов пузырьками газов. Повышение атмосферного давления создает условия для растворения газов (азот, кислород, углекислота) в биологических жидкостях. Быстрое перемещение организма из среды с повышенным давлением в среду с нормальным ведет к понижению растворимости, десатуризации и образованию в крови пузырьков газа. Пузырьки газа, преимущественно азота, вызывают закупорку капилляров головного и спинного мозга, почек, сердца и других органов. Газовая эмболия возникает и при быстром переводе организма из среды с нормальным атмосферным давлением в среду с пониженным атмосферным давлением. Закупорка сосудов пузырьками газа возможна также при гангрене, вызванной анаэробами (газовая гангрена).
Бактериальная эмболия наблюдается при попадании в кровяное русло конгломератов микроорганизмов. Источником бактериальных конгломератов может быть одна из разновидностей гнойного воспаления — эмпиема, абсцесс, флегмона.
Паразитарная эмболия возникает при попадании в кровь личиночных форм гельминтов, которые мигрируют по кровеносной системе, например, из кишечника в легкие (аскариды, диктиокаулы). Эмболия паразитарного происхождения возможна и в результате попадания в ток крови возбудителей микозов (актиномикоз и др.).
Эмболия инородными телами, попадающими в ток крови при ранениях сосудов большого и малого кругов кровообращения. К такого рода телам относятся осколки мин, снарядов, пули, другие предметы. Масса таких инородных тел высока, поэтому они могут перемещаться ретроградно, против тока крови.
Эмболии эндогенного происхождения. По материалу, из которого состоят эмболы, их подразделяют на несколько видов.
Тромбоэмболия вызывается кусочками оторвавшегося тромба. Это довольно частая форма эмболии, особенно у непарнокопытных животных, возникающая при заболевании делафондиозом. Личинки этого паразита мигрируют из кишечника, достигают брыжеечных артерий, травмируют стенку сосуда и поселяются в образовавшемся тромбе. Рыхлые массы тромба отрываются и превращаются в эмболы, закупоривающие мелкие ветви брыжеечных артерий.
Тромбы как источник эмболов могут образовываться в различных участках кровеносного русла (вены, сердце, артерии).
Жировая эмболия следует за поступлением в русло крови капелек жира при операциях на тканях с обилием жировой клетчатки, при переломах трубчатых костей, после механического размозжения жировой ткани. В силу отрицательного давления в венах капельки жира через травмированные участки сосуда поступают в ток крови и останавливаются в сосудах меньшего диаметра.
Жировую эмболию легко наблюдать под микроскопом в капиллярной сети лапки или брыжейки наркотизированной лягушки после введения в полость ее сердца растительного или вазелинового масла.
Тканевая эмболия возникает при попадании в ток крови тканевых элементов из очагов некроза, язвенного распада. Возможна эмболия, вызванная оторвавшимися клетками злокачественной опухоли. Клетки раковой опухоли перемещаются преимущественно по лимфатическим путям, саркоматозные клетки — по кровеносным. Значение такого эмбола не только в нарушении крово- и лимфотока, но и в образовании нового очага опухолевого роста (метастаз опухоли).
Инородные частицы способны вызвать эмболию малого, большого кругов кровообращения, сосудов системы воротной вены.
Эмболия малого круга кровообращения. Эмболы закрывают просвет легочных артерий. В легочные артерии инородные частицы поступают из венозных сосудов большого круга кровообращения и правой половины сердца. Последствия зависят о.т состава, размеров эмболов, их общей массы. Особенно опасна множественная эмболия мелких легочных артерий. Нарушается кровоток. Повышается давление крови в сосудах малого круга кровообращения, поступление крови в левое предсердие и желудочек ограничено, уменьшается ударный и минутный объемы сердца, резко снижается артериальное давление. Гипотензия — характерный признак массивной эмболии сосудов малого круга кровообращения. Снижение артериального давления негативно сказывается на функциональной активности самого сердца вследствие гипоксии миокарда. Падение артериального давления сочетается со значительным повышением системного венозного давления с развитием острой правожелудочковой недостаточности (синдром острого легочного сердца).
Эмболия легочных сосудов сопровождается изменениями газового состава крови. Возникает одышка как рефлекторная реакция на раздражение хеморецепторов рефлексогенных зон большого круга кровообращения и как реакция с рецепторных полей системы малого круга кровообращения. Одышка способствует усилению оксигенации крови и освобождению ее от СО2.
Эмболия большого круга кровообращения. Эмболы поступают в сосуды большого круга кровообращения различными путями. Один из них — прохождение пузырьков воздуха через легочную сеть капилляров. Они вытягиваются, принимают форму сосуда и из малого круга кровообращения поступают в большой. Аналогичным путем в ток крови большого круга кровообращения могут проникать капли жира. Поражения левой половины сердца, его клапанного аппарата способны порождать тромбоэмболию, тканевую эмболию. Образование тромбов в артериях большого круга кровообращения, возникающих у животных после внедрения личинок паразитов, служит причиной тромбоэмболии. Артерии большого круга кровообращения могут быть местом локализации опухолевых клеток.
Наиболее часто эмболии подвергаются брыжеечные артерии, артерии почек, селезенки, головного мозга, сердечной мышцы.
Эмболия воротной вены. В портальную систему печени эмболы поступают из большого числа венозных сосудов органов брюшной полости. Закупорка воротной вены эмболами сопровождается тяжелыми расстройствами гемоциркуляции. Возникает портальная гипертония с венозной гиперемией органов брюшной полости — желудка, тонкого и толстого кишечника, почек, селезенки. Это вызывает нарушение пищеварения и основных функций печени — белково- и желчеобразовательной, дезинтоксикационной. Венозная гиперемия органов брюшной полости, повышение гидродинамического давления в венах и снижение онко-тического давления сопровождаются выходом транссудата в брюшную полость, развитием асцита. Портальная гипертензия характеризуется общими расстройствами кровообращения: ограничивается приток крови к полостям сердца, снижаются ударный и минутный объемы выбрасываемой крови, артериальное давление. Рефлекторно в ответ на гипоксемию и гиперкапнию развивается одышка, за которой в тяжелых случаях следует остановка дыхания.
Тяжесть состояния больного определяется тем, что русло воротной вены способно вместить до 90 % объема циркулирующей крови и неспособностью оставшейся части обеспечить нормальное кровоснабжение животного организма.
Последствия эмболии различного происхождения зависят от:
· функциональной значимости органа, в котором произошла закупорка сосудов, для жизнедеятельности организма. Эмболия венечных, мозговых, брыжеечных, легочных артерий может привести к быстрому летальному исходу, чего не наблюдается при эмболии сосудов поперечнополосатых мышц, костной, некоторых других тканей;
· состава инородных частиц. Воздух сравнительно легко рассасывается, жир эмульгируется и омыляется, клетки опухолей формируют метастазы, гнойные тельца провоцируют образование нового очага воспаления, инородные предметы инкапсулируются и т.д;
· величины эмбола. Чем она больше, тем более крупный сосуд будет закупорен;
· рефлекторного спазма близлежащих и отдаленных сосудов, провоцирующего системную патологию;
· развитости анастомозов в бассейне закупоренного сосуда. Чем их больше, тем быстрее будет восстановлено кровообращение по коллатералям.
Проблемы диагностики
Диагностика эмболии затруднена, поскольку ограничена во времени. Патологические изменения развиваются внезапно и очень быстро приводят к необратимым состояниям. Имеет значение расспрос пациента о перенесенных заболеваниях, осмотр и проверка пульса на конечностях.
Информацию о начинающемся тромбообразовании может дать:
- анализ крови на свертываемость;
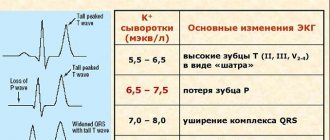
- совокупность признаков на ЭКГ;
- рентгенография органов грудной клетки;
- ультразвуковое исследование крупных вен и органов брюшной полости.
Ангиография сосудов проводится по клиническим показаниям в крупных сосудистых центрах и специализированных отделениях.
Возможна катетеризация полостей сердца.
Признаки и симптоматика
Характер симптомов патологии зависят от локализации закупоренного сосуда. Если лекарственный раствор попал в легочные артерии, то у пациента могут отмечаться следующие признаки:
- покашливание;
- проблемы с дыханием;
- кратковременные приступы удушья;
- чувство сдавливания в грудине;
- посинение кожного покрова.
В самом начале развития масляная эмболия проявляет себя слабо. У пациента в таком случае наблюдаются болезненные ощущения в месте инъекции. При возникновении некроза симптоматика усложняется: возникают отеки, кожа синеет, поднимается температура тела и т.д.
При аллергии у больного может развиваться анафилактический шок.
Выявление нарушения затруднено тем, что оно проявляется разными признаками. При подозрении на масляную эмболию специалист проводит визуальный осмотр и изучает историю болезни пациента.
Важная информация: Как лечить геморрагический диатез и его симптомы
Дополнительно назначается биохимический анализ крови, рентгенография и ультразвуковое исследование.
Лечение
Заранее точно знать об эмболии невозможно, однако, вероятность появления нужно ожидать всегда при соответствующих оперативных вмешательствах и терапии заболеваний сердца. Поэтому для профилактики эмболии назначаются препараты, снижающие свертываемость крови, требуют перед плановой операцией вылечить кариозные зубы и другие очаги хронической инфекции.
Лечение эмболии проводится по четырем главным направлениям:
- максимальное сохранение ишемизированного органа;
- противошоковые мероприятия;
- удаление эмбола и восстановление проходимости сосуда;
- профилактика сепсиса путем применения антибиотиков.
Чаще всего мероприятия приравниваются к реанимационным. Больного переводят на искусственное аппаратное дыхание, вводят большие дозы Фибринолизина, Гепарина для растворения тромба, жидкости, нормализующие свойства крови (Реополиглюкин), препараты для активации коллатералей, гормональные средства.
Катетеризация крупных сосудов и сердца возможна только в специализированных клиниках, она будет успешной, если применяется в считанные минуты после эмболии.
Одна из новейших разработок для профилактики эмболии — установка специальных фильтров в крупных сосудах, которые не пропускают эмболы в жизненно важные артерии.
Чтобы избежать эмболии в будущем, нужно заниматься предупреждением заболеваний и сохранением здоровья сейчас.
Еще статьи на тему эмболии
Источник: icvtormet.ru
Что это такое
Прежде всего, эмбол — некая масса, которая застревает при прохождении через кровеносный сосуд и вызывает закупорку. Жировая эмболия сосудов вызывается конгломератом, состоящим из жирных кислот.
Иначе говоря, это капельки жира, которые попадают в кровоток и перекрывают кровеносный сосуд. Это состояние трудно диагностировать и прогноз не всегда благоприятный.
Причины
Наиболее распространенной причиной такого заболевания является перелом длинной трубчатой кости. Когда она ломается, жир из костного мозга может просочиться в кровоток.
Фактически, большинство сломанных костей вызывают попадание таких капелек в кровеносную систему. Но не весь этот жир вызывает закупорку – закрытые переломы вызывают их больше, чем открытые.
Другие причины включают в себя серьезные операции, например, замена тазобедренного и коленного суставов. Панкреатит, ожоги, рождение ребенка, биопсия костного мозга, повреждение мягких тканей также способствуют развитию заболевания. К ним же относятся нетравматические процедуры или состояния, такие как липосакция, ожирение печени или серповидноклеточная анемия.
Что это такое – жировая эмболия сосудов можно узнать у лечащего врача. Он выявит степень риска патологии и даст необходимые рекомендации.
Воздушная эмболия
Воздушная эмболия
– это закупорка кровеносного русла пузырьками воздуха, попавшими в кровоток из внешней среды. Клинические проявления зависят от типа и величины пораженного сосуда. Наиболее опасна обтурация коронарных и легочных артерий, системы кровоснабжения головного мозга.
При поражении ЛА возникают признаки острой дыхательной и сердечной недостаточности. Церебральная форма болезни протекает с развитием симптоматики ишемического инсульта. Диагноз устанавливается на основании клинической картины, данных доплерографии, капнограммы, измерения ЦВД.
Специфическое лечение – аспирация газа через катетер, восстановление целостности сосудистого русла.
Воздушная эмболия (ВЭ) – острое патологическое состояние, возникающее при попадании в кровеносный сосуд воздуха извне. Количество одномоментно введенного газа должно составлять не менее 10-20 мл, в противном случае он растворится в крови, не нанося вреда.
Патология считается достаточно редкой, на ее долю приходится не более 2% от всех возможных видов сосудистой окклюзии. С одинаковой частотой определяется у мужчин и женщин, не имеет привязки к возрасту. Смертность при своевременной диагностике и оказании квалифицированной помощи колеблется от 10 до 40%.
Отсутствие медицинского пособия при эмболизации легочных и церебральных сосудов приводит к гибели больного в 90% случаев.
Воздушная эмболия
Самопроизвольное попадание воздуха в кровеносную систему здорового человека практически исключено. Давление в большинстве сосудов избыточно по отношению к атмосфере, поэтому засасывания газов при повреждении сосудистой стенки не наблюдается.
Исключение – внутренняя яремная вена, давление в которой при вдохе ниже атмосферного. Иначе выглядит ситуация с обезвоженными пациентами.
За счет уменьшения ОЦК давление в центральных сосудах становится отрицательным, нарушение целостности стенки сосуда может привести к попаданию внутрь газов из окружающей среды. К распространенным причинам воздушной окклюзии относятся:
- Травматизация
. Атмосферные газы проникают в кровь при баротравме легких (резкое всплытие с глубины, неправильно подобранный режим аппарата ИВЛ), повреждениях грудной клетки, сопровождающихся разрывом кровеносных сосудов. ВЭ также выявляется на фоне травм других анатомических зон при отсутствии своевременной остановки профузного кровотечения. - Роды
. Проникновение газов становится возможным при разрыве плацентарных венозных синусов. Воздух в поврежденные сосуды нагнетается под давлением во время маточных сокращений. Заболевание развивается независимо от величины центрального венозного давления. Симптоматика может возникать не только непосредственно в родах, но и спустя 1-2 суток. - Медицинские процедуры.
К манипуляциям с высоким риском формирования ВЭ относят операции на сосудах, органах грудной клетки, головном мозге, если в ходе вмешательства производится вскрытие венозного синуса. Кроме того, воздух систему кровоснабжения может попадать при неплотном соединении инфузионной системы с центральным венозным катетером или в процессе инфузионной терапии. Подобное происходит при отрицательном ЦВД.
Крупные пузыри воздуха в кровеносном русле могут приводить к окклюзии любых сосудов. Чаще всего блокируются легочные вены, сосуды сердца, артериальные стволы, питающие мозг.
При поражении легочной артерии отмечается региональная внутрисосудистая гипертензия, перегрузка ПЖ и острая правожелудочковая недостаточность. Далее в процесс вовлекается левый желудочек, снижается сердечный выброс, нарушается периферическое кровообращение, развивается шок.
Воздушная эмболия ЛА сопровождается возникновением бронхоспазма, вентиляционно-перфузионного дисбаланса, инфаркта легкого и дыхательной недостаточности.
При нарушении кровотока в мозговых сосудах формирование патологии происходит по типу ишемического инсульта. На определенном участке мозга нарушается кровоснабжение, нейроткань испытывает кислородное голодание и отмирает.
Образуется участок некроза, происходят множественные мелкие кровоизлияния в мозговую ткань. Дальнейшее течение болезни зависит от локализации пораженного участка.
Могут обнаруживаться парезы, параличи, нарушение когнитивных функций, сбои в деятельности внутренних органов.
Существует несколько критериев систематизации ВЭ.
Воздушная эмболия классифицируется по характеру течения (молниеносная, острая и подострая), пути проникновения воздуха в кровоток (ятрогенная, травматическая), направлению движения эмбола (ортоградная, ретроградная, парадоксальная). В клинической практике используют разделение форм болезни по виду пораженного сосуда, включающее следующие варианты патологии:
- Артериальная
. Наблюдается закупорка крупных артериальных стволов (коронарных, легочных, церебральных). Встречается в 30-35% случаев, развивается молниеносно, протекает тяжело, с выраженной клинической симптоматикой. Пациент погибает в течение нескольких часов, иногда – минут. Для формирования АВЭ необходимо более 40-50 см3 газа, одномоментно попавшего в кровоток. - Венозная
. Обнаруживается в 65-70% случаев. Приводит к нарушению венозного оттока. Симптоматика прогрессирует сравнительно медленно, жизнеугрожающие состояния выявляются редко. Склонна к подострому течению. При закупорке мелких вен и венул может протекать бессимптомно, кровоток при этом обеспечивается за счет системы коллатералей. Исключение – воздушная окклюзия легочных вен, по которым насыщенная кислородом кровь поступает от легких к сердцу.
Клиническая картина различается в зависимости от вида и размера пораженного сосуда. При нарушении оттока крови по крупным периферическим венам возникают типичные признаки тромбоза. Пораженный участок отекает, увеличивается в размерах.
При сдавливании определяется сильная болезненность. Кожа в зоне патологии цианотична, имеет место локальная гипертермия.
Системной реакцией является умеренная тахикардия, вызванная депонированием определенного объема жидкости и уменьшением ОЦК.
Воздушная эмболия мелких ветвей легочной артерии вызывает кашель, кровохарканье, эпизоды синкопэ, одышку более 20 вдохов, тахикардию в пределах 100-120 ударов в минуту. Нарушения гемодинамики отсутствуют.
При закупорке крупных стволов развивается картина острого легочного сердца. У больного выявляется резкая гипотония, набухание шейных вен, увеличение размеров печени, рост ЦВД, психомоторное возбуждение, усиление сердечного толчка.
Кожа бледная, холодная, покрыта липким потом.
Поражение коронарных артерий приводит к возникновению острого инфаркта миокарда. Отмечаются типичные боли за грудиной сжимающего характера. Применение нитратов не дает ожидаемого эффекта.
АД снижается вплоть до шоковых цифр. Возможен отек легких сердечного происхождения. Типичная картина ОИМ наблюдается не всегда.
В 40% случаев болезнь протекает в атипичном варианте, проявляется болями в животе, горле, левой руке и т. д.
Эмболизация структур кровоснабжения мозга становится причиной инсульта. В тканях мозга образуется очаг некроза, от локализации которого зависит клиническая симптоматика.
К наиболее распространенным признакам ишемического инсульта относят парезы и параличи, локальное снижение мышечного тонуса, парестезии, расстройства речи, нечеткость зрения, головокружение, головную боль, нарушения устойчивости, дроп-атаки, ослабление кожной чувствительности.
При эмболизации периферических артерий образуются трофические язвы, возникают зоны некроза. Нарушение венозного оттока в конечностях приводит к отекам. Изменения со стороны системы кровоснабжения внутренних органов становятся причиной ослабления или полного прекращения их деятельности.
Может развиваться острая почечная или печеночная недостаточность, парез кишечника, недостаточность функции сердца и легких. Поражение церебральных кровеносных структур провоцирует необратимые нарушения в работе организма.
Наблюдаются параличи, нарушения в психоэмоциональной сфере, изменения в работе внутренних органов, иннервируемых поврежденным участком мозга.
Диагностику ВЭ осуществляет анестезиолог-реаниматолог в тандеме с непосредственным лечащим врачом пациента. Данные клинического обследования в сочетании с информацией, полученной при использовании аппаратных диагностических методик, обычно не оставляют сомнений в диагнозе.
Сложности возникают при определении вида эмболии. Следует дифференцировать окклюзию сосудов, вызванную воздухом, пузырьками газа, образующимися эндогенно при резком изменении давления окружающей среды (кессонная болезнь, газовая эмболия), тромбом, опухолью, инородным телом, конгломератом бактериальных клеток.
К числу диагностических мероприятий относятся:
- Физикальные
. Проводятся в отделении реанимации или по месту нахождения пациента. В ходе осмотра выявляют косвенные признаки тромбоза и ставят предварительный диагноз. Нужно учитывать, что болезнь далеко не всегда протекает с полным набором симптомов, частота встречаемости некоторых из них не превышает 50-60%. - Лабораторные
. На начальных этапах развития ВЭ лабораторное обследование не слишком информативно. Отмечаются изменения состава газов крови, кислотно-щелочного равновесия, баланса электролитов. При поражении внутренних органов и развитии полиорганной недостаточности происходит увеличение активности печеночных ферментов, рост концентрации креатинина и мочевины в крови. Деструктивные процессы в мышечной ткани становятся причиной повышения уровня миоглобина. - Инструментальные
. При проведении прекардиальной, трансэзофагальной или транскраниальной допплерографии удается установить факт наличия воздуха в сосудах. Исследование является качественным, определить объем газа с его помощью невозможно. Капнограмма свидетельствует об увеличении концентрации углекислого газа в конце выдоха, при измерении ЦВД выявляется неадекватный рост показателей. На ЭКГ обнаруживаются желудочковые экстрасистолы, изменения зубца P, депрессия сегмента ST.
Устранение последствий попадания воздуха в сосуды производят с использованием медикаментозных и аппаратных способов лечения. Объем необходимой помощи зависит от состояния пациента, выраженности нарушения жизненно важных функций, наличия в клинике необходимого оборудования. Обычно схема восстановительных мероприятий включает в себя следующие методы воздействия:
- Неспецифические медикаментозные
. Лечение направлено на минимизацию клинических признаков болезни и предотвращение осложнений. Пациенту назначают стероидные гормоны, кардиотоники, петлевые диуретики, сосудорасширяющие средства, антиоксиданты. На этапе восстановления используют поливитаминные комплексы, ноотропные препараты. При выраженной дыхательной недостаточности больного переводят на ИВЛ в режиме принудительной вентиляции. - Аппаратные
. Воздушная эмболия лечится с помощью гипербарической оксигенации и управляемой гипотермии. ГБО осуществляется под давлением 2-3 атмосферы, количество сеансов варьируется от 5 до 12. Продолжительность каждого из них – 45 минут. При использовании гипотермии тело больного охлаждают до 34°C. Как баролечение, так и холод способствуют увеличению растворимости газов в крови, что позволяет уничтожить тромб, недоступный для удаления оперативным путем. - Оперативные
. Оптимальным методом извлечения эмбола при внутрисердечной ВЭ является его аспирация через подключичный катетер. При этом происходит удаление нескольких сотен миллилитров крови, что может потребовать проведения массивной инфузионной терапии или гемотрансфузии. При точном определении локализации эмбола возможно вскрытие сосуда или венозного синуса.
Исход благоприятный в тех случаях, когда воздух удается удалить с помощью малотравматичного подключичного доступа. При внутричерепной или легочной локализации эмбола прогноз ухудшается, поскольку извлечь его хирургическими методами практически невозможно.
Применение ГБО и гипотермии не позволяет быстро нормализовать кровоток, следовательно, повышается вероятность необратимых последствий.
При поражении периферических вен и артерий угроза для жизни обычно отсутствует, но восстановление пораженных тканей протекает длительно, полной регенерации удается добиться не всегда.
//www.youtube.com/watch?v=aKsp-LaWk28
Воздушная эмболизация наиболее часто возникает в ходе медицинских манипуляций, поэтому мероприятия по ее профилактике полностью ложатся на сотрудников лечебного учреждения.
При вмешательствах на верхней полой вене больной должен находиться в положении Транделенбурга, катетеризация подключичной вены в момент, когда игла остается с открытым торцом (отсоединение шприца, извлечение проводника), проводится на глубоком выдохе больного.
При низком ЦВД следует своевременно перекрывать окончившиеся инфузионные системы.
Источник: //www.KrasotaiMedicina.ru/diseases/urgent/air-embolism
Как развивается
Появление данной патологии предусматривает наличие таких факторов.
- Обструкция системной сосудистой системы происходит от прямого выброса костного мозга в венозную систему вследствие перелома.
- Повышенное интрамедуллярное давление после травмы приводит к выделению жира через открытые венозные синусоиды.
- Эмболизированный жир закупоривает просветы капиллярной сети.
Биохимическая теория дает альтернативное объяснение такому процессу. Она предполагает, что воспалительный ответ на травму вызывает выброс свободных жирных кислот из костного мозга в венозную систему.
Повышенная концентрация свободных жирных кислот, а также медиаторов воспаления вызывают повреждение капилляров. Такие изменения вызывают поражение мозга или легких.
Независимо от механизма, инициирующего заболевание, конечным результатом является интенсивный воспалительный ответ. Капиллярная сеть приобретает повышенную проницаемость, а медиаторы воспаления повреждают окружающие ткани.
Классификация
Врачи классифицирую патологию по месту ее локализации.
При жировой эмболии легких симптомы обычно развиваются через 24-72 часа после травмы или операции. Пациенты часто жалуются на неопределенную боль в груди и одышку .
Тахипноэ и лихорадка, связанные с непропорциональной тахикардией, являются общими. Синдром может быстро прогрессировать до тяжелой гипоксемии, которая требует искусственной вентиляции легких .
Неврологические проявления включают сонливость, спутанность сознания, снижение уровня сознания и судороги. У пациентов могут быть петехии, особенно поражающие конъюнктиву, слизистую оболочку полости рта и верхнюю половину тела.
Если будут заблокированы более 2/3 легочных капилляров наступит острая легочная недостаточность и остановка сердца.
Церебральная форма в виде инсульта обычно возникает через несколько дней после травмы. Клинические особенности церебральной эмболизации зависят от пораженных участков головного мозга. Диффузная эмболизация может вызвать энцефалопатию или судороги, но более дискретные поражения могут вызвать очаговый неврологический дефицит.
Периферические признаки, которые указывают на диагноз, включают петехии закупорку, видимые при офтальмоскопическом исследовании. Лабораторные исследования подтверждают гипоксемию , анемию, липурию и нарушения свертываемости крови.
Почечная форма встречается редко. Обычно отмечается триада симптомов:
- олигурия;
- гематурия;
- анурия.
Сонливость при олигурии почти патогномоничная.
Симптомы
Резкая боль в месте укола — возможный признак эмболии
Болезненные проявления масляной эмболии напрямую зависят от того, в какой именно кровеносный сосуд первоначально попало вещество. В случаях, когда закупорке подверглась артерия, чаще всего возникают:
- Резкая боль, локализованная поблизости от места инъекции — это один из первых признаков патологии;
- Изменение окраски кожи — из-за перекрытия просвета артерии кровь не поступает в достаточном количестве, кожа бледнеет, при этом расположенные рядом участки иногда краснеют;
- Быстрое появление отека;
- Изменение температуры пораженных участков и окружающих тканей — характерно как похолодание из-за недостатка кровоснабжения, так и рефлекторное повышение температуры из-за воспаления (наступает позднее);
- Появление признаков гибели тканей — изменение окраски на синюшный или темный, присоединение инфекции;
- Повышение температуры тела, сопровождающееся ознобом;
- Признаки интоксикации — тошнота, рвота.
Масляная эмболия не проходит бесследно
При попадании масляного раствора в венозную сеть наблюдаются нарушения со стороны работы легких:
- Непроизвольное учащение дыхания;
- Чувство нехватки воздуха, удушье;
- Выраженное беспокойство, сменяющееся апатией;
- Угнетение сознания вплоть до обморока;
- Боль в области груди;
- Появление кашля;
- Слышимые на расстоянии хрипы;
- Падение артериального давления.
Появление симптомов может наступать как непосредственно после внутримышечной инъекции (оперативного вмешательства, травмы), так и через 1-2 суток. Наибольшую сложность вызывают поздно проявившиеся симптомы, так как их тяжело связать с предшествующей медицинской манипуляцией. При травмах и в послеоперационном периоде симптомы масляной эмболии могут быть ошибочно приняты за обычные последствия этих событий.
Проявления
Появление первых признаков заболевания варьируется от 12 до 72 часов после травмы. Симптомы проявляются в зависимости от того, где происходит блокировка.
Наиболее проблемные нарушения кровообращения вследствие закупорки сосудов возникают в мозге, легких или коже. Это приводит к летальному исходу примерно в 10-20% случаев.
Симптомы могут проявляться в различных частях тела, поэтому заболевание трудно диагностировать. Как правило, должны присутствовать 2 из 3 основных симптомов или 1 основной симптом и как минимум 4 второстепенных показателя.
Основные признаки жировой эмболии включают в себя:
- поражение легких;
- церебральные (мозговые) нарушения;
- петехиальная сыпь (красные пятна на коже, которые не белеют при нажатии).
Второстепенные признаки включают в себя:
- учащенное дыхание;
- желтуха;
- лихорадка;
- низкое содержание кислорода в крови;
- проблемы с почками.
Пациенту очень важно внимательно относится к изменению своего состояния. Это поможет вовремя заподозрить и провести диагностику для выявления жировой сосудистой эмболии.
Возможные последствия и осложнения
Острая массивная легочная эмболия может стать причиной внезапной смерти. В тех случаях, когда успевают сработать компенсаторные механизмы, больной не погибает сразу, но у него быстро нарастают вторичные нарушения гемодинамики, которые при отсутствии своевременного лечения приводят к летальному исходу. Возможными последствиями легочной эмболии могут стать:
- острое легочное сердце;
- пневмония;
- плеврит;
- абсцесс легкого;
- гангрена легкого.
Возможные осложнения
На развитие возможных осложнений влияет скорость оказания квалифицированной медицинской помощи и точность диагноза. При соблюдении этих условий заболевание лечится успешно.
У пожилых и ослабленных людей и при молниеносной форме развития прогноз ухудшается. Возможно развитие комы и летальный исход, наблюдаемый в 10-20% случаев.
Меры профилактики
Основной профилактической мерой считается правильное определение области для введения инъекций под кожу или в мышцы. Помимо этого, надо следовать инструкциям к медикаментам. Нельзя колоть масляные средства в венозные сосуды.
Препараты вводятся в:
- Наружную часть плеча.
- Нижнюю часть подмышечной области.
- Боковую часть стенки брюшной.
- Бедра в передненаружном положении.
- Под лопатку.
В этих зонах производят захват кожной складки, затем делают укол. Вводить внутри мышцы стоит в области ягодиц или передней поверхности бедра.
Не стоит делать уколы самим себе, это помешает процессу введения. Обращайтесь к квалифицированным медицинским работникам или людям с обширными знаниями по введению инъекций.
Диагностика
Эмболизированные жировые капли могут перемещаться в кровеносном русле по всему телу. Таким образом,синдром является полиорганным заболеванием и может повредить любую микроциркуляторную систему в организме.
При отсутствии конкретных тестов или критериев диагностика жировой змболии сосудов зависит от лечащего врача. Следует подозревать такую патологию у пациентов с дыхательной недостаточностью или петехиальной сыпью и с травмами трубчатых костей.
Кто в группе риска
К группе риска можно отнести пожилых людей, тех, кто работает в условиях с повышенным травматизмом, ослабленных, подвергшихся операции на трубчатых костях или липосакции.
Учитывая рост дорожно-транспортных происшествий, где потерпевшие получают травмы различной тяжести, профилактика синдрома жировой эмболии приобретает особую актуальность.
К таким мерам относится своевременное оказание квалифицированной медицинской помощи, включающей раннее лечение переломов и комплексную противошоковую и медикаментозную терапию.
Материал подготовлен специально для сайта venaprof.ru под редакцией врача Глушаковой Н.А. Специальность: терапия, кардиология, семейная медицина.
Источник: venaprof.ru
Когда встречаются парадоксальные эмболии в сосуды мозга?
Эмболии, называемые парадоксальными, встречаются сравнительно редко. Они возникают в результате заноса частиц тромба из вен большого круга кровообращения, обыкновенно из вен нижних конечностей, реже из полостей правого сердца через порочное сообщение между правым и левым сердцем в артерии большого круга кровообращения. Они могут задерживаться, в сосудах мозга, почках или в других органах. Почти во всех описанных случаях наблюдалось порочное сообщение между предсердиями. При вскрытии в таких случаях иногда обнаруживается простое незаращение овального отверстия, т. е. состояние, при котором край нормально развитого клапана, прикрывающего овальное отверстие, не срастается на всем протяжении с окончательной перегородкой. Условием для возникновения парадоксальной эмболии являются повышение давления в правом предсердии выше давления в левом предсердии и анатомически достаточная проходимость овального отверстия. Самой частой причиной внезапного повышения давления в правом предсердии, по всей вероятности, бывает легочная эмболия, которая обыкновенно предшествует заносу эмбола в большой круг кровообращения.
Парадоксальная эмболия наблюдается чаще при широко открытом овальном отверстии или при истинном дефекте межпредсердной перегородки, чем при простом незаращении овального отверстия. При широко открытом овальном отверстии и при истинном дефекте межпредсердной перегородки создаются более благоприятные условия для возникновения парадоксальной эмболии, так как порочное сообщение бывает более значительных размеров и кровь обоих предсердий может свободно смешиваться в обоих направлениях. В таких случаях существует неисчислимое количество вероятностей заноса эмбола через порочное сообщение, а не через легочную артерию с током крови нормального кровообращения. Дефект межжелудочковой перегородки может являться путем заноса эмбола из правого сердца в аорту, как например, при тетраде Фалло. Парадоксальные эмболии могут быть причиной возникновения микотических абсцессов у больных с врожденным пороком сердца. Мелкие эмболы, заносимые из не ограниченных очагов инфекции и нормально задерживаемые в легких, не вызывая признаков, могут быть причиной возникновения абсцесса мозга при условии наличия шунта справа налево, даже если таковой имеет только временный характер. Такое осложнение встречается, по всей вероятности, редко. Раньше часто обсуждался вопрос возможности парадоксального заноса частиц жира, воздуха или частиц опухолевой ткани в большой круг кровообращения, однако в большинстве наблюдений, описываемых в литературе, доказательства являются мало убедительными. Вопросу возникновения абсцесса мозга у больных с врожденным пороком сердца было уделено большое внимание. Механизм возникновения абсцесса без наличия бактериального эндокардита во всех подробностях еще не изучен. Большинство авторов придерживается мнения, что рассеивание гноеродных бактерий, в результате которого возникает абсцесс мозга, происходит обыкновенно из русла большого круга кровообращения путем пародоксальной эмболии (парадоксальный абсцесс мозга). Однако источником инфекции может служить также область малого круга кровообращения, например, бронхоэктазы или туберкулезная каверна. Все же источник инфекции зачастую остается необнаруженным. Возникновение абсцесса мозга наблюдалось также при артерио-венозных легочных мальформациях. В литературе приводится статистика, что абсцесс мозга у мужчин, страдающих врожденным пороком сердца, встречается чаще, чем у женщин, приблизительно 1,2:1. Разница в данном случае не столь значительна, как при абсцессах мозга у больных, не страдающих врожденным пороком развития сердца. Абсцессы мозга возникают у больных с врожденным пороком сердца обыкновенно до достижения возраста 20 лет. Однако в течение первых двух лет жизни они встречаются только в редких случаях. В некоторых случаях абсцессу мозга предшествует острая инфекция, чаще всего органов дыхания. Изредка наблюдалось возникновение абсцесса после экстракции кариозных зубов, после удаления миндалин или после операции червеобразного отростка. Патогенным фактором чаще всего бывают гноеродные стрептококки. Из числа других бактерий приводятся Haemophilus influenzae, гноеродный стафилококк, Escherichia coli, Diplococcus lanceolatus. Сравнительно часто обнаруживается смешанная инфекция. Не так уж редко посевы дают отрицательные результаты. Как уже было отмечено, абсцессы мозга чаще всего наблюдаются при пороках развития сердца с венозно-артериальным шунтом. Бактерии, периодически попадающие в кровь из какого-нибудь очага инфекции, могут с током венозной крови через порочное сообщение заноситься в большой круг кровообращения и таким образом избегать задержки в легочных капиллярах. Все же спорным является вопрос, достаточно ли для возникновения абсцесса в мозговой ткани присутствия одних только микроорганизмов без участия травмы, местной ишемии и сопутствующего некроза на почве закупорки сосуда инфицированным эмболом. При помощи опытов над животными было доказано, что попадание бактерий в нормальную ткань мозга влечет за собой образование абсцесса только после предварительного повреждения ткани мозга. У больных с врожденным пороком сердца и абсцессом мозга без бактериального эндокардита почти всегда наблюдаются полицитемия, повышенная вязкость крови, замедление кровотока, а следовательно, и повышенная тенденция к тромбообразованию в сосудах. Закупорка мозговых сосудов или синусов является, по всей вероятности, не менее важным фактором при возникновении абсцесса, чем наличие самих бактерий. При некоторых врожденных пороках сердца, по всей вероятности, в большой круг кровообращения могут попадать небольшие септические эмболы, вызывающие повреждение ткани мозга в результате закупорки сосудов с последующим развитием абсцесса. Почти исключительная локализация абсцесса в мозгу свидетельствует о том, что ткань мозга обыкновенно обладает меньшей сопротивляемостью по отношению к инвазии бактерий, чем другие ткани. Парадоксальные абсцессы мозга у больных с врожденным пороком сердца, по всей вероятности, встречаются гораздо чаще, чем это приводится в литературе (3—5%). Это осложнение следует иметь в виду во всех случаях, когда у больного, страдающего врожденным пороком сердца с наличием шунта, появляется упорная головная боль о повышенной или нормальной температурой тела, рвотой, сонливостью или с выраженными объективными признаками повреждения ткани мозга и с отеком соска зрительного нерва. Однако не во всех случаях бывает обязательным порок развития сердца с наличием стойкого исключительного или преобладающего венозно-артериального шунта. Достаточно бывает и временной инверсии исключительного или преобладающего артерио-венозного шунта в венозно-артериальный, как например, при физической нагрузке. Абсцессы мозга, возникающие у больных с врожденными пороками сердца, характеризуются бурным драматическим течением с небольшой тенденцией к образованию ограничивающей сумки и с большой склонностью к раннему прорыву в желудочки мозга. В некоторых случаях развитие абсцесса приобретает хронический характер и может отличаться прерывистым течением. В большинстве случаев наблюдается образование солитарного абсцесса. В литературе имеются и описания образования многочисленных абсцессов. Результаты хирургического лечения абсцессов значительно улучшились с применением современных антибиотиков и техники радикального устранения всей пораженной ткани даже до образования сумки. Благодаря применению антибиотиков при всякой инфекции, возникающей у больных с врожденным пороком сердца, возможно обыкновенно воспрепятствовать образованию абсцесса мозга. Само по себе хирургическое лечение врожденных пороков сердца, сопряженных с венозно-артериальным шунтом и стойким цианозом, имеет значение для профилактики абсцессов мозга при условии, что после операции исчезает и полицитемия. Из остальных осложнений необходимо указать на разрыв аорты при коарктации аорты и при двустворчатом аортальном клапане. В прошлом большое внимание уделялось якобы повышенной склонности к туберкулезу при чистом стенозе легочной артерии или в комбинации с триадой или тетрадой Фалло. Новейшие крупные статистические обзоры свидетельствуют о том, что туберкулез при стенозе легочной артерии встречается не столь часто, как это утверждалось раньше, а приблизительно только у 2% больных, страдающих этим пороком развития.
Источник: alfa-med.su
Течение и прогноз
- Зависит от фонового заболевания, которое осложнилось септической тромбоэмболией
- У 40% больных развивается эмпиема плевры.
Септическая эмболия у мужчины 25 лет, страдающего наркоманией.
а Обзорная рентгенограмма грудной клетки, выполненная у постели больного с клинической картиной сепсиса. Видны двусторонние инфильтративные изменения в базальных отделах, слабовыраженная «воздушная бронхограмма» справа, а также мелкие очаги инфильтрации с признаками кавитации, более выраженные в правом легком.
b КТ подтвердила наличие множественных септических эмболов и обширную инфильтрацию легких, особенно заднебазальных отделов, более выраженную в правом легком. Небольшое скопление жидкости в обеих плевральных полостях