Правила сестринского ухода у новорожденных и детей старшего возраста при пороках сердца
Сестринский процесс при пороках сердца обеспечивает потребности детского организма, способствует нормализации всех его функций и скорейшему выздоровлению маленьких пациентов.
Обязанности медицинской сестры, ухаживающей за детьми с пороками сердца:
- Определение температуры тела.
- Мониторинг общего состояния.
- Наблюдение за постельным режимом.
- Подготовка к медицинским манипуляциям.
- Ведение медицинской документации.
- Санирование дыхательных путей.
- Сбор лабораторного материала для анализов.
- Донесение до родителей информации о необходимой диете.
В обязанности медицинской сестры входит информирование родителей о проводимом лечении, жизненном прогнозе и осложнениях, которые могут возникнуть в процессе терапии или хирургического вмешательства.
Сестринская помощь в отделениях для детей с кардиологическими проблемами необходима для создания максимально комфортных условий для маленьких пациентов до операции и после нее.
Применение сестринского процесса в профилактической работе с родителями:
- Медицинская сестра должна обучить родителей оказывать помощь при приступе одышки и цианоза.
- В обязанности сестры входит обучение родителей правильной оценке здоровья и общего состояния их ребенка.
- Родители или опекуны при поддержке персонала учатся правильному воспитанию ребенка с пороком сердца – избегая гиперопеки.
- Медперсонал обучает мать и отца правильному применению физических нагрузок и технике массажа.
- Медсестра обязана проинформировать родителей о необходимости постоянного наблюдения у кардиолога и дать консультацию касательно документального оформления социального пособия по инвалидности.
Как лечить пороки сердца
Пороком сердца считается органическое поражение сердечных клапанов, перегородки, миокарда, которое приводит к стойкому нарушению работы по перекачиванию массы крови. При декомпенсации эти изменения вызывают застой в венах, тканях, органах, резкое кислородное обеднение (гипоксию).
К сердечной патологии относят и дефекты крупных сосудов (к примеру, стеноз перешейка аорты, незаращение боталлова протока и другие), хотя некоторые ученые считают, что для этого нет достаточных оснований.
Проблема того, как лечить порок сердца, всегда связана с определением вида порока, его основной причины, степени компенсаторных возможностей миокарда, наличия и прогноза осложнений.
Существует деление заболеваний на 2 большие группы патологии:
- приобретенные,
- врожденные.
Пороки имеют разные причины. Приобретенные формируются с годами и диагностируются ближе к подростковому и взрослому периоду жизни, а врожденные выявляются у новорожденных (6–8 случаев на 1000). Механизм поражения сердца одинаков.
Что повреждается в сердце при пороке?
Чаще всего среди приобретенных пороков встречаются:
- Поражения клапанного аппарата (створок и структур, участвующих в закрытии камер сердца), при ревматизме формируются митральные и трикуспидальные пороки у молодых людей 10–30 лет, при сифилисе недостаточность аортальных клапанов при достижении 40 лет и старше, в случае выраженного атеросклероза пороки развиваются у лиц в пожилом и старческом возрасте.
- Сужение или расширение отверстий между камерами сердца, по которым перетекает кровь (митральный стеноз, сужение устья аорты, сужение правого атриовентрикулярного отверстия).
- Патология сердечных оболочек (эпикарда, миокарда и эндокарда) на фоне выраженных воспалительных заболеваний, таких как ревматизм, сепсис, тяжелых форм детских инфекций приводят к участию стенки сердца в формировании порока.
При врожденных пороках патология образуется во время закладывания органов в эмбриональном периоде. В результате у новорожденного определяется нарушенное строение сердца:
- дефекты межжелудочковой перегородки, открытое овальное отверстие;
- остается незаращение боталлова протока;
- сформирован стеноз перешейка аорты или легочной артерии;
- резко изменяется локализация главных отводящих сосудов;
- недоразвитие (гипоплазия) одного из желудочков.
Как определить вид порока?
Принято классифицировать пороки на 3 вида:
- простые — поврежден один из клапанов или отверстие;
- сложные — имеется сочетание сужения или расширения отверстий с клапанными изменениями;
- комбинированные — множественные нарушения строения, наиболее типичны для врожденных пороков.
Количество разновидностей пороков сердца превышает сотню. Для ранней диагностики все новорожденные осматриваются неонатологом, на современном уровне используются ультразвуковые методы, магниторезонансная и компьютерная томография, ангиография.
Что влияет на декомпенсацию порока?
В случае приобретенных пороков вылечить сердечную патологию невозможно без предупредительных мер по отношению к основным причинам. Необходимо следующее:
- профилактика ревматических атак, поскольку с каждым разом дефект увеличивается;
- лечение инфекционных осложнений после острых заболеваний, травм, ангины;
- проведение терапии гипертонии и атеросклероза у взрослых людей, страдающих этими заболеваниями;
- полноценное излечение сифилиса до снятия с учета у венеролога.
Развитие декомпенсации сердечной деятельности определяется нарушением работы структур. Из-за недостаточной сомкнутости клапанов кровь, вышедшая во время систолы из одного отдела сердца в другой или в сосуды, частично возвращается. Вместе со следующей порцией она переполняет камеру и вызывает застой в приводящих сосудах.
При сужении отверстия создаются аналогичные затруднения для работы сердца: сквозь суженное отверстие кровь с трудом проходит в следующий отдел и скапливается с поступившей во время диастолы порцией, вызывая расширение, гипертрофию. Через определенное время работоспособность растянутой мышцы сердца теряется. В клетках миокарда не хватает энергии, чтобы проталкивать необходимый объем крови. Так начинает проявляться кислородный голод, вызванный сердечной недостаточностью.
Задачей консервативного лечения является поддержка энергетического баланса миокарда, борьба с гипоксией тканей.
Что применяется для терапии порока сердца?
Приобретенные пороки требуют назначения специальных лекарств в зависимости от конкретного заболевания: антибиотиков, стероидных гормонов, гипотензивных средств.
Используются препараты:
- группы сердечных гликозидов;
- мочегонные;
- содержащие калий и магний;
- анаболические гормональные средства;
- витамины группы В, С, Е для обеспечения антиоксидантной деятельности и поддержки иммунитета;
- при необходимости назначаются антиаритмические средства;
- во время приступа необходимы ингаляции кислорода;
- по показаниям назначаются препараты, снижающие свертываемость крови.
Консервативная терапия показана в период подготовки к плановой операции и в послеоперационном периоде. Пациентам рекомендуется ежегодное лечение в условиях специализированного центра, кардиологического стационара, санатория.
Здесь обязательно уделяется внимание режиму, посильной двигательной активности, диетическому питанию. Для предупреждения гипоксии назначают кислородные ванны, коктейли, ингаляции. Прогулки в хвойном лесу помогают улучшить дыхание, обеспечивают больного фитонцидами.
Почему нужна операция?
Если взрослый человек сам отвечает за свое здоровье, последствия отказа от предложенного вида лечения, то о детях должны беспокоиться родители и близкие родственники. Наблюдение у кардиолога с ежегодным контролем за развитием порока у растущего малыша — важная постоянная обязанность матери и отца.
Не стоит надеяться, что «все само пройдет». Статистика показывает довольно неутешительные сведения: среди взрослого населения очень мало врожденных пороков, потому что 60% приходится на детей до 14 лет. Из них без своевременного хирургического лечения на первом году жизни погибают до 70%.
В зависимости от тяжести течения порока операция может быть отсрочена до более старшего возраста, когда у малыша разовьется достаточный собственный иммунитет и готовность бороться с последствиями хирургического вмешательства.
В кардиохирургии выделяют фазы первичной адаптации и компенсации, когда состояние ребенка стабильно и наиболее подходит для проведения операции. Кроме того, сроки определяются состоянием кровообращения в малом круге (легочном).
Фаза необратимых изменений (терминальная) выражается в дистрофии внутренних органов и сердца, присоединении тяжелых осложнений.
Какие осложнения возможны при отказе от операции?
Возможные осложнения касаются самого сердца и наиболее заинтересованных в достаточном кровоснабжении органов — легких и головного мозга.
Со стороны сердца наблюдаются:
- приступы сердечной недостаточности;
- различные аритмии и нарушения проводимости;
- септический эндокардит;
- непрерывно вяло протекающий ревмокардит.
Органы дыхания реагируют:
- частыми простудными заболеваниями;
- хроническим бронхитом;
- затяжными случаями воспаления легких.
В центральной нервной системе возникают:
- нарушение кровообращения с участками ишемии или кровоизлияний в коре головного мозга;
- абсцессы в тканях мозга;
- тромбоэмболии.
Поэтому тяжелые пороки рекомендуется оперировать уже в младенческом возрасте.
Виды оперативных вмешательств
Конкретная операция выбирается кардиохирургом в зависимости от разновидности порока и степени дефектов сердечных камер и крупных сосудов. В настоящее время организованы кардиологические центры со специальной аппаратурой, позволяющей оперировать остановленное сердце с подключением к искусственному кровообращению, использовать гипотермию (снижение температуры тела).
- При открытом артериальном (боталловом) протоке проводится перевязка и пересечение ненужного сосуда.
- Дефект межжелудочковой или межпредсердной перегородки требует ушивания, пластики тканей перегородки с наложением «заплатки» для полного прекращения сообщения между предсердиями или желудочками.
- Суженные сосуды по возможности расширяют стентами или удаляют узкий участок (при стенозе устья аорты).
- При нарушении позиции отводящих артерий необходимо исправление локализации с перемещением сосудов.
- Клапанные пороки устраняются с помощью установки искусственных аналогов или гомотрансплантата.
- При стенозировании клапанов и атриовентрикулярного отверстия проводится комиссуротомия, расширение с установкой кольца для предупреждения повторного сращения.
Идеальных клапанов пока не существует. Они делятся на 2 вида:
- механические — изготовлены из металла, синтетических тканей, одно- или двухстворчатые, рассчитаны на срок до 50 лет, требуют постоянного приема антикоагулянтов;
- биологические — сделаны из ткани человека или свиньи, через 12 лет могут потерять эластичность и потребуют замены. Показаны в пожилом возрасте и при невозможности приема антикоагулянтов.
Если использовались искусственные клапаны, то пациент всю оставшуюся жизнь должен принимать лекарства, способствующие разжижению крови. При использовании гомотрансплантатов необходимы цитостатики, предупреждающие отторжение тканей.
Сложные, комбинированные пороки могут потребовать повторных вмешательств с соблюдением перерывов от нескольких месяцев до года.
Лечение в послеоперационном периоде
В отделении интенсивной терапии проводится наблюдение за гемодинамикой после операции. Пациента подключают к непрерывному монитору и контролируют частоту сердечных сокращений, артериальное давление, дыхание.
С целью обезболивания вводятся аналгетики. Обязательно используется кислородная маска для дыхания. Капельно в подключичный катетер вводится питательный раствор, витамины, антибактериальные препараты для предотвращения пневмонии.
Дыхательные упражнения рекомендованы с третьего дня. Режим больного зависит от степени сложности перенесенной операции и определяется лечащим врачом.
При установке механического вида искусственного клапана с первых дней назначаются антикоагулянты непрямого действия (Фенилин, Варфарин). Дозировка подбирается на основании результатов определения протромбинового индекса. Его поддерживают на уровне 35–45%.
После выписки из стационара проверять протромбин придется не реже, чем раз в месяц. Кроме того, из пищи необходимо исключить продукты, богатые витамином К, поскольку он повышает свертываемость и снижает действие антикоагулянтов.
К таким продуктам относятся:
- зеленый чай,
- капуста (особенно брокколи),
- шпинат,
- бобовые,
- сыр,
- кофе,
- листовой салат.
Как восстанавливается физическая активность?
Восстановительный период для разных операций составляет 3–6 месяцев, зависит от состояния сердца до вмешательства. Первые 3 месяца происходит срастание костной ткани грудины, поэтому не рекомендуется поднимать тяжести более 5 кг, тянуть рукой тяжелые предметы или толкать плечом. Можно вполне выполнять нетяжелую работу по дому. К вождению автомашины рекомендуется приступить через 3 месяца после операции.
Прогноз
Повторные атаки ревматизма в детском и юношеском возрасте существенно ухудшают прогноз для жизни пациента.
При задержке оперативного лечения ребенок становится инвалидом в раннем возрасте. Ему недоступны быстрые игры, нельзя тяжело учиться.
На фоне успехов кардиохирургии послеоперационная летальность все же составляет до 3% при перевязке боталлова протока. Успешная операция позволяет пациенту полноценно жить и работать.
После радикальных сложных вмешательств в стадии декомпенсации не удается спасти до 30% больных. Поэтому настолько значимы сроки проведения хирургического лечения.
Родителям следует заранее задуматься о состоянии здоровья будущих детей. Такие факторы, как прием алкоголя, курение, перенесенные будущей матерью инфекционные заболевания в начальных сроках беременности, существенно влияют на правильное развитие плода.
В детском возрасте ребенка необходимо непременно беречь от простуд, одевать по сезону, долечивать ангины. Укрепление иммунитета помогает преодолеть возможные болезни.
Обеспечение сестринского ухода при ревматизме у детей
Сестринский процесс при ревматизме включает несколько этапов. На первом этапе персонал письменно фиксирует симптомы, озвученные родителем или самим пациентом:
- плохой аппетит;
- повышенная температура;
- боли в суставах;
- аритмия;
- одышка;
- симптомы малой хореи.
На первом этапе сестринского процесса составляется анамнез заболевания и жизни семьи ребенка. В анамнезе семьи фиксируется информация о том, есть ли у членов семьи врожденные пороки сердца, ревматические заболевания и другое.
Медсестра заполняет медицинскую карту с результатами анализов (общий анализ сыворотки крови, биохимический анализ, анализ мочи).
На втором этапе сестринского процесса проводятся лечебные мероприятия детям с ревматическим заболеванием сердца и обосновываются нюансы ухода, а также выясняются проблемы, требующие немедленного решения.
В основном это касается общей интоксикации организма: повышенная температура; слабость, лихорадка; тахикардия; отеки; гиперкинезы. Такие состояния повышают риск развития миокардита, сердечной недостаточности, приобретенных пороков сердца.
На третьем и четвертом этапе сестринский уход необходим для того, чтобы выздоровление прошло быстрее и не возникло осложнений.
План работы сестринского персонала:
- Обеспечение режима палатного и постельного: для этого проводятся беседы с малышом и его родителями о том, что в палате есть судно или горшок, и пациенту не нужно вставать с кровати и идти в туалет, если прописан полный постельный режим. Требование вызвано необходимостью обеспечения максимального комфорта, необходимого для пораженных суставов и сердца у детей и уменьшения болезненных проявлений.
- Сестра следит за досугом детей, которым прописан постельный режим, она информирует родителей о книгах и игрушках, которые они должны принести в палату.
- Медицинский персонал следит за санитарным состоянием палат. Сестра руководит уборкой палаты и проветриванием, сменой постельного белья.
- Медицинская сестра оказывает помощь в процессе приема пищи маленькими пациентами, отвечает за гигиенические процедуры. Родители должны быть информированы о том, какие гигиенические средства необходимо принести детям.
- Персонал отделения следит за соблюдением диеты. При проблемах с сердечно-сосудистой системой в питании детей ограничивается количество соли и употребление жидкости. Родителям рекомендуют не приносить детям запрещенные продукты.
- Медсестры следят за проведением манипуляций, приемом лекарственных средств, витаминов и седативных препаратов. Собирают биологический материал для анализов, отводят детей на диагностические мероприятия (УЗИ, кардиограмму, рентген). Родителей информируют о побочных эффектах лекарственных препаратов и об ожидаемой эффективности лечения.
На пятом этапе сестринского процесса производится оценка состояния ребенка после проведенного лечения. Правильная организация ухода за маленькими пациентами с ревматизмом позволяет эффективно восстановить здоровье и выписать пациента с направлением в санаторий для полного выздоровления.
Пороки сердца у детей и взрослых: суть, признаки, лечение, последствия
Многие годы безуспешно боретесь с ХОЛЕСТЕРИНОМ?
Глава Института: «Вы будете поражены, насколько просто можно снизить холестерин просто принимая каждый день…
Читать далее »
Неизвестное всегда, как минимум, настораживает или его начинают бояться, а страх парализует человека. На негативной волне принимаются неверные и поспешные решения, их последствия ухудшают положение вещей. Затем снова страх и – снова неверные решения. В медицине такая «закольцованная» ситуация называется circulus mortum, порочный круг. Как выйти из него? Пусть неглубокие, но верные знания основ проблемы, помогут решить её адекватно и вовремя.
Что такое порок сердца?
Каждый орган нашего тела создан, чтобы рационально действовать в системе, для которой он предназначен. Сердце относится к системе кровообращения, помогает движению крови и насыщаемостью её кислородом (О2) и углекислым газом (СО2). Наполняясь и сокращаясь, оно «проталкивает» кровь дальше, в крупные, а затем и мелкие сосуды. Если обычное (нормальное) строение сердца и его крупных сосудов нарушено — либо ещё до появления на свет, либо после рождения как осложнение болезни, то можно говорить о пороке. То есть порок сердца – это отклонение от нормы, мешающее продвижению крови, либо изменяющее её наполнение кислородом и углекислым газом. Конечно, в результате возникают проблемы для всего организма, более или менее выраженные и разной степени опасности.
Немного о физиологии кровообращения
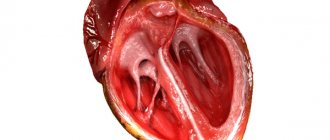
Сердце человека, как и всех млекопитающих, разделено плотной перегородкой на две части. Левая перекачивает артериальную кровь, она ярко-красного цвета и богата кислородом. Правая – венозную кровь, она более тёмная и насыщена углекислым газом. В норме перегородка (её называют межжелудочковой) не имеет отверстий, а кровь в полостях сердца (предсердия и желудочки) не смешивается.
Венозная кровь от всего тела поступает в правое предсердие и желудочек, затем – в лёгкие, где отдаёт СО2 и получает О2. Там она превращается в артериальную, проходит левое предсердие и желудочек, по системе сосудов достигает органов, отдаёт им кислород и забирает углекислый газ, превращаясь в венозную. Дальше – снова в правую часть сердца и так далее.
Система кровообращения замкнута, поэтому её называют «круг кровообращения». Таких кругов два, в обоих задействовано сердце. Круг «правый желудочек – лёгкие – левое предсердие» называется малым, или лёгочным: в лёгких венозная кровь становится артериальной и передаётся дальше. Круг «левый желудочек – органы – правое предсердие» называется большим, проходя по его маршруту, кровь из артериальной снова превращается в венозную.
Функционально левое предсердие и желудочек испытывают высокую нагрузку, ведь большой круг «длиннее», чем малый. Поэтому слева нормальная мышечная стенка сердца всегда несколько толще, чем справа. Крупные сосуды, входящие в сердце, называются венами. Выходящие – артериями. В норме они совершенно не сообщаются между собой, изолируя потоки венозной и артериальной крови.
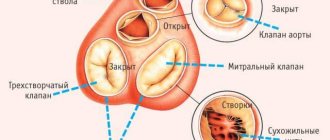
Клапаны сердца расположены как между предсердиями и желудочками, так и на границе входа и выхода крупных сосудов. Чаще всего встречаются проблемы с митральным клапаном (двустворчатый, между левым предсердием и желудочком), на втором месте – аортальный (в месте выхода аорты из левого желудочка), затем трикуспидальный (трёхстворчатый, между правым предсердием и желудочком), и в «аутсайдерах» — клапан лёгочной артерии, на выходе её из правого желудочка. Клапаны в основном и задействованы в проявлениях приобретённых пороков сердца.
Видео: принципы кровообращения и работы сердца
Какие бывают пороки сердца?
Рассмотрим классификацию, по изложению адаптированную для пациентов.
- Врождённые и приобретённые – изменения в нормальном строении и положении сердца и его крупных сосудов появились либо до, либо уже после рождения.
- Изолированные и сочетанные – изменения либо одиночны, либо множественные.
- С цианозом (т.н.з «синий») – кожа меняет свой нормальный цвет на синюшный оттенок, или без цианоза. Различают цианоз генерализованный (общий) и акроцианоз (пальцы рук и ног, губы и кончик носа, уши).
I. Врождённые пороки сердца (ВПС)
Нарушения в анатомическом строении сердца ребёнка, образуются ещё внутриутробно (во время беременности), но проявляются только после рождения. Чтобы получить более полное представление о проблеме – смотрите картинки пороков сердца.
Для удобства их классифицировали, взяв за основу кровоток через лёгкие, то есть малый круг.
- ВПС с увеличением лёгочного кровотока – с цианозом и без него;
- ВПС с нормальным лёгочным кровотоком;
- ВПС с уменьшенным кровотоком через лёгкие – с цианозом и без него.
Дефект межжелудочковой перегородки (ДМЖП)
ДМЖП встречается чаще всего, обычно в сочетании с другими аномалиями. Через отверстие артериальная кровь из левого желудочка (там выше давление) проходит в правый, увеличивая нагрузку на малый круг, а затем – и на левую часть сердца. Мышечная стенка увеличивается, на рентгене видно «шарообразное» сердце.
Лечение: если отверстие перегородки маленькое и особо не влияет на кровообращение, то операция не требуется. В случае серьёзных нарушений оперативное вмешательство обязательно – отверстие ушивают, межжелудочковая перегородка становится нормальной.
Холестерин снизится до нормы! Поможет на…
Хитрый рецепт для чистки сосудов от вредного холестерина! 4 капли и все бляшки рассосутся…
Прогноз: пациенты живут долго, до глубокого преклонного возраста.
Отсутствие межжелудочковой перегородки, либо большой её дефект
Другое название – комплекс Эйзенменгера. Кровь смешивается в желудочках, в ней низок уровень кислорода, поэтому цианоз сильный. Перегружен малый круг кровообращения, сердце шарообразно увеличено. Виден сердечный горб, пульсация справа, для уменьшения одышки больные садятся на корточки (так называемое вынужденное положение).
Лечение: важно вовремя сделать операцию, пока стенка лёгочной артерии ещё имеет нормальное строение.
Прогноз: без адекватных мер пациенты редко живут до 20 – 30 лет.
Открытое овальное отверстие
Не зарастает перегородка между предсердиями. Кровь идёт слева – направо, по градиенту давления, стенка правого предсердия и желудочка утолщается, давление возрастает. Теперь идёт сброс уже справа – налево, и сердце увеличивается (гипертрофируется) в левых частях.
Небольшое отверстие не даёт особых проявлений, люди прекрасно живут с ним. Если дефект выражен, то виден акроцианоз, мучает одышка.
Сочетанный порок: незаращённое овальное отверстие и сужение митрального или аортального клапанов. Сердце сильно увеличивается в размерах, образуется «сердечный горб» — грудина выпячивается вперёд, бледность, одышка.
Лечение: оперативное, если дефекты серьёзно выражены и функционально опасны.
Прогноз: при изолированном пороке – положительный, при сочетанном – осторожный (в зависимости от стадии нарушения кровотока).
Незаращение артериального (боталлова) протока
После рождения ребёнка не прервалось сообщение между аортой и лёгочной артерией. Снова тот же принцип: кровь уходит из зоны высокого давления в зону более низкого, то есть из аорты по боталловому протоку в лёгочную артерию. Венозная кровь смешивается с артериальной, малый круг испытывает перегрузку. Сначала идёт увеличение правого, а затем и левого желудочка. Видна пульсация артерий на шее, развивается цианоз и сильная одышка (нехватка воздуха).
Прогноз и лечение: такой порок, если диаметр не заросшего протока невелик, может долго не давать о себе знать и не опасен для жизни. Если дефект серьёзен, операция неизбежна, а прогноз в большинстве случаев – негативный.
Сужение (коарктация) аорты
Наблюдается по ходу грудного и брюшного отделов аорты, чаще – в области перешейка. Кровь не может нормально поступать вниз, развиваются дополнительные сосуды между верхними и нижними частями тела.
Признаки: жар и жжение в лице, тяжесть в голове, онемение ног. Пульс напряжён на артериях рук, а на ногах – ослаблен. Артериальное давление, измеренное на руках, гораздо выше, чем на ногах (измеряем только лёжа!).
Лечение и прогноз: нужна операция по замене суженного участка аорты на трансплантат. После лечения люди живут долго и не испытывают никаких неудобств.
Тетрада Фалло
Тетрада Фалло — тяжелейший и самый частый порок у новорожденных. Анатомически – сочетанный, с нарушением выхода из правого желудочка лёгочной артерии и её сужением, большим отверстием в межжелудочковой перегородке, декстрапозицией (располагается справа, а не слева, как в норме) аорты.
Симптомы: цианоз даже после небольших нагрузок, развиваются приступы с тяжёлой одышкой и потерей сознания. Нарушается работа желудка и кишечника, есть расстройства нервной системы, рост и развитие ребёнка замедлены.
Лечение: в не слишком тяжёлых случаях – операция, устраняется стеноз (сужение) лёгочной артерии.
Прогноз: неблагоприятный. С сильным цианозом и глубокими нарушениями развития, к сожалению, дети не могут прожить долго.
Сужение (стеноз) устья лёгочной артерии
Обычно проблема в неправильном развитии клапанного кольца, реже причиной сужения легочной артерии может быть опухоль или расширение (аневризма) аорты. Дети отстают в развитии (инфантилизм), руки синюшные и холодные, иногда виден сердечный горб. Характерен вид пальцев на руках: они становятся похожи на барабанные палочки – с расширенными и утолщёнными кончиками. Основные осложнения – инфаркт (отмирание) лёгкого и гнойные процессы, тромбы, примерно в 1/3 случаев — туберкулёз.
Как лечить: только операция.
Прогноз: в зависимости от наличия и тяжести осложнений.
Резюме: врождённые пороки сердца, в большинстве своём, можно вылечить, как у детей, так и у взрослых. Операций на сердце бояться не надо, сейчас техника совершенствуется и кардиохирурги постоянно проходят обучение. Результат во многом зависит от общего состояния пациента и вовремя сделанной операции.
Видео: врожденные пороки сердца у детей
II. Приобретённые пороки сердца
В период от рождения и до формирования проблемы, сердце имеет нормальное строение, кровоток не нарушен, человек совершенно здоров. Основная причина приобретённых пороков сердца – ревматизм или другие заболевания, с локализацией патологических (связанных с болезнью) процессов именно в сердце и отходящих от него крупных сосудах. Изменённые клапаны могут сужать отверстия для входа и выхода крови – это называется стенозом, или расширять их по сравнению с нормой, формируя функциональную недостаточность клапанов.
В зависимости от степени дефекта и нарушения тока крови, ввели понятия компенсированных (за счёт утолщения стенок сердца и усиления сокращений, кровь проходит в нормальных объёмах) и декомпенсированных (сердце увеличивается слишком сильно, мышечные волокна не получают нужного питания, сила сокращений падает) приобретённых пороков.
Недостаточность митрального клапана
Неполное смыкание створок – результат их воспаления и последствий в виде склероза (замены «рабочих» эластичных тканей на жёсткие соединительные волокна). Кровь при сокращении левого желудочка забрасывается в обратном направлении, в левое предсердие. В итоге нужна большая сила сокращений, чтобы «вернуть» кровоток в сторону аорты, и гипертрофируется (утолщается) вся левая часть сердца. Постепенно развивается недостаточность по малому кругу, а затем – нарушение оттока венозной крови из большого круга кровообращения, так называемая застойная недостаточность.
Признаки: митральный румянец (розовато – голубой цвет губ и щёк). Дрожание грудной клетки, ощущается даже рукой – его называют кошачье мурлыканье, и акроцианоз (синюшный оттенок кистей и пальцев стоп, носа, ушей и губ). Такие живописные симптомы возможны только при декомпенсированном пороке, а при компенсированном их не бывает.
Лечение и прогноз: в запущенных случаях, для профилактики недостаточности кровообращения, требуется замена клапана на протез. Пациенты живут долго, многие даже не подозревают о болезни, если она – в стадии компенсации. Важно вовремя лечить все воспалительные заболевания.
Митральный стеноз (сужение клапана между левым предсердием и желудочком)
Стеноз митрального клапана встречается чаще (в 2 – 3 раза) у женщин, по сравнению с мужчинами. Причина – ревматические изменения эндокарда, внутренней оболочки сердца. Такой порок редко бывает изолированным, обычно он сочетается с проблемами клапана аорты и трёхстворчатого.
Кровь не поступает в нормальном количестве из предсердия в левый желудочек, растёт давление в системе левого предсердия и лёгочных вен (по ним артериальная кровь из лёгких входит в сердце), возникает приступ отёка лёгких. Немного подробнее: в лёгких идёт замена СО2 на кислород в крови, происходит это через мельчайшие, со стенкой всего в одну клетку толщиной, капилляры альвеол (пузырьков). Если повышается давление крови в системе лёгочных капилляров, то жидкая часть «продавливается» в полость альвеол и заполняет их. При вдохе воздух «вспенивает» эту жидкость, усугубляя проблему с газообменом.
Картина отёка лёгких: клокочущее дыхание, розоватая пена изо рта, общий цианоз. В таких случаях сразу вызывайте «скорую», а до приезда врачей усадите человека, если есть мочегонное в ампулах и вы умеете делать уколы – введите препарат внутримышечно. Цель – уменьшить объём жидкости, тем самым снизить давление в малом круге и отёк.
Последствия: по прошествии времени, если проблему не решать, образуется митральное лёгкое со склерозом ткани и уменьшением полезного для газообмена объёма лёгких.
Признаки: одышка, митральный румянец и акроцианоз, приступы сердечной астмы (затруднён вдох, а при бронхиальной астме человеку трудно сделать выдох) и отёка лёгких. Если митральный стеноз появился в детстве, то видно уменьшение грудной клетки слева (симптом Боткина), отставание в развитии и росте.
Лечение и прогноз: важно вовремя определить, насколько критически сужено митральное отверстие. Если сужение небольшое, то человек живёт нормальной жизнью, но при площади менее 1,5 квадратных сантиметров необходима операция. После неё нужно регулярно проходить противоревматические курсы лечения.
Недостаточность аортальных клапанов
Аортальные пороки сердца – на втором месте по частоте, чаще встречаются у мужчин, в 1/2 случаев сочетаются с митральными пороками. Причиной возникновения могут быть как ревматические, так и атеросклеротические изменения аорты.
Во время систолы (сокращения и сжатия) левого желудочка, кровь проходит в аорту, это – в норме. Если аортальный клапан полностью не закрывается, либо аортальное отверстие расширено, то кровь возвращается обратно в левый желудочек во время его «расслабления» — диастолы. Идёт перерастяжение и расширение его полости (дилатация), сначала только компенсаторная (временное «сглаживание» неудобств для сохранения функции), а затем растягивается левое предсердие и митральное отверстие. В итоге получаем застой в малом круге, гипертрофию мышечных стенок сердца.
Признаки: если порок декомпенсирован, при измерении артериального давления нижняя цифра (диастолическое давление) может падать практически до нуля. Пациенты жалуются на головокружение, если быстро меняется положение тела (лёг – встал), приступы удушья по ночам. Кожа бледная, видна пульсация артерий на шее (пляска каротид) и покачивание головы. Зрачки глаз и капилляры под ногтями (видно при надавливании на ногтевую пластину) также пульсируют.
Лечение: профилактическое – при компенсированном пороке, радикальное – вшивается искусственный аортальный клапан.
Прогноз: изолированный порок примерно в 30% находят случайно, при плановом обследовании. Если дефект клапана невелик и нет выраженной сердечной недостаточности, люди даже не подозревают о пороке и живут полноценной жизнью.
Стеноз устья аорты, изолированный порок
Затруднён выход крови из левого желудочка в аорту: для этого требуется больше усилий, и мышечные стенки сердца утолщаются. Чем меньше аортальное отверстие, тем более выражена гипертрофия левого желудочка.
Признаки: связаны с уменьшением поступления артериальной крови к головному мозгу и другим органам. Бледность, головокружения и обмороки, сердечный горб (если порок развился в детстве), приступы болей в сердце (стенокардия).
Лечение: снижаем физ.нагрузки, проводим общеукрепляющее лечение – если нет выраженной недостаточности кровообращения. При тяжёлых случаях – только операция, замена клапана или рассечение его створок (комиссуротомия).
Комбинированный аортальный порок
Два в одном: недостаточность клапанов + сужение устья аорты. Такой аортальный порок сердца встречается намного чаще, чем изолированный. Признаки – те же, что и при стенозе устья аорты, только менее заметны. В тяжёлых вариантах начинается застой в малом круге, сопровождается сердечной астмой и отёком лёгких.
Лечение: симптоматическое и профилактическое – в лёгких случаях, в тяжёлых – операция, замена аортального клапана либо рассечение его «сросшихся» створок. Прогноз для жизни – благоприятный, при адекватном и вовремя проведённом лечении.
Видео: причины, диагностика и лечение аортальных стенозов
Недостаточность трикуспидального (трёхстворчатого) клапана
Из-за неплотного закрытия клапана,кровь из правого желудочка забрасывается обратно в правое предсердие. Его способность компенсировать порок невысока, поэтому быстро начинается застой венозной крови в большом круге.
Признаки: цианоз, вены шеи переполнены и пульсируют, артериальное давление немного понижено. В тяжёлых случаях – отёки и асцит (скопление жидкости в брюшной полости). Лечение – консервативное, в основном для ликвидации венозного застоя. Прогноз – в зависимость от тяжести состояния.
Стеноз правого атриовентрикулярного (между правым предсердием и желудочком) отверстия
Затруднён отток крови из правого предсердия в правый желудочек. Венозный застой быстро распространяется на печень, она увеличивается, затем развивается сердечный фиброз печени – активная ткань замещается соединительной (рубцовой). Появляется асцит, общие отёки.
Признаки: боль и ощущение тяжести в подреберье справа, цианоз с жёлтым оттенком, всегда – пульсация шейных вен. Артериальное давление снижено; печень увеличена, пульсирует.
Лечение: направлено на снижение отёков, но лучше не тянуть с операцией.
Прогноз: нормальное самочувствие возможно при умеренной физ. активности. Если появилась мерцательная аритмия и цианоз – быстро к кардиохирургу.
Резюме: приобретённые – в основном ревматические пороки сердца. Лечение их направлено как на основное заболевание, так и на уменьшение последствий порока. В случае серьёзной декомпенсации кровообращения, эффективны только операции.
Важно! Лечение пороков сердца может иметь больше шансов на успех, если люди будут вовремя приходить к врачу. Причём недомогание, как причина явки к эскулапу, совершенно не обязательна: вы можете просто спросить совета и, при необходимости, пройти элементарные обследования. Умный доктор не допускает, чтобы его пациенты болели. Важная ремарка: возраст врача особого значения не имеет. Действительно важны — его профессиональный уровень, способность к анализу и синтезу, интуиция.
Шаг 2: после оплаты задайте свой вопрос в форму ниже ↓ Шаг 3: Вы можете дополнительно отблагодарить специалиста еще одним платежом на произвольную сумму ↑
Сестринский уход за госпитализированными детьми
Врожденные пороки сердца у детей лечат в условиях стационара, и в большинстве случаев хирургическим путем.
Сестринский процесс в таких случаях направлен на подготовку детей к операции и на скорейшую их реабилитацию в послеоперационный период.
Обязанности медицинского персонала в до- и послеоперационной палате:
- Дать полную информацию о симптомах болезни, ее течении, возможных осложнениях, прогнозах, тактике медицинских вмешательств.
- Медперсонал должен оказывать поддержку родителям на всех этапах лечения.
- Создавать комфортные условия, следить за санитарным состоянием помещений и проводить профилактические мероприятия, направленные на борьбу с инфекциями внутри больницы.
- Готовить детей к операции и осуществлять послеоперационный уход.
- Проводить необходимые манипуляции.
- Собирать материал для биологических исследований.
- Измерять температуру и следить за физическим состоянием ребенка.
- Следить за правильным питанием госпитализированных детей.
Как осуществляется сестринский процесс при пороках сердца?
Другие сердечные патологии
07.10.2016
12.2 тыс.
8.2 тыс.
2 мин.
Сестринский процесс при пороках сердца у пациентов имеет важное значение при лечении сердечно-сосудистых заболеваний. В наши дни большая часть смертей происходит по причине нарушений работы сердечно-сосудистой системы, в частности, пороки сердца становятся причиной массовой смертности. Остановимся подробней на теме: сестринский процесс при пороках сердца.
- 1. Суть патологии
- 2. Общие принципы ухода за больными
Пороки сердца – это существенные изменения в устройстве клапанов и прочих компонентов сердечно-сосудистой системы, результатом которых становится сбой во внутрисердечной и системной гемодинамике.
Приобретенные пороки сердца по своей структуре – клапанные. Клапанные пороки сердца бывают следующими:
- дефекты в работе клапанов;
- стеноза устья;
- комбинированный дефект клапана и стеноза устья;
- сочетания дефекта стеноза устья и работы клапана;
- без преобладания комбинации пороков клапана.
Стеноз клапана – сужение отверстия, в котором располагается клапан, образованный сращиванием нескольких клапанов. Недостаточность клапана – это несмыкание клапана в период диастолы, причина этого – разрушения или повреждения створок, а также расширение фиброзного кольца клапана, которое проявляется неполным смыканием створок.
Порок бывает компенсированным и декомпенсированным. Компенсация порока – это, когда порок есть в наличии, но нет его клинических проявлений. При декомпенсации есть порок и имеются его симптомы.
Порок может стать результатом ревматизма, эндокардита как инфекционного заболевания, постинфарктного кардиосклероза, эндокардита в случае системных заболеваний.
Как и при прочих заболеваниях, при пороках сердца важен сестринский уход за пациентами, страдающими от пороков сердца. В чем он заключается и какова цель такого ухода?
Медицинская сестра кардиоотделения подчиняется кардиологу и осуществляет свою деятельность под его руководством.
В своей работе медсестра руководствуется должностной практикой, а также рекомендациями методического плана, направленными на совершенствование деятельности медицинского персонала среднего уровня, работающего в стационарных учреждениях, согласно которым она обязана:
- организовывать свое рабочее время рационально, как в отделении, так и в кабинете профилактики;
- сделать все возможное, чтобы снизить риск проникновения бактерий в организм больного (следовать правилам и нормам работы, осуществлять хранение, дезинфекцию и использование инструментов);
- проводить этапы сестринского ухода за пациентами (правильно оценить общее состояние пациента на момент поступления, обработать данные и сведения о его здоровье, спланировать уход при согласии на то пациента, а также осуществлять контроль результативности проведенных мероприятий);
- немедленно и на качественном уровне обеспечивать выполнение процедур и указаний врача, оказывать ассистентскую помощь при осуществлении врачебных манипуляций;
- своевременно уведомлять об обнаруженных осложнениях и нарушениях самочувствия больного, имеющих место при проведении врачебных манипуляций;
- обеспечивать правильное хранение и использование материалов и инструментов;
- осуществлять взаимодействие с сотрудниками лечебного учреждения и прочих служб, действующих в интересах пациента;
- вести учетно-отчетную медицинскую документацию;
- проходить курсы повышения квалификации;
- проводить санитарно-просветительскую работу в целях профилактики и укрепления здоровья пациентов.
В ситуации ухода за пациентами, страдающими от заболеваний органов кровообращения, больные адресуют медсестре разнообразные жалобы на самочувствие. При пороках сердца часто имеет место наличие болевых ощущений в области груди, сердцебиение, одышка, удушье, отечность, ощущение болезненных перебоев в работе сердца.
При наблюдении за пациентами различают мероприятия общего назначения и специального назначения.
Общие мероприятия заключаются в постоянном уходе, наблюдении за изменением состояния здоровья, в этих мероприятиях особую потребность испытывает сам пациент.
Специальные мероприятия – это проведение диагностики заболеваний сердца, профилактика возникновения пороков, донесение информации до населения, пропаганда здорового образа жизни.
Источник: https://vashflebolog.com/other-heart-diseases/sestrinskij-process-pri-porokax-serdca.html
Помощь в реабилитации детей с ПС
При врожденных пороках сердца основной задачей персонала больницы является спасение жизни детей, заключающееся в проведении мероприятий, направленных на сохранение тканей сердца и предотвращение осложнений.
Для этого медсестра, выполняя указания врачей, вводит маленьким пациентам антибиотики, препараты для иммунной коррекции, дезинтоксикационные средства.
Задачи медсестры на этапе реабилитации пациентов:
- Выполнять назначения врача, проводить манипуляции и профилактику.
- Вовремя докладывать врачу о возникающих проблемах для немедленного их решения.
- Готовить пациентов к операции и оказывать поддержку родителям.
- Давать советы по диетическому питанию и следить за их выполнением.
При ВПС часто возникают неотложные состояния, такие как одышка, обмороки, цианоз, медицинский персонал должен вовремя распознавать эти состояния и оказывать доврачебную медицинскую помощь.
В сестринский процесс входит профилактическая работа с будущими матерями, направленная на правильный образ жизни, снижающий риск рождения детей с пороками сердца.
Сестринская помощь в обучении родителей
Сердца у детей растут так же быстро, как и они сами, и состояние маленького пациента очень быстро меняется. Родители должны уметь делать ряд процедур из доврачебной и экстренной помощи:
- В первую очередь родители должны научиться оказывать помощь при удушье.
- Врожденный миокардит способен затормаживать психическое развитие ребенка, необходимо научить родителей правильно обращаться с больным, чтобы он не чувствовал гиперопеки и не превратился в капризного и слабого недотрогу.
- Необходимо научить родителей относиться с уважением и пониманием друг к другу, не выделять больного ребенка на фоне других, здоровых детей.
- Родители должны уметь правильно проводить лечебную физкультуру. Следить за тем, чтобы ребенок не перенапрягался.
- Родители должны понимать важность постоянного контроля за ребенком со стороны кардиолога-педиатра. Они должны регулярно водить малыша на обследование к врачу. При врожденных пороках ситуация может очень резко измениться, и вместо плановой операции придется делать экстренную. Все эти изменения видит врач-кардиолог, поэтому нельзя пренебрегать визитами к нему.
- Важно убедить родителей в целесообразности оформления документов на получение инвалидности и, как следствие, денежного пособия.
Показатели эффективности сестринского процесса
Основным показателем эффективности сестринского процесса является «лист наблюдения», в котором регистрируется последовательность лечебных мероприятий и основные гемодинамические показатели.
В документе указываются:
- резус-фактор и группа крови;
- возраст пациента;
- реакция на лекарственные средства;
- особенности диеты;
- контроль за выделениями;
- общая динамика состояния;
- шкала Ватерлоу (оценка степени риска возникновения пролежней).
Лист наблюдения позволяет медсестре правильно организовать работу и оценить ее результаты.
Помощь медперсонала при экстренном оперативном вмешательстве
При тяжелом пороке сердца у новорожденных требуется немедленное оперативное вмешательство.
Медицинская сестра составляет план подготовки к операции.
В плане подготовки:
- анамнез;
- результаты общего осмотра;
- результаты пальпации, перкуссии и аускультации.
Персонал занимается сбором материала для анализов, мочи и крови, доставляет младенца на рентген, УЗИ, Эхо, кардиограмму и другие исследования, подготавливает новорожденного к операции.
В обязанности медицинской сестры входят беседы с родителями и их психологическая подготовка к предстоящему оперированию их ребенка, а также осуществление послеоперационного ухода.
Сестринская помощь при приобретенных пороках сердца.
Порок сердца — нарушение анатомического строения сердца и возникающее при этом нарушение гемодинамики. Пороки бывают:
1) Врожденные — нарушение перегородок между предсердиями и желудочками. Проявляются в раннем детстве. 2) Приобретенные — в 80% случаев связаны с развитием пороков сердца. — последствий перенесенного септического эндокардита, но при этом поражаются изолированно аортальные клапаны. — атеросклероз (поражение всех клапанов). — хроническое сифилитическое поражение — изолированное положение клапанов аорты. — диффузное заболевание соединительной ткани
Лекция № 9 Тема: « Сестринский уход при заболеваниях сердца»
Лекция
№ 9
Тема: « Сестринский уход при заболеваниях сердца»
Содержание:
—
Врождённые пороки сердца (ВПС ) —
Ревматизм
Закладка сердца происходит на 3-8 неделе внутриутробного развития. К концу 4-ой недели сердце начинает сокращаться, к концу 6-ой имеет четырёх камерное строение, к 8 неделе сердце анатомически почти сформировано.
ВПС
— это аномалии морфологического развития сердца и магистральных сосудов, возникшие в результате нарушения процессов эмбриогенеза.
Этиология:
1 – генетическое наследование ( ВПС у родственников 1 степени родства) – степень риска составляет 30-50%
2 – вирусные заболевания матери во время беременности ( краснуха, грипп, герпетическая, энтеровирусная инфекции и др.) 3 – хронические заболевания матери, протекающие с гипоксией (БА, ГБ, СД и др.) 4 – профессиональные вредности ( лакокрасочное производство, парикмахер, в салонах красоты и др.) 5 – возраст матери старше 35, отца старше 50 лет 6 – интоксикации ( алкогольная, никотиновая и др.) 7 – внутриутробные инфекции
Классификация
:
1- пороки с обогащением МКК
(МКК- малый круг кровообращения) – ОАП( открытый артериальный проток), ДМПП ( дефект межпредсердной перегородки), ДМЖП ( дефект межжелудочковой перегородки).
2 – пороки с обеднением МКК
— ИСЛА (изолированный стеноз легочной артерии- без цианоза), тетрада Фалло ( с цианозом)
3 – пороки с обеднением БКК
( БКК- большой круг кровообращения) – коарктация аорты ( без цианоза)
4- пороки без нарушения гемодинамики
— аномалии расположения сердца и сосудов и др.
Общие клинические проявления, позволяющие заподозрить наличие ВПС:
-деформация грудной клетки слева или по середине – изменения цвета кожи: бледность, цианоз или акроцианоз ( цианоз пяток, пальцев, кончика носа, ушей, подбородка) – одышка, особенно в покое – изменение частоты сердечных сокращений, качеств пульса – патологическая пульсация сосудов – расширение границ сердца – систолический шум в области сердца ( У 25% ) – отставание в физическом развитии
Фазы развития пороков:
1- фаза первичной адаптации (аварийная) длится 1 год – ребёнок приспосабливается к нарушениям гемодинамики. 2- фаза относительной компенсации от 2 до 5 лет. 3- фаза терминальная, наступает после истощения защитных приспособительных механизмов и характеризуется расстройством кровообращения, не поддающимся лечению.
Пороки с обогащением МКК:
ОАП – открытый артериальный ( Баталлов) проток
В норме артериальный проток перестаёт функционировать и закрывается в первые часы, дни, реже в 2-3 месяца жизни. При незаращении протока часть крови сбрасывается из аорты в легочную артерию, в результате чего и возникает гиперволемия МКК. Клинические проявления ОАП
: одышка, боли в области сердца, повышенная утомляемость ( дети вяло сосут, с перерывами для отдыха), увеличение размеров сердца, при аускультации во втором межреберье слева от грудины определяется грубый, «машинный» систолический шум, который проводится на аорту, шейные сосуды и в межлопаточную область. Дети с ОАП часто и длительно болеют бронхитами и пневмонией, при этом симптомы интоксикации не выражены, но всегда выслушивается большое количество влажных хрипов.
ДМПП – дефект межпредсердной перегородки
Кровь через дефект в перегородке частично забрасывается из левого предсердия в правое. В правой половине сердца повышается давление, развивается гипертрофия правого предсердия. Первые клинические проявления
появляются в 5-6 месяцев – кашель, частые ОРЗ, плохая прибавка в массе, бледность кожи. При небольшом дефекте жалоб нет. Диагностируется порок чаще в 2-3 года. При аускультации выслушивается систолический шум во 2-3 межреберье слева от грудины, иногда отмечается расширение и пульсация шейных вен.
ДМЖП – дефект межжелудочковой перегородки
Если дефект
располагается
в мышечной части перегородки
, то диаметр отверстия не большой ( до 1 см.) и нарушения гемодинамики не отражаются на состоянии ребёнка. Жалоб нет, однако при аускультации выслушивается грубый, скребущий систолический шум с эпицентром в 4-5 межреберье слева от грудины.
Дефекты в мембранозной части
более широкие и значительная часть крови из левого желудочка сбрасывается в правый. Оба желудочка работают с большой нагрузкой.
Клинически
у больного отмечается быстрая утомляемость, одышка, периодически кашель, цианоз, отставание в физическом развитии, деформация грудной клетки. Границы сердца расширены, верхушечный толчок высокий, разлитой, смещён вниз. При аускультации – систолический шум слева от грудины, который проводится во всех направлениях.
Пороки с обеднением МКК:
ИСЛА – изолированный стеноз легочной артерии
При этом пороке затруднён выброс крови из правого желудочка в легочную артерию. Клинически порок
проявляется жалобами на быструю утомляемость, боль в области сердца, одышку. Обращает на себя внимание
выраженная бледность
. Во 2-ом межреберье слева от грудины выслушивается грубый систолический шум, который проводится в левую подключичную область и на сонные артерии. Первый тон на верхушке сердца усилен, второй тон на легочной артерии ослаблен или отсутствует.
Тетрада Фалло
Порок включает сочетание четырёх аномалий:
1 – стеноз легочной артерии; 2 – дефект межжелудочковой перегородки; 3 – транспозиция аорты вправо; 4 – гипертрофия правого желудочка. МКК недостаточно обеспечивается кровью, в БКК через аорту, которая располагается над дефектом в межжелудочковой перегородке, поступает смешанная кровь – артериальная из левого и венозная из правого желудочка. В связи с сужением легочной артерии и повышенным давлением в аорте правый желудочек гипертрофируется.
Клиника
: первый признак порока –
одышка
появляется вначале при кормлении и беспокойстве, а затем и в покое.
Цианоз
редко заметен сразу после рождения, чаще появляется к 2-3 месяцам. С рождения выслушивается
грубый систолический шум
во
2-3 межреберье
. Как правило дети отстают в физическом и психомоторном развитии, после года появляется деформация пальцев –
« барабанные палочки»,
определяется эпигастральная пульсация и систолическое дрожание слева от грудины.
НаRg-грамметень сердца в виде «башмачка»,
в периферической крови –
полицетемия
(повышен гемоглобин и эритроциты). Нередки
одышечно – цианотические кризы
, которые сопровождаются усилением одышки и цианоза, потерей сознания, судорогами у грудных детей. У старших детей отмечаются более лёгкие приступы, во время которых ребёнок принимает вынужденное положение на корточках. Дети жалуются на головную боль, головокружение, могут быть обмороки. Осложнения: гипоксическая кома, тромбоэмболия, септические (абсцессы, эндокардит ), кровотечения, дистрофия, сердечная недостаточность.
Пороки с обеднением БКК:
Коарктация аорты –
это сужение аорты в нижнем грудном или брюшном отделе, в результате которого сосуды нижней половины тела получают мало крови, а выше места сужения наблюдается наоборот гипертензия.
Клиника:
жалобы появляются поздно и связаны с синдромом гипертонии и декомпенсацией сердечной деятельности. Чаще болеют мальчики.
Больные жалуются на головную боль, головокружение, шум в ушах,носовые кровотечения, зябкость стоп
. При осмотре бросается в глаза лучшее развитие верхней половины туловища в сравнении с нижней. Характерно
высокое АД наруках ( до 250-300 мм рт. ст.)и одновременно снижение его на нижних конечностях,иногда до 0
( в норме АД на ногах должно быть выше чем на руках на 15 – 20 мм рт. ст.) Пульс на нижних конечностях слабый, на верхних – напряжённый. На Rg-грамме грудной клетки- « узуры» на 4-9 парах рёбер.
Осложнения:
разрыв аорты, сердечная недостаточность, геморрагический инсульт, развитие аневризмы аорты.
Диагностика ВПС
основывается на данных анамнеза, характерных клинических проявлениях и данных дополнительных методов исследования: ЭКГ, ФКГ, Rg-грамма органов грудной клетки, ангиография сердца, УЗИ, зондирование полостей сердца.
Лечение ВПС
. Основной метод – хирургическая операция, которая приводит к нормализации гемодинамических нарушений. Наиболее благоприятный срок для операции 3 – 12 лет. Консервативное лечение включает неотложную помощь при острой сердечной недостаточности и гипоксическом приступе, лечение осложнений и поддерживающая терапия.
Ревматизм
— это системное заболевание соединительной ткани инфекционно-аллергической природы с преимущественным поражением сердца, а также суставов и нервной системы. Наиболее часто встречается у детей в возрасте 7-15 лет.
Этиология.
Вызывает β- гемолитический стрептококк гр. А.
Начинается через 2-3 недели после ангины или скарлатины (или другой стрептококковой инфекции).
Выделяют три основные формы ревматического процесса:
1. Ревмокардит – поражение всех трех оболочек сердца.
2. Полиартрит – поражение суставов.
3. Хорея – поражение нервной системы.
Клиника ревмокардита:
I. Миокардит
– поражение мышцы сердца. У детей при ревматизме встречается в 100 %.
1. Температура чаще субфебрильная или нормальная,
2. кардиалгии (боли в области сердца),
3. тахикардия, переходящая в брадикардию,
4. расширение границ сердца влево,
5. глухость сердечных тонов,
6. систолический шум, чаще на верхушке сердца.
П. Эндокардит
– поражение внутренней оболочки сердца и клапанов, чаще митрального, реже аортального.
1. температура всегда повышена,
2. границы сердца расширены, вверх и влево,
3. основной синдром эндокардита – систолический шум «дующего» характера на верхушке сердца и усиление второго тона на легочной артерии. Примерно у 10 % больных поражается аортальный клапан. Это проявляется диастолическим шумом вдоль левого края грудины.
III. Перикардит
— поражение наружной оболочки сердца (перикарда.)
1. состояние ребенка очень тяжёлое,
2. температура всегда повышена,
3. одышка,
4. общий цианоз,
5. сильные боли в сердце, из-за которых дети принимают вынужденное сидячее положение,
6. при аускультации – резкая глухость сердечных тонов и аритмия.
Клиника полиартрита:
Поражаются симметрично средние и крупные суставы конечностей ( коленные, локтевые, голеностопные). Появляется боль, ограничение движения. Кожа над суставом гиперемирована, отёчная, горячая на ощупь.
Основные дифференциальные отличия ревматического полиартрита от ревматоидного:
1. Боль носит летучий характер;
2. Ревматический полиартрит после лечения проходит бесследно, не оставляя деформаций сустава.
Хорея
— это поражение нервной системы. Начинается постепенно: ухудшается сон и успеваемость в школе. Ребенок становится рассеянным, плаксивым, раздражительным. Через 1-2 недели появляется основной симптом хореи – гиперкинезы
( непроизвольные беспорядочные движения, подергивания мышц лица и конечностей, усиливающееся при эмоциях и исчезающие во сне ). Ребенок постоянно гримасничает, у него меняется почерк, походка становится шаткой, неуверенной.
Диагностика.
Основывается на данных анамнеза и клиники + АОК, где всегда повышено СОЭ, лейкоцитоз. В биохимическом анализе крови: появляется «С» реактивный белок, диспротеинемия, повышен фибриноген, повышен титр антистрептолизина – 0 (АСЛ – 0 ), антистрептогиалуронидазы (АСГ ), антистрептокиназы ( АСК ).
Лечение (в стационаре):
1. Строгий постельный режим (длительность устанавливается врачом) от 1 недели до 1 месяца и больше. Расширение режима только с разрешения врача. Уход за ребенком осуществляется в постели (расчесывание, умывание, кормление). Физиологические отправления с помощью подкладного судна.
2.Постельный режим (2-3 недели). Ребенку разрешается принимать участие в настольных играх в кровати.
3.Щадящий режим с разрешением ходить до столовой и в туалет.
За выполнением режима должна строго следить м/с палаты. При длительном постельном режиме возможно развитие пролежней. Поэтому необходим тщательный уход за кожей. Постель ребенка должна быть удобной, её необходимо перестилать, устраняя складки.
Медикаментозное лечение:
1. Антибиотики пенициллинового ряда
(амоксициллин, аугментин).
Макролиды
(спирамицин и др),
оральные цефалоспорины
(цефалексин, цефаклор) от 750 тыс. ЕД до 2 млн в сутки примерно на 10 дней, затем
бицилин – или бицилин 1
.
2. Противовоспалительные препараты
(вольторен, бруфен) +
антигистаминные
препараты,
3. Препараты, поддерживающие мышцу сердца: это препараты калия (панангин, орорат калия) – витамины, АТФ, ККБ.
4. Гормоны (в тяжёлых случаях),
5. При хорее препараты брома, ноотропил, валериана.
Питание:
полноценное, витаминизированное, богатое калием (изюм, курага, чернослив, печеный картофель, капуста). Несколько ограничивают белки, жиры и соль.
«Д» наблюдение:
У ревматолога как минимум 5 лет, иногда передаются в подростковый кабинет.
Проводится контроль OAK, ЭКГ, ФКГ, консультация ЛОР, стоматолога, невропатолога.
Профилактика:
1. Первичная (собственно профилактика ревматизма)- это санация очагов хронической инфекции, лечение стрептококковой инфекции.
2. Вторичная – профилактика обострения ревматизма: Бициллин и противовоспалительные препараты курсами весной и осенью. Мед. отвод от проф. прививок индивидуально (решается ревматологом).
Тема необъятна,
Приобретенные пороки сердца
Сестринский процесс при пороках сердца
Пороки сердца являются следствием органических поражений клапанного аппарата сердца, что приводит к нарушению кровообращения. Пороки могут быть врожденными и приобретенными.
Значительно чаще встречаются приобретенные
пороки сердца, возникающие вследствие ревматизма, сифилиса, инфекционного эндокардита, атеросклероза, травмы грудной клетки и др.
Различают пороки сердца: митральные
(недостаточность
клапана
и стеноз левого митрального отверстия),
аортальные
(недостаточность клапанов аорты и стеноз устья аорты),
трикуспидальные
(чаще — недостаточность трехстворчатого клапана),
пороки легочного клапана
(стеноз
устья и
недостаточность клапана).
Значительно чаще встречаются митральные и аортальные пороки сердца.
Пороки сердца могут быть сложными или сочетанными, когда одновременно имеет место недостаточность клапана и стеноз отверстия. В этом случае признаки двух пороков сочетаются.
Кроме того, бывают комбинированные пороки сердца,
когда имеются пороки сердца с локализацией на разных клапанах, чаще митрально-аортальные, например, стеноз митрального отверстия и недостаточность клапана аорты. И в этом случае признаки пороков сочетаются.
В большинстве случаев врожденные пороки сердца и аномалии развития крупных сосудов являются пороками эмбрионального развития сердечно-сосудистой системы.
Врожденные пороки
развития клапанов сердца и сосудов подразделяют на: 1) пороки с увеличенным кровотоком через легкие; 2) пороки с нормальным кровотоком через легкие; 3) пороки с уменьшенным кровотоком через легкие.
Приобретенные пороки сердца
Недостаточность митрального клапана. Такой вид порока сердца характеризуется неполным смыканием створок во время систолы левого желудочка в результате поражения клапанного аппарата.
Этиология
. Митральный клапан поражается при атеросклерозе, ревматизме
(органические поражения);
при чрезмерном расширении левого желудочка, фиброзного кольца и круговых мышц атриовентрикулярного отверстия (миокардит, кардиопатия, инфаркт миокарда) —
относительная недостаточность клапана.
При эндокардите происходит деформация клапана, укорочение створок клапана, а также прикрепленных к ним сухожильных нитей. Возникает препятствие для сближения створок во время систолы.
В норме в фазу систолы предсердно-желудочковое отверстие плотно закрыто, вся кровь из левого желудочка
поступает в
аорту. При
недостаточности митрального клапана какой-то
объем крови возвращается в предсердие во время
систолы
желудочков. Объем
крови,
находящейся в предсердии, увеличивается.
Постоянное переполнение левого предсердия вызывает повышение давления в нем, вследствие чего развивается расширение его полости и гипертрофия мышцы. В левый желудочек крови будет поступать больше нормы, что в дальнейшем вызывает расширение его полости и гипертрофию миокарда.
Недостаточность митрального клапана компенсируется за счет гипертрофии миокарда левого желудочка и предсердия. В ряде случаев левое предсердие, расширяясь, более не способно к полному опорожнению крови, в результате чего возникает застой крови в левом предсердии, а затем в малом круге кровообращения. Развивается застойная недостаточность кровообращения — сердечная недостаточность.
Этиология
Приобретенные пороки сердца — это заболевания, в основе которых лежат морфологические и/или функциональные нарушения клапанного аппарата (створок клапанов, фиброзного кольца, хорд, папиллярных мышц), развившиеся в результате острых или хронических заболеваний и травм, нарушающие функцию клапанов и вызывающие изменения внутрисердечной гемодинамики.
ПРИОБРЕТЕННЫЕ ПОРОКИ СЕРДЦА
Вопросы: Приобретённые пороки сердца. Определение. Этиология. Классификация. Нарушение гемодинамики при пороках сердца. Понятие «компенсация», «декомпенсация».
Дифференциальная диагностика основных видов пороков сердца (митральный, аортальный). Течение и осложнения. Принципы лечения (консервативное, хирургическое). Уход за больными. Динамическое наблюдение.
Пороки сердца и беременность.
Частота. ППС встречаются у 1,4-2% населения и приводят к стойкой потере трудоспособности.
1. ревматизм – более 75% случаев ( у молодых пациентов в 95-97%)
2. инфекционный эндокардит
3. атеросклероз и кальциноз 25%
4. сифилис – вызывает порок аортального клапана
5. инфаркт миокарда
6. другие, редкие причины
Различают два вида ППС:
1) Недостаточность клапанов, когда измененные и деформированные створки не закрывают полностью клапанное отверстие и через образующуюся щель осуществляется обратный ток крови;
2) Стеноз клапанного отверстия, чаще всего вследствие срастания створок клапана у основания, и возникает препятствие для свободного тока крови.
Если имеется одновременное поражение клапана сердца по типу стеноза и недостаточности, порок считается сочетанным, а если поражаются разные клапаны – комбинированным. Сочетанные пороки могут быть с преобладанием стеноза, недостаточности или без четкого преобладания.
При формировании диагноза комбинированного порока на первое место ставится более выраженное поражение. Например,
комбинированный порок сердца: сочетанный митральный порок с преобладанием стеноза, недостаточность аортального клапана.
Более половины всех приобретенных пороков сердца приходится на поражения митрального клапана и около 10–20% — аортального клапана.
Для пороков ревматической этиологии характерно формирование сочетанных и комбинированных форм поражений.
Пороки клапана легочной артерии и трехстворчатого клапана в изолированном виде встречаются редко. Чаще наблюдается относительная недостаточность этих клапанов, обусловленная повышением давления в легочной артерии.
Формирование порока продолжается 1—3 года.
Классификация пороков (Нью-йоркской ассоциации кардиохирургов).
Согласно этой классификации все пороки можно поделить на 4 класса.
1. Первый функциональный класс – порок есть, но изменений в отделах сердца нет (порок незначим), пример пролапс митрального клапана.
2. Второй функциональный класс – есть изменения со стороны сердца, но они обратимы. Изменений в других органах нет. Успех операции 100%.
3. Третий функциональный класса – появляются необратимые изменения со стороны сердца и обратимые изменения со стороны других органов.
4. Четвертый функциональный класс характеризуется появлением необратимых изменений со стороны других органов и систем.
Эта классификация позволяет оценить прогноз трудоспособности, дать рекомендации относительно физической активности.
Клинические проявления любого ППС могут быть включены в три основных синдрома:
· синдром клапанного поражения,
· синдром патологического процесса, приведшего к развитию порока сердца (ревматизма, инфекционного эндокардита или др.);
· синдром нарушений системного кровообращения (чаще всего хронической сердечной недостаточности).
Синдром поражения сердечного клапана включает две группы симптомов: прямые (клапанные) и непрямые, или косвенные.
Появление прямых симптомов
обусловлено нарушением функционирования патологически измененного клапана. Их наличие делает диагноз порока достоверным.
К числу этих признаков относят выявляемые пальпаторно феномены систолического или диастолического дрожания («кошачьего мурлыканья»), данные аускультации сердца (изменения тонов, появление шумов и дополнительных тонов), результаты фонокардиографии и ультразвукового исследования сердца (состояние хорд, створок, особенности их движения в ту или иную фазу сердечного цикла, площадь клапанных отверстий, наличие обратного тока крови).
К непрямым симптомам
относятся: компенсаторная гипертрофия и дилатация различных отделов сердца, нарушение кровотока в различных сосудистых областях.
Выраженность непрямых признаков (наличие сердечной недостаточности) характеризует тяжесть течения порока.
Компенсированные пороки сердца– пороки, не сопровождающиеся недостаточностью кровообращения.
Декомпенсированные пороки сердца– пороки, сопровождающиеся недостаточностью кровообращения по малому или большому кругу кровообращения.
СТЕНОЗ ЛЕВОГО АТРИО-ВЕНТРИКУЛЯРНОГО ОТВЕРСТИЯ (митральный стеноз)
Cтеноз левого атрио-вентрикулярного отверстия является наиболее распространенным приобретенным пороком сердца. Практически во всех случаях он развивается вследствие ревматического эндокардита.
Суть анатомических изменений заключается в сращении створок клапана по свободному краю, склерозировании их и сухожильных нитей. Клапан приобретает вид воронки или диафрагмы с узким отверстием в середине.
Изменения гемодинамики. Площадь левого атрио-вентрикулярного отверстия у здоровых лиц составляет 4-6 кв.см.
Существенные гемодинамические нарушения развиваются, когда поперечное сечение отверстия уменьшается до 1,5 кв.см.
Сужение митрального отверстия создает препятствие для изгнания крови из левого предсердия, которое переполняется кровью (оставшейся в предсердии и поступающей по легочным венам).
Для обеспечения нормального кровенаполнения левого желудочка включается ряд компенсаторных механизмов:
1. Ускорение тока крови через суженное отверстие обеспечивается гипертрофией левого предсердия, а затем его дилатацией (расширение) и возрастанию давления в нем и далее в легочных венах, капиллярах, артериолах и легочной артерии. Развивается легочная гипертензия.
2. Дальнейший рост давления в левом предсердии и легочных венах вследствие раздражения барорецепторов вызывает рефлекторное сужение артериол (рефлекс Китаева).
Рефлекс Китаева предохраняет легочные капилляры от чрезмерного повышения давления и выпотевания жидкой части крови в полость альвеол, но сужение легочных артериол ведет к значительному повышению давления в легочной артерии.
Длительный спазм артериол ведет к сужению просвета и диффузным склеротическим изменениям легочной артерии.
3. Уменьшение просвета легочной артерии увеличивает нагрузку на правый желудочек, что вызывает его гипертрофию, а затем и дилатацию.
4. Значительный подъем давления в легочной артерии и правом желудочке затрудняет опорожнение правого предсердия, что приводит к росту давления в его полости и развитию гипертрофии, а затем к дилятации. Развивается декомпенсация по большому кругу кровообращения.
Не нашли то, что искали? Воспользуйтесь поиском:
Источник: https://studopedia.ru/1_90454_etiologiya.html
Первый слайд презентации: Сестринский уход при пороках сердца
Порок сердца – стойкий дефект в строении сердца, характеризующийся анатомическими изменениями клапанного аппарата, крупных сосудов, ведущий к нарушению гемодинамики и функции сердца.
Виды пороков сердца: врожденные – формируются в период внутриутробного развития плода и в большинстве случаев диагностируются в детском возрасте. Нередко сочетаются с другими дефектами развития приобретенные – возникают вследствие какого-либо заболевания (ревматическая лихорадка, атеросклероз, инфекционный эндокардит и др.)
Под влиянием этиологических факторов может быть: недостаточность клапана – вследствие нарушения целостности клапанов, сморщивания их, когда края становятся неровными, приводя к неполному их смыканию и регургитации крови (обратный ток); стеноз отверстия — вследствие сращения соседних створок, сужения отверстия к которому прикреплены клапаны, что приводит к недостаточному поступлению крови.
Типы пороков: изолированные – поражение 1 клапана или 1 отверстия комбинированные – поражение и клапана, и отверстия (митральный стеноз + недостаточность) сочетанные – митрально-аортальный, митрально-аортально-трикуспидальный порок. Фазы течения пороков: компенсация: несмотря на наличие дефекта, сердце справляется со своей работой за счет компенсаторных механизмов, к которым относятся гипертрофия мышцы и дилятация полости; декомпенсация: сердце не справляется со своей работой и происходит застой крови сначала в полостях, а затем в кругах кровообращения (малом, затем большом), что сопровождается симптомами сердечной недостаточности. При застое по МКК: одышка, приступы удушья, кашель с серозной мокротой розового цвета, кровохарканье, цианоз, отек легких. При застое по БКК: отеки конечностей, увеличение печени и ее болезненность, асцит, гидроторакс, гидроперикард, анасарка.
Диагностика пороков сердца: анамнез : перенесенная ОРЛ в детском и юношеском возрасте внешний осмотр : цианоз, бледность кожных покровов, наличие патологических пульсаций, деформации грудной клетки (сердечный горб) и др. аускультация: изменение тонов, появление шумов.
Виды приобретенных пороков и их симптомы
Существуют разные виды приобретенных пороков, которые имеют разные проявления и особенности развития.
Митральная недостаточность
Для патологического состояния характерно неполное перекрытие левого предсердно-желудочкового отверстия двустворчатым клапаном во время сокращения. Из-за этого кровь обратно забрасывается в предсердие.
Порок развивается в результате миокардита, миокардиодистрофии. Эти патологии ослабляют круговые мышечные волокна или поражают папиллярные мышцы, которые принимают участие в закрытии клапана во время систолы.
Относительная недостаточность не сопровождается видоизменением митрального клапана, но увеличивается в размере отверстие, и створки не могут перекрыть его полностью.
Может наблюдаться органическая форма недостаточности. Особое влияние при этом оказывает эндокардит вследствие ревматизма. Для него характерно формирование соединительной ткани на клапанных створках, постепенно вызывая их сморщивание и укорочение. Под влиянием этих изменений створки не могут полностью закрываться и образуют щель, через которую происходит обратный ток крови в полость предсердия.
Функциональная недостаточность нарушает работу мышечного аппарата, который регулирует закрытие клапана. При этом кровь забрасывается обратно в левый желудочек, а из него попадает в предсердие.
Если сердце компенсирует это нарушение, то больной не ощущает никакого дискомфорта и ничем не отличается от здорового человека. На этой стадии заболевание может оставаться довольно долго, но если сократительные способности миокарда ослабнут, развивается застойный процесс в кругах кровообращения.
При декомпенсации пациент страдает от:
- одышки;
- ощущения сердцебиения;
- цианоза;
- отеков нижних конечностей;
- болезненной и увеличенной печени;
- акроцианоза;
- набухания сосудов на шее.
Симптоматика нарастает постепенно с развитием ухудшения кровообращения и кислородной недостаточности.
Митральный стеноз
Атриовентрикулярное отверстие сужается в результате длительного течения ревматического или инфекционного эндокардита.
Стеноз отверстия возникает, если уплотнились и срослись клапанные створки.
Митральный клапан при этом приобретает форму воронки со щелью посередине. При длительном течении болезни происходит обызвествление тканей клапана.
С развитием патологии у человека наблюдается развитие:
- одышки;
- кашля с примесями крови в мокроте;
- перебоев и болезненных ощущений в области сердца.
Осмотр покажет, что пациент очень бледен, а щеки покрыты густым румянцем. Дети при этом могут быть инфантильными, страдают от недостаточного физического развития, наблюдается выпячивание грудной клетки из-за сильного биения сердца.
Показатели пульса на обеих руках при стенозе отличаются. Существует риск развития мерцательной аритмии.
Аортальная недостаточность
Если не полностью смыкаются полулунные заслонки, которые должны закрывать отверстие аорты, кровь во время расслабления из аорт возвращается в полость левого желудочка. Это состояние называют аортальной недостаточностью.
Патологический процесс развивается при:
- Ревматическом эндокардите.
- Инфекционном эндокардите.
- Атеросклерозе.
- Сифилисе.
- Травмах.
Во время ревматизма под влиянием воспалительных и склеротических процессов створки укорачиваются.
Если у человека сифилис или атеросклероз, то патологический процесс затрагивает саму аорту. Она расширяется и оттягивает створки клапана.
При септическом процессе распадаются части клапана, на них образуются дефекты, они рубцуются и укорачиваются.
На начальных стадиях развития усиливается работа левого желудочка, за счет чего и отсутствует ухудшение состояния. Постепенно происходит развитие коронарной недостаточности, из-за чего возникают боли в сердце. Они связаны с гипертрофическими изменениями в миокарде.
Декомпенсированный порок сердца проявляется:
- Слабостью.
- Бледностью кожи.
- Пульсацией в области крупных артерий.
- Ритмичным покачиванием головы.
- Изменением окраса ногтей.
- Сужением зрачков при сокращении и расширением во время расслабления.
Игнорировать эти проявления нельзя. Необходимо срочно посетить врача и пройти обследование.
Аортальный стеноз
Из-за сужения устья аорты кровь во время сокращения не попадает в нее из левого желудочка.
При выраженном стенозе и недостаточном выбросе крови в артерии наблюдаются проявления декомпенсации. Симптомы будут разные, в зависимости от того, кровоснабжение какого участка нарушилось:
- Миокарда. У пациента болит в области сердца по типу стенокардии.
- Головного мозга – болит и кружится голова, возможна потеря сознания.
Клиническая картина становится более выраженной, если пациент подвергается физическим или эмоциональным нагрузкам.
Так как сосуды недостаточно наполняются кровью, кожа бледнеет, пульс становится редким, снижается артериальное давление.
Также читают: Сердечная астма: причины, симптомы, диагностика и лечение, прогноз
Трискупидальная недостаточность
Отклонения наблюдаются в структуре и функциях трехстворчатого предсердно-желудочкового клапана. Болезнь возникает, если человек страдал от ревматизма, сепсиса, получил тяжелую травму в область сердца.
Обычно проблема сочетается с другими, в изолированной форме наблюдается очень редко.
Недостаточность сопровождается застойными процессами в венозных сосудах. Это приводит к:
- отекам;
- накоплению жидкости в брюшной полости;
- чувству тяжести справа под ребрами;
- болям, связанным с увеличением размера печени;
- посинением кожного покрова;
- набуханием и пульсированием вен на шее.
В этом состоянии наблюдается увеличение давления в венах. Застойные процессы, возникающие при трикуспидальных пороках, становятся причиной развития тяжелой формы сердечной недостаточности, сбоев в работы печени, почек, желудочно-кишечного тракта.
В серьезных случаях соединительная ткань начинает развиваться в печени, вызывая формирование сердечного фиброза и тяжелые нарушения обменных процессов.
Комбинированные пороки
Пороки, которые возникли вследствие ревматизма, часто комбинируются. Стеноз может сочетаться с недостаточностью, одновременно поражаются несколько клапанов.
Из всех комбинированных пороков чаще всего встречается недостаточность митрального клапана и стеноз отверстия.
Такие дефекты на начальных стадиях сопровождаются одышкой и посинением кожных покровов.
При более развитой митральной недостаточности изменений в показателях артериального давления и пульса не происходит. Если более развит стеноз, то пульс и систолическое АД снижаются, а диастолическое – повышается.
Комбинированные аортальные пороки обычно возникают под влиянием ревматического эндокардита.
При сочетанных пороках наблюдается симптоматика, характерная для каждого поражения по-отдельности. В этом случае очень важно выявить, какой клапан поражен больше всего, чтобы подобрать метод лечения и составить прогноз на будущее.
Слайд 8: ДМИ
ЭКГ: гипертрофия предсердий и желудочков, нарушения сердечного ритма. рентгенография сердца в трех проекциях: увеличение отдельных полостей сердца, состояние кровообращения в малом круге. ЭхоКГ : самый информативный метод исследования сердца.
Инвазивные методы (в кардиохирургических стационарах по строгим показаниям): зондирование правых и левых отделов сердца с манометрией, исследование газового состава крови из полостей сердца, контрастные рентгенологические методы. ЭФИ ( чрезпищеводная ЭхоКС )
Слайд 11: Стеноз митрального отверстия
Осложнения митрального стеноза: сердечная астма, отек легких аневризма легочной артерии аритмии (МА, ТП) тромбоэмболии.
Лечение митрального стеноза: Основные принципы : лечение основного заболевания режим: ограничение физической активности (начиная со средней степени сужения А V -отверстия), диета с ограничением соли и жидкости медикаментозная терапия : при тахикардии – бета-адреноблокаторы ; при легочной гипертензии, ХСН – диуретики ; сердечные гликозиды. хирургическое лечение — комиссуротомия
Еще совсем недавно пациентам с пороком сердца проводили только операцию на открытом сердце. Чтобы получить доступ к проблемному месту, хирурги вскрывали грудную клетку. К счастью, современные технологии позволяют проводить хирургические вмешательства щадящим способом. Теперь ликвидировать порок сердца можно с помощью специального устройства, которое раскрывается, как зонтик, и полностью перекрывает дефект сердечной перегородки.
Слайд 18: Митральная недостаточность
Как изолированный порок встречается редко, чаще всего со стенозом (комбинированный митральный порок) Причины развития митральной недостаточности: ОРЛ ИБС сифилис инфекционный эндокардит дилатационная кардиомиопатия
Клиническая картина: Жалобы: При компенсированной МН — порок выявляется случайно. При прогрессировании — жалобы на одышку при физической нагрузке, сердцебиения, затем и в покое; приступы сердечной астмы : кашель сухой или с незначительным количеством мокроты, часто с примесью крови (кровохарканье). Боли в области сердца (чаще, чем при МС): ноющие, колющие, давящие; не всегда связаны с физической нагрузкой.
Осложнения митральной недостаточности: тромбозы нарушения сердечного ритма эмболии (в почки, селезенку, конечности, мозг) острая левожелудочковая недостаточность (отек легких) ОИМ
Лечение митральной недостаточности: профилактика ревматизма, инфекционного эндокардита лечение основного заболевания режим: ограничение физической нагрузки (при умеренной и тяжелой МН) медикаментозная терапия : антикоагулянты, ИАПФ, нитраты, антагонисты кальция, мочегонные, сердечные гликозиды хирургическое лечение – протезирование клапана (до развития декомпенсации ЛЖ)
Дыхательная недостаточность и ее проявления
Многие годы пытаетесь вылечить ГИПЕРТОНИЮ?
Глава Института лечения: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день…
Читать далее »
Дыхательная недостаточность (ДН) не является самостоятельным заболеванием, а считается синдромом, сопровождающим патологические состояния с нарушением обмена кислорода в легких.
При таком процесс возникают нарушения либо в составе газов крови, или его поддержание происходит за счет перенапряжения системы, обеспечивающей внешнее дыхание.
Какие бывают виды?
Этот симптом подразделяется на острый и хронический процесс. Острая дыхательная недостаточность проявляется очень быстро.
При ней клиническая картина развивается в течение считанных часов, и без оказания срочной помощи представляет серьезную угрозу для жизни человека. Может возникать при наличии хронического процесса при его обострении.
Хроническая недостаточность может отмечаться у пациента на протяжении многих лет. Она бывает вследствие некоторых видов заболеваний, а также результатом не до конца вылеченного острого процесса.
Выделяют три степени тяжести дыхательной недостаточности:
- Первая степень — одышка появляется только при перегрузке.
- Вторая характеризуется одышкой при совершении ежедневных дел.
- При третьей степени одышка имеется постоянно, даже при полном покое.
Исходя из вида расстройства газообменных процессов, выделяют гипоксемическую и гиперкапническую форму.
При какой патологии возникает недуг?
Для оказания помощи при данном состоянии очень важно знать, какие патологические процессы могут приводить к его развитию. По причине возникновения ДН делится на несколько разновидностей:
- обструктивная. При этом виде возникает затруднение на выдохе. Встречается при бронхиальной астме, инородном теле в органах дыхания, бронхитах, сдавлении трахеи и бронхиального дерева, или их структуре.
- Рестриктивная. При ней нарушается максимальная возможность вдоха. Наблюдается при пневмосклерозе, пневмотораксе и других патологиях локализующихся в полости между листками плевры. Иногда причиной становится нарушения подвижности ребер при кифосколиозе.
- Смешанная. При длительно текущей проблеме в сердечной мышце и легочной системе в ряде случаев развивается недостаточность по смешанному типу, при этом один из них все же преобладает.
- Гемодинамическая. Возникает вследствие расстройств гемодинамического характера. Чаще всего отмечается при тромбоэмболии, когда часть легкого блокируется, или при пороке сердца (вследствие смешения венозной и артериальной крови).
Дыхательная недостаточность у детей часто бывает при острых воспалительных процессах, или в результате врожденных нарушений структуры органов дыхания.
Проявление синдрома
В классическом варианте патология проявляется в виде учащении дыхания, которое относится к компенсаторным реакциям организма в ответ на недостаток кислорода.
Данный синдром иногда сопровождается парадоксальными движениями грудной клетки. При осмотре для пациента становится характерной поза, при которой он сидит, опираясь на вытянутые руки, и немного подавшись вперед.
Поскольку в малом круге кровообращения возникает повышение давления, то организм реагирует на это состояние учащенным сердцебиением.
Кислородное голодание головного мозга приводит к тому, что при остром состоянии больной может потерять сознание. Иногда при нарастании количества углекислого газа в крови развивается кома, и пациент может умереть.
При измерении у такого пациента отмечается снижение давления, многие заболевания, которые заканчиваются дыхательной недостаточностью, сопровождаются сухим или влажным кашлем.
Кислородное голодание клеток мозга в совокупности с проблемами в работе сердца приводит к возникновению страха смерти и перевозбуждению. Ишемия тканей — к посинению кожных покровов (акроцианозу).
Гипертония уйдет, и давление будет 120 на 80, если включить в рацион…
Гипертония исчезнет навсегда! Вот секрет…
При осмотре признаком хронической недостаточности служит синдром «барабанных палочек» и «часовых стекол» (характерное утолщение концевых фаланг пальцев и ногтей).
Как помочь при дыхательной недостаточности?
Способы оказания помощи зависят от остроты процесса. Во время развития острого состояния больному требуется неотложная помощь по восстановлению свободного дыхания.
При хроническом явлении недостаточности лечение применяется преимущественно симптоматическое.
Острая недостаточность
Оказать ее может только опытный специалист, проводится она, в зависимости от причины, в несколько этапов:
- проведение ИВЛ;
- удаление (при его наличии) инородного тела;
- трахеостомия;
- пунктирование плевры с удалением жидкости;
- купирование отека;
- снятие астматического приступа.
При острой недостаточности также используются антибактериальные препараты, если причиной становится бактериальное воспаление. При тромбозе легочной вены необходимо введение тромболитиков, а при отравлении — детоксикация.
Хроническая недостаточность
Чаще всего оказание помощи при хронической недостаточности не требует пребывания больного в стационаре, за исключением тех случаев, когда происходит обострение.
Пациент проходит регулярный осмотр и обследование, и принимает назначенное врачом лечение.
Медикаментозная терапия
Обычно используются следующие медикаменты:
- Дыхательные аналептики.
- Диуретики.
- Муколитические и отхаркивающие средства.
- Бронходилятаторы.
- Глюкокортикоиды.
Диета
Питание такого больного должно быть разнообразным, для удовлетворения потребности организма и его укрепления. Блюда должны содержать много белков и витаминов.
При необходимости пациент принимает дополнительно витаминные комплексы.
Ограничению подлежит соль и блюда, которые вызывают избыточное газообразование в кишечнике. Для улучшения общего состояния больному рекомендуется соблюдение режима, исключение вредных привычек, использование методик физиотерапии и народной медицины.
В самом крайнем случае врач может предложить пересадку легкого. Однако эта операция очень дорого стоит, и не всегда приводит к положительному результату.
Слайд 26: Аортальный стеноз
Причины развития: ОРЛ атеросклероз сифилис инфекционный эндокардит Клинические и гемодинамические нарушения возникают при сужении отверстия на 70% и более.
Клиническая картина: В стадии компенсации — жалоб нет, больные в состоянии переносить значительную физическую нагрузку. В стадию декомпенсации — головокружения, внезапные пошатывания при ходьбе, дурнота, обмороки при физическом напряжении; у некоторых – приступы резкой слабости с потемнением в глазах, заставляющие прерываться на отдых. Характерно сочетание головокружений и обмороков с приступами загрудинных болей стенокардитического характера: возникают на высоте физической активности, сжимающие, давящие, локализуются за грудиной, иррадиируют в левую руку, прекращаются в покое. Одышка вследствие нарушения мозгового кровообращения, приступы сердечной астмы. Могут быть сердцебиения, повышенная утомляемость, отеки на ногах, тяжесть и боли в правом подреберье. Осмотр: — бледность кожных покровов или акроцианоз. — усиленный верхушечный толчок, патологическая пульсация в области сердца. Пальпация: Верхушечный толчок усиленный и разлитой, может смещаться в VI м/ р, кнаружи от срединно-ключичной линии. Во II м/ р справа от грудины и в т.Боткина – систолическое дрожание (в положении на правом боку на выдохе); м.б. в яремной, надключичной ямках, по ходу сонных артерий. Перкуссия: Границы ОСТ при декомпенсации — смещены влево. Аускультация: I тон не изменен или несколько ослаблен; м.б.раздвоение I тона, II тон ослаблен или не определяется. Грубый систолический шум во II м/ р над аортой и в т.Боткина, проводится в яремную, надключичные ямки, сонные артерии (лучше в положении на правом боку на выдохе). Пульс: малой амплитуды, медленный, редкий. АД: систолическое снижено до 90-100 мм рт. ст., диастолическое несколько повышено.
Патогномоничные признаки АС: выраженная бледность кожных покровов приподнятый верхушечный толчок в V м/ р пульс редкий, медленный, твердый снижение систолического и пульсового давления, повышение диастолического давления
Сестринский процесс при врожденных пороках сердца Автор: к.м.н. Васильева Л.Э. — презентация
Сестринский процесс при врожденных пороках сердца Автор: к.м.н. Васильева Л.Э.
Студент должен знать: Причины, клинические проявления, особенности с/п при врожденных пороках сердца и ревматизме Причины, клинические проявления, особенности с/п при врожденных пороках сердца и ревматизме Студент должен уметь: Осуществить с/п при заболеваниях сердечно-сосудистой системы у детей Осуществить с/п при заболеваниях сердечно-сосудистой системы у детей
Анатомия сердца
Схема нормального кровообращения
Формирование сердца происходит на 2-8 неделе беременности, и именно в этот период развиваются пороки. Они могут быть наследственными, а могут возникать под воздействием негативных факторов
Возрастные особенности частоты пульса и АД Частота пульса (уд/мин) Новорожденный Новорожденный год год года года лет лет лет- 90 7лет лет лет лет лет лет лет Систолическое АД= 90+2 х n Диастолическое АД= 60+n Где n –возраст в годах
Группы риска рождения ребенка с ВПС Женщины с: с самопроизвольными абортами (выкидышами) и мертворождениями в анамнезе; с самопроизвольными абортами (выкидышами) и мертворождениями в анамнезе; старше 35 лет; старше 35 лет; курившие и употреблявшие алкоголь во время беременности; курившие и употреблявшие алкоголь во время беременности; отягощенной семейной наследственностью отягощенной семейной наследственностью проживающие в экологически неблагоприятных районах; проживающие в экологически неблагоприятных районах; перенесшие во время беременности инфекционные заболевания (особенно краснуху); перенесшие во время беременности инфекционные заболевания (особенно краснуху); употреблявшие во время беременности некоторые лекарственные средства ( сульфаниламидные препараты, некоторые антибиотики, аспирин). употреблявшие во время беременности некоторые лекарственные средства ( сульфаниламидные препараты, некоторые антибиотики, аспирин).
Виды пороков сердца пороки «синего» типа (синие кожные покровы) «синего» типа (синие кожные покровы) Тетрада Фалло Тетрада Фалло Стеноз легочной артерии Стеноз легочной артерии пороки «бледного» типа (бледные кожные покровы) ДМППДМПП ДМЖПДМЖП Открытый Баталлов протокОткрытый Баталлов проток Коарктация аортыКоарктация аорты
Анатомия сердца при дефекте межпредсердной перегородки
Клиника ДМПП Жалобы: одышку, особенно при физической нагрузке, одышку, особенно при физической нагрузке, сердцебиения сердцебиения склонность к обморокам. склонность к обморокам. иногда — звонкий кашель с охриплостью голоса. иногда — звонкий кашель с охриплостью голоса. хрупкое телосложение, с бледной кожей хрупкое телосложение, с бледной кожей при физической нагрузке преходящая синюшность кожи и слизистых оболочек. при физической нагрузке преходящая синюшность кожи и слизистых оболочек. возможны рецидивирующие бронхиты и пневмонии. возможны рецидивирующие бронхиты и пневмонии. средняя продолжительность жизни этих больных без лечения составляет в среднем 36 лет средняя продолжительность жизни этих больных без лечения составляет в среднем 36 лет частота встречаемости – 10% частота встречаемости – 10% У девочек в 4 раза чаще чем у мальчиков
Анатомия сердца при дефекте межжелудочковой перегородки
Клиника ДМЖП Жалобы: одышка при физической нагрузке одышка при физической нагрузке сердцебиения сердцебиения склонность к обморокам склонность к обморокам хрупкое телосложение, с бледной кожей хрупкое телосложение, с бледной кожей при физической нагрузке преходящая синюшность кожи и слизистых оболочек при физической нагрузке преходящая синюшность кожи и слизистых оболочек часты рецидивирующие бронхиты и пневмонии. часты рецидивирующие бронхиты и пневмонии. средняя продолжительность жизни этих больных без лечения составляет в среднем 40 лет средняя продолжительность жизни этих больных без лечения составляет в среднем 40 лет
Открытый Баталов проток
Клиника открытого Баталлова протока Жалобы: общее торможение роста и развития со значительно пониженной физической трудоспособностью. общее торможение роста и развития со значительно пониженной физической трудоспособностью. дети худощавые, их масса ниже нормальной дети худощавые, их масса ниже нормальной сердцебиения сердцебиения пульсацию сосудов на шее и в голове пульсацию сосудов на шее и в голове ощущение тяжести в груди ощущение тяжести в груди кашель, одышку при физической нагрузке, быстро возникающее чувство усталости кашель, одышку при физической нагрузке, быстро возникающее чувство усталости головокружения головокружения Обмороки Обмороки Частота встречаемости 10% Частота встречаемости 10% Чаще у девочек
Коарктация аорты первые жалобы между годами жизни. первые жалобы между годами жизни. звон в ушах, звон в ушах, приливы крови, приливы крови, жжение и жар лица и рук, жжение и жар лица и рук, пульсацию сосудов шеи и головы, чувство тяжести в ней, пульсацию сосудов шеи и головы, чувство тяжести в ней, головную боль, головокружение, головную боль, головокружение, сердцебиение, сердцебиение, одышку. одышку. чувство онемения, холода, слабости в ногах, чувство онемения, холода, слабости в ногах, судороги при физической нагрузке, судороги при физической нагрузке, у них хорошо развиты мышцы плечевого пояса и слабо ножные. у них хорошо развиты мышцы плечевого пояса и слабо ножные. важный признак — разный по силе пульс на верхних и нижних конечностях, артериальное давление на руках повышено, а на ногах — понижено. важный признак — разный по силе пульс на верхних и нижних конечностях, артериальное давление на руках повышено, а на ногах — понижено. средняя продолжительность жизни без лечения не превышает 35 лет. средняя продолжительность жизни без лечения не превышает 35 лет. частота 6-7% чаще у мальчиков
Коарктация аорты
Анатомия сердца при стенозе легочной артерии
Тетрада Фалло стеноз (сужение) легочной артерии вплоть до полного закрытия просвета, стеноз (сужение) легочной артерии вплоть до полного закрытия просвета, декстропозиция аорты (аорта как бы сидит верхом на правом и левом желудочках, то есть сообщается с ними обоими) декстропозиция аорты (аорта как бы сидит верхом на правом и левом желудочках, то есть сообщается с ними обоими) дефект межжелудочковой перегородки дефект межжелудочковой перегородки гипертрофия (увеличение) правого желудочка гипертрофия (увеличение) правого желудочка
Клиника тетрады Фалло Одышка Одышка Вынужденное положение сидя на корточках, привыкают сидеть, подложив под себя скрещенные ноги, и спать с подтянутыми к животу коленями. Вынужденное положение сидя на корточках, привыкают сидеть, подложив под себя скрещенные ноги, и спать с подтянутыми к животу коленями. Они немощны, зябки, у них нередки обмороки и судороги. Они немощны, зябки, у них нередки обмороки и судороги. На самочувствие неблагоприятно влияют изменения атмосферных условий, чрезмерная жара, холод – усиливается одышка, общая слабость, синюшность. На самочувствие неблагоприятно влияют изменения атмосферных условий, чрезмерная жара, холод – усиливается одышка, общая слабость, синюшность. Задерживается физическое развитие и рост ребенка, Задерживается физическое развитие и рост ребенка, Запаздывает умственное и половое. Запаздывает умственное и половое. Несоответственно длинные и тонкие конечности, особенно нижние Несоответственно длинные и тонкие конечности, особенно нижние Важные признаки — синюшные пальцы, утолщенные в виде барабанных палочек. Важные признаки — синюшные пальцы, утолщенные в виде барабанных палочек. Средняя продолжительность жизни 12 лет. Средняя продолжительность жизни 12 лет.
Выписка из истории болезни Мальчик 5 лет. Со слов матери, беременность проходила без осложнений. Прием лекарств, алкоголя, наличие повреждающих факторов отрицает во время беременности. При рождении был синего цвета. Поставлен диагноз тетрада Фалло. Клинически: снижение физической активности, цианоз кожи и слиз. оболочек, «барабанные палочки и часовые стекла», расширение границ сердца в обе стороны перкуторно, во II и III межреберье слева грубый систолический шум, диспноэ, ортопноэ, частые инфекционные заболевания легких, гипотрофия. На рентгене небольшое увеличение сердца в форме «деревянного башмачка», обеднение легочного рисунка, западение дуги легочного ствола.
Ребенок 5 лет д-з тетрада Фалло
Тетрада Фалло
Тетрада Фалло
Диагностика Клиника Клиника ЭКГ ЭКГ эхография эхография
Лечение Режим Максимальное пребывание на свежем воздухе Максимальное пребывание на свежем воздухе Закаливание Закаливание Оберегать от инфекции Оберегать от инфекцииПитание Кормить чаще, но помалу Кормить чаще, но помалу Ограничить соленую пищу Ограничить соленую пищу Поить по диурезу Поить по диурезу Продукты богатые калием Продукты богатые калием
Лечение Сердечные гликозиды дигиталис, дигоксин, дигитоксин дигиталис, дигоксин, дигитоксин За 1 час до еды 2 раза в день с интервалом 12 часов Симптомы передозировки: Брадикардия, депрессия, нарушение зрения (его снижение, видение предметов в зеленом цвете, дрожание предметов),потеря аппетита, поносы Брадикардия, депрессия, нарушение зрения (его снижение, видение предметов в зеленом цвете, дрожание предметов),потеря аппетита, поносы
Лечение Препараты калия Аспаркам, панангин Диуретики Гипотиазид, фуросимид Средства стимулирующие энергообразование АТФ, ККБ, вит.гр.В, С
Лечение Оперативное лечение в возрасте от 3 до 12 лет
С/п при ВПС Проблемы ребенка Нарушение питания Нарушение питания Неэффективность дыхания Неэффективность дыхания Дефицит жидкости Дефицит жидкости Гиподинамия Гиподинамия Изменение внешнего вида Изменение внешнего вида Повышенный риск развития инфекций Повышенный риск развития инфекций Риск социальной изоляции Риск социальной изоляции Проблемы родителей Дефицит знаний Дефицит знаний Неверие в благополучный исход Неверие в благополучный исход Хр. Усталость Хр. Усталость Гиперопека Гиперопека Потеря профессиональной деятельности Потеря профессиональной деятельности Снижение материального уровня Снижение материального уровня
С/п при ВПС Сестринское вмешательство Информировать о заболевании Информировать о заболевании Обеспечить жизненные потребности ребенка (температурный режим, возвышенное положение в постели) Обеспечить жизненные потребности ребенка (температурный режим, возвышенное положение в постели) Мониторинг: ЧСС, АД, ЧД, цвет кожи, термометрия Мониторинг: ЧСС, АД, ЧД, цвет кожи, термометрия
Контроль 1-й вариант 1. Причины вр. пороков сердца 2. Перечислить пороки синего типа 2-ой вариант Перечислить пороки бледного типа Перечислить пороки бледного типа Клиника тетрады Фалло Клиника тетрады Фалло
Задание на дом В.Д.Тульчинская«С/д в педиатрии» С
Литература 1. Н.Г. Севостьянова «С/д в педиатрии» 2. Н.В. Ежова «Педиатрия» 3. В.Тульчинская С/д в педиатрии» 4. Справочник «Детские болезни» под редакцией В.Н. Самариной 2004.