Функции органов кровообращения
Важнейшими функциями органов кровообращения являются: поддержание постоянства среды организма при непрерывно меняющихся условиях его жизнедеятельности; доставка кислорода и питательных веществ ко всем органам и тканям; удаление и выведение углекислоты и других продуктов обмена. Эти функции осуществляются в тесном взаимодействии с органами дыхания, пищеварения и мочевыведения при регулирующем влиянии центральной нервной, вегетативной и эндокринной систем.
Рост, структурное и функциональное совершенствование самих органов кровообращения продолжаются в течение всего периода детства и происходят неравномерно, при не одновременном созревании отдельных частей, а интенсивно текущие у ребенка процессы обмена предъявляют высокие требования к их деятельности.
Сердечно-сосудистая система новорожденного
Закладка сердца и крупных сосудов происходит на 3-й неделе эмбриональной фазы, первое сокращение сердца — на 4-й неделе; прослушивание сердечных тонов через брюшную стенку матери возможно с IV месяца беременности.
Внутриутробное кровообращение новорожденного
Обогащенная кислородом кровь поступает из плаценты через венозный (аранциев) проток в нижнюю полую вену и смешивается там с венозной кровью, оттекающей от нижних конечностей. Большая часть этой смешанной крови благодаря специальной заслонке нижней полой вены (евстахиева заслонка) в правом предсердии направляется через овальное окно в левое предсердие, левый желудочек, а оттуда в аорту и через подключичные артерии к мозгу и верхним конечностям. Венозная кровь из верхней половины тела направляется в правый желудочек, затем через легочную артерию и артериальный проток — в нисходящую аорту. Таким образом, мозг и печень получают наиболее, а нижние конечности — наименее богатую кислородом кровь. После рождения ребенка венозный проток и пупочные сосуды запустевают, зарастают к концу 2-й недели жизни и превращаются соответственно в круглую связку печени и гепато-умбиликальные связки. Артериальный проток, а вслед за ним и овальное окно закрываются на 6 — 8-й неделе, а иногда на 3 -4-м месяце жизни.
Сердце новорожденного
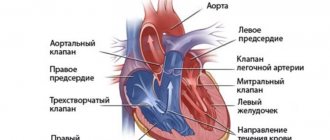
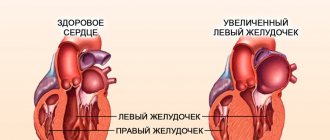
Сердце новорожденного относительно велико и составляет приблизительно 0,8% от массы его тела (к 6 мес — 0,4%, к 3 годам и во все последующие периоды — около 0,5%). Наиболее интенсивное увеличение массы и объема сердца (преимущественно за счет длины) происходит в первые годы жизни и в подростковом возрасте. Однако во все периоды детства увеличение объема сердца отстает от роста тела в целом. Кроме того, отделы сердца увеличиваются неравномерно: до 2 лет наиболее интенсивно растут предсердия, с 2 до 10 лет — все сердце в целом, после 10 лет увеличиваются преимущественно желудочки. Левый желудочек растет быстрее правого. Соотношение толщины стенок левого и правого желудочков сердца у новорожденного — 1,4:1, в 4 мес — 2:1, к 15 годам — 2,76:1.
Масса левого желудочка также больше массы правого. Во все периоды детства, за исключением возраста от 13 до 15 лет, когда девочки растут быстрее, размеры сердца больше у мальчиков. Форма сердца до 6 лет обычно округлая, после 6 лет приближается к овальной, свойственной взрослым. Расположение сердца меняется с возрастом: до 2 — 3 лет оно лежит горизонтально на приподнятой диафрагме, причем к передней грудной стенке прилежит правый желудочек, формирующий в основном верхушечный сердечный толчок. К 3 — 4 годам в связи с увеличением грудной клетки, более низким стоянием диафрагмы, уменьшением размеров вилочковой железы сердце принимает косое положение, одновременно поворачиваясь вокруг длинной оси левым желудочком вперед. К передней грудной стенке прилежит межжелудочковая перегородка, сердечный толчок формирует преимущественно левый желудочек.
Коронарные сосуды до 2 лет распределяются по рассыпному типу, с 2 до 6 лет — по смешанному, после 6 лет — по взрослому, магистральному типу. Увеличиваются просвет и толщина стенок (за счет интимы) основных сосудов, а периферические ветви редуцируются.
Обильная васкуляризация и рыхлая клетчатка, окружающая сосуды, создают предрасположенность к воспалительным и дистрофическим изменениям миокарда. Формирование склероза в раннем возрасте — редкость, инфаркт миокарда — казуистика.
Миокард новорожденного
Миокард новорожденного представляет собой недифференцированный синцитий. Мышечные волокна тонкие, не имеют поперечной исчерченности, содержат большое количество ядер. Соединительная и эластическая ткань не развита. В первые 2 года жизни происходит интенсивный рост и дифференцировка миокарда: мышечные волокна утолщаются, появляется поперечная исчерченность, формируются септальные перегородки, субэндокардиальный слой. В возрасте от 6 до 10 лет продолжаются медленная дифференцировка и рост миокарда и к 10 годам гистологическая структура его аналогична таковой у взрослых. Параллельно идет и заканчивается к 14-15 годам развитие гистологических структур проводниковой системы сердца, представляющей собой специализированный миокард, лишенный сократительной функции. Иннервация сердца осуществляется через поверхностные и глубокие сплетения, образованные волокнами блуждающего нерва и шейных симпатических узлов, контактирующих с ганглиями синусового и предсердно-желудочкового узлов в стенках правого предсердия. Ветви блуждающего нерва заканчивают свое развитие и миелинизируются к 3 — 4 годам. До этого возраста сердечная деятельность регулируется в основном нервной симпатической системой, с чем отчасти связана физиологическая тахикардия у детей первых лет жизни. Под влиянием блуждающего нерва урежается сердечный ритм и могут появиться синусовая аритмия (типа дыхательной) и отдельные «вагусные импульсы» — резко удлиненные интервалы между сердечными сокращениями. Рефлекторные воздействия осуществляются интерорецепторами как самого сердца, так и других внутренних органов, что меняет частоту ритма под воздействием различных физиологических факторов и регулируется ЦНС. Такие функции миокарда, как автоматизм, возбудимость, проводимость, сократимость и тоничность, осуществляются аналогично таковым у взрослых.
Сосуды новорожденного
Кровь проводят и распределяют по органам и тканям сосуды. Их просвет у детей раннего возраста относительно широк: артерии по ширине равны венам. Стенки артерий более эластичны, поэтому периферическое сопротивление, артериальное давление и скорость кровотока у здоровых детей первых лет жизни меньше, чем у взрослых. Рост артерий и вен неравномерен и не соответствует росту сердца: окружность аорты к 15 годам увеличивается в 3 раза, а объем сердца — в 7 раз. Вены растут более интенсивно, и к указанному возрасту они в 2 раза шире артерий. Гистологическая структура артерий также меняется: у новорожденных стенки сосудов тонкие, в них слабо развиты мышечные и эластические волокна и субэндотелиальный слой. До 5-летнего возраста более интенсивно растет мышечный слой, в 5 — 8 лет- равномерно все оболочки, в 8 — 12 лет дифференцируются соединительнотканные элементы и растет преимущественно интима, к 12 годам структура сосудов такая же, как у взрослых.
Капилляры новорожденного
У детей капилляры хорошо развиты, широкие, число их 6 -8 в линейном поле зрения (у взрослых 8 — 10). Форма капилляров неправильная, они короткие, извитые. У новорожденных хорошо выражены и расположены поверхностно субпапиллярные венозные сплетения. С возрастом они располагаются глубже, петли капилляров удлиняются, принимают шпилькообразную форму. Проницаемость капилляров значительно выше, чем у взрослых.
Основные механизмы развития заболевания
- Врожденное кальцинирование клапанов сердца, а также магистральных и коронарных сосудов в результате сложных биохимических процессов, заложенных на генетическом уровне. Данный вид заболевания диагностируется в детском возрасте и очень сложно поддается медикаментозной коррекции;
- Метастатическое обызвествление имеет место при нарушениях нормальных процессов выведения кальция из организма через пищеварительный тракт, почки и тому подобное;
- Если кальций свободно откладывается на поверхности сердечных клапанов и сосудов, тогда речь идет об универсальном кальцинозе с повышением восприимчивости органных структур к проникновению в их стенки соединений микроэлемента;
- Дистрофический кальциноз представляет собой патологический процесс, которому предшествовали глубокие нарушения со стороны питания тканей организма, что послужили почвой для формирования так званого «панцирного» сердца и легочной недостаточности.
Особенности органов кровообращения
Функциональные особенности органов кровообращения у детей
К числу функциональных особенностей органов кровообращения у детей относятся:
1.
Высокий уровень выносливости и трудоспособности детского сердца, что связано как с относительно большей его массой и лучшим кровоснабжением, так и с отсутствием хронических инфекций, интоксикаций и вредностей;
2.
Физиологическая тахикардия, обусловленная, с одной стороны, малым объемом сердца при высоких потребностях организма в кислороде и других веществах, с другой — свойственной детям раннего возраста симпатикотонией;
3.
Низкое артериальное давление из-за малого объема крови, поступающей с каждым сердечным сокращением, и низкого периферического сосудистого сопротивления вследствие большей ширины и эластичности артерий;
4.
Возможность развития функциональных расстройств деятельности и патологических изменений в связи с неравномерностью роста сердца, отдельных его частей и сосудов, особенностями иннервации и нейроэндокринной (в пубертатном периоде) регуляции.
Причины кальцификации аорты
Кальциноз стенок аорты и клапанного аппарата сердечного органа, провоцирует нарушение в обменном процессе в организме человека.
Причинами развития кальциноза аорты могут быть:
- Патологии паращитовидной железы;
- Заболевание гиперпаратиреоз;
- Аденома паращитовидных желез;
- Злокачественные новообразования эндокринных органов;
- Патологии надпочечников;
- Заболевание щитовидной железы;
- Нарушение в работе половых желез;
- Заболевания отделов кишечника, которые связаны с всасыванием кальциевых молекул;
- Киста на почечном органе;
- Патология нефропатия;
- Патологии мочевыводящих органов;
- Перенесенная болезнь ревматическая лихорадка в острой форме.
Факторами риска развития кальциноза можно отметить такие патологии:
- Травмирование клеток мягких мышечных тканей;
- Переломы костных тканей;
- Патология гипервитаминоз витамина Д;
- Онкологические новообразования, разной локализации;
- Патологии состава крови и системы гемостаза;
- Сердечные пороки, имеющие врождённую, или приобретённую этиологию;
- Хирургическое вмешательство в сердечный орган, или в магистральные артерии системы кровотока;
- Аномалии в строении артерий, при которых формируется фиброз, и накапливаются кальцинированные бляшки на стенках артериальных оболочек;
- Патология остеопороз;
- Дегенеративная аорта в преклонном возрасте;
- Наследственная генетическая предрасположенность организма к кальцинозу;
- Высокий индекс АД — гипертоническая болезнь;
- Системная патология атеросклероз;
- Заболевания эндокринной системы, что спровоцировало сахарный диабет.
Причинами развития кальциноза аорты является неправильный образ жизни:
- Никотиновая зависимость;
- Алкоголизм;
- Малоподвижный образ жизни;
- Избыточный вес — ожирение;
- Неправильное питание;
- Постоянное состояние стресса.
Методы исследования сердечно-сосудистой системы
Методика исследования сердечно-сосудистой системы новорожденного
При оценке состояния органов кровообращения используются: жалобы, расспрос (матери и ребенка старшего возраста) и объективные методы: осмотр, пальпация, перкуссия, аускультация, подсчет пульса и измерение артериального давления, инструментально-графические методы исследования.
Жалобы.
Дети редко предъявляют жалобы, обычно при тяжелом общем состоянии. Наиболее часто отмечаются одышка при движении или в покое, свидетельствующая о наличии сердечной недостаточности, общая слабость, утомляемость, сердцебиения, в пубертатном возрасте (при вегетососудистой дистонии) — боли в области сердца.
Расспрос.
Относительно малоинформативен, так как мать обычно обращает внимание лишь на очень выраженные изменения. Однако с помощью матери необходимо уточнить генетический Jr акушерский анамнез, получить сведения о течении беременности и заболеваниях матери в это время, особенностях развития и поведения ребенка, перенесенных им заболеваниях и их связи со временем появления одышки, сердцебиений, цианоза, отеков и других клинических симптомов.
Осмотр
(общий, области сердца и крупных сосудов). При осмотре обнаруживаются изменения окраски кожи (цианоз, бледность), видимая пульсация шейных сосудов, эпигастрия, области верхушки сердца (сердечный толчок), деформации грудной клетки и пальцев, выраженные отеки.
Пальпация.
Этот метод проводится параллельно с осмотром и позволяет обнаружить систолическое и диастолическое дрожание, уточнить характер и расположение сердечного толчка, пульсацию межреберий, пастозность голеней. При пальпации ладонью всей области сердца можно ощутить «кошачье мурлыканье» — диастолическое дрожание при сужении митрального клапана и незакрытом артериальном протоке или более грубое систолическое дрожание при врожденном стенозе клапанов аорты и высоком дефекте межжелудочковой перегородки.
Сердечный толчок у здоровых детей до 2 лет пальпируется в четвертом межреберье кнаружи от срединно-ключичной линии, в 5-7 лет — в пятом межреберье по сосковой линии, после 7 лет — кнутри от нее. Он может быть ослаблен при расположении верхушки за ребрами или усилен при возбуждении ребенка и физической работе. Перемена положения может изменить расположение толчка.
В патологических условиях усиление толчка свидетельствует о гипертрофии или пороке сердца, расширение и ослабление — о текущем миокардите, экссудативном перикардите, сердечной декомпенсации, коллапсе, эмфиземе, ожирении. Смещение толчка вправо возможно при изменении положения средостения вследствие левосторонних экссудативного плеврита, пневмоторакса, опухоли или эхинококка легкого, а также ателектаза и фиброза правого легкого. Смещение вниз говорит о гипертрофии левого желудочка, вверх о перикардите или о высоком стоянии диафрагмы (при метеоризме, асците и т. д.).
Пастозность голеней свидетельствует о начальных стадиях сердечной декомпенсации и определяется, так же как у взрослых, надавливанием на переднюю поверхность большеберцовой кости.
Перкуссия.
Этот метод исследования имеет свои особенности. Выстукивание должно быть слабым, производиться пальцем по пальцу от легкого к сердцу по линиям, параллельным всем его границам, обязательно при разных положениях тела ребенка. Границы сердца у детей сравниваются с возрастными нормами по группам: до 2 лет, от 2 до 7 лет и с 7 до 12 лет.
После 12 лет границы относительной тупости такие же, как у взрослых. Уменьшение границ сердца наблюдается при шоковых состояниях и уменьшении объема циркулирующей крови, эмфиземе легких любого происхождения, тотальном левостороннем пневмотораксе, расположенной слева диафрагмальной грыже. Увеличение границ наблюдается при гипертрофии и расширении полостей сердца, пороках врожденных и приобретенных, субэндокардиальном фиброэластозе, перикардитах, деформациях грудной клетки, гипертензии малого круга кровообращения.
Имеет значение и форма сердца, определяемая перкуторно: митральная конфигурация при стенозе двустворчатого клапана, «башмачок» с резко подчеркнутой талией — при тетраде Фалло и аортальной недостаточности, треугольная — при перикардите.
Перемена положения больного может изменить границы сердца, что особенно отчетливо видно при гипотонии миокарда: в горизонтальном положении на спине границы обычно максимально широкие, сидя и стоя — уменьшаются.
Аускультация.
Этот метод исследования также проводится в разных положениях больного, так как наблюдающиеся при этом изменения характера тонов и шумов нередко имеют диагностическое значение. Желательно использование стетоскопа или маленького по диаметру фонендоскопа без мембраны. Нельзя чрезмерно надавливать стетоскопом на грудную клетку, так как это ослабляет звучность сердечных тонов и причиняет ребенку боль. Имеются особенности и в аускультативной картине звуков сердца здорового ребенка: большая, чем у взрослых, звучность тонов над всей сердечной областью (после 2 лет), хорошо слышный II тон на верхушке, после 2 лет — небольшой его акцент и иногда непостоянное расщепление над легочной артерией, акцент II тона над аортой при выслушивании ребенка в холодном помещении. У новорожденных до двухнедельного возраста на фоне физиологической тахикардии определяется эмбриокардия (равенство пауз между I и II, II и I тонами), тоны, особенно I, у детей до 2 лет несколько ослаблены. После 2 — 3 лет, вплоть до пубертатного возраста, более чем у половины детей выслушиваются функциональные шумы.
При функционально полноценном миокарде усиление тонов сопровождает физическое и психическое возбуждение, повышение температуры, анемию, тиреотоксикоз, уплотнение прилежащих частей легкого, гипертонию.
Первый тон усиливается до хлопающего на верхушке сердца или над проекцией митрального клапана при его сужении. Акцент II тона на аорте определяется повышенной работой левого желудочка при гипертонии любого происхождения. Акцент II тона на легочной артерии возникает при работоспособном правом желудочке и повышении давления в малом круге кровообращения при острой и хронической пневмонии, эмфиземе, коклюше, дефектах межпредсердной и межжелудочковой перегородок, незакрытом артериальном протоке, недостаточности и стенозе митрального клапана и др.
Ослабление (приглушение) тонов наблюдается при нарушениях сердечной деятельности, связанных с диффузным поражением миокарда, экссудативным перикардитом, врожденными пороками, возможны и внесердечные причины: эмфизема, ожирение, отек и индурация передней стенки грудной клетки при склеродермии. Изолированное ослабление I тона наблюдается при остром миокардите, недостаточности митрального клапана, стенозе аорты.
Непостоянное, связанное с фазами дыхания расщепление и раздвоение тонов может наблюдаться у здоровых детей в силу физиологического асинхронизма работы желудочков. Постоянное выраженное патологическое расщепление и раздвоение свидетельствуют или о резкой гипертрофии одного из желудочков или о блокаде ножек предсердно-желудочкового пучка (пучок Гиса).
Аритмии (за исключением синусовой и дыхательной) встречаются у детей реже, чем у взрослых. Относительно часто наблюдаются они при инфекционно-аллергическом миокардите. Наличие ритма галопа (пресистолического и протодиастолического), эмбриокардии (после двухнедельного возраста), маятникообразного и трехчленного ритмов всегда указывает на серьезную патологию миокарда (гипертрофия, склероз, интерстициальный миокардит).
Способы лечения
Нормализация состояния при кальцинозе имеет большое значение, поэтому важно вовремя подтвердить патологию и как можно скорее начать комплексное лечение. Многих интересует вопрос, как лечить кальциноз аорты, на что обращать пристальное внимание. Как правило, врачи назначают прием медикаментов и специальную диету, но в отдельных случаях пациенту может потребоваться хирургическое лечение диагностированного кальциноза сосудов. При стандартном лечении прогрессирование болезни заметно снижается, но полное излечение возможно только после проведения операции.
Важно! Вовремя поставленный диагноз сохранит жизнь пациенту, поэтому при обнаружении первых симптомов кальциноза рекомендуется как можно скорее пройти обследование и начать лечение.
Цель лечения при данной патологии заключается в восстановлении баланса электролитов и уровня кислотности крови, поддержании баланса магния и кальция. Специальное питание помогает восполнить недостаток магния и заметно сократить количество кальция в организме путем исключения или уменьшения молочных продуктов, некоторых овощей и витамина D.
Врачи назначают больным прием препаратов с содержанием магния, диуретиков, средств для нормализации давления и медикаментов кардиотрофической группы. Хорошие результаты дает прием препаратов для очищения сосудов: никотиновой кислоты и статинов.
Лечение кальциноза
Если диагноз «кальциноз» ставится пожилому человеку, в этом случае обычно рекомендуют оперативное вмешательство (когда речь идет о серьезной стадии обызвествления). Протезирование аорты, коронарных сосудов и сердечных клапанов способно предотвратить внезапный летальный исход и продлить жизнь больному.
Для расширения аорты пациенту проводят баллонную вальвулопластику либо полностью меняют клапан аорты на протез. Хирургическое лечение – крайняя мера, которая способна давать быстрые и ощутимые результаты.
В представленном видео описаны народные методики лечения:
Нарушение сердечно-сосудистой системы
Нарушения сердечно-сосудистой системы новорожденного
Цианоз может быть общим и местным (губ, ушей, щек, слизистых оболочек, дистальных отделов конечностей) и наблюдается чаще у детей с врожденными «синими» пороками сердца, особенно при ходьбе и беге, а также при декомпенсированных приобретенных пороках, тяжелых миокардитах, заболеваниях легких.
Бледность с сероватым или слабо-желтушным оттенком может быть при ревматизме, с коричневатым (цвета кофе с молоком) — при затяжном бактериальном эндокардите.
Пульсация области верхушки сердца может указывать на врожденный порок или на приобретенное поражение клапанов аорты и гипертрофию желудочков.
При здоровом сердце пульсация этой области может наблюдаться при неврастении, в период полового созревания и при анемии. Пульсация шейных сосудов и подложечной области связана чаще с поражением аортальных клапанов (недостаточность) или правого желудочка с его гипертрофией и застойными явлениями в крупных венах.
При гипертрофии миокарда, сопровождающей врожденные и приобретенные в раннем детстве пороки сердца, нередко образуется сердечный горб. Облитерация перикарда и сращение его с передней грудной стенкой могут быть причиной западения сердечной области и «отрицательного» сердечного толчка. Длительно существующая гипоксемия формирует пальцы в виде барабанных палочек у детей с врожденными и приобретенными пороками и кардиопатиями. Отеки ног, брюшной стенки, выбухание пупка вследствие асцита наблюдаются редко и лишь при тяжелой сердечной недостаточности.
Шумы в сердце
Шумы в сердце у здоровых детей до 2 лет выслушиваются крайне редко. У старших, особенно в пубертатном периоде, часто определяются неорганические, функциональные шумы, обычно систолические. Они могут быть следствием нарушений иннервации и последующей дисфункции папиллярных мышц и хордального аппарата, сдавления крупных сосудов, изменений направления тока крови и ее состава (гидремия) и др.
Для функциональных шумов характерны:
1.
Непостоянство, изменчивость по продолжительности (чаще короткие), силе и тембру, локализации (определяются обычно на основании сердца и на крупных сосудах);
2.
Зависимость от положения тела (лучше выслушиваются лежа), фаз дыхания (исчезают или резко ослабевают на глубине вдоха), физической нагрузки (меняют интенсивность и тембр).
Органические систолические шумы связаны с морфологическими изменениями клапанов и крупных сосудов, неправильным их расположением, наличием лишних отверстий и грубыми воспалительными или склеротическими изменениями миокарда. Они характеризуются постоянством, продолжительностью, грубым или «дующим» тембром, локализацией в определенных точках, проводимостью по току крови (например, к верхушке при недостаточности митрального клапана из-за регургитации крови), частым сочетанием с диастолическими шумами, практически всегда имеющими «органическое» происхождение. Эти шумы не связаны с положением тела и фазами дыхания, физическая нагрузка не меняет их характера.
Перикардиальные шумы выслушиваются у детей крайне редко, обычно на ограниченном участке по передней поверхности сердца, напоминают царапание или хруст снега, усиливаются при наклоне туловища вперед, надавливании фонендоскопом на грудную клетку, не связаны с фазами сердечного цикла и дыханием, не проводятся на другие точки.
В ряде случаев определяются шумы внесердечного происхождения (в крупных сосудах, плевроперикардиальные и др.). Окончательное решение о характере и происхождении шума можно принять лишь после фонокардио-графического исследования.
Клиническое исследование сосудов
Это исследование включает подсчет и характеристику пульса (на височной артерии у самых маленьких и на лучевой — у более старших) и измерение артериального давления. Подсчет и оценку пульса желательно проводить одновременно с исследованием дыхания в самом начале осмотра, при спокойном состоянии больного (или во сне), так как при возбуждении, плаче, движении, приеме пищи меняется частота ритма.
У детей всех возрастных групп на 3-4 сердечных сокращения приходится одно дыхательное движение. У здоровых детей пульс ритмичный или определяется умеренная дыхательная аритмия при среднем наполнении пульса. Учащение пульса у здоровых детей может наблюдаться при возбуждении, мышечной работе, повышении температуры тела (на каждый 1 °С на 15 — 20 ударов), при острых лихорадочных заболеваниях.
Тахикардия возникает при скарлатине и других детских инфекциях, гипертиреозе, диффузных болезнях соединительной ткани, сердечной и дыхательной недостаточности.
Слабый и частый пульс указывает на падение сердечной деятельности и является прогностически неблагоприятным симптомом, особенно при сопутствующем цианозе, похолодании конечностей, ослаблении тонов сердца, увеличении печени (при тяжелых токсических состояниях, при дифтерии, дизентерии, пневмонии).
Напряженный усиленный пульс чаще всего наблюдается при усиленной работе левого желудочка и преодолении им сопротивления оттоку крови (при физической нагрузке, гипертонии, спазме мелких артерий и капилляров при нефрите).
Замедление пульса бывает у здоровых детей во сне в связи с преобладающим влиянием блуждающего нерва, а также при туберкулезном менингите, перитоните, брюшном тифе, в периоде реконвалесценции после скарлатины и кори.
Измерение артериального давления
Проводится, как и у взрослых, по методу Короткова, желательно с применением специальных детских манжеток разных размеров (до 2 лет — 2 — 4 см, для 3 — 6 лет — 6 — 8 см, для школьников-10-12 см). Нормальные показатели рассчитываются в миллиметрах ртутного столба исходя из возраста больного с использованием формулы В. И. Молчанова для максимального давления: 80 + удвоенное число лет. Минимальное, как и у взрослых, составляет 1/ъ^1/2 максимального. У более крупных детей — акселератов за исходную цифру берут не 80, а 90 мм рт. ст. У новорожденных и детей первого года жизни максимальное артериальное давление меньше 80. Повышение артериального давления может быть при нагрузке и волнении ребенка, но чаще является симптомом нефрита, узелкового периартериита, вегетодистонии пубертатного периода. Снижение артериального давления наблюдается при инфекционно-токсическом шоке и коллапсе, сывороточной болезни, тяжелом течении инфекционных заболеваний, сердечной недостаточности, миокардитах.
К чему приводит кальцинирование сосудов?
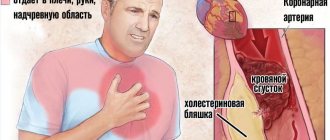
Если происходит обызвествление аорты и аортального клапана, это прямая угроза жизни пациента, потому что от кальциноза стенки аорты теряют эластичность и прочность.
В случае поражения аорты болезнь предоставляет прямую угрозу жизни человека, так как наслоения кальция на стенках лишают их эластичности.
Для аорты фактором риска развития патологии может выступать высокое артериальное давление, которое способно травмировать, или полностью разорвать аортальную оболочку.
Разрывы аорты заканчиваются мгновенным летальным исходом. Повышение АД вызывает кальцинирование створок аортального клапана, а также отложение кальциевых масс на аорте, что приводит к значительному суживанию аортального просвета.
Ионы солей кальция откладываются на всех артериях системы кровотока, что вызывает их сужение. Наиболее опасными являются: отложение кальция в сердце и в мозговых сосудах.
Аортокальциноз корня и дуги аорты, коронарных артерий, аортального и митрального клапанов достаточно быстро приводит к развитию инфаркта миокарда с летальным исходом.
80,0% инфарктов при кальцинозе аорты заканчиваются преждевременной смертью. Атерокальциноз мозговых артерий провоцирует геморрагический инсульт с летальным сходом.
92,0% инсультов при кальцинозе внутренних сонных артерий шейного отдела и мозговых сосудов заканчиваются смертью пациента.
Симптомы
Манифестация заболевания происходит при повышении уровня кальция в крови свыше 3 ммоль на литр. В этом случае у новорожденного можно наблюдать следующую клиническую картину:
- частые срыгивания,
- рвота,
- отказ от груди,
- отставание в прибавке веса,
- признаки анорексии,
- повышенная возбудимость,
- периодические судороги,
- гипертензия,
- дегидратация,
- запоры свыше 5-7 дней,
- появление плотных узелков фиолетового цвета в области ног и ягодиц.
Диагностика гиперкальциемии у новорожденного
Диагноз ставится на основании изучения результатов анализа крови — по уровню содержания кальция в ней. Для выявления этиологии болезни, её осложнений и для дифференциальной диагностики могут использоваться такие методы:
- анализы мочи и кала,
- ЭКГ или ЭхоКГ,
- магнитно-резонансная или компьютерная томография внутренних органов,
- УЗИ желез и органов брюшной полости,
- внутривенная пиелография,
- денистометрия,
- рентгенография.
Показанием к проведению таких процедур может быть:
- выявление патологий во время скрининга,
- осложнения в течение гестации,
- преждевременные роды,
- наличие заболевания у мамы.
Что такое кальцинаты и чем они опасны?
Кальцинаты – это скопление солей кальция в каком-либо органе тела человека. Чаще всего во время обследования обнаруживается не один, а несколько таких очагов, а причина их появления известна давно – именно таким образом организм пытается справиться с омертвевшей тканью, которая может появиться после травмы или воспаление. Получается, что кальцинаты – это своеобразная защита организма, когда в такие вот «капсулы» буквально запаковываются те участки, которые со временем в результате разложения могут принести огромные вред.
Народные рецепты против кальциноза
Считается, что можно остановить развитие кальциноза, используя народные средства на основе чеснока. Уникальную способность этого растения растворять известковые отложения обнаружили европейские ученые, проводившие исследования о воздействии его биологически активных веществ на кровеносные сосуды. В профилактических целях в день достаточно съедать всего два зубчика.
Китайские целители готовили чесночную настойку из 300 г очищенных и измельченных долек чеснока и 200 граммов спирта (водки). После 10-тидневного настаивания ее принимали по следующей схеме:
- 5 дней, начиная с одной капли на 50 мл холодного молока, три раза в день, с каждым приемом прибавляя по одной капле. Вечером пятого дня надо выпить 50 мл молока с 15-ю каплями чесночной настойки.
- 5 дней, убавляя по одной капле на каждый прием. На 10-й день вечером нужно выпить 50 мл молока с одной каплей настоя.
- Затем принимать по 25 капель на каждый прием, пока не кончится настойка.
Сохранился рецепт «Эликсира молодости», который использовали тибетские монахи для очищения кровеносных сосудов и продления жизни:
- Они брали по 100 грамм сухой травы ромашки, пустырника и березовых почек. Тщательно перемешивали и измельчали смесь. Одну столовую ложку приготовленного сбора заваривали 0,5 л кипятка и настаивали 20 минут. Стакан теплого процеженного настоя, с добавлением столовой ложки меда необходимо выпить вечером перед сном. Вторая порция выпивается утром натощак.
Оба эти бальзама эффективно очищают сосуды, устраняя признаки атеросклероза и кальциноз стенок аорты, возвращая им их эластичность. Использовать их рекомендуется раз в пять лет.
Симптомы
Клинические признаки МАРС у новорожденных, как правило, отсутствуют. У многих детей такие аномалии никак не проявляют себя и в более старшем возрасте. Симптомы МАРС могут появиться во время активного роста ребенка или после возникновения какого-то приобретенного заболевания. Аномалии могут проявляться:
- Болями или покалываниями в сердце.
- Ощущениями перебоев в работе сердца.
- Изменениями параметров давления крови.
- Слабостью и быстрой утомляемостью.
- Головокружениями.
Если МАРС является симптомом дисплазии соединительной ткани, то у ребенка также будут обнаружены поражения скелета, аномалии развития других органов, вегетативные изменения и прочие признаки такой патологии.