Особенности
По европейским и американским критериям, синдром может проявляться не более 2 недель, однако в российской медикаментозной практике нередки случаи, когда сопутствующие симптомы постинфарктный стенокардии отмечались у пациентов в течение месяца после перенесенного ранее инфаркта.
По статистике, мужчины более подвержены риску развития этого заболевания в силу неправильного образа жизни и злоупотребления вредными привычками.
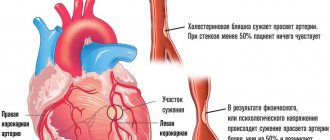
Постинфарктная стенокардия, в отличие от других форм данного синдрома, считается наиболее опасной, поскольку характеризуется нестабильностью проявлений. Является основным провоцирующим фактором развития повторного инфаркта миокарда. Согласно статистике, подобный синдром развивается у 27% пациентов, которые были госпитализированы из-за инфаркта.
Синдром постинфарктный стенокардии принято делить на ранний (симптомы проявляются не позже 2 недель с момента перенесенного инфаркта) и поздний (первые проявления синдрома приходятся на более поздний период). Ранняя форма стенокардии сигнализирует преимущественно о тяжелом состоянии сердца. В данном случае вероятность летального исхода увеличивается от 2% до 20 — 50%.
Первая помощь
Первая помощь во время приступа РПС не отличается от той, которую необходимо оказывать при типичной стенокардии. Однако его нельзя снять привычными медикаментами, поэтому необходимо немедленно вызвать «Скорую помощь». До приема врачей:
- удобно усадите больного — если приступ начался в положении лежа, помогите человеку сесть и свесить ноги с кровати;
- расстегните ему ворот, а одежду с узкой горловиной лучше снять;
- проветрите помещение;
- дайте пострадавшему таблетку Нитроглицерина, а через пять минут — еще одну.
Людям с пониженным давлением принимать Нитроглицерин не рекомендуется, а облегчить состояние помогает Аспирин. Тем больным, которые недавно перенесли инфаркт, не стоит отказываться от госпитализации и обследования, даже если боль в сердце была кратковременной.
до змісту↑
Причины развития
Постинфарктная стенокардия развивается как на фоне общих провоцирующих факторов, так и на фоне специфических особенностей. Развитию стенокардии предшествуют такие заболевания как:
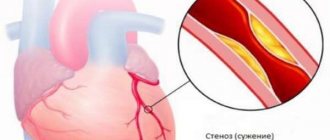
- атеросклероз коронарных артерий;
- гипертония артериальная;
- ожирение;
- сахарный диабет;
- гиперлипидемия;
- физиологическая склонность к образованию тромбов;
- регулярные стрессовые состояния.
К специфическим факторам развития данного синдрома можно отнести следующие:
- возникновение острого стеноза коронарных артерий как последствие медикаментозного или спонтанного тромболизиса;
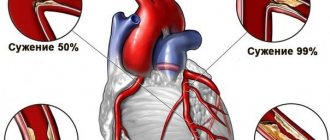
- поражения коронарных сосудов;
- систолическая дисфункция полости левого желудочка;
- нестабильность диастолического давления;
- острый инфаркт без подъема ST — сегмента.
Патологические механизмы ранней постинфарктной стенокардии определяются поражением коронарных артерий липидными отложениями. Также отмечается разрушение холестериновых бляшек и прогрессирующий стеноз коронарных сосудов. Для этого характерны такие функциональные сдвиги:
- коронарный спазм;
- нарушена гемокоагуляция;
- поражение эндотелия сосудов.
Коронароспазм
В развитии обтурации коронарной артерии огромную роль играет коронароспазм. Развитие коронароспазма обусловлено дисфункцией эндотелия и влиянием вазоконстрикторных веществ, выделяемых тромбоцитами во время формирования тромба.
Дисфункция эндотелия коронарных артерий заключается в снижении продукции вазодилатирующих веществ (азота оксида, простациклина, гиперполяризующего фактора) и значительном увеличении синтеза вазоконстрикторов (эндотелина, ангиотензина-2 — образуется на поверхности эндотелия при участии ангиотензинпревращающего фермента).
Развитие коронароспазма увеличивает степень обструкции коронарной артерии, вызванной атеросклеротической бляшкой и тромбом, и переводит обструкцию неокклюзирующую в окклюзирующую, вызывающую некроз миокарда.
Патоморфология
В зависимости от распространенности некроза, ИМ разделяют на формы.
2. Нетрансмуральный – субэпикардиальный, субэндокардиальный, интрамуральный.
Симптомы постинфарктный стенокардии
Ключевым симптомом данного синдрома является возобновление анионных приступов. Симптом может проявиться через 2-3 дня стенокардии после перенесенного инфаркта (ранняя форма) или через 2-4 недели (поздняя форма). Помимо этого, для постинфарктного состояния характерны интенсивные болевые ощущения в грудной клетке. Как правило, для нейтрализации болевого синдрома требуется внутривенное введение анальгетиков, в том числе в состав которых входят наркотические вещества. Этот симптом может проявляться как при соблюдении постельного режима, так и при малых физических нагрузках и стрессовых состояниях. В первом случае обострение болевого синдрома, как правило, сопровождается повышением АД.
Атипичное течение постинфарктный стенокардии может сопровождаться незначительной болью в груди. В некоторых случаях она может вовсе отсутствовать. Для данного состояния характерны признаки аритмии и сердечной недостаточности. Эти факторы являются провоцирующими для рецидива инфаркта миокарда.
Для постинфарктной стенокардии характерны следующие сопутствующие симптомы:
- ощущение тяжести в грудной клетке;
- болевые ощущения в сердце часто отдают в левую руку, шею или под лопатку;
- чувство жжения в груди.
Клиническая картина повторного им
1) большая частота среди мужчин;
ПОДРОБНОСТИ: Лечение гипертонии по методу мясникова
2) начало острого периода с коллапса и динамического нарушения мозгового кровообращения;
3) частое развитие тромбоэмболических осложнений и гипостатических пневмоний;
4) преобладание в клинической картине явлений сердечной недостаточности, кардиогенного шока, аритмий сердца;
5) затяжное или рецидивирующее течение, длительное сохранение повышенных показателей резорбционно-некротического синдрома.
ЭКГ-симптоматика повторного ИМ может быть отчетливой и характерной, при этом сохраняются признаки предшествовавших рубцовых изменений в миокарде, однако иногда ЭКГ-признаки повторного инфаркта неубедительны, в этом случае особая роль в диагностике принадлежит динамическому анализу ЭКГ, эхокардиографии, определению в крови показателей биомаркеров некроза миокарда.
Диагностика
Диагностические методы для подтверждения постинфарктный стенокардии включают в себя лабораторно-клинические и инструментальные исследования. Диагноз определяется лечащим врачом посредством следующих данных:
- перенесенный ранее инфаркт;
- ЭКГ — мониторинг;
- коронарная ангиография;
- нагрузочные пробы.
- УЗИ сердечной мышцы;
- суточный мониторинг ЭКГ;
ЭКГ фиксирует депрессию ST — сегмента от 1 мм. и более. Для болевых приступов характерна инверсия зубца Т. Эти показатели также могут указывать на развитие ишемии, а также на изменения из-за перенесенного пациентом инфаркта. Это снижает эффективность данного метода при определении постинфарктный стенокардии.
Разная степень чувствительности отмечается в следующих методах диагностики:
- с точностью 58% удается верно диагностировать данный синдром благодаря нагрузочным тестам;
- холтеровский мониторинг определяет развитие синдрома с точностью 27%;
- проведение проб с гипервентиляцией позволяет определить постинфарктную стенокардию лишь с 11% вероятностью.
Коронарография проводится посредством КТ или МСКТ. Это позволяет с высокой точностью выявить стенозы коронарных артерий, а также поражение ствола левой вечной артерии (8 — 12%). Часто у пациентов, страдающих данным постинфарктным состоянием, могут диагностироваться мультисосудистые поражения.
Диагноз
Диагноз ИМ у большинства больных не представляет трудностей и основан на классической диагностической триаде: типичной клинической картине, данных ЭКГ, определении содержания в крови биомаркеров некроза миокарда.
При пользовании приведенными диагностическими критериями следует помнить о возможности развития инфаркта с атипичными клиническими проявлениями, а также о заболеваниях, которые могут давать симптоматику, сходную с инфарктом миокарда.
Поэтому очень важны тщательный анализ клинической картины заболевания и обязательное наличие 2-го и 3-го диагностического критерия. Особенно важная роль принадлежит повышению в крови уровня биомаркеров некроза миокарда, в первую очередь тропонина Т или I, с последующей характерной динамикой их снижения.
Диагностические критерии инфаркта миокарда
— тяжелый и длительный приступ загрудинной боли ({amp}gt;30-60 мин), сопровождающийся слабостью, холодным потом, иногда тошнотой, рвотой
— появление патологического зубца Q
— изменения, свидетельствующие об ишемии миокарда — подъем или депрессия интервала ST
3. Типичная динамика подъема и дальнейшего снижения в крови уровня биомаркеров некроза миокарда (тропонинов Т, I или КФК-МВ, КФК-МВ mass, если определение тропонинов невозможно)
4. Вмешательства на коронарных артериях (например, ангиопластика) с последующим повышением в крови уровня тропонинов или КФК-МВ
Методы лечения постинфарктный стенокардии
Терапевтические и хирургические методы лечения данного синдрома направлены на снижение риска повторного инфаркта, а также на купирование анионных приступов. Терапевтический курс также предусматривает комплекс профилактических мероприятий. В зависимости от общего физиологического состояния пациента, лечащий врач рекомендует следующие меры:
- постельный или полупостельный режим не менее 1 месяца;
- воздержание от физических нагрузок;
- отсутствие эмоциональных переживаний и психических нагрузок;
- исключение из рациона высококалорийной пищи;
- регулярный мониторинг сердечно-сосудистой системы.
Терапевтический курс состоит преимущественно из медикаментозных препаратов, таких как:
- В — адреноблокаторы;
- антагонисты калия;
- нитраты;
- антикоагулянты.
Некоторые случаи требуют комплексного лечения посредством консервативной терапии и кардиохирургических методов (баллонной ангиопластики, коронарного шунтирования; стентирования).
При интенсивных болевых ощущениях в области сердца врач может назначить капельное введение нитроглицерина. Помимо этого, рекомендуется прием препаратов для комплексной терапии и профилактики. К ним относятся препараты, препятствующие образованию тромбов, а также прямые антикоагулянты. Продолжительность лечения зависит от характера дальнейшего течения болезни, а также от индивидуальных физиологических особенностей пациента.
Ранние проявления синдрома постинфарктный стенокардии могут спровоцировать повторное обострение инфаркта, которое может привести к фатальным последствиям. После проведения коронарографии при частом повторении анионных приступов может быть принято решение об использовании хирургических методов лечения.
К наиболее распространенным относятся коронарное шунтирование аорты, ангиопластика и стентирование поврежденной артерии. Подобные методы оперативного вмешательства в значительной степени позволят снизить риск рецидива инфарктного состояния, а также обеспечить высокую вероятность выживаемости больного с синдромом ранней постинфарктный стенокардии. При данной форме лечение медикаментозными средствами преимущественно направлено на поддержание текущего состояния пациента, поскольку в данном случае не оказывает значительного терапевтического и профилактического эффекта.
Важно! Плановые кардиохирургические процедуры проводятся преимущественно спустя 3-4 недели после перенесенного инфарктного состояния.
Симптоматика заболевания
Первый симптом – боль за грудиной, иногда слева, в области сердца. Боли бывают давящими, жгущими, режущими, сжимающими, сверлящими или тянущими. Они отдают в левое плечо или руку. Бывает, отдача идет в нижнюю челюсть или может простреливать в левую лопатку, в желудок, даже ноги. Боли могут быть незначительными или же нестерпимыми, наводящими ужас на больного человека, вызывающими страх смерти. В целом проявления стенокардии носят индивидуальный характер.
Чаще боли появляются во время движения, но могут возникнуть и ночью. Возникает нехватка воздуха, бледность кожи, руки становятся холодными, чувствуется их онемение. Облегчить состояние можно приемом лекарства – нитроглицерина. Лучше занять положение сидя или стоя и следовать рекомендациям своего лечащего врача.
В целом характерным симптомом постинфарктной формы болезни и ее отличием от других видов становится повторное появление приступов, возможно, даже в более острой форме, после перенесения инфаркта. Этот вид заболевания относят к стенокардии нестабильного типа – одной из самых опасных ее форм.
Важно! При появлении острой симптоматики существенно вырастает риск повторного инфаркта миокарда, который человек уже может не пережить. Стоит понимать, насколько опасен такой вид заболевания для пациента. Именно поэтому обращение к врачу, постоянный контроль собственного состояния – обязательное условие нормальной последующей жизни для пациента. Ранняя постинфарктная стенокардия – сложное заболевание, которое, к счастью, поддается коррекции.
Прогноз
Ранняя форма постинфарктной стенокардии характеризуется неутешительными прогнозами, поскольку указывает на тяжелое состояние сердечной мышцы. Это провоцирует риск повторного инфаркта, что в свою очередь может стать причиной внезапной смерти. При этом предвещающие симптомы, как правило, отсутствуют. Поскольку ранние проявления синдрома обусловлены высокими рисками, еще в условиях больничного стационара врачами может быть принято решение касательно проведения оперативного вмешательства, направленного на реваскуляризацию миокарда.
Данная мера позволяет добиться стабильного состояния сердечно-сосудистой системы в 90% случаев. Ранний синдром постинфарктный стенокардии после успешного проведения операции исчезает у 60% больных. Вероятность летального исхода в ходе оперативного вмешательства по статистическим данным составляет менее 1%. После проведения операции больной должен находится под постоянным наблюдением квалифицированного кардиохирурга.
Поздние проявления постинфарктный стенокардии более чувствительны к консервативному лечению. При эффективном терапевтическом курсе вероятность повторного обострения инфаркта минимальна. В некоторых случаях специалисты могут рекомендовать проведение коронарного шунтирования.
Крайне важно соблюдать все рекомендации лечащего врача, особенно касательно режима отдыха и питания. Рецепты народной медицины могут помочь в профилактике, но только после предварительной консультации с лечащим врачом.
Препараты для профилактики инфаркта
Для решения первой задачи используют три группы препаратов.
Первое — это ацетилсалициловая кислота. Просто так, для профилактики здоровому человеку или даже гипертонику аспирин пить не нужно. А вот если мы установили диагноз «ишемическая болезнь сердца», то постоянный прием ацетилсалициловой кислоты обязателен. Этот препарат мешает слипанию тромбоцитов и, стало быть, препятствует образованию тромбов. Он как бы выступает в роли полицейского, который ходит по площади и командует «больше трех не собираться».
Некоторые пациенты отказываются принимать ацетилсалициловую кислоту, так как она действует на желудок. Да, действует — но, конечно, не напрямую разъедает желудок. Ацетилсалициловая кислота всасывается в кровь и блокирует выработку веществ, образующих защитный слой слизи желудка. И в данном случае риск, связанный с приемом аспирина, гораздо ниже той пользы, которая заключается в профилактике инфаркта миокарда.
Ну, а в том случае, если у вас в прошлом была язва и вы боитесь принимать ацетилсалициловую кислоту, врач порекомендует блокаторы желудочной кислотности, такие как омепразол.
Вторая группа препаратов — статины. Эти препараты обладают свойством стабилизировать холестериновую бляшку, уменьшать отложения холестерина на стенках сосудов и не дают этой бляшке разорваться.
Согласно общемировой практике, статины при ишемической болезни сердца обязательно назначают всем пациентам, независимо от исходного уровня холестерина. Снижать холестерин при установленном диагнозе ИБС только диетой, как это часто пытаются сделать, — очень серьезная ошибка.
У больных ишемической болезнью сердца должен быть очень низкий уровень холестерина. Лучше при коррекции дозы препарата ориентироваться на так называемый «плохой холестерин» или холестерин-ЛНП, уровень которого должен быть <1,8 ммоль/л.
Коротко вспомним основные мифы и легенды, связанные со статинами. Миф 1. Статины вызывают зависимость, их прием нельзя бросать. Правда: прием статинов не стоит прекращать не потому, что они вызывают зависимость, а потому, что при их отмене бляшка будет расти дальше, симптомы стенокардии — прогрессировать, а вероятность инфаркта миокарда — увеличиваться. Миф 2. Одно лечим, другое калечим. Статины вызывают изменения печени, почек. Правда. Значимые изменения в печени на фоне приема статинов встречаются у одного-двух пациентов из тысячи. За это время удается предотвратить 4–5 инфарктов. Что касается почек, то, напротив, статины защищают почки даже при почечной недостаточности.
Третья группа препаратов, увеличивающих продолжительность жизни при ИБС — это ингибиторы АПФ. Эти препараты с успехом применяют для снижения артериального давления. Однако еще в прошлом веке была открыта их способность предупреждать развитие сердечной недостаточности у пациентов с высоким риском осложнений. Поэтому если врач рекомендует прием этих препаратов даже при нормальном давлении — не отказывайтесь. Впрочем, поскольку ингибиторы АПФ действительно снижают давление, то у людей с нормальным давлением их назначают в небольших дозах.
Вероятные осложнения и прогноз
Синдром РПС говорит о том, что в области некроза сердечной мышцы остались работоспособные клетки: если они погибнут, инфаркт повторится. Одно из возможных осложнений РПС — тромбоз коронарной артерии.
Общий прогноз заболевания зависит от того, первичным или повторным был инфаркт. Другие факторы:
- возраст пациента;
- тяжесть и степень повреждения сердца;
- своевременность тромболитической терапии;
- наличие/отсутствие приступов до инфаркта.
Поздние проявления лучше поддаются консервативной терапии, а при адекватном лечении вероятность повторной катастрофы минимальна.
Ранняя и атипичная формы синдрома имеют менее благоприятный прогноз: первая указывает на значительное повреждение миокарда, а атипичную трудно диагностировать — на фоне отсутствия болей прогрессируют аритмии, развивается и становится хронической сердечная недостаточность.
до змісту↑