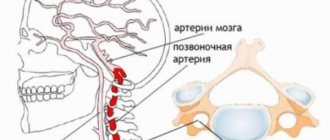
Описание недостаточности левого желудочка
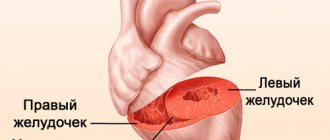
Желудочек, находящийся в левой половине насосного органа, имеет толстую мускулистую стенку, позволяющую снабжать кровью весь организм. В состоянии диастолы из легочной артерии кровь поступает в левое предсердие, затем заполняет левый желудочек. Его задача — в момент систолы полностью вытолкнуть обогащенную кислородом биологическую жидкость в аорту (самую крупную артерию).
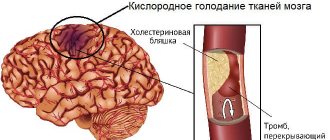
Если миокард левого желудочка по какой-либо причине утрачивает сократительную способность, происходит застой венозной крови в легочной кровеносной системе (малом круге кровообращения), в результате чего формируется отек легких. Неэффективная прокачка крови мгновенно вызывает дефицит кислорода во всех тканях организма.
Недостаточность левого желудочка сердца зарегистрирована у 0,4-2,0 процентов жителей Европы, а всего в мире 40 миллионов пациентов с таким диагнозом. Патология внесена в международный справочник заболеваний, ее код по МКБ-10 – I50.1. С возрастом вероятность появления ЛН увеличивается: ее диагностируют почти у 20% всех госпитализированных пациентов старше 65 лет. Летальность, с учетом этиологии, варьируется в пределах 50-80%. При бурном течении недостаточности сердца первым и основным признаком болезни, а также угрожающим фактором, является отек легких.
Формы левожелудочковой недостаточности
Согласно классификации, принятой в медицине, различают острую или хроническую форму патологии. Несмотря на общую основу, они существенно отличаются друг от друга – этиологией, причинами, симптомами.
Острая форма (ОЛЖН)
Ее особенностью является резкое ухудшение состояния пациента из-за задержки продвижения крови по легким под влиянием каких-либо факторов. Застоявшаяся кровь проникает сквозь тонкие стенки капилляров, просачивается через соединительную ткань и, наконец, оказывается в альвеолах легких. В норме это пузырьки, содержащие воздух, а когда в них попадает жидкая субстанция, происходит полный разлад газообменных процессов. Больной не может дышать, наступает удушье, свидетельствующее об отеке легких.
Отек легких при нарушении работы сердца
Хроническая форма (ХЛЖН)
Если для острой левожелудочковой недостаточности характерно быстрое течение, то хроническое заболевание развивается последовательно, проходя несколько стадий, иногда на протяжении многих лет. Симптоматика хронического состояния выражается в приступах кардиологической астмы, ведущей затем к легочной отечности. В любом случае сердце изнашивается, и без адекватного лечения может дать когда угодно.
Признаки возникновения ЛЖН
Симптомы при левожелудочковой недостаточности определяются причинами ее развития.
Острая левожелудочковая недостаточность характеризуется следующими признаками:
- внезапная отдышка;
- повышение артериального давления (при гипертонических кризах);
- учащение ритма сердечных сокращений (на начальной стадии развития заболевания);
- кашель;
- расширение размеров сердца в левую сторону;
- появление горизонтальной позиции на электрокардиограмме;
- симптомы сердечной астмы;
- дыхательная недостаточность;
- отеки нижних конечностей.
Проявление хронической формы ЛЖН начинается постепенно, с появлением усталости, быстрой утомляемости, потери аппетита. Для больных характерна отечность нижних конечностей, отдышка при физических нагрузках. Если не предпринято своевременное лечение, то симптомы заболевания усиливаются, состояние пациента ухудшается.
Причины возникновения
Развитие острой формы ЛН потенциально может начаться у любого человека, невзирая на пол и возраст, при условии наличия у него сердечно-сосудистых нарушений. Хотя, согласно статистическим данным, группой особого риска являются мужчины предпенсионного возраста с ишемической болезнью сердца.
Причины ОЛЖН делятся на 2 типа:
- Кардиальные заболевания, связанные с патологическими изменениями в сердечной мышце:
- миокардиты – острые воспалительные процессы в миокарде;
- отмирание мышечных волокон миокарда, нередко наблюдающееся в постинфарктном периоде (степень некроза зависит от своевременности оказания медпомощи);
- анатомические изменения сердца, спровоцированные врожденными пороками у ребенка;
- нестабильное сердцебиение (мерцательная аритмия, вентрикулярные тахисистолии);
- гипертонический криз.
- Экстракардиальные заболевания, возникающие в различных органах и косвенно влияющие на деятельность сердца:
- пневмония;
- тяжелые отравления;
- тромбоэмболический синдром легочной артерии;
- электротравмы;
- асфиксия;
- тяжелая степень малокровия;
- терминальные формы печеночных и почечных болезней.
Описанные выше причины могут привести также и к появлению хронической формы заболевания.
Важно: Спровоцировать внезапный приступ недостаточности левого желудочка могут чрезмерные физические нагрузки, перегрев организма в сауне, психоэмоциональный стресс, большая доза спиртного.
Факторы риска
Факторы риска правожелудочковой сердечной недостаточности могут включать:
- Возраст: мужчины от 50 до 70 лет часто испытывают правостороннюю сердечную недостаточность, особенно если они ранее страдали сердечным приступом.
- Хронические заболевания: патологии легких, такие как ХОБЛ или легочной фиброз, диабет, ВИЧ, гипертиреоз, гипотиреоз или накопление железа / белка могут привести к правосторонней сердечной недостаточности.
- Нерегулярные сердечные сокращения (аритмии): ненормальные сердечные ритмы, особенно если они очень часты и быстры, могут ослабить сердечную мышцу.
- Патологии легких: сгустки крови или высокое кровяное давление в легких могут увеличить риск правосторонней сердечной недостаточности.
- Воспаление перикарда: заболевание провоцирует уменьшение размеров перикардиальной сумки, что сдавливает и стягивает сердечную мышцу.
- Расовая предрасположенность: афро-американские мужчины подвергаются более высокому риску, чем другие, развития правосторонней сердечной недостаточности.
- Некоторые химиотерапевтические и диабетические препараты: определенные лекарства, как было установлено, увеличивают риск ПЖСН.
- Вальвулярная болезнь сердца: повреждение или дефект в одном из четырех клапанов сердца могут препятствовать эффективной гемодинамике.
- Вирусная инфекция: некоторые вирусные заболевания могут повредить сердечную мышцу, в том числе правого желудочка.
Как развивается острое состояние
Процесс отека легких идет быстро, но у него имеется определенный алгоритм. При резком снижении выброса крови сердечной мышцей острая левожелудочковая недостаточность развивается в таком порядке.
- Нарастает гидростатическое давление крови в венах и капиллярах легочной кровеносной сети.
- Кровь просачивается из капилляров в соединительную ткань легких, они теряют эластичность, в них начинается интерстициальный отек (сердечная астма). Он проявляется в виде одышки, кашля, учащенного пульса, увеличения диастолического давления. Иногда к синдрому добавляется холодный пот, на шее набухают вены.
- Накопившись в тканях, отечная жидкость вытесняет воздух из альвеол и вызывает альвеолярный отек. Отечность поднимается выше, вызывая рост сосудистого легочного и бронхиального сопротивления.
- Происходит резкое нарушение газообмена. По мере накопления жидкости в бронхиолах сужаются дыхательные пути – об этом свидетельствуют громкие хрипы, бронхоспазмы, усиление удушья.
- Застойная кровь из альвеол попадает в левое предсердие, где смешивается с кровью, обогащенной кислородом. Начинается падение парциального давления кислорода в артериях, по мере углубления этого процесса развивается гипоксемия.
В первой фазе ОЛЖН кислородное голодание обусловлено лишь слабым выбросом крови. На этапе альвеолярного отека гипоксия нарастает из-за того, что просветы в альвеолах и трахеобронхиальном дереве заполняются пенистыми мокротами, которые затем выступают изо рта. Человек теряет способность дышать. Наступает кардиогенный шок: понижается АД, нарушается или утрачивается сознание, ускоряется пульс, холодеют конечности.
Причины патологии
Есть много факторов, которые способны вызвать развитие левожелудочковой недостаточности:
- инфаркт миокарда — это наиболее распространённая причина;
- высокое давление, которое носит постоянный характер;
- аритмия, вызывающая существенное снижение способности сердца перекачивать кровь;
- воспаление в сердечных тканях;
- расширения полостей сердца патологического характера могут иметь различную природу, но имеют при этом общее осложнение — левожелудочковая недостаточность;
- поражения клапанов врождённого или приобретённого типа;
- ишемия;
- травмы головы;
- сложные операции;
- повреждение лёгочной артерии;
- коронарный синдром, переросший в острую форму;
- нефрит;
- многие патологии лёгких;
- заболевания, вызывающие скопление жидкости в организме;
- воздействие на сердце токсинов или тяжёлых металлов.
Симптомы и стадии хронической формы заболевания
Отличительная особенность патологии – систематическое нарушение режима выброса крови левым желудочком. Хроническая левожелудочковая недостаточность приводит к постоянным сбоям в кровоснабжении всего организма, застойным явлениям в легочном круге кровообращения и нижних дыхательных путях. Состояние больного ухудшается постепенно, для каждой фазы болезни характерны свои клинические проявления.
1 стадия. Заметны одышка и учащенный пульс при интенсивных физических движениях. Этот признак заметят лишь тренированные люди, ранее спокойно реагировавшие на повышенные нагрузки. Для обычного человека подобная реакция является нормой.
2а стадия. При подъеме по лестнице выше 4 этажа, получасовой пешеходной прогулке, короткой пробежке человек не может отдышаться, начинается сильное сердцебиение. Постоянно беспокоит сухой кашель (при отсутствии заболевания дыхательных путей, вызванного инфекцией). Появляется синюшность на губах, называемая цианозом.
Цианоз губ
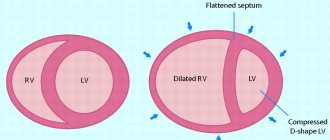
2б стадия. Кроме левожелудочковой, развивается правожелудочковая недостаточность, из-за которой застой венозной крови наблюдается уже и в большом круге кровообращения. Одышка и ускоренный пульс отмечаются при незначительных нагрузках (перемещение по дому, легкая домашняя работа), а затем и в покое. Нарушения кровотока приводят к увеличению печени (болезненные ощущения в правом подреберье), кашлю, цианозу, приступам кардиологической астмы. К отекам конечностей добавляется отек брюшной полости (асцит). Поскольку страдает кровоснабжение мозга, часто болит и кружится голова.
3 стадия. Все перечисленные симптомы максимально выражены. Происшедшие трансформации в легких, сердце, печени становятся необратимыми. Вылечиться на 3 этапе уже невозможно.
Характеристика и симптомы недуга
В нескольких формах может проявляться левожелудочковая недостаточность, симптомы для каждой из них отличаются. Неудивительно, что мы решили объединить симптоматику и классификацию заболевания в один раздел. Но прежде поговорим немного о симптоматике. По характеру проявления патология делится на несколько стадий:
- на начальной стадии клинические проявления имеют незначительное выражение, а проявляются они исключительно при высоких нагрузках;
- среднетяжёлая форма характеризуется наличием симптоматики независимо от состояния покоя или выполнения тяжёлой физической работы;
- терминальная — это самая опасная форма патологии, при которой во внутренних органах происходят необратимые изменения.
Левожелудочковая недостаточность — причина смерти
Нарушение сократительной способности миокарда левого желудочка – один из самых негативных факторов, угнетающих деятельность сердца. Насос перестает справляться с подачей биологической жидкости в системы организма. Кровь застаивается в большом и в малом круге кровотока. Это приводит к гипоксии всех органов, нарушаются обменные процессы, снижается скорость синтезирования молекул. Особенно опасно кислородное голодание для мозговых клеток.
Застой крови в легких мешает им проводить полноценный газообмен, поэтому при левожелудочковой недостаточности основной причиной смерти становится удушье. Молниеносный отек легких приводит к летальному исходу в течение нескольких минут. Острый отек характеризуется бурным протеканием в течение примерно 4-х часов, и даже при немедленной реанимации не всегда удается избежать смерти пациента.
На фоне гипоксии увеличивается ЧСС и общая нагрузка на сердце, весьма вероятны сбои в работе аортального и митрального клапанов. Из-за недостаточного питания тканей возможны осложнения в виде инфаркта миокарда, почечной недостаточности, рубцевания клеток печени.
Причины
Существует две обширные группы факторов, способствующих развитию правожелудочковой сердечной недостаточности.
- Первичный отказ правого желудочка при отсутствии легочной гипертензии. Инфаркт миокарда
- Легочная эмболия
Совсем недавно определена высокая смертность среди пациентов с изолированным инфарктом миокарда ПЖ, что вынудило переоценить значение риски болезни.
Различные врожденные пороки сердца часто связаны с отказом ПЖ, как правило, из-за повышенной нагрузки, объемной перегрузки или того и другого. Дефекты перегородки обычно связаны с ПЖСН; как правило, из-за того, что кровь сбрасывается с левой стороны сердца в правую. Тетрада Фэлло — это еще один врожденный порок, при котором гипертрофия ПЖ и, в конечном счете, отказ ПЖ происходят из-за обструкции легочной артерии, в которую поступает кровь из ПЖ. У взрослого человека с восстановленной тетрадой Фалло отказ ПЖ может все еще возникать из-за легочной регургитации, особенно когда трикуспидальный клапан использовался для восстановления структуры пораженного сосуда.
Диагностика
Вначале врач проводит визуальный осмотр, выявляя внешние симптомы патологии: цианоз губ и ногтей, беспокойство, сухой кашель, одышку. С помощью тонометра замеряется АД и ЧСС (как правило, они выше нормы). Во время аускультации определяются коробочные звуки — при перкуссии легких, отдельные сухие свистящие хрипы — при бронхоспазмах. Тоны сердца почти не слышны из-за шумного хриплого дыхания. Косвенными признаками заболевания являются увеличенная печень, отекшие нижние конечности.
Установить точный диагноз помогут аппаратные и лабораторные методы исследований.
Основные направления аппаратной диагностики таковы.
- Рентгеноскопия. Она помогает выявить отек легких по изменению их рисунка, особенно на прикорневых участках. Корни меняют свою структуру, их контуры становятся нечеткими. Снижается прозрачность легочных долей.
- Пульсоксиметрия. Исследование показывает низкий уровень содержания кислорода в крови (менее 90%).
- Замер венозного давления в крупных сосудах. С этой целью к подключичной вене подсоединяют флеботонометр Вальдмана. Об отеке легких свидетельствует рост венозного давления до 12 мм рт. ст.
- ЭКГ. Ею пользуются для определения сердечных патологий, ставших причиной отека легких. На электрокардиграмме фиксируются признаки аритмии, утолщения стенок камер сердца, гипертрофии его левых отделов, ишемии, инфаркта миокарда.
- Трансторакальная ЭхоКГ. Она служит для проверки функционирования миокарда, состояния клапанов в случае, если при осмотре и по рентгеновскому снимку не установлены причины отека легких. Эхокардиография – важнейший критерий для определения необходимости хирургического вмешательства.
УЗИ сердца - Катетеризация легочной артерии. С помощью катетера измеряют давление заклинивания сосуда для установления причины отека легких, а также контролируют сердечный выброс и сосудистое сопротивление в ходе лечения.
Лабораторная диагностика включает в себя несколько обязательных пунктов, позволяющих установить природу ЛН и определиться с тактикой лечения.
- Биохимический анализ крови. Он показывает, что стало причиной отека легких: инфаркт миокарда, снижение уровня белка в крови (гипопротеинемия) или почечная патология.
- Измерение концентрации углекислого газа и кислорода в крови. При синдроме острой ЛН парциальное давление первого составляет 35 мм рт.ст., второго – 60 мм рт.ст.
- Коагулограмма. На ней фиксируются изменения свертываемости крови, если отек легких появился из-за тромбоэмболии легочной артерии – в этом случае фибриноген возрастает до 4 г/л, а протромбин – до 140%.
- Определение концентрации МНП (мозгового натрийуретического пептида). Современная методика служит для уточнения диагноза ЛН.
Этапы неотложной помощи
Если начался сердечный приступ с симптомами левожелудочковой недостаточности, ее острой формы, немедленно вызывают скорую помощь. Спасти жизнь больному, сделать правильные выводы о его состоянии и назначить адекватное лечение может только квалифицированный специалист. Пока не прибудут медики, следует в определенном алгоритме проводить доврачебные мероприятия, цель которых – смягчить острые проявления болезни.
- Для облегчения дыхания следует устроить больного в полусидячем положении (при высоком АД – усадить), расстегнуть ворот одежды, открыть окно.
- Для купирования приступа под язык кладут таблетку «Нитроглицерина».
- Чтобы разгрузить сердечную мышцу, бедра перевязывают жгутами. Сделать это нужно не ранее чем, через 10 минут после усаживания больного, чтобы успела перераспределиться кровь.
- При появлении пены ее удаляют с помощью отсоса с катетером либо ларингоскопа. Если больной в сознательном состоянии, ему рекомендуют чаще кашлять для очистки верхних дыхательных путей естественным образом.
- При невыносимых болях в грудине пользуются «Морфином» или «Фентанилом».
- Отечность убирают с помощью таблеток «Фуросемида» или «Урегита».
Важно: Если дыхание неровное, дыхательные пути заполнены мокротами, человек теряет сознание, применять «Морфин» запрещено.
Врач прибывшей скорой осматривает пациента, в экстренном порядке диагностирует острую левожелудочковую недостаточность и продолжает оказывать неотложную помощь.
- Обеспечивается принудительная подача кислорода через маску. Чтобы нейтрализовать пену, выходящую через ротовую полость или носовые пазухи, кислород пропускают через этиловый спирт.
- Вводятся препараты для нормализации сердечного ри, «Новокаинамид».
- Для снижения давления больному дают «Энап».
- Внутриартериально вводится «Дроперидол» с целью уменьшения одышки.
После купирования острой фазы больного срочно госпитализируют.
Обратите внимане: При транспортировании в медучреждение больного размещают на носилках так, чтобы голова сохраняла приподнятое положение.
Стадии патологии
Выделяют три основных стадии:
Начальная. Симптомы левожелудочковой недостаточности проявляются слабо. Человек отмечает появление одышки и учащение сердцебиения при физических нагрузках. В состоянии покоя заболевания никак себя не проявляет. Если симптомы проявляются достаточно ярко, это говорит о том, что заболевание прогрессирует. Поэтому важно как можно скорее приступить к терапии, чтобы предотвратить переход болезни на позднюю стадию.
Средняя. Начинает появляться отечность, типичными будут жалобы больного на сильную одышку, нарушение дыхания.
Терминальная. В организме происходят процессы, которые приводят к необратимым изменениям. После наступления терминальной стадии левожелудочковой сердечной недостаточности, лечение становится малоэффективным. Велика вероятность летального исхода.
Лечение
Госпитализированного пациента помещают в блок интенсивной терапии и проводят мероприятия для активизации сердечного выброса и улучшения поставки кислорода в органы. При отсутствии положительной динамики рекомендуется проведение операции.
Терапевтическое лечение
Тактики борьбы с острой и хронической формой заболевания несколько отличаются друг от друга. Если больной поступил после острого приступа, в условиях стационара обязательно записывают ЭКГ и, согласно рекомендациям кардиологов, незамедлительно принимают такие меры:
- Для торможения обменных процессов и адаптации клеток к временному дефициту кислорода применяют раствор Морфина. Его разводят изотоническим раствором и медленно вводят в вену, при необходимости повторяют процедуру через 15-20 мин. Препарат угнетает дыхание и снижает АД за счет расширения периферических сосудов.
- На следующем этапе для уменьшения венозного возврата вводят сильные сосудорасширяющие препараты (например, «Нитропруссид натрия»). Они увеличивают просвет коронарных артерий и помогают снять отечность. Универсальным средством для устранения отеков является «Фуросемид». 20 – 200 мг препарата вводят внутривенно, чтобы расширить венозные сосуды, активизировать отход мочи и снизить нагрузку на миокард.
- Если признаки левожелудочковой недостаточности спровоцированы инфарктом миокарда или гипертоническим кризом, но при этом не нарушен кровоток в головном мозге, внутривенно капельным путем вводят растворы «Изосорбида динитрата» или «Нитроглицерина». Их применяют при повышенном или нормальном АД.
- При отеке легких облегчают состояние путем кровопускания до 400-500 мл.
- Кардиогеный шок (если ЧСС ниже 40 ударов/мин) купируют раствором Атропина, а затем вводят плазмозамещающие растворы.
Если приступ ОЛЖН снят, приступают к длительному лечению. Прежде всего, с этой целью применяют этиотропную терапию, направленную против основной болезни-провокатора. Врач обычно назначает такие группы препаратов:
- тромболитики – для предотвращения закупорок сосудов;
- нитратосодержащие препараты;
- анальгетики с наркотическим эффектом – для снятия острых болей и предупреждения болевого шока;
- гипотензивные средства для снижения артериального давления;
- противоаритмические препараты;
- кортикостероиды – они устраняют воспалительные процессы в миокарде.
Кортикостероидный гормон Дексаметазон
В качестве дополнительных мер применяют диуретики для уменьшения объема жидкости во внутренних органах. Это помогает нормализовать гемоток в малом круге кровообращения.
Для лечения хронической ЛН тоже применяют различные классы медикаментов:
- мочегонные средства – для оттока избыточной жидкости и улучшения функционирования почек;
- бета-адреноблокаторы – для разгрузки миокарда путем снижения ЧСС;
- ингибиторы АПФ – для стабилизации артериального давления;
- нитраты — для увеличения просвета артерий и профилактики острых приступов ЛН;
- сердечные гликозиды – для улучшения выброса крови в аорту.
Хирургические методы
Хирургическое вмешательство в данном случае несет опасность для жизни и требует длительной реабилитации. Различные методики предполагают имплантацию клапанов или стимуляторов, восстановление конфигурации сердечной мышцы (кардиомиопластику) или трансплантацию сердца. Способ выбирается в зависимости от первопричины патологии и состояния сердца.
Вот основные виды операций при ЛЖСН:
- коронароангиография – расширение просвета в коронарных сосудах для улучшения кровотока;
Проведение коронароангиографии - стентирование – мини-пружинки раздвигают стенки артерий, улучшая циркуляцию крови;
- замена изношенных клапанов;
- шунтирование – вшивание участков артерий или вен, взятых из различных частей тела, чтобы создать обходной маршрут для крови в обход суженных коронарных артерий;
- операции по реконструкции формы сердца – путем пропускания через него электрических сигналов, динамической кардиомиопластики, процедур Dor или Acorn, воздействия лазером, радиочастотной абляции;
- пересадка сердца от умершего донора.
Симптомы
Проявления во многом зависят от формы патологического процесса. Общепринятыми считаются две классификации.
Первая касается стадирования расстройства. Выделяют 4 этапа нарушения (в некоторых вариациях указанного способа типизации — 3 с более дробным членением пунктов).
Согласно второй классификации выделяют острую и хроническую недостаточность.
- Острая правожелудочковая недостаточность развивается стремительно, симптомы идентичны хронической но более выражены, вероятность смерти около 80%.
Для приступа требуется триггерный фактор или провокатор, на «ровном месте» он не появляется.
- Хронический или латентный, вялотекущий патологический процесс сопровождается постепенным нарастанием проявлений. Прогрессирование соответствует описанной стадиальной схеме.
1 стадия
Начальные проявления. Патологические изменения в сердце и сосудах уже присутствуют.
Однако они неспецифичны и ничтожны по интенсивности. К тому же пациент недостаточно обращает внимание. Это делает раннюю диагностику сложным вопросом.
Примерный перечень симптомов на первой стадии:
- Одышка. Легкая, практически неуловимая. Развивается на фоне крайне интенсивной физической нагрузки.
Человек имеет мало шансов встретиться с таким уровнем активности, по мере прогрессирования, планка снижается.
Примерные сроки усугубления патологического процесса — несколько лет. Редко — быстрее.
Известны случаи, когда правожелудочковая недостаточность на первой стадии продолжалась 10-15 лет и более.
- Слабость, сонливость. Непонятная усталость. Называется словом «астения». Проявляется внезапно, сопровождает пациента постоянно и не уходит. Снижается работоспособность, продуктивность мышления и деятельности.
- Кашель. Сухой, регулярный. Продолжается от нескольких минут до пары часов. Сопровождается ощущением нехватки воздуха. Обычно пациенты списывают симптом на простуду, курение и прочие обыденные причины.
- Ускорение кардиальной активности. Синусовая тахикардия. Рост числа сердечных сокращений до 110-115 ударов в минуту даже не фоне покоя. В момент физической активности показатели незначительно растут.
С такой клинической картиной встречается пациент в начальной стадии сердечной недостаточности. Иногда симптомов меньше, редко — больше. Наилучший момент для терапии.
2 стадия
Умеренные нарушения. Это уже не начало расстройства, но еще и не терминальная фаза.
Внимание:
Восстановление все еще возможно, потому опускать руки нельзя, нужно срочно обращаться к кардиологу.
Симптомы правожелудочковой недостаточности на 2 этапе выраженные, сердечные и легочные, неврогенные и психические.
Среди таковых:
- Одышка. Возникает при физической нагрузке, но требуемая интенсивность для провокации признака много меньше, чем на начальной стадии. Например, подъем на 4-5 этаж. Сопровождается усилением сердечной деятельности.
- Усталость, вялость, сонливость. Более выраженные, невозможно нормально выполнять трудовые обязанности. После отдыха состояние частично корректируется, но уже через пар часов все возвращается на круги своя и человек вновь разбитый.
- Бессонница. Характеризуется частыми ночными пробуждениям. Каждые 10-30 минут. Признак провоцирует усугубление предыдущего симптома.
- Эмоциональная лабильность, раздражительность. Психическое нарушение. Аффект обостренный, человек может взорваться по несущественному поводу, через минуту впасть в эйфорию, а еще спустя две в дистимию, депрессивное состояние. Это результат гормонального дисбаланса в системе с недостаточным питанием головного мозга.
- Тахикардия. Увеличение сердечных сокращений до уровня свыше 100 ударов в минуту. Сопровождается одышкой, потливостью. В состоянии покоя ослабевает, но полностью не проходит. Протекает приступами. Каждый продолжается от 10 до 120-180 минут.
- Боли в грудной клетке. Давящие, жгучие, распирающие. Что прямо указывает на кардиальный, ишемический характер дискомфорта. Прострелов или покалывания нет.
Внимание:
Локализация не всегда очевидна. В некоторых случаях пациент уверен, что болит желудок.
- Головные боли. Результат недостаточного кровообращения в церебральных структурах. Давящая, стреляющая по характера. Локализуется в различных частях, может быть диффузной (разлитой), без четкого расположения.
- Тошнота. Рвота. Оба симптома встречаются сравнительно редко, имеют рефлекторный характер. Потому облегчения после акта опорожнения желудка не наступает.
- Головокружение. Вертиго. Невозможность ориентироваться в пространстве. В момент острого приступа человек вынужден занять лежачее положение и меньше шевелиться, чтобы не провоцировать усиления симптома. Имеет место расстройство работы вестибулярного аппарата, экстрапирамидной системы, также мышечная слабость.
- Потливость. Гипергидроз.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Имеет вид кольца.
- Бледность кожных покровов. Также ногтевых пластин, слизистых оболочек. Симптом определяется всегда.
- Кашель. Сухой, непродуктивный рефлекс. Сопровождает пациента постоянно. Интенсивность невелика, «забивающих» приступов не бывает, но не заметить нарушение не получится.
3 стадия
Недостаточность правого желудочка сердца тяжелого характера дает инвалидизирующую симптоматику, которая ставит крест на профессиональной активности и нормальной жизни.
Полное излечение невозможно, но присутствуют шансы частично скорректировать состояние.
Симптомы идентичны, но интенсивность их гораздо выше. Есть и прочие моменты, которых прежде не обнаруживалось.
- Одышка возникает при минимальной физической активности и даже в состоянии покоя. Пациент не может нормально передвигаться, прогулки становятся непосильно трудными, как и выполнение бытовых обязанностей.
- Тахикардия. Постоянная. Но, спустя несколько дней-недель, человек свыкается с состоянием и перестает ощущать ускорение кардиальной деятельности.
- Падение артериального давления. Объективный признак. Указывает на недостаточную сократительную способность миокарда, неэффективность работы сердца. Пока еще не до критических отметок, коллапса нет, но возможность неотложного состояния присутствует.
- Кровохаркание. Кашель с выделением жидкой ткани по каплям. Требуется дифференциальная диагностика с туберкулезным процессом.
- Отеки. Обуславливаются нарушением функционирования почек, сниженной скоростью выведения жидкости. Фильтрация ослабевает, потому как качество работы сердца, насосная функция падают до минимальных отметок. Восстановление требует стимуляции кардиальной активности.
4 стадия
Считается терминальной. Излечение невозможно, как и коррекция состояния. Это финал патологического процесса, который заканчивается смертью во всех случаях.
Помощь паллиативная, направлена на облегчение состояния и возможное поддержание самочувствия на приемлемом уровне.
Симптомы критические. Человек не может нормально дышать, даже в состоянии полного покоя.
Обнаруживается брадикардия со снижением частоты сердечных сокращений до 40-60 ударов в минуту. Возникают прочие аритмии, по типу экстрасистолии.
Признаки правожелудочковой недостаточности — кардиальные, легочные, неврогенные, психические, несут большую опасность жизни пациента и его возможностям.
Профилактика
Предупредить левожелудочковую недостаточность (если она не связана с врожденными структурными патологиями) можно, если придерживаться следующих правил:
- контролировать массу тела, не допуская ожирения;
- не включать в рацион слишком жирные блюда, не пересаливать пищу, не допускать постоянного приема больших объемов жидкости;
- соблюдать режим дня, дозировать физические нагрузки, избегать стрессов;
- отказаться от алкоголя и курения;
- систематически контролировать артериальное давление.
Прогноз
Недостаточность левого желудочка дает возможность благоприятного прогноза лишь в начале заболевания и при своевременном его лечении. Только в этом случае можно предотвратить развитие бесповоротных нарушений в сердце. Острая форма болезни значительно ухудшает прогноз, поскольку она способствует разрушению не только сердечной мышцы, но и других внутренних органов.
Существенно увеличить продолжительность жизни пациента помогают хирургические операции, но они требуют длительного реабилитационного периода для восстановления функций организма.
Понравилась статья? Сохраните ее!
Остались вопросы? Задавайте их в комментариях! На них ответит врач-кардиолог Мариам Арутюнян.
Иван Грехов
Окончил Уральский государственный медицинский университет по специальности «Лечебное дело». Врач-терапевт
Описание
До последнего времени функция правого желудочка находилась в тени масштабных исследований функции левого желудочка. Однако в последнее время важность правого желудочка стала очевидной. Первоначально исследователи пытались экстраполировать данные, полученные о левом желудочке, на правый желудочек, но с самого начала стало ясно, что левый и правый желудочки значительно отличаются по многим параметрам. Исторически понимание функции правого желудочка ограничивалось восприятием контрактильной функции правого желудочка как гемодинамически незначительной. Сейчас правожелудочковая недостаточность широко обсуждается среди профессиональных сообществ, однако, многочисленные вопросы касательно данной тематики так и не исследованы в полной мере. Во многом это вызвано различиями в подходах оценки и анализа функции правого желудочка, отсутствием стандартов и базисных знаний. Данный обзор – попытка систематизировать имеющиеся данные, вычленить наиболее важные аспекты правожелудочковой недостаточности, определить дальнейшие направления для исследований.