Разница между верхним и нижним давлением, которое в норме не превышает 50 единиц, не опускается ниже 30 называется пульсовой. Это своеобразный маркер сохранности функции сердца, сосудов. Рассмотрим подробнее, что означает этот биоиндикатор, когда он становится опасным для пациента, как корректируется.
Отклонения в показателях
Сердце – четырехкамерный насос, перекачивающий биологическую жидкость, обогащенную кислородом, на периферию. Его работа фиксируется несколькими величинами. Верхняя – биоиндикатор сократительного потенциала миокарда. Нижняя – компонентов системы кровоснабжения.
Систолическое давление
Его идеальными значениями считаются 120 единиц, допустимой нормой – 130, превышением – 140, минимальной гипертензией – до 170, высоким АД – от 180. Любые колебания показателя говорят о разбалансировке работы миокарда.
Провоцирующими моментами понижения верхнего уровня выступают:
- перенапряжение: физическое, умственное;
- беременность;
- брадикардия любого генеза;
- ушибы головы;
- бессонница;
- некорректная выработка инсулина;
- разбалансировка клапанного аппарата сердца.
Часть триггеров носит физиологический характер. Показатели индикатора сократительной способности миокарда нормализуются без дополнительных усилий при устранении причины, вызвавшей их понижение. Примером может служить беременность, связанная с перестройкой кровоснабжения, когда верхний уровень давления падает приблизительно на 10 единиц вследствие привыкания к новым условиям существования организма. После родов все встает на свои места.
Спортсмены за счет регулярных тренировок приобретают способность работать, экономя энергию при высоких нагрузках, что автоматически урежает сердечный ритм, вызывая понижение систолического АД. Период отдыха нормализует сокращения миокарда.
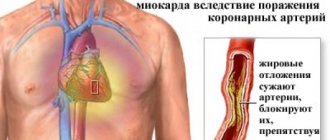
Патологическая брадикардия или замедление пульса характерна для заболеваний сердца, атеросклероза. Она предупреждает о возможном развитии острого нарушения мозгового кровообращения – ОНМК либо острого инфаркта миокарда – ОИМ.
Сахарный диабет провоцирует гипервязкость крови, что снижает верхнюю границу. Независимо от причины, которая вызвала понижение давления, пациент ощущает:
- апатию, сонливость;
- гипергидроз;
- мигренозные боли;
- предобморочные состояния;
- забывчивость, раздражительность.
Все это повод для обращения за врачебной консультацией. Вопрос чрезвычайно важный, поскольку часто колебания АД протекают практически без симптомов. ОИМ, ОНМК формируются на фоне кажущегося благополучия. Поэтому диспансеризация или профилактические осмотры не реже одного раза в год – нормальная практика для пациентов, заботящихся о своем здоровье. Дать правильную оценку состояния сердца, сосудов может только врач, он же назначает дополнительное обследование при необходимости, корректирует патологию.
Причины повышенного систолического давления:
- болезни сердечно-сосудистой системы;
- нервное перенапряжение;
- злоупотребление спиртным, никотиновая зависимость;
- гиподинамия, ожирение;
- аортальные пороки;
- высокий холестерин с формированием атеросклеротических бляшек;
- патология почек, щитовидной железы;
- возраст.
Клинически высокий верхний биоиндикатор проявляется подташниванием, нервозностью, бессонницей, звоном в ушах, постоянным сердцебиением, отеками ног, потерей чувствительности пальцев рук. Такая симптоматика должна заставить пациента прибегнуть к медицинской помощи.
Диастолическое давление
Период отдыха миокарда – диастола. Это индикатор прочности капилляров. Его оптимальным значением считается 80 единиц, допустимой нормой – 90, повышенным показателем – 95, минигипертензией – 110, высокой – все, что выше 110.
Низкая диастолическая граница требует диагностики функциональной сохранности почек. Помимо этого, она коррелируется с месячными у женщин: потеря крови ведет к минимизации ее объема, то есть, уменьшению показателя. Триггерами низкого нижнего уровня АД считаются: длительное голодание, сенсибилизация организма, инфицирование палочкой Коха, стрессовые ситуации, перемена климата.
Признаки низкого диастолического давления:
- обмороки;
- резкое снижение трудоспособности;
- одышка;
- загрудинные боли;
- зрительные расстройства;
- учащенное сердцебиение;
- рвота – вплоть до гипотонического криза, комы.
Повышение диастолического биомаркера подтверждает сохранность тонуса периферийных капилляров за счет утолщения их оболочки, сужения просвета – основного триггера гипертонии. Диагноз заболевания ставится на основании длительно существующих значений АД более 140/90. Причинами патологии признаны:
- наследственность;
- алкоголизм, никотиновая зависимость;
- набор лишних килограммов;
- мочегонные средства;
- остеохондроз, другие патологии позвоночного столба;
- депрессия.
Колебания АД – достаточный повод для полного клинико-лабораторного тестирования. Самолечение недопустимо, поскольку может провоцировать осложнения, ведущие к летальному исходу.
Верхнее и нижнее давление
Проведение замеров давления во время осмотра у доктора – обязательная мера, дающая возможность определить состояние организма. Во внимание берется два основных показателя:
- Систолическое давление – дает возможность определить силу выталкивания крови в период сокращения сердца.
- Диастолическое давление – показывает силу расслабления между ударами сердца.
Верхний порог зависит от общего состояния миокарда и силы работы сердца, а вот нижнее напрямую связанное с тонусом всех сосудов и объема циркулируемой крови. Полученная разница между двумя цифровыми данными является пульсовым давлением.
Определенный разрыв значений указывает на следующее:
- Функционирование сосудов во время ударов сердца и его расслаблением.
- Проходимость сосудистой системы.
- Тонус и эластичность.
- Наличие спазмов.
- Возможные воспалительные процессы.
Существуют нормы и отклонения от них в любую сторону, за счет чего врач может определить причины патологического состояния, назначить нужное обследование и правильное лечение.
Маленькая разница
Норма разницы – 40 единиц. Со временем систолическая граница демонстрирует стремление к росту. Поэтому после 50 лет норма достигает 50 мм рт. ст. Учитывая индивидуальные рамки колебаний, показатели пульсового давления составляют от 30 до 50 единиц. Все, что ниже 30, говорит о неблагополучии в состоянии сердца, сосудов, предупреждает о возможном инфаркте, инсульте.
Разница 20 единиц свидетельствует о хронической усталости или почечной патологии. Если интервал меньше, это признак реноваскулярной гипертензии из-за сужения просвета почечной артерии.
Что делать, если пульсовое давление низкое
В первую очередь, не следует заниматься самолечением. Патология достаточно серьезна, чтобы как можно скорее обратиться за медицинской помощью с целью выяснения причины.
Если по результатам обследования каких-либо серьезных заболеваний, которые могли бы стать причиной низкого пульсового давления, не выявлено, состояние корректируют путем изменения образа жизни в здоровую сторону. Таким пациентам рекомендуется сбалансировано питаться, отказаться от вредных привычек, проводить больше времени на свежем воздухе, избавиться от гиподинамии, делать небольшой перерыв через каждый час работы, следить за состоянием шейного отдела позвоночника, и обязательно высыпаться. Минимальная продолжительность сна должна быть 8 часов.
В том случае, когда причина маленькой разницы между систолическим и диастолическим давлением определена, лечение заключается в устранении причинного фактора.
Так, при атеросклеротическом поражении кровеносных сосудов пациенту необходимо принимать препараты, которые снижают уровень холестерина в крови, может быть назначена витаминотерапия, прием ненасыщенных жирных кислот.
Низкое пульсовое давление проявляется ухудшением самочувствия
В случае хронических воспалительных заболеваний мочевыделительной системы назначаются противовоспалительные, антибактериальные лекарственные средства, физиотерапевтические процедуры.
При хронической левожелудочковой недостаточности показаны ингибиторы ангиотензинпревращающего фермента, диуретические препараты, сердечные гликозиды. В некоторых случаях требуется хирургическая операция. При острой форме заболевания используются мочегонные средства, гликозиды, ганглиоблокаторы.
В норме промежуток между систолическим и диастолическим давлением должен составлять 40 мм рт. ст.
При ишемической болезни сердца может потребоваться хирургическое лечение – проведение шунтирования, стентирования, лазерной ангиопластики и т. д.
При аневризмах необходимо оперативное вмешательство.
При констриктивном перикардите проводится перикардэктомия.
В случае если патология вызвана стенозом аортального клапана, его заменяют искусственным.
При выраженных нарушениях сердечного ритма назначаются антиаритмические препараты, а в случае их неэффективности показана имплантация кардиовертера-дефибриллятора.
При наличии у больного новообразований может проводиться как консервативное, так и хирургическое лечение.
Большая разница
Высокой разницей считается показатель более 50. Он коррелируется с верхней границей, диастолическая остается неизменной. Такое состояние называется изолированной систолической гипертензией. Именно ее купируют практикующие кардиологи и терапевты. ИСГ не лечится радикально, но требует постоянного мониторинга АД, купирования колебаний. Она вызывает опасения, поскольку предупреждает о риске ОНМК, ОИМ при практически бессимптомном течении.
Разница в 60, 70, 80 единиц априори предполагает врачебную помощь. Это свидетельствует о значительном перенапряжении миокарда, сосудов, риске спонтанных сбоев.
Диастолическое давление: что это такое и за что отвечает?
Диастолическое давление
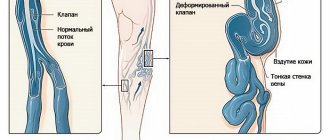
- Диастолическое АД (мы называем нижнее) — это сила давления крови на стенки артерий в тот момент, когда сердечная мышца полностью расслабляется после сокращения. Помимо этого, данный показатель помогает нам узнать с какой силой кровь циркулирует по нашим венам и артериям. У полностью здорового человека этот показатель может колебаться от 65 до 80 единиц. Такая большая разница в показателях обусловлена общим состоянием организма. Если его сосуды достаточно эластичны и имеют хороший тонус, то, как правило, показатели диастолического давления держаться на отметке 75-80 единиц.
- В случае если сосуды повреждены, кровоток нарушается и показатели начинают прыгать в ту или иную сторону. Также на показатели АД огромное влияние оказывает частота сокращения сердечной мышцы и количество крови, которое перекачивает сердце. Но даже если вы заметили, что диастолическое давление начало у вас сильно опускаться или подниматься, бить тревогу сразу не надо. На этот показатель могут влиять стрессы, нервные расстройства, переохлаждение и даже резкие перепады температур. Поэтому если они отклоняются от нормы буквально на несколько единиц, тогда просто попробуйте побольше отдыхать.
- В случае же если вы видите, что показатели АД подскочили или опустились на 10-15 единиц, то это является поводом для консультации со специалистом. Как правило, отклонения в ту или иную сторону происходят из-за того, что снижается или, наоборот, усиливается сила кровеносного потока. И если не стабилизировать этот процесс в самые минимальные сроки, то через какое-то время организм перестанет получать нужное количество кислорода и как следствие, начнутся различные проблемы со здоровьем.
Чем опасна пульсовая разница
Отклонения от общепринятых значений сопряжены с соматическими заболеваниями. Некорректная разница между показателями давления, кроме ОИМ, ОНМК провоцирует:
- сердечную недостаточность разной степени тяжести;
- отек легких;
- риск туберкулезной инфекции;
- патологию пищеварительной трубки;
- энцефалопатию;
- опорно-двигательные нарушения;
- дисбаланс зрительной функции;
- поражение миокарда;
- патологию почек, органов слуха.
С осложнениями опасной пульсовой разницы трудно справляться. Иногда они приводят к летальному исходу. Поэтому постоянный мониторинг артериального давления – насущная необходимость. Особенно сложно бывает при одинаковых цифрах систолического и диастолического индикатора. Это препятствует циркуляции биологической жидкости по организму, миокард прекращает сокращаться, сжимаясь сверх меры.
Единственный выход – вызов Скорой. До ее приезда при высоких цифрах нижнего – верхнего маркера следует принять диуретики, препараты, урежающие ритм. При низких показателях АД необходимо принять обезболивающие, выпить стакан крепкого сладкого чая.
Симптоматика
Клиническая картина при маленькой разнице между верхним и нижним давлением наблюдается следующая:
- Головная боль.
- Нарушение внимания.
- Сбой координации движений.
- Общая слабость.
- Помутнение сознания.
- Обморок.
- Дрожь в руках.
Нарушение памяти является один из признаком маленькой разницы между давлением
При большом показателе возникают такие проявления как:
- Головная боль.
- Приступы головокружения.
- Слабость.
- Раздражительность.
- Потеря сознания.
- Болезненность в области груди.
Помимо симптоматики, которая проявляется при пониженном или повышенном давлении, пациента могут беспокоить еще признаки патологий, являющихся причиной отклонений АД. К примеру, если у больного имеются заболевания почек, то будут тревожить такие проявления как болевой синдром в пояснице, задержка мочи, тошнота, повышение температуры тела.
Чем провоцируется патологическое состояние
Понижение пульсовой разницы сопровождается ростом диастолического показателя либо падением систолического. Иногда это наблюдается одновременно. Триггерами такой разницы являются следующие соматические заболевания:
- расстройства липидного обмена, нарушение функции поджелудочной железы;
- гипертоническая болезнь любой степени;
- холестеринемия, приводящая к стенозу сосудов;
- дисбаланс мозгового кровотока;
- патология почек;
- аритмии разного генеза;
- аортальный стеноз;
- мио-, перикардит, миокардиопатия;
- левожелудочковая недостаточность;
- опухоли мочевыделительной системы;
- новообразования в надпочечниках;
- железодефицитная анемия;
- аневризма аорты;
- кардиогенный шок;
- гипокалорийные диеты, обезвоживание, переохлаждение.
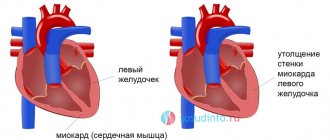
Возраст – причина изолированной систолической гипертензии или ИГС. С течением времени у сосудов истончается прослойка мускулов, отвечающая за их эластичность, просвет. На этом фоне происходит формирование бляшек из кальция, тромбов, холестерина. Артерии демонстрируют хрупкость, неадекватно отвечают на колебания биомаркеров. Почечные нефроны, старея, утрачивают свою основную функцию, прекращают регулировать АД.
Деструкции подвергаются рецепторы миокарда, корректирующие ответ артерий на систолический выброс крови. Параллельно ухудшается кислородоснабжение центров, которые отвечают за сосудистый тонус, они теряют способность к его балансировке. Все это отличает пациентов старше 60, страдающих возрастной гипертонией.
Причины отклонений
Сдвиг интервала между верхним и нижним значением в большую или меньшую сторону зависит от разных факторов. Далее приведены основные причины отклонений разницы в показателях систолического и диастолического давления от нормы.
Низкое пульсовое давление
У здорового человека импульс, произведенный при сокращении сердечной мышцы, встречает адекватное сопротивление сосудов. Слабая ответная отдача может быть связана с их недостаточной упругостью, возможными спазмами, различными нарушениями кровообращения.
Сначала стоит перечислить физиологические причины низкого ПАД.
1. Возрастной фактор. У пожилых людей выбрасываемый сердцем объем крови снижается, в то же время стенки сосудов приобретают жесткость и не справляются с напором кровяного потока.
2. Наследственность. Низкое пульсовое давление нередко отмечается у тех, чьи близкие родственники подвержены гипотонии либо страдают нейроциркуляторной дистонией. Врожденная низкая эластичность сосудистых стенок и их высокий тонус могут провоцировать развитие патологии.
3. Физиологические факторы. Разность между диастолой и систолой снижается в результате резкого переохлаждения или длительного пребывания в душной среде. Снижение пульсового давления провоцируют эмоциональный стресс, тяжелый физический труд, а также неправильное лечение гипертонии (когда верхнее АД «сбивается», а нижнее не изменяется). Еще одним фактором, снижающим пульсовое давление, является беременность.
Более опасными, труднее поддающимися устранению, являются патологические причины снижения разрыва между верхним и нижним давлением. В основном это серьезные заболевания или травматические поражения органов кровеносной системы.
- Анемия. Народное название этой болезни – малокровие, поскольку характеризуется она низким производством эритроцитов (красных кровяных клеток). Анемия нередко становится следствием снижения уровня гемоглобина. При малокровии сердце работает с перегрузками, чтобы не допустить гипоксию в тканях и органах, но миокард тоже страдает от недостатка кислорода и не может поддержать объем вбрасываемой крови. В результате систолический показатель уменьшается.
- Почечные патологии. Регуляторные функции по поддержанию нормального давления крови выполняет гормон ренин, который вырабатывают клубочки почек. Когда в мочевыделительной системе начинается воспаление, производство ренина резко возрастает, провоцируя подъем диастолического давления и уменьшение пульсового. Таким образом компенсируется недостаток кислорода в почечной ткани при острых воспалительных заболеваниях.
- Кардиогенный шок. Это резко выраженная сердечная недостаточность, возникающая во время инфаркта миокарда, как осложнение после отравления или при миокардите (воспалении сердечной мышцы). При кардиогенном шоке поражается мышечная ткань левого желудочка – в итоге ухудшается его сократительная способность. Верхнее давление падает, а нижнее почти не меняется – поэтому и разница между ними уменьшается.
- Гиповолемический шок. Острая патология, характеризующаяся резким уменьшением общего количества крови в организме. Чаще всего процесс развивается вследствие тяжелых инфекций или отравлений (из-за рвоты или диареи). Иногда потеря крови связана с внутренним либо наружным кровотечением.
Довольно распространенной причиной низкого ПАД является вегето-сосудистая (нейроциркуляторная) дистония. Это комплекс симптомов, в число которых входят нарушения проводимости нейронов или недостаточная сократительная функция сердечной мышцы. При этом может одновременно понижаться систола и повышаться диастола, в результате чего их отделяет друг от друга всего 10-25 единиц.
Высокое пульсовое давление
Большое различие между верхним и нижним АД, как правило, объясняется падением диастолического давления по следующим причинам:
- из-за возрастного снижения эластичности стенок сосудов;
- иногда дряблость сосудов развивается при недостатке производства ренина из-за опухолевых образований в надпочечниках;
- при патологиях щитовидной железы – если ее гормонов вырабатывается меньше нормы, страдают многие органы и большинство систем (в том числе, сердце и сосуды);
- в результате нарушения функций органов ЖКТ, желчного пузыря и протоков;
- при туберкулезе;
- при атеросклерозе.
Совет: Чтобы не упустить начало патологических процессов в организме, стоит взять за правило регулярные замеры АД – хотя бы дважды в неделю. Делать это нужно сидя или лежа, в расслабленном состоянии, не разговаривая и не двигаясь во время процедуры.
Клинические проявления
При патологии пульсовой разницы, которая спровоцирована соматикой, пациент жалуется на:
- утомляемость;
- нестабильность настроения;
- забывчивость, отсутствие сосредоточенности;
- постоянное предобморочное состояние;
- синюшность кожи.
В случае кардиошока симптомы иные:
- бледная дерма, слизистые;
- профузный пот;
- обморок;
- диспноэ.
Изолированная систолическая гипертензия течет вяло, почти бессимптомно, но характеризуется:
- звоном в ушах;
- предобмороком;
- дискоординацией;
- эмоциональной лабильностью;
- аритмией.
Мягкое течение болезни спонтанно сменяется кризом, когда превалирует гиподинамия, СД, дистрофия миокарда, патология почек, ОИМ, ОНМК в анамнезе.
Стресс и низкая разница давления
Небольшой разрыв между двумя значениями может объясняться значительным психоэмоциональным напряжением. При стрессе изменения в работе ССС неминуемы. Если вы испытываете его кратковременно, опасности нет. Но хронический стресс – это серьезный риск.
Стоит немного рассказать о патогенетических схемах стресса. Сама стрессовая ситуация (или стрессор) корой ГМ оценивается как угроза. Возбуждение по нейронной цепи идет в гипоталамус и гипофиз. Ответом на это гипофизальные клетки синтезируют адренокортикотропный гормон. Он, в свою очередь, стимулирует кору надпочечников. А уже они массово выводят в биожидкость адреналин и кортизол, что должны выполнять функцию адаптационных структур. Это, говоря образно, делается для подстройки организма к стрессу.
Но одно дело, когда гормоны кратковременно присутствуют в крови, и совсем иное, если организм долго и часто пребывает под их воздействием. Он может быть чувствителен к этим гормонам, они могут вырабатываться в избыточном количестве, а это уже чревато соматическими патологиями.
Наши эмоции приводят в активацию вегетативную НС, ее симпатический отдел. Это важный природный механизм, задача которого – сделать организм максимально выносливым на определенный короткий период.
То есть, например, если вам угрожает опасность и нужно бежать, реакция нервной системы, гормональный выброс делают нас быстрее, сильнее. Многие люди даже не могут поверить, что в стрессовом состоянии так быстро преодолели определенное расстояние или смогли сделать что-то, требующее серьезных физических усилий.
Но если стимулировать вегетативную НС долго, это вызовет сосудистый спазм, сбой в органах, страдающих от недостатка кровообращения.
Как быстро нормализовать давление
Разрыв пульсовой разницы на 50 единиц в сторону повышения требует обращения к специалистам. Но первые шаги по нормализации АД обычно делаются самостоятельно. Рекомендуют:
- принять горизонтальное положение;
- восстановить дыхание;
- открыть окно для доступа кислорода;
- при высоком АД – приподнять голову, при низком – ноги;
- обеспечить свободу шее;
- высокое давление предполагают горячие ножные ванны с целью улучшения кровооттока от головного мозга;
- допустимы точечный массаж, дыхательные упражнения: гипотония требует растирания мочек ушей, гипертония – круговых движений от ушей к затылку.
Как лечить
Важно поддерживать нормальную разницу между значениями верхнего и нижнего давления. Ее существенные отклонения в меньшую сторону приводят к кислородному голоданию, тахикардии, атрофии участков головного мозга, ухудшению зрения, параличу дыхательных мышц, кардиосклерозу, остановке сердца. Большая разность давлений говорит об износе сердца и может свидетельствовать о предынсультном или предынфарктном состоянии.
Важно: К врачу стоит обращаться, если интервал между показаниями тонометра 20 единиц и ниже – кроме сердечно-сосудистых проблем, причиной этого могут быть почечные заболевания. Срочная помощь кардиолога нужна пациенту с пульсовым давлением свыше 60 единиц.
Лечение зависит от причин патологического состояния и всегда начинается с диагностики. Если серьезных заболеваний не выявлено, при низкой разнице показателей АД терапевт рекомендует принимать следующие меры:
- соблюдать распорядок дня, выделяя для сна не менее 8 часов;
- заниматься физкультурой на свежем воздухе – особенно бегом или спортивной ходьбой, которые стимулируют сократительную способность сердца;
- периодически проветривать помещения;
- стараться избегать отрицательных эмоций и стрессовых ситуаций;
- ввести в рацион продукты с содержанием витаминов А, Е, жирных кислот Омега-3.
При наличии патологий терапия становится более целенаправленной, а средства для лечения назначают узкие специалисты. Вот несколько рекомендаций по решению проблемы пониженного пульсового давления.
- При вегето-сосудистой дистонии – укрепление сердечной мышцы, улучшение общего состояния с помощью таблеток Цитрамона, Аспирина, Аскофена. Полезны занятия аквааэробикой, контрастные водные процедуры, кардиоупражнения под контролем инструктора. Не помешают народные средства – настойки наперстянки и ландыша.
- При анемии – прием препаратов железа, двигательная активность.
- При остром пиелонефрите, почечных коликах – уточнение диагноза и лечение в стационаре.
- При кардиогенном шоке – срочные реанимационные мероприятия в течение 20-40 минут. В качестве первой медицинской помощи больного укладывают горизонтально, приподняв ноги с помощью подушки, расстегивают одежду, дают Нитроглицерин.
- При гиповолемическом шоке. Если причиной снижения систолического давления стало наружное кровотечение, до приезда врача накладывают тугую повязку: при повреждении вены – на пострадавшую зону, при артериальном кровотечении – выше раны. В условиях стационара внутривенно вводят плазмозамещающие составы.
Для борьбы с высоким пульсовым давлением назначают прием фолиевой кислоты: этот витамин уменьшает уровень холестерина в крови, тем самым разгружая сердце. Если одновременно отмечается гипертония, принимают бета-блокаторы, снижающие систолическое давление. Нагрузку на сердце помогают уменьшить мочегонные препараты. Смягчить симптомы атеросклероза можно благодаря антихолестериновым средствам: никотиновой кислоте, статинам, фибратам.
Понравилась статья? Сохраните ее!
Остались вопросы? Задавайте их в комментариях! На них ответит врач-кардиолог Мариам Арутюнян.
Иван Грехов
Окончил Уральский государственный медицинский университет по специальности «Лечебное дело». Врач-терапевт
Диагностика
После беседы с пациентом врач назначает полное клинико-лабораторное обследование с учетом того, в какую сторону произошло отклонение тонометра. Обязательно для всех – ЭКГ, а также Эхо КГ, оценивающие электроактивность миокарда, состояние сердечных камер, прилегающих к ним крупных артерий. Дополнительно назначают:
- ОАК, ОАМ;
- биохимический анализ крови;
- УЗИ органов мочевыделительной системы;
- МРТ аорты;
- ангиографию почечных артерий.
Алгоритм ИСГ-исследования прост: суточное мониторирование АД в динамике. Кроме того, назначают: кровь на сахар, липидо-, коагулограмму, УЗИ мозговых сосудов. При необходимости пациента консультируют с ангиохирургом, невропатологом, диабетологом, диетологом, психотерапевтом.
Что такое артериальное давление?
Артериальное давление
- АД — это естественный процесс давления крови на стенки сосудов, капилляров, вен и артерий. В случае если человек полностью здоров, то он, вообще, не замечает того как кровь циркулирует внутри его тела. Но если с организмом что-то не так, то в зависимости от того повышено оно или понижено, человек может чувствовать головную боль, пульсацию в области затылка, тошноту и головокружение.
- А теперь давайте разберемся почему так происходит. Если в школе вы были старательным учеником, то наверняка помните, что кровь в организме человека все время находится в движении. Даже когда человек отдыхает она продолжает циркулировать по его артериям и венам. Как только она доходит до желудочков сердца, происходит спазм сердечной мышцы и кровь под давлением выбрасывается в сосуды, и начинает достаточно быстро их заполнять, оказывая давление на их стенки. Если на этом этапе на сосуды оказывается большее или меньшее давление чем надо, то человек начинает чувствовать все те неприятные симптомы, с которыми мы познакомили вас выше.
- Из всего этого можно сделать только один вывод, наше артериальное давление напрямую зависит от того как часто и с какой силой сокращается сердечная мышца. Поэтому если вы заметили отклонение в ту или иную сторону, тогда обязательно проверьте нет ли у вас проблем с сердцем. В случае если обследование покажет, что оно работает правильно, начинайте искать другие причины неправильной работы сосудистой системы.
Особенности лечения
Комплекс мер купирования патологического состояния направлен на устранение причины.
- Атеросклероз предполагает лекарственную терапию или хирургическое вмешательство. Среди медикаментов применяют: статины и фибраты, снижающие концентрацию холестерина крови (Розувастатин, Фенофибрат); ненасыщенные жирные кислоты, стимулирующие выведение токсичных жиров из организма (Линетол); витамины, питающие эндотелий, блокирующие формирование атеросклеротических бляшек. Среди хирургических методов заслуживает внимание ангиопластика лазером, стентирование сосудов, шунтирование – создание обходного кровотока, эндартерэктомия – иссечение части внутреннего слоя артерии с атеросклеротической бляшкой.
- Аневризмы лечат только хирургически.
- Перикардит подразумевает перикардэктомию пораженного участка с выздоровлением в 60% случаев.
- Аортальный стеноз требует замены клапана на искусственный, который служит от 8 до 25 лет с учетом свойств выбранного материала.
- Нарушения ритма сердца купируются антиаритмическими лекарственными средствами, иногда с помощью дефибриллятора, установки кардиостимулятора.
- Хроническая патология почек лечится противовоспалительной терапией, антибиотиками, антикоагулянтами, физиопроцедурами.
- Опухоли корректируют цитостатиками, другими противоопухолевыми препаратами. Неудача требует решения вопроса об операции.
- Левожелудочковая недостаточность предполагает либо операцию, либо комплекс лекарств:
- ингибиторы АПФ – снижают диастолическое давление;
- сердечные гликозиды улучшают сократительную способность миокарда;
- нитраты для улучшения кислородоснабжения сердца;
- диуретики для снятия отеков.
Острая левожелудочковая недостаточность требует экстренной госпитализации в профильный стационар.
Терапия ИСГ назначается врачом кардиологом или терапевтом после полного клинико-лабораторного обследования, требует соблюдения нескольких правил: сила удара крови о сосудистую стенку снижается постепенно, чтобы произошла адаптация к новым условиям, не развилась ишемия; лекарства обязаны влиять только на верхний показатель АД; не должно быть негативного воздействия на почки, мозг. С этой целью назначаются:
- гипотензивные средства: антагонисты кальция, бета-блокаторы, ингибиторы АПФ, блокаторы ангиотензина;
- диуретики: маленький объем крови снижает верхнюю границу, сердечный выброс;
- средства, стимулирующие кровоток почек, головного мозга, сердца;
- нейро-, церебропротекторы – улучшают питание нервных клеток, профилактируют инсульт.
Для увеличения КПД применяют различные сочетание лекарств под наблюдением врача.
Способы лечения
При разнице между верхним и нижним давлением, являющейся отклонением, требуется срочно принимать меры по борьбе с нарушением АД. Пациентам рекомендуется следующее:
- Наладить распорядок дня. На сон требуется выделять не меньше 8 часов, не стоит соглашаться на работу в ночные смены.
- Не перегружать организм физическим трудом.
- Правильно питаться. Из меню необходимо убрать все вредные продукты, особенно те, которые влияют на давление.
- Заниматься спортом. При нарушении пульсового давления рекомендуется бегать, плавать, выполнять лечебную гимнастику.
- Больше времени проводить на свежем воздухе.
- Чаще проветривать помещение.
- Бросить курить и употреблять спиртные напитки.
- Избегать стрессовых ситуаций и лишних переживаний.
- Следить за весом тела.
Сбалансированное питание, полноценный сон и спорт – это первые шаги на пути к выздоровлению
Если отклонения значительные, то без приема лекарственных препаратов не обойтись. Медикаменты должен назначать только врач, самостоятельно подбирать себе средство категорически запрещается.
Если отклонения в давлении вызваны конкретным заболеванием, то необходимо направить все силы на его лечение. Без устранения причины нормализовать пульсовой показатель будет невозможно.
Профилактика
Важен образ жизни пациента: отказ от вредных привычек, пищевой рацион, дозированные занятия спортом, пешие прогулки, полноценный отдых. Необходимо рассчитать вместе с врачом дневной питьевой рацион, ежедневно не менее 2 л чистой воды. Вместо саун, горячих ванн – принимать контрастный душ. Рацион питания должен состоять из овощей, фруктов, продуктов, содержащих железо: печень, томаты, рыба, яблоки. Особенно актуален ЗОЖ для тех, кто перешагнул сорокалетний рубеж.
Схемы лечения
Способ терапии зависит от характера процесса .При эндокринных патологиях показана заместительная методика или оперативное вмешательство.
Кардиологические причины корректируются хирургически или посредством приема медикаментов: ингибиторов АПФ, тонизирующих средств и диуретиков в строго определенных дозировках.
Нефрогенные факторы устраняются посредством радикальных (хирургических) мер, реже консервативными путями.
Специфическая симптоматическая терапия и того сложнее. Необходим подбор средств для нормализации обоих показателей в стационаре.
Значительная роль отводится изменению образа жизни. Спокойный, размеренный режим с правильным питанием и полноценным отдыхом позволит привести в порядок организм и смягчит негативные проявления болезни.
Давление и переутомление
Верхнее давление высокое, нижнее тоже высокое – так может выглядеть жалоба пациента с переутомлением. Верхнее давление высокое, а нижнее низкое – и такие показатели могут фиксироваться у пациента с подозрением на переутомление. Что же есть переутомление, и почему оно может влиять на все показатели АД, в том числе, и пульсовую разницу?
Причины переутомления многочисленны:
- Постоянное интеллектуальное перенапряжение на работе – им страдают трудоголики и перфекционисты, в Японии, например, зафиксированы случаи смерти прямо на работе из-за критического переутомления;
- Неграмотное питание, недостаток ценных витаминов и микроэлементов;
- Некачественный отдых, когда организму просто не хватает времени для восстановления после изматывающего труда;
- Сильный стресс;
- Серьезная физическая нагрузка, чрезмерная для физподготовки конкретного человека;
- Прием медикаментов, которые провоцируют переутомление – в их числе и противопростудные, и противокашлевые средства, антигистаминные лекарства, а также медпрепараты, которые влияют на ЦНС.
К переутомлению приводят и заболевания длительные – от депрессии до сердечной недостаточности, ожирения, долго длящейся ОРВИ, онкологии (список можно продолжать долго).
К симптоматике переутомления относят: сбои сна, бледность кожи и синяки под глазами, тошноту и рвоту, возникающие без причины, головную боль с покраснением глаз, эмоциональную нестабильность, скачки давления, сердечные боли, проблемы с аппетитом.
Повышение АД в разных вариациях при переутомлении связано с физическими и психическими нагрузками. Больной, пребывающий, в состоянии длительного перенапряжения, не может организовать своему организму нужного отдыха. У него неминуемо меняется мозговое кровообращение, сосуды сужаются, появляются головные боли, растет давление.
Как противостоять стрессу?
Психологи выделяют три общие реакции на стресс.
Они таковы:
- Кролик. Как несложно догадаться, это пассивное реагирование. В таком случае сам стрессовый фактор лишает человека возможности мыслить здраво и логически. Он просто прячется от проблем, так как не имеет собственных ресурсов их решения.
- Лев. В этом случае стресс все резервы организма активирует, но на короткий срок. Человек делает рывок навстречу проблеме. Но и эта стратегия далека от идеальной – действия такие часто необдуманные, в них много эмоций и мало логики. И если ситуация быстро не разрешилась, то силы истощаются, накатывает слабость, апатия, тревога.
- Вол. Эта реакция подразумевает, что человек с максимальной рациональностью задействует свои психические и умственные ресурсы, потому он может продолжать свою обычную жизнь, не давая возможности стрессору сбить себя с ног. С точки зрения нейрофизиологии эта стратегия самая грамотная.
Любой кардиолог, упоминая риски, сопряженные с сердечно-сосудистыми заболеваниями, всегда упоминает стресс.
Стресс, наряду с лишним весом, пагубными привычками, гиподинамией, способен приближать болезни, которые ранее считались возрастными.