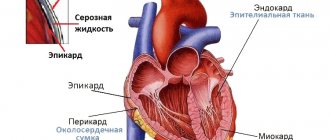
Малые аномалии сердца (МАС) — это морфологическая основа возможных функциональных нарушений, способных ухудшить прогноз при органическом поражении сердца.
Этиология
- нарушение кардиогенеза
- дисплазия соединительнотканных структур (в основе которой генетически измененный фибриллогенез внеклеточного матрикса)
- нарушение процессов онтогенеза
- вегетативная дисфункция
Распространенность
- По данным популяционных исследований — 10,9%
- по данным аутопсий — 10,6%
- у детей с проявлениями соединительнотканной дисплазии до 97%
Структурные особенности
у взрослых:
- одиночные аномалии — 75,6%
- сочетанные — 24,4%
- пролапс митрального клапана — 32,1%
- аномально расположенные хорды — 41,8%
- прочие — 26,1%
у детей:
- аномально расположенные трабекулы — 94%
- Пролапс митрального клапана (ПМК) — 37% (передняя стенка — 50%, задняя стенка — 31%, передняя + задняя — 19%)
- ПМК + микроаномалии хорд (эктопическое крепление хорд: передняя стенка — 31%, задняя стенка — 16%, нарушение распределения хорд: передняя стенка — 31%, задняя стенка — 16%, удлинение хорд: передняя стенка — 62%, задняя стенка — 25%)
- ПТК — 7% (в сочетании с ПМК)
- удлиненный Евстахиев клапан — 17%
- открытое овальное окно (ООО) — 3,5%
- аневризма межпредсердной перегородки — 4,7%
- погранично узкий корень аорты — 7%
- погранично широкий корень аорты — 5,8%
С возрастом отмечается уменьшение частоты встречаемости увеличенного Евстахиева клапана, пролабирующих гребенчатых мышц в правое предсердие, пролапса митрального клапана, закрытие открытого овального окна, дилатация правого атриовентрикулярного отверстия, асимметрии створок аортального клапана, нормализация длины хорд митрального клапана и диаметра магистральных сосудов.
Изменение частоты встречаемости отдельных малых аномалий сердца может быть связано с процессами обратного развития соединительнотканных структур (Евстахиев клапан рудиментирует с возрастом) или с адаптационной перестройкой кровообращения — нагрузка на правый желудочек с возрастом уменьшается, на левый — увеличивается.
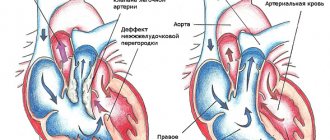
Типы аневризмы межпредсердной перегородки
Классификация
Локализация и форма
Предсердия и межпредсердная перегородка:
- пролабирующий клапан нижней полой вены
- увеличенный Евстахиев клапан (>1 см)
- открытое овальное окно
- аневризма межпредсердной перегородки
- пролабирующие гребенчатые мышцы в правом предсердии
Трикуспидальный клапан:
- смещение септальной створки в полость правого желудочка в пределах 10 мм
- дилатация правого атриовентрикулярного отверстия (кольца)
- пролапс трикуспидального клапана
Легочная артерия:
- дилатация ствола легочной артерии
- пролапс створок клапана легочной артерии
Аорта:
- порганично узкий и широкий корень аорты
- дилатация синуса Вальсальвы
- двустворчатый аортальный клапан
- асимметрия смыкания полулуний аортального клапана
- пролапс створок аортального клапана
Левый желудочек:
- трабекулы или хорды (поперечная, продольная, диагональная)
- дополнительные папиллярные мышцы
- S-образная деформация межжелудочковой перегородки с систолическим валиком в выносящем тракте
- небольшая аневризма межжелудочковой перегородки
Митральный клапан:
- пролапс митрального клапана
- эктопическое крепление хорд
- нарушение распределения хорд передней и/или задней створки
- «порхающие» хорды
- дополнительные и аномально расположенные папиллярные мышцы
Осложнения и сопутствующие изменения
- инфекционный эндокардит
- кальцификация
- миксоматоз
- фиброзирование створок клапанов
- разрывы хорд
- нарушения сердечного ритма
Характеристика гемодинамики
- регургитация и ее степень
- наличие недостаточности кровообращения
- наличие легочной гипертензии
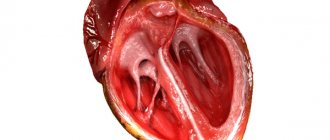
Пролапс митрального клапана
Под пролапсом понимают анатомический дефект в митральном сердечном клапане. Он расположен между левым желудочком и предсердием. При сокращении предсердия он открывается, что обеспечивает свободное поступление крови в желудочек — и далее, по общему кровотоку. Если развивается серьёзная патология митрального клапана, происходит «прогибание» его створок. В худшем случае, кровь частично остаётся в левом предсердии, что чревато неприятной симптоматикой:
- сердечными болями;
- головокружениями и одышкой;
- обмороками;
- перебоями в работе сердца.
Обычно такие симптомы являются скорее исключением из правил, и незначительный пролапс митрального клапана не представляет угрозы для жизни и здоровья ребёнка. Опасен выраженный пролапс. Он проявляется сильным прогибанием створок и более серьёзными нарушениями сердечной деятельности (при второй и третьей степени).
Открытое овальное окно (ООО)
Частота в популяции — 15%
Морфологическая аномалия представляет собой овальное окно, закрытое складкой не приросшей к перегородке
ЭхоКГ критерии
Постепенное клиновидное истончение межпредсердной перегородки с прерыванием эхо-сигнала (как правило, нет резкого обрыва как при дефекте межпредсердной перегородки).
Может определяться небольшое лево-правое шунтирование по ЦДК (имеется зависимость сброса от фазы дыхания)
Давление в правых отделах сердца в пределах нормы
Открытое овальное окно. Визуализируется сброс тока крови слева направо, диаметр струи 4 мм. Эпигастральное сечение.
Алгоритмы ведения пациентов со структурными аномалиями сердца в терапевтической практике
В клинической практике врачи первичного звена довольно часто сталкиваются с пациентами, у которых имеют место различные варианты врожденных структурных аномалий сердца. Речь идет о так называемых малых аномалиях сердца, не относящихся к истинным врожденным порокам сердца. В основе данных аномалий сердца лежат генетические (первичные) и негенетические (вторичные) нарушения синтеза и/или распада белков соединительной ткани различной степени выраженности. В силу этих обстоятельств большинство практикующих врачей не оказывают должного внимания этой категории пациентов и зачастую расценивают клинические проявления, которые сопровождают малые аномалии сердца, как вегетативные дисфункции.
Внедрение эхокардиографических методов диагностики в практическую медицину и усовершенствование эхокардиографических технологий визуализации в последние десятилетия позволяют своевременно выявлять различные варианты врожденных аномалий сердца, которые далеко не всегда безобидны и при определенных условиях могут стать причиной серьезных осложнений, вплоть до фатальных.
Из структурных аномалий сердца в клинической практике наиболее часто встречаются пролапс митрального клапана (ПМК), открытое овальное окно (ООО) и аневризма межпредсердной перегородки (АМПП). Ниже мы остановимся на наиболее типичных симптомах и клинических проявлениях, возможных осложнениях и лечебной тактике при малых аномалиях сердца, что позволит практикующим врачам выбрать правильную тактику пассивного или активного наблюдения за пациентами с различной степенью выраженности дефектов развития сердца.
Пролапс митрального клапана
В настоящее время отсутствует единая терминология и классификация ПМК [1]. Обычно различают первичный ПМК: семейный и несемейный (спорадический). В основе семейного пролапса лежат диспластические изменения соединительной ткани двух патоморфологических форм: болезнь или синдром Барлоу (миксоматозная дегенерация) и фиброэластиновая недостаточность (ФЭН) (рис.). Данные особенности важны для принятия решения относительно характера хирургической коррекции — пластика или протезирование митрального клапана. Вторичный ПМК рассматривается как структурная аномалия сердца при наследственных нарушениях соединительной ткани (ННСТ или дисплазии соединительной ткани (ДСТ)), таких как синдромы Марфана, Элерса–Данло, и других моногенных состояний. Кроме того, наиболее частыми причинами вторичного ПМК являются ишемическая болезнь сердца (на фоне дисфункции папиллярных мышц, связанных с ишемией), ревматическая атака (при стихании остроты процесса пролапс может исчезнуть), состояния, сопровождающиеся уменьшением левого желудочка и кольца митрального комплекса (гипертрофическая кардиомиопатия, легочная гипертензия, дефект межпредсердной перегородки, дегидратация, синдром прямой спины, воронкообразная деформация грудной клетки) и пр.
По результатам последних данных распространенность ПМК в общей популяции весьма вариабельна. При обследовании молодого контингента он встречается до 11–18% — среди спортсменов и 4,9–8,1% — среди лиц призывного возраста. Наиболее объективным следует признать распространенность ПМК в пределах 0,6–2,7%, в связи с введением новых критериев эхокардиографического исследования фиброзного предсердно-желудочкового кольца. Большие значения следует расценивать как следствие гипердиагностики [2].
Жалобы
Дисфункция вегетативной нервной системы у пациентов с ПМК характеризуется множеством субъективных ощущений. Боли колющие и ноющие в прекардиальной области длительные и не связанные с физической нагрузкой. Учащенное сердцебиение и перебои в работе сердца чаще возникают в покое; чувство нехватки воздуха, «неудовлетворенность» дыханием, затрудненный, «тоскливый» вдох характеризуют респираторный невроз. Лабильность артериального давления ситуационно, на фоне метеоусловий, носит транзиторный характер и не сопровождается повреждением органов-мишеней. Неврологическая симптоматика проявляется головокружениями, головными болями мигренеподобного характера, развитием пресинкопальных и синкопальных состояний, нарушением терморегуляции.
Осмотр
Вероятность клинически и гемодинамически значимого ПМК крайне низка у лиц, не имеющих внешних признаков системного вовлечения соединительной ткани (СВСТ) и не предъявляющих жалоб. При осмотре обычно пациенты имеют астеническое телосложение, низкий индекс массы тела, недостаточно развитую мускулатуру, костные, кожные и суставные признаки ДСТ. Характерными изменениями скелета являются воронкообразная или килевидная грудная клетка; изменение осанки в виде деформации позвоночника (кифоз, сколиоз), синдром прямой спины, часто имеют место плоскостопие, гипермобильность суставов с артралгическим синдромом. Слабость сосудистой стенки проявляется в виде варикозного расширения вен и слабости их клапанного аппарата, геморроя и варикоцеле.
ЭКГ-изменения
ЭКГ-изменения при ПМК имеют три варианта:
1) изолированная инверсия зубцов Т в отведениях от конечностей II, III, AVF без смещения сегмента ST; 2) инверсия зубцов Т в отведениях от конечностей и левых грудных отведениях (преимущественно в V5–V6) в сочетании с небольшим смещением сегмента ST ниже изолинии; 3) инверсия зубцов Т в сочетании с подъемом сегмента ST. Для выявления нарушений ритма сердца оптимально проведение суточного мониторирования ЭКГ.
Эхокардиография
По данным эхокардиографии (ЭхоКГ) ПМК как структурная аномалия сердца (САС) рассматривается в случае:
- наличия ЭхоКГ-данных, соответствующих смещению створки(ок) более чем на 2 мм выше уровня фиброзного кольца митрального клапана в левом предсердии во время систолы;
- отсутствия признаков СВСТ, достаточных для постановки диагноза «синдром ПМК».
Согласно рекомендациям AHA/ACC (American Heart Assosiation (Американская ассоциация кардиологов)/American College of Cardiology (Американская коллегия кардиологов)) от 2006 г. предлагается выделение двух вариантов пролабирования митрального клапана на основании утолщения створок в диастолу:
- классический (миксоматозный) ПМК — при толщине створок > 5 мм;
- неклассический (немиксоматозный) — при толщине < 5 мм.
Осложнения
Осложнения ПМК сопровождаются неблагоприятным прогнозом в 2–4% случаев и почти в 95–100% — при наличии миксоматозной дегенерации створок. К ним относят:
- острую или хроническую митральную недостаточность, вследствие разрыва сухожильных хорд и/или отрыва папиллярной мышцы, приводящих к дисфункции и прогрессирующему расширению левого желудочка и левого предсердия;
- присоединение инфекционного эндокардита (умеренный риск);
- тромбоэмболии, чаще церебральные, связанные с тромбозами миксоматозно измененных митральных створок;
- нарушения сердечного ритма и проводимости;
- жизнеугрожающие аритмии, внезапную сердечную смерть.
Клиническая значимость и осложнения при ПМК как структурной аномалии сердца точно не определены.
Прогноз
Стратификация риска при ПМК основывается на оценке степени выраженности митральной регургитации (МР), определении толщины створок митрального клапана и сопутствующих факторов риска. К большим (первичным) факторам риска относятся:
- митральная регургитация ≥ II степени;
- миксоматоз ≥ 5 мм;
- фракция выброса < 50%.
Малыми факторами риска считаются:
- митральная регургитация I степени;
- миксоматоз < 5 мм (т. е. 3–4 мм);
- левое предсердие < 40 мм;
- «молотящая створка»;
- возраст > 50 лет;
- фибрилляция предсердий.
Низкий риск осложнений расценивается при отсутствии миксоматоза и/или митральной регургитации 0–I степени; средний — при наличии одного большого или 2 малых факторов риска; высокий — при 2 больших или трех и более малых факторах риска; очень высокий — при двух больших факторах риска у лиц старше 50 лет на фоне разрыва хорд или кардиомегалии при признаках хронической сердечной недостаточности.
В плане неблагоприятного прогноза сердечно-сосудистых событий учитываются также аускультативные данные, глубина пролабирования створок и выраженность эндотелиальной дисфункции.
Лечебная тактика при ПМК
Лечение пациентов с ПМК может быть медикаментозным или хирургическим в зависимости от выраженности митральной регургитации.
Большинство пациентов с ПМК при отсутствии клинической симптоматики в лечении не нуждаются, и им рекомендован обычный образ жизни. Бессимптомные пациенты с ПМК без митральной регургитации должны проходить клиническое обследование каждые 3–5 лет.
Пациентам с ПМК и жалобами, связанными с дисфункцией вегетативной нервной системы (кардиалгии, сердцебиение, перебои в работе сердца, респираторные расстройства), рекомендуется отказ от таких стимуляторов, как кофеин, алкоголь, курение; из медикаментозной терапии рекомендуются бета-адреноблокаторы. Существуют убедительные данные о положительном эффекте оротата магния.
Больным с систолической дисфункцией и тяжелой митральной недостаточностью при фракции выброса менее 60% медикаментозная терапия должна включать бета-адреноблокаторы, ингибиторы ангиотензинпревращающего фермента (АПФ) или сартаны и, возможно, антагонисты альдостерона.
Антибактериальная терапия для профилактики инфекционного эндокардита при ПМК (промежуточный риск) не проводится. Рекомендуется ежегодная санация очагов инфекции (гигиена полости рта и кожи, урогенитального тракта), запрещается пирсинг и татуировки, предпочтение отдается периферическим катетерам с их систематической заменой каждые 3–4 дня. Выполнение любого хирургического вмешательства на митральном клапане переводит пациента в группу высокого риска инфекционного эндокардита. Наряду с неспецифической предусматривается стандартная схема антибактериальной профилактики (амоксициллин в дозе 2 г внутрь за час до предполагаемого вмешательства).
Открытое овальное окно
Следующим за ПМК по частоте сердечно-сосудистых осложнений среди малых аномалий сердца является открытое овальное окно (ООО). В 1877 году J. Cohenheim впервые предположил, что смерть молодой женщины вследствие ишемического инсульта наступила в результате проникновения тромба через ООО из венозной системы в артерии головного мозга. Таким образом, ООО впервые стало ассоциироваться с представлением о парадоксальной эмболии (ПЭ) и инсультом [3].
Морфология ООО очень разнообразна. Вариабельность касается размеров, формы овального окна, толщины его краев, наличия клапана или его редукцией в той или иной степени; коммуникация может представлять собой извилистый «туннелевидный» проход. О незаращении овального окна следует говорить после первого года жизни ребенка.
Клинические проявления в большинстве случаев мало выражены, в связи с чем данная структурная аномалия сердца выявляется крайне редко. Симптомы, при которых следует заподозрить клапанно-неполноценное ООО (функционирующее), следующие:
- незначительный цианоз губ или носогубного треугольника при кашле, физических нагрузках, плаче у детей;
- стойкая предрасположенность к простудным и воспалительным бронхолегочным заболеваниям;
- задержка физического развития ребенка, низкая толерантность к физическим нагрузкам, особенно в сочетании с симптомами дыхательного дискомфорта или дыхательной недостаточности;
- возникновение необъяснимых потерь сознания, обмороков, симптомов преходящего нарушения мозгового кровообращения, особенно у лиц молодого возраста и пациентов с варикозной болезнью вен и/или тромбофлебитом нижних конечностей и/или малого таза;
- минимальные рентгенологические признаки гиперволемии в сосудистом русле легких, тенденция к увеличению правых камер сердца (как правило, в старшем возрасте);
- минимальные электрокардиографические изменения, указывающие на повышение гемодинамической нагрузки на правые отделы сердца, особенно на правое предсердие, при полной или частичной блокаде правой ножки пучка Гиса.
Цианоз кожных покровов и слизистых оболочек является следствием сброса венозной крови в большой круг кровообращения и связан с активацией право-левого межпредсердного шунта. Его возникновение обусловлено феноменом Вальсальвы на фоне физической нагрузки, натуживании при кашле и плаче, задержке дыхания. Опасность этого аномального сброса связана с возможными тромбоэмболическими осложнениями. Инсульты, ассоциированные с ООО, чаще определяются как криптогенные (КИ). Частота выявления ООО при КИ крайне высока — от 24% до 66% случаев. Однако причинно-следственная связь остается до сих пор не столь очевидной [4].
Парадоксальная венозная эмболия (ПВЭ) — миграция тромба (реже воздуха или жира) из венозной системы в левое предсердие с последующей эмболией в большой круг кровообращения — одно из основных осложнений ООО. Клинически ПВЭ может манифестировать ишемическим инсультом (ИИ), транзиторной ишемической атакой (ТИА) и, крайне редко, инфарктами висцеральных органов (кишечника, миокарда, селезенки, сетчатки глаза) [5, 6].
У пациентов с ООО без право-левого внутрипредсердного шунтирования ИИ может развиться вследствие формирования тромба in situ (парадоксальная эмболия), либо возле ООО, сочетающегося с аневризмой межпредсердной перегородки, либо этому способствует туннелевидная форма коммуникации.
Мигрень с аурой является вторым по частоте после нарушения мозгового кровообращения клиническим событием при ООО. Триггерные факторы возникновения мигрени с аурой при право-левом шунтировании связывают с потенциальной возможностью попадания вазоактивных веществ через межпредсердную коммуникацию в мозговой кровоток, минуя легкие, где в норме они должны разрушаться [7]. К факторам, провоцирующим мигрень, относятся: стресс, депрессия, неправильное питание, нехватка сна, некоторые продукты (шоколад, цитрусовые, сыр, красные вина), летучие соединения (духи, выхлопные газы, табачный дым и пр.).
Диагностика
Для первичной диагностики функционирующего ООО во многих случаях бывает достаточно выполнения трансторакальной ЭхоКГ (ТТЭхоКГ). Исключение составляют лица из группы высокого риска. К ним относятся: технические дайверы, погружающиеся на глубину более 30 м, экипажы подводных лодок, летчики самолетов-истребителей и космонавты, испытывающие перегрузки в несколько атмосфер.
Наиболее информативным методом диагностики функционирующего ООО является чреспищеводная ЭхоКГ (ЧПЭхоКГ). Для улучшения визуализации шунта ЧПЭхоКГ дополняется контрастированием правых отделов сердца с выполнением пробы Вальсальвы (вдох и натуживание пациента по команде врача).
Стратификация риска, прогноз парадоксальной эмболии и криптогенного инсульта
С 2014 г. стратификация риска при ООО (наряду с аневризмой МПП (АМПП), ПМК, кальцинозом митрального кольца или митральным стенозом без фибрилляции предсердий (ФП) и пр.) рассматривается в рубрике кардиальных причин ИИ как вариант с низкой и/или, при определенных условиях, со средней степенью риска кардиоэмболии головного мозга.
Основные факторы риска тромбоэмболических осложнений при ООО:
- молодой возраст (< 55 лет);
- семейный анамнез КИ у пациентов с ООО;
- сопутствующий тромбоз глубоких вен нижних конечностей и малого таза;
- различные инвазивные медицинские манипуляции.
Отдельную категорию лиц, подверженных риску КИ, могут составлять женщины молодого возраста с наличием мигренозной боли с аурой и пациенты с различными тромбофилическими состояниями.
ЭхоКГ-предикторами КИ, связанного с ООО, являются:
- напряжение при маневре Вальсальвы;
- большой размер овального окна (> 4 мм);
- удлиненный Евстахиев клапан (УЕК);
- спонтанный шунт справа-налево;
- положительный тест с контрастированием солевыми растворами и высокая степень контрастирования;
- анатомическая топография ООО, предрасполагающая к эмболизации.
Лечебная тактика при ООО
В постнатальном периоде возможны три основных варианта течения ООО: спонтанное закрытие (могут закрыться отверстия размером до 4–5 мм), сохранение постоянного размера, увеличение дефекта со временем (у лиц старшего возраста).
Бессимптомное ООО без факторов риска не является показанием к назначению дезагрегантной и антикоагулянтной терапии. Вопросы целесообразности их назначения обсуждаются с позиции вторичной профилактики инсульта у пациентов с ООО. При развитии сердечной недостаточности рекомендуется стандартная симптоматическая терапия.
При развитии перегрузки правых отделов сердца, сердечной недостаточности, в том числе у лиц определенных специальностей (летчики, космонавты, члены экипажей подводных лодок, водолазы, аквалангисты, кессонные рабочие), обосновано закрытие отверстия хирургическим путем, чаще эндоваскулярно с помощью окклюдера.
Профилактика повторной тромбоэмболии у пациентов с ООО, перенесших криптогенный инсульт или ТИА, может быть ограничена назначением дезагрегантов при отсутствии стандартных показаний к назначению антикоагулянтов, а также отдельными клиническими ситуациями.
Аневризма межпредсердной перегородки (АМПП)
АМПП является первичной аномалией развития и анатомически представляет выраженное выпячивание избытка ткани в проекции овальной ямки. До 70% АМПП имеют одно или несколько отверстий, через которые происходит шунтирование крови, и такие варианты рассматриваются как сочетание аневризмы с малыми дефектами МПП. Вторичная АМПП обусловлена заболеваниями, вызывающими повышение давления в правом или левом предсердии. В большинстве случаев АМПП протекает благополучно, без гемодинамически значимых изменений и клинической манифестации. Исследования показали существенное повышение риска развития инсультов при наличии АМПП и ООО. Причем соотношение рисков было даже больше при АМПП, чем при ООО, максимально увеличиваясь при их сочетании [8].
Аневризма МПП, также как и ООО, может быть отнесена к факторам низкого риска, а при определенных условиях — среднего.
Риск ПЭ существенно возрастает в случае присутствия высокоподвижной МПП (способствует более широкому открытию овального окна или ухудшению систолической функции ЛП), приводящей к замедлению кровотока и повышению риска тромбообразования.
Лечебная тактика при аневризме межпредсердной перегородки
Антиагрегантная терапия пациентам с изолированным АМПП не показана.
При транскатетерном закрытии ООО, сочетающегося с АМПП, отмечено значительное снижение амплитуды ее колебания и снижение вероятности повторных эмболических эпизодов. Вместе с тем АМПП ассоциирована с большей частотой резидуальных шунтов после чрескожного закрытия ООО даже при использовании окклюдеров максимального диаметра.
Заключение
Представленные данные наглядно демонстрируют тот факт, что структурные аномалии сердца при определенных условиях могут нести реальную угрозу здоровью и жизни пациентов. Частое субклиническое течение структурных аномалий сердца затрудняет их своевременное выявление и требует прицельного внимания практикующих врачей в оценке фенотипических особенностей строения костно-мышечной системы и соединительной ткани, которые могут служить маркерами скрытых дефектов развития сердца. В то же время следует помнить, что основным методом выявления малых аномалий является эхокардиографический метод, который, по мере технического прогресса, претерпевает существенные изменения. Следовательно, диагностика анатомических аномалий является интегративным процессом, в основе которого лежит тесный тандем клинического мышления и инструментальных методов исследования. Раннее выявление структурных аномалий сердца и выбор правильной тактики пассивного или активного наблюдения за пациентами с различной степенью выраженности дефектов развития сердца позволят сохранить здоровье или даже жизнь пациентов.
Литература
- Наднациональные (международные) рекомендации по структурным аномалиям сердца // Медицинский вестник Северного Кавказа. 2020. Т. 13. № 1–2.
- Малев Э. Г. Распространенность, патогенетические механизмы и особенности ведения пациентов с пролапсом митрального клапана. 2014.
- Онищенко Е. Ф. Открытое овальное окно и инсульт в клинической практике. СПб: ЭЛБИ-СПб, 2005.
- Heart R. G., Diener H. C., Coutts S. B. et al. Cryptogenic Stroke/ESUS International Working Group. Embolic stroks of undetermined source: the case for a new clinical constract // The Lancet Neurology. 2014; 13 (4): 429–438.
- Cramer S. C., Rordorf G., Maki J. H. et al. Increased pelvic vein thrombi in cryptogenic stroke: results of the Paradoxical Emboli frome Larde Veins in Ischemic Stroke (Pelvis) study // Stroke. 2004; 35 (1): 46–50. https://doi.org/10.1161/01.str.0000106137.42649.ab.
- Scarvelis D., Wells P. S. Diagnosis and treatment of deepvein thrombosis // Canadian Medical Association Journal. 2006; 175 (9): 1087–1092. DOI: 10.1503/cmaj.060366.
- Caputi L., Usai S., Carriero M. R. et al. Microembolic Air Load During Contrast Transcranial Doppler: A Trigger for Migraine With Aura? // Headache: The Journal of Head and Face Pain. 2010; 50 (8): 1320–1327. https://doi.org/10.1111/j1526-4610.2010.01621.x.
- Hara H., Virmani R., Ladich E. et al. Patent Foramen Ovale: Current Pathology, Pathophysiology, and Clinical Status // Journal of the American College of Cardiology. 2005; 46 (9): 1768–1776. https://doi.org/10.1016j.jacc.2005.08.038.
Е. А. Барабанова, кандидат медицинских наук А. А. Аракелянц, кандидат медицинских наук Т. В. Заугольникова, кандидат медицинских наук Т. Е. Морозова1, доктор медицинских наук, профессор
ФГАОУ ВО Первый МГМУ им. И. М. Сеченова Минздрава России, Москва
1 Контактная информация
DOI: 10.26295/OS.2020.21.50.002
Алгоритмы ведения пациентов с структурными аномалиями сердца в терапевтической практике/ Е. А. Барабанова, А. А. Аракелянц, Т. В. Заугольникова, Т. Е. Морозова Для цитирования: Лечащий врач № 2/2020; Номера страниц в выпуске: 10-14 Теги: митральная недостаточность, маркеры скрытых дефектов, врожденные аномалии
Купить номер с этой статьей в pdf
Увеличенный (удлиненный) Евстахиев клапан
Евстахиев клапан/ евстахиевая заслонка/ заслонка нижней полой вены (valvula venae cavae inferioris) — представляет собой складку эндокарда, которая после периода новорожденности не превышает в длину 1 см или полностью рудиментируется.
К малым аномалиям сердца относят случаи увеличения Евстахиева клапана более 1 см и его пролабирование.
При популяционных исследованиях встречается у 0,2% обследованных.
Среди малых аномалий сердца составляет 17,6-25,9%
Пролабирование Евстахиева клапана — 1,0-4,7%
Видео 1. Удлиненый Евстахиев клапан.
Причины появления у ребенка малых аномалий развития сердца
Почему возникают данные аномалии? Как уже говорилось, в основе развития аномалий сердца лежит изменение свойств соединительной ткани этого органа. Основной причиной соединительнотканной дисплазии сердца является генетически обусловленный дефект синтеза коллагена 111 типа (это белок, используемый в качестве основного строительного материала организма). То есть врожденные особенности строения сердца передаются ребенку по наследству, особенно со стороны матери. Также важную роль здесь играют неблагоприятные экологические условия, стрессы, недостаточное поступление витаминов с пищей беременной, употребление токсических веществ во время беременности (наркотики, алкоголь, никотин), кислородное голодание плода и все те факторы, способные оказать отрицательное влияние на плод в период внутриутробного развития.
Микроаномалии правого предсердия
Сеть Киари — волокнистоподобные структуры, простирающиеся от пограничного гребешка или бугорка Loweri до евстахиевой или тебезиевой заслонки. Частота среди врожденных аномалий — 4%.
Пролабирование гребешковых мышц в полости правого предсердия — в виде тонких нитевидных и подвижных структур в области стенки правого предсердия или ушка. Частота среди врожденных аномалий — 9,7%
Причины патологии у детей, подростков и взрослых
Аномалия МАРС может быть генетически предопределенной. Главным «виновником» слабости соединительной ткани является синтез дефектных коллагеновых волокон.
Подобные состояния редко ограничиваются только структурой сердца, они распространяются на многие внутренние органы. Например, при синдроме Марфана деформируются конечности и грудная клетка, нарушается зрение, образуется аневризма аорты.
Также важными факторами, нарушающими формирование сердечно-сосудистой системы, являются:
- прием алкоголя, наркотиков и медикаментов,
- курение,
- отравления,
- вирусные инфекции,
- облучение,
- стрессы,
- неправильное питание – недостаток белка и витаминов,
- дефицит кислорода в крови из-за анемии,
- сахарный диабет,
- болезни щитовидной железы.
Малые аномалии аорты
Погранично узкий корень аорты — наличие низких значений диаметра аорты (от 3-х процентиль и ниже кривой распределения), с непременным отсутствием как признаков стеноза (в т.ч. доплерографических), так и ЭКГ-признаков гипертрофии левого желудочка или перегрузки левых отделов. Встречаемость среди малых аномалий сердца — 7-10%
Первичные ЭхоКГ критерии:
- диаметр аорты меньше 20 мм
- отсутствие значимого градиента давления между аортой и левым желудочком
Погранично широкий корень аорты — наличие увеличенных значений диаметра аорты (от 90 и более процентиль кривой распределения). Встречаемость среди малых аномалий сердца 5,8-9%.
Дилатация синусов Вальсальвы — наличие расширения синусов от 3 до 7 мм (чаще некоронарного, реже правого и левого). Встречаемость в популяции — 0,26%, среди малых аномалий сердца- 27,5%
Ассиметрия створок аортального клапана — наличие неравномерно развитых и расположенных створок (выявляемое в парастернальной позиции по короткой оси). Встречаемость среди МАС — 8,2%
Пролапс аортального клапана — диастолическое выпячивание в сторону выходного тракта левого желудочка (более 1 мм от линии фиброзного кольца). Встречаемость среди МАС — 6,6%
Симптомы
Педиатр может заподозрить заболевание у ребенка во время обычного осмотра и обследования ребенка, обратив внимание на систолический шум при аускультации сердца.
Дополнительная хорда левого желудочка в большинстве случаев не несет никакой функциональной нагрузки на сердце и не мешает его нормальной работе. Долгие годы эта малая аномалия может не обнаруживаться, т. к. не сопровождается особенными симптомами. Педиатр может выслушивать у новорожденного систолический шум в сердце, который определяется между третьим и четвертым ребром слева от грудины и никак не отражается на работе сердца.
Во время интенсивного развития, когда стремительный рост опорно-двигательного аппарата существенно опережает скорость роста внутренних органов, нагрузка на сердце возрастает, и дополнительная хорда может впервые дать о себе знать. У ребенка могут появляться такие симптомы:
- головокружения;
- быстрая или ничем не мотивированная утомляемость;
- психоэмоциональная лабильность;
- учащенное сердцебиение;
- боли в области сердца;
- нарушения сердечного ритма.
Такие же клинические проявления могут наблюдаться при множественных аномальных хордах левого желудочка. Чаще такие симптомы появляются в подростковом возрасте. В дальнейшем они могут полностью исчезать самостоятельно, но иногда остаются и во взрослом возрасте.
При появлении симптомов ребенку обязательно назначается ЭХО-КГ, ЭКГ и суточный мониторинг по Холтеру. Эти исследования позволят врачу определить наличие или отсутствие гемодинамических нарушений. Если дополнительная хорда «гемодинамически незначимая», то аномалия считается безопасной, и ребенку требуется только диспансерное наблюдение у кардиолога. При «гемодинамически значимом» диагнозе пациенту рекомендуется наблюдение, соблюдение некоторых ограничений и, при необходимости, лечение.
Аномально расположенные трабекулы, ложные хорды
Из истории
Первое описание — W.Turner (1893г.) по данным аутопсий
Первый термин — «moderator band» (1893г.)
Первая классификация — M.C.Lam et al. (1970г.), термин «false chordae tendineae», т.е. ложная хорда
Первое описание по данным ЭхоКГ в 1981г.
Распространенность аномально расположенных трабекул, ложных хорд
- по данным популяционных исследований до 17%
- данные аутопсий до 16%
- по данным ЭхоКГ 2,3-68%
- у детей с проявлениями ДСТ в 94%
Видео 2. Открытое овальное окно. Визуализируется сброс тока крови слева направо. Диаметр струи 4 мм. Эпигастральное сечение.
Что же такое ложная хорда и аномальная трабекула?
Истинная хорда — фиброзный тяж, соединяющий папиллярную мышцу со створкой.
Ложная хорда — фиброзно-мышечный или фиброзный тяж, соединяющий папиллярные мышцы со стенкой левого желудочка или между собой.
Нормальная трабекула — мышечный тяж, плотно прилегающий к эндокарду желудочка.
Аномальная трабекула — мышечный или фиброзно-мышечный тяж, неплотно прилегающий к эндокарду желудочка.
Нарушение распределения хорд — преимущественное их прикрепление к основанию створки и, в меньшей степени, в области тела или свободного края (в систолу лоцируются дополнительные эхо-сигналы в выходном тракте левого желудочка)
Удлинение хорд — дополнительные тонкие, линейные эхо-структуры, совершающий крупноамплитудные диастолические движения
Эктопическое крепление хорд- прикрепление хорды от стенки левого желудочка к створке митрального клапана.
Ложные хорды
Количество:
- единичные
- множественные
Направление:
- поперечные
- диагональные
- продольные
Уровень:
- верхушечные
- срединные
- базальные
Аневризма межпредсердной перегородки
Стенка между левым и правым предсердием иногда может быть искривлена. Происходит её выпячивание в сторону – вправо либо влево. Чаще всего причиной её развития у детей выступает наследственный фактор. Спровоцировать развитие аневризмы межпредсердной перегородки могут и внутриутробные инфекции. В каждом возрасте можно выделить разные клинические проявления этой аномалии:
- 1-3 года. Дети отстают в физическом и психическим развитии, часто болеют вирусными инфекциями. При объективном обследовании врачи часто выявляют гипертрофию правого желудочка с признаками перегрузки малого круга кровообращения;
- старший возраст (12-15 лет). Дети и подростки отстают в росте, плохо переносят физическую активность. Из симптоматики наблюдаются: нарушения сердечного ритма, слабость, боли, бледность кожи.
Во избежание разрыва аневризмы её следует регулярно наблюдать и проводить современные диагностические манипуляции.
Микроаномалии папиллярных мышц
К данной аномалии относятся изменения:
- формы
- количества
- расположения
По данным аутопсии:
- Две папиллярные мышцы — 65,2%
- Три папиллярные мышцы — 13%
- Четыре папиллярные мышцы — 4%
- Пять папиллярных мышц — 4,4%
- Шесть папиллярных мышц — 4,4%
Метки: аномальная трабекула, Аномально расположенные трабекулы, заболевания сердца, истинная хорда, ложные хорды, макроаномалии сердца, малые аномалии сердца, МАС, Микроаномалии папиллярных мышц, ООО, Открытое овальное окно, правое предсердие, пролапс митрального клапана, расширение легочной артерии, сердце, сеть Киари, сеть Хиари, трабекула, Удлиненный Евстахиев клапан