Течение некоторых заболеваний осложняется такой патологией, как гормональная тахикардия. Опасно ли это состояние можно узнать после полного обследования больного, когда будут определены изменения в тех или иных органах и системах организма.
Тахикардия чаще всего характеризует симптом, появляющийся при различных заболеваниях, в основном связанных с поражениями миокарда. Некоторые патологические состояния развиваются на фоне гормональных нарушений, и в таких случаях также может возникать учащенное сердцебиение.
Гормональная тахикардия — клиническое определение, которое не зафиксировано в МКБ-10, но нередко развивается у людей среднего возраста, чаще всего у женщин.
Диагностика заболевания проводится с помощью электрокардиографии и в случае выявления должно быть назначено соответствующее лечение. Если вовремя принять меры по терапии гормональной тахикардии, тогда не нужно будет беспокоиться, опасно ли это состояние, которое в ряде случаев переносится больными довольно сложно.
Видео Тахикардия
Описание гормональной тахикардии
Гормональный фон является важным звеном в цепи всех жизненных процессов. Многие из них обеспечивают рост, развитие, размножение и увядание человека. Если наблюдается изменение гормональной (гуморальной) регуляции организма, тогда в первую очередь страдает сердечная деятельность.
Влияние некоторых гормонов на сердечную мышцу (миокард):
- Катехоламины (норадреналин, адреналин, дофамин) — вырабатываются надпочечниками и своим действием оказывают прямое воздействие на сердце, способствуя усилению сердечной деятельности.
- Глюкагон — производится поджелудочной железой и оказывает опосредованное действие на сердце в виде увеличения частоты сокращений.
- Йодсодержащие гормоны — продуцируются щитовидной железой и так же как и глюкагон оказывают опосредованное действие на сердечную мышцу, которая начинает более часто сокращаться.
Во время гормональной тахикардии чаще всего наблюдается механизм повышения автоматизма синусового узла, при этом органическое поражение сердца диагностируется в редких случаях.
Имея непосредственную связь с различного рода гормональными дисбалансами, гормональная тахикардия чаще всего определяется при увеличении продукции гормонов щитовидной железой. Другие эндокринные нарушения также способны вызвать гормональный сбой и, как следствие, стать причиной появления тахикардии. В частности, это расстройство менструального цикла у женщин, которое нередко сопровождается учащенным сердцебиением. Также в последнее время участились дисфункции мочеполовой системы у мужчин, что соответственно приводит к появлению тахикардии.
Вырабатывает ли сердце гормоны
Наиболее изученными эндокринными функциями клеток сердца считают синтез предсердного гормона (атриопептида), атриопептинов и релаксила. Помимо этого, обнаружены внутри кардиомиоцитов и такие вещества, как гормоны роста, стресса, окситоцин.
Рекомендуем прочитать статью об аритмии. Из нее вы узнаете о том, какие анализы сдавать при аритмии, что покажут результаты анализов. А здесь подробнее о тиреотоксикозе и сердце.
Предсердный гормон
Он синтезируется миоцитами и поступает в кровь при растяжении предсердий большим объемом крови. На этот процесс также действуют: концентрация натрия, вазопрессина, ангиотензина 2, высокая активность симпатической нервной системы. Иными словами, любые факторы, увеличивающие артериальное давление крови, а, следовательно, и нагрузку на сердце, способствуют образованию и поступлению в сосуды предсердного гормона.
Под его влиянием:
- расслабляются стенки сосудов;
- снижается давление;
- вода из крови переходит в тканевую жидкость;
- почти в 90 раз увеличивается выделения натрия, поэтому этот гормон называют натрийуретическим, он гораздо сильнее любого известного мочегонного;
- повышается объем мочи;
- тормозится образование ренина и превращение ангиотензина в ангиотензин 2 (мощный фактор сужения сосудов);
- возрастает скорость фильтрации в почках;
- замедляется синтез альдостерона.
При нормальной секреции этого гормона предотвращается гипертрофия миокарда, отложение амилоида в сердце, расслабляются стенки кишечника, стимулируется распад жира и снижается масса тела. Он регулирует давление при внутриглазной и внутричерепной гипертензии.
Уровень содержания натрийуретического предсердного гормона может быть диагностическим признаком – он повышается при сердечной недостаточности пропорционально ее тяжести. Имеются данные исследований о замедлении прогрессирования рака поджелудочной железы под влиянием инъекций этого белка.
Атриопептины
Эти гормоны повышают давление крови, регулируют жажду, желание есть соленую пищу. Некоторые из этих веществ, также образующихся в предсердиях, тормозят выведение воды из организма, повышают выделение вазопрессина. Обнаружено влияние атриопептинов на обоняние, сон и продолжительность бодрствования, память и общую возбудимость нервной системы.
Релаксин
По структуре он похож на инсулин – имеет две цепочки, связанные дисульфидным мостом. Его синтезируют и секретируют клетки мышечного слоя правого предсердия. Под действием гормона повышается частота пульса и давление крови, а при родовой деятельности он способствует раздвиганию тазовых костей для облегчения продвижения плода.
Гормоны стресса
Собственные адренергические клетки сердца способны образовывать катехоламины, которые увеличивают частоту сокращений, коронарный кровоток, энергетический обмен. Основными соединениями, которые обнаружены в миокарде, является норадреналин и дофамин. Они активизируют сердечных деятельность и повышают готовность сердца к высоким нагрузкам.
Окситоцин
Выделение этого гормона повышает такие функции мозга, как стремление к познанию, адаптацию к изменению социального окружения, терпимость к людям. Окситоцин усиливает тонус матки, уровень сексуального возбуждения, стимулирует выведение натрия почками, но тормозит выход воды, способствует восстановлению мышц при их старении.
Симптомы гормональной тахикардии
Во время приступа больным ощущается учащенное сердцебиение, которое нередко дополняется симптомами вегетативного расстройства. Это может быть головная боль, головокружение, ощущение нехватки воздуха, “выскакивания сердца из груди”, болезненных ощущений в сердечной области.
Для нормального состояния свойственна частота сердечных сокращений от 60 до 90 ударов в минуту. Этот показатель относится к взрослым, у детей в зависимости от возраста ЧСС может составлять от 100 до 170 ударов в минуту.
Для тахикардии, развивающейся по типу синусовой, характерно плавное повышение сердцебиения и такое же окончание приступа. В сложных случаях тахикардия появляется не только при физических нагрузках, но и в спокойном состоянии, поэтому важно вовремя проводить обследование, чтобы не беспокоиться, тем, насколько опасно заболевание.
Пароксизмальные или желудочковые тахикардии, спровоцированные гормональным дисбалансом, развиваются реже и воспринимаются больными более сложно. Состояние может осложняться полуобморочным или обморочным состоянием, что может служить дополнительным свидетельством о наличии органической патологии сердца.
Функция сердца и его работа
Сократительная функция – быстрая сократимость сердца, контролирует уровень гипертензии.
Эндокринная функция – происходит способность вырабатывать натрийуретический фактор.
Информационная функция – происходит передача информации в виде скорости кровотока в ткани с изменением его метаболизма.
Кровь подпитывает организм при помощи сердца полезными элементами и кислородом. Эндокринные клетки (распределяют по многим органам кардиодилантин – гормоны, усиливающие работу сердца) образуются в миокарде – сердечной мышце и в предсердиях.
Есть следующая функция, способная извлекать из организма углекислый газ и использованные вещества.
Причины появления гормональной тахикардии
Патология непосредственно связана с дисбалансом гуморальной регуляции сердца, когда при тех или иных заболеваниях начинается избыточная продукция гормонов, вызывающих тахикардию.
Эндокринные заболевания, вызывающие гормональную тахикардию:
- Феохромоцитома — опухоль надпочечников, чаще всего доброкачественная, при которой в 60% случаев наблюдается тахикардия. Изменения в организме связаны с избыточным синтезом опухолью катехоламинов.
- Тиреотоксикоз — гиперактивность щитовидной железы, которая начинает усиленно продуцировать тиреоидные гормоны.
- Гиперпаратиреоз — избыточное выделение паратгормона околощитовидной железой. Гормон создает дисбаланс в кальциевом обмене, что косвенно отражается на сердечно-сосудистой системе.
- Синдром Иценко-Кушинга — при этой патологии в значительном количестве продуцируется кортизол, что связано с опухолью гипофиза или опухолью надпочечников.
- Акромегалия — при возникновении опухоли в гипофизе начинает в избытке продуцироваться гормон роста (соматотропин), что приводит к гигантизму или увеличению различных частей тела (нижней челюсти, ушей, ладоней, стоп).
При всех выше перечисленных патологиях в различной степени, от 30% до 60%, наблюдается артериальная гипертензия и различные сердечно-сосудистые заболевания, в том числе так называемая гормональная тахикардия.
Существуют провоцирующие факторы, вызывающие гормональную тахикардию:
- начало менархе;
- беременность или послеродовой период;
- климактерический период (мужской и женский);
- прием контрацептивных препаратов;
- гиперфункция половых желез.
В зависимости от причины назначается соответствующее лечение, которое обязательно учитывает особенности течения основного заболевания.
Гормональная регуляция деятельности сердца
Факторы гуморальной регуляции делят на две группы:
1. вещества системного действия;
2. вещества местного действия.
К веществам системного действия относят электролиты и гормоны.
Электролиты(ионы Ca
) оказывают выраженное влияние на работу сердца (положительный инотропный эффект). При избытке Ca может произойти остановка сердца в момент систолы, так как нет полного расслабления. Ионы Na способны оказывать умеренное стимулирующее влияние на деятельность сердца. При повышении их концентрации наблюдается положительный батмотропный и дромотропный эффект.
Ионы K
в больших концентрациях оказывают тормозное влияние на работу сердца вследствие гиперполяризации. Однако небольшое повышение содержания K стимулирует коронарный кровоток. В настоящее время обнаружено, что при увеличении уровня K по сравнению с Ca наступает снижение работы сердца, и наоборот.
Гормон адреналин
увеличивает силу и частоту сердечных сокращений, улучшает коронарный кровоток и повышает обменные процессы в миокарде.
Тироксин
(гормон щитовидной железы) усиливает работу сердца, стимулирует обменные процессы, повышает чувствительность миокарда к адреналину.
Минералокортикоиды
(альдостерон) стимулируют реабсорбцию Na и выведение K из организма.
Глюкагон
повышает уровень глюкозы в крови за счет расщепления гликогена, приводя к положительному инотропному эффекту.
Половые гормоны
в отношении к деятельности сердца являются синергистами и усиливают работу сердца.
Вещества местного действия действуют там, где вырабатываются. К ним относятся медиаторы. Например, ацетилхолин о
казывает пять видов отрицательного влияния на деятельность сердца, а норадреналин – наоборот
. Тканевые гормоны
(кинины) – вещества, обладающие высокой биологической активностью, но они быстро разрушаются, поэтому и оказывают местное действие. К ним относятся брадикинин, калидин, умеренно стимулирующие сосуды. Однако при высоких концентрациях могут вызвать снижение работы сердца.
Простагландины
в зависимости от вида и концентрации способны оказывать различные влияния. Метаболиты, образующиеся в ходе обменных процессов, улучшают кровоток.
Таким образом, гуморальная регуляция обеспечивает более длительное приспособление деятельности сердца к потребностям организма
Не нашли то, что искали? Воспользуйтесь поиском:
источник
Виды / фото гормональной тахикардии
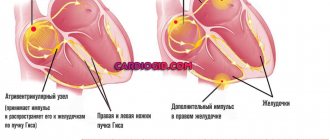
Патология может выражаться в различных формах аритмии: пароксизмальной тахикардии, синусовой тахикардии. Наименее благоприятным считается пароксизмальное нарушение ритма, поскольку оно способно привести к фибрилляции желудочков и внезапной остановке сердца.
Гормональная пароксизмальная тахикардия
Во время расстройств гуморальной регуляции может наблюдаться пароксизмальная тахикардия, которая проявляется внезапными приступами сердцебиения. Болезнь может носить временный характер, в сложных случаях пароксизмы возникают раз в месяц и чаще.
Пароксизмальная тахикардия на фоне гормонального дисбаланса чаще затрагивает предсердия, хотя в некоторых вариантах нарушает нормальную работу желудочков. Опасность этой формы гормональной тахикардии заключается в том, что сердце не может обеспечить должное кровоснабжение жизненно важных органов. Это в свою очередь влияет на их работоспособность.
Гормональная синусовая тахикардия
Болезнь проявляется при гормональном нарушении в несколько раз чаще, чем пароксизмальная тахикардия. Это связано с непосредственным влиянием ряда гормонов на сердечную деятельность. В дополнение в самом сердце продуцируются такие гормональные вещества, как простагландины, аденозин и гистамин, которые также воздействуют на активность синусового узла.
При синусовой тахикардии, появляющейся на фоне гормональных расстройств, наблюдается частота сердечных сокращений от 100 до 150 ударов в минуту, при этом приступ плавно начинается и заканчивается, а синусовый ритм остается предводителем сердечной деятельности. Во время гормональных нарушений наблюдается тахикардия неадекватного течения, то есть может сохраняться в покое, сопровождаться такими симптомами, как ощущение нехватки воздуха, сильного сердцебиения, слабость, головокружение.
Гормоны усиливающие ритм сердечных сокращений
Женщины имеют меньший риск развития сердечно-сосудистых заболеваний, чем мужчины. Но в период постменопаузы риски выравниваются. В 65-70% случаев синдром приобретенного удлинения интервала QT и лекарственно-индуцированные тахиаритмии torsade de pointes возникают у женщин. Очевидно, что половые гормоны влияют на сердечно-сосудистую систему — различия в мужских и женских ЭКГ были выявлены ещё в 1920 году.
Конкретные механизмы воздействия гормонов на сердце описаны ниже:
Как любые стероидные гормоны, половые гормоны способны связываться с ДНК, тем самым влияя на процессы роста и созревания клеток.
✔Эстроген оказывает защитный эффект на сердечно-сосудистую систему (снижает апоптоз и гипертрофию кардиомиоцитов, усиливает естественную антиоксидантную защиту клетки, вызывает расширение сосудов и снижает уровень воспаления в стенке сосудов)
✔Прогестаген подавляет пролиферацию гладкомышечных клеток миокарда и сосудов
✔Супрафизиологические концентрации тестостерона вызывают гипертрофию миокарда.
Было выявлено, что стероидные гормоны связываются с ионными каналами на клетках сердца и таким образом влияют на частоту сердечных сокращений и ритм сердца.
✔Физиологические колебания половых гормонов могут вызывать изменение длины интервала QT у беременных
✔Прогестаген и тестостерон уменьшают интервал QT на ЭКГ
✔Эстроген и альдостерон увеличивают длину интервала QT на ЭКГ
✔Гиперальдостеронизм ассоциируется с удлинением интервала QT на ЭКГ. На терапии препаратами блокаторов минералкортикоидных рецепторов QT возвращается к нормальным значениям.
Клеточные органеллы — митохондрии, ответственные за синтез энергии в виде АТФ — имеют рецепторы к эстрогенам. Предполагается, что эстрогены оказывают защитное модулирующее действие. С этим связывают различное соотношение полов в структуре заболеваемости некоторых митохондриальных патологий — женщины страдают реже.
Было выявлено, что рецепторы ФСГ (фолликулостимулирующий гормон) присутствуют в миокарде. Концентрация ФСГ позитивно коррелирует с длиной интервала QT. По данной причине женщины в период овуляторного пика более восприимчивы к лекарственно — индуцированному синдрому удлинённого QT.
В заключение хотелось бы отметить, что это большая и ещё далеко не раскрытая тема. Основными путями исследования являются: геномные эффекты стероидов, возможность использования гормональной терапии в острый период ишемической болезни сердца, подбор оптимальной гормональной заместительной терапии.
Если у Вас остались вопросы, смело задавайте их автору.
Многие годы безуспешно боретесь с ГИПЕРТОНИЕЙ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить гипертонию принимая каждый день.
Различают ортостатическую гипотензию и гипертензию. Ортостатическая гипотензия – это распространенное поражение вегетативной нервной системы.
Это заболевание чаще всего встречается у пациентов пожилого возраста. Такую болезнь также характеризуют как синдром, проявляющийся при различных неврологических и соматических заболеваниях.
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию. Подробнее здесь…
Ортостатическая гипертензия зачастую является проявлением нефроптоза, при котором повышается АД, когда человек находится в вертикальном положении. Такое заболевания отмечается у 85% пациентов, страдающих от нефроптоза. Это характерный симптом вазоренальной нефрогенной гипертонии.
Однако в сравнении с вазоренал ьной гипертензией, ортостатическая гипертония развивается при интенсивных физических нагрузках и смене положения тела.
Поэтому, когда больной пребывает в вертикальном положении, его состояние нормальное, ведь вследствие сокращения диаметр и длина почечной артерии становятся прежним, а угол между аортой и артерий увеличивается.
У здорового организма, когда тело меняется из горизонтального в вертикальное положение, происходит запуск компенсаторных реакций в сердечно-сосудистой системе, что сопровождается гравитационным перемещением крови.
Эти процессы необходимы для поддержки нормального кровообращения мозга. Ортостатические сбои в кровообращении случаются по причине недостаточных компенсаторных реакций, они являются ответом на ортостаз.
Примечательно, что некоторые врачи считают, что ортостатическая гипотония и гипертензии – это не болезни, а состояния, возникающее, когда сосуды не могут удерживать нормальный уровень давления. Причины этого явления многообразны:
- неправильное питание;
- нарушения работы эндокринной системы;
- стрессы;
- инфекционные заболевания;
- интоксикация, сопровождающаяся гипергидрозом, рвотой и расстройством стула;
- кровопотеря;
- прием диуретиков, гипотензивных, сосудорасширяющих средств длительное время.
Однако главным фактором, приводящим к потере сознания, является ишемическая аноксия. Она развивается, когда миокард не может обеспечить полноценный сердечный выброс.
При этом сердечный ритм нарушается, из-за чего он не может предоставить достаточную церебральную перфузию. Также происходит понижение давления, причины этого кроются в периферической вазодилатации, при которой ухудшается кровоток в мозге.
При ортостатической гипертензии давление часто повышается по причине наличия нефроптоза из-за смены положения тела или физической активности.
Гипотензия по ортостатическому типу характеризуется такими проявлениями как:
- потливость;
- недомогание;
- потемнение в глазах;
- ухудшение слуха;
- нечеткое зрение;
- головокружение.
Но ведущий признак гипотонии – это обморок, появляющийся, когда АД сильно снижается, в результате чего кровоток тоже ухудшается и нарушается метаболизм нейронов. Такое состояние еще называют постуральной гипотонией.
Клиника утраты сознания стереотипна. То есть, обмороки случаются на фоне одинаковых условий. Зачастую у пациента темнеет в глаза утром и вечером, когда он резко меняет горизонтальное положение на вертикальное. Но как только больной принимает горизонтальное положение его общее состояние и уровень АД нормализуются.
Постуральная гипотония с потерей сознания и головокружениями часто бывает единственным симптомом такой болезни, как ортостатическая идиопатическая гипотония.
Для нее характерна постоянно развивающаяся вегетативная недостаточность, когда поражаются преганглионарные нейроны боковых рогов спинного мозга. При тяжелом течении заболевания пациенты вынуждены соблюдать постельный режим, так как любое изменение положения тела приводит к обмороку.
Ортостатическая гипертензия сопровождается такими симптомами, как дискомфорт в пояснице, головная боль. Не редко заболеванию сопутствует ангиоспастическая ретинопатия.
Чтобы подтвердить либо опровергнуть наличие ортостатической гипертензии и гипотензии необходимо изучить анамнез и препараты, принимаемые пациентами, выявить факторы воздействия и исследовать органы и системы с помощью перкуссии, аускультации, пальпации и прочих методов.
Также проверяется активная ортостатическая нагрузка. Для этого пациент меняет положение (лежачее-сидячее). Во врем этого скелетные мышцы принимают участие в гемодинамической адаптации к ортостазу, что сильно выражено даже, если мускулатура произвольно расслабляется.
Но чаще всего делается проба Шеллонга, что позволяет исключить участие мышц скелета в ортостатической адаптации.
Процедура происходит на вращающемся столе. Таким образом, тело пациента пассивно переводится в полувертикальное и в вертикальное положение.
Ортостатическая проба дает возможность изучить состояние больного, измерить АД и частоту сердечных сокращений. Если верхнее давление уменьшается на 20 единиц, а нижнее – на 10 и более, то это подтверждает наличие ортостатической гипотонии, в частности, когда это состояние сопровождается обмороками. Кроме того, на протекание заболевания указывает потеря тонуса мышц и коллапс.
Стоит заметить, если возраст пациента от 60 лет, то давление замеряется не только в сидячем либо лежачем положении, но и когда больной стоит в течение пяти минут. Дело в том, что у пожилых людей ортостатическая гипертензия часто развивается на фоне лечения гипертензивными средствами.
Более того, для установки точного диагноза нужно провести инструментальное и лабораторное исследование.
Не менее важно отличить проявления гипотонии и гипертонии от обычных обморочных состояний. Так, простая потеря сознания отличается тем, что при возникновении в аналогичных ситуациях, со временем она становится не сильно выраженной, а потом вообще исчезает.
Признаки ортостатической гипертензии и гипотонии практически всегда выражены одинаково. Следовательно, люди, имеющие проблемы с давлением, всегда знают, какие именно условия приводят к обморокам, а в других ситуациях не всегда удается определить, когда они случатся.
Кроме того, простая потеря сознания зачастую случается, когда человек находится в вертельном положении, а при гипотонии и гипертонии она возникает в случае смены положения. Еще обморочное состояние не редко развивается на фоне физической нагрузки.
Также при обычной потере сознания кожа становится теплой и влажной, а во всем теле ощущается теплота, чего нет в случае пониженного либо повышенного давления.
Зачастую терапия ортостатической гипотензии сводится к приему лекарственных средств, содержащих кофеин. Также врач может назначить лекарства, содержащие гормоны, которые влияют на эндокринную и нервную систему.
При ортостатической гипертензии, вызванной нефропатозом на фоне функционального стеноза почечной артерии показано хирургическое вмешательство – нефропексия. Во время такого лечения почка фиксируется в физиологическом положении лапароскопическим либо открытым доступом.
Кроме того, немаловажную роль в лечении ортостатической гипертензии и гипотонии играет правильное питание. Так, рацион должен быть питательным, легким, с ограниченным употреблением соли, обогащенным полезными витаминами и микроэлементами. Видео в этой статье продолжит тему гипотонии.
Гуморальные влияния на деятельность сердца
На деятельность сердца влияют гормоны и соли, находящиеся в крови.
Из гормонов особый интерес представляют адреналин и ацетилхолин. Если к пропускаемому через сердце раствору Рингера добавить несколько капель адреналина, то деятельность сердца учащается и усиливается.
Диаметрально противоположно адреналину действует ацетилхолин, который вызывает резкое замедление и ослабление сердечной деятельности вплоть до полной остановки сердца. Если влияние гормонов сравнить с теми изменениями деятельности сердца, которые наблюдаются при раздражении нервов, то окажется, что адреналин действует подобно симпатической нервной системе, а ацетилхолин — парасимпатической, в частности, подобно блуждающему нерву?
Большое значение для понимания механизма передачи возбуждения с нервного окончания на мышцу имели исследования Отто Леви, проведенные в 1921 г. с изолированным сердцем лягушки. В этих опытах через изолированное, сердце лягушки пропускался рингеровский раствор и одновременно раздражались сердечные волокна блуждающего нерва, отпрепарированного вместе с сердцем. Раздражение блуждающего нерва вызывало замедление деятельности сердца.
Раствор Рингера, взятый из такого остановившегося или замедлившего свою деятельность сердца, пропускали через второе изолированное нормально работающее сердце, все нервы которого были перерезаны при препаровке. При этом деятельность второго сердца резко изменялась, его работа тормозилась, хотя иннервирующие его блуждающие нервы были перерезаны и не раздражались.
Вполне естествен был вывод, что такое замедление или остановка деятельности сердца могла быть вызвана каким-то вещсстпом, находящимся в растворе. Это вещество в раствор Рингера могло попасть только при раздражении блуждающих нервов. Дальнейший анализ показал, что в растворе, взятом из сердца при раздражении блуждающих нервов, содержится ацетилхолин, который действует подобно блуждающему нерву. Такие же опыты были поставлены с целью изучения возможности образования физиологически активных веществ в окончаниях симпатических нервов. В опыте с изолированным сердцем раздражались не блуждающие нервы, а сердечные ветви симпатической нервной системы.
При этом сокращения сердца учащались. Взятый из сердца раствор пропускали через второе изолированное сердце. Сокращения этого сердца также учащались. Следовательно, можно было предположить, что при раздражении симпатических нервов в их окончаниях образуются вещества, действующие подобно симпатическим нервам. Эти вещества оказались подобными адреналину и в дальнейшем получили на-звание симпатина.
Этими и дальнейшими исследованиями было показано, что передача возбуждения с блуждающего нерва на сердце происходит при участии ацетилхолина, который образуется в окончаниях блуждающего нерва. Передача же возбуждения с симпатического нерва происходит при участии адреналиноподоб- ного вещества — норадреналина, которое образуется в окончаниях симпатического нерва. Вещества, образующиеся в окончаниях нервов (ацетилхолин и норадреналин) и участвующие в передаче возбуждения, называются медиаторами.
На работу сердца действуют и ионы некоторых солей. Так, например, увеличение концентрации ионов калия вызывает торможение работы сердца, а увеличение концентрации ионов кальция, наоборот, учащение и усиление сердечной деятельности. Таким образом, действие калия в известной мере напоминает влияние блуждающих нервов, а кальция — также в известной мере влияние симпатических нервов.
Для нормальной деятельности изолированного сердца необходимо, чтобы в пропускаемом растворе обязательно находились ионы калия и кальция, причем в определенном соотношении. Если удалить из раствора ионы калия или кальция, то сердце останавливается и вновь возобновляет свою работу после прибавления удаленных ионов.
Следует подчеркнуть, что гуморальные влияния тесно свя заны с деятельностью нервной системы, обусловливаются в конечном итоге деятельностью нервной системы, в частности центральной нервной системы, как это было показано выше.
Статья на тему Гормоны влияющие на сердце
Диагностика гормональной тахикардии
Проводится с учетом основного заболевания. В первую очередь назначается консультация эндокринолога, который дает направления на специфические анализы, помогающие определить уровень тех или иных гормонов. Для определения формы тахикардии используется стандартная ЭКГ, может выполняться холтеровский мониторинг, который более информативен в случае с пароксизмальной тахикардией.
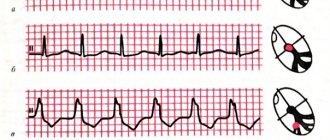
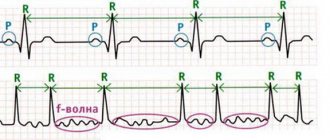
На ЭКГ видны следующие признаки тахикардии:
- Ритм зачастую остается синусовым.
- QRS, или желудочковый комплекс, изменяется и этим напоминает блокаду ножки Гиса или экстрасистолии с желудочковой локализацией.
- При наличии деформированного комплекса QRS в редких случаях виден зубец Р, чаще всего он не определяется.
Если у больного предположительно имеется наследственная связь с гормональным дисбалансом, тогда проводят магнитно-резонансную томографию.Также этот метод исследования помогает в определении опухолевых новообразований в головном мозге, надпочечниках.
ТЕСТИРОВАНИЕ «ЭНДОКРИННЫЕ ЖЕЛЕЗЫ»
Базедова болезнь, сопровождаемая повышением частоты сердечных сокращений, кровяного давления, возбудимости нервной системы, возникает у человека при нарушении функций
3) поджелудочной железы
4) щитовидной железы
С помощью химических веществ, разносимых кровью ко всем клеткам тела, осуществляется регуляция
Гормоны — это биологически активные вещества, которые вырабатываются в железах
1) слюнных и сальных
3) внутренней секреции
4) слезных и потовых
Поджелудочная железа вырабатывает не только поджелудочный сок, но и гормоны, участвующие в обмене
4) минеральных веществ
Больным диабетом вводят в кровь
2) гормон щитовидной железы
4) половые гормоны
Избыток сахара в крови и моче свидетельствует о нарушениях в деятельности
1) щитовидной железы
3) поджелудочной железы
Количество сахара в крови и моче человека регулируется гормоном — инсулином, который вырабатывается
1) железами желудка
2) щитовидной железой
4) поджелудочной железой
Какую роль играют гормоны в организме человека?
1) ускоряют химические реакции в клетках
2) защищают организм от проникновения болезнетворных бактерий
3) участвуют в образовании ферментов
4) регулируют процессы жизнедеятельности
Необходимый для нормальной жизнедеятельности уровень сахара в крови поддерживается благодаря действию1) гормонов гипофиза
2) гормона щитовидной железы
3) гормонов надпочечников
4) адреналина и инсулина
При повреждении клеток поджелудочной железы, в которых образуются гормоны, человек заболевает
1) язвой желудка
3) сахарным диабетом
4) кретинизмомГормон, содержащий йод, вырабатывает:
1) поджелудочная железа
4) щитовидная железа
Лечение и профилактика гормональной тахикардии
При наличии гипертонической болезни, сочетающейся с гормональной тахикардией, назначаются стандартные гипотензивные средства — антагонисты кальция, альфа-адреноблокаторы, блокаторы синтеза допамина. Некоторые из них способны снижать ЧСС, которая все же более эффективно восстанавливается с помощью бета-блокаторов.
При наличии опухолевых процессов используется хирургический метод лечения. С помощью лапароскопии могут удалить феохромоцитому или же проводят операцию по удалению опухоли в головном мозге. В редких случаях используется способ облучения с целью замедления роста опухолевой ткани.
Заболевания щитовидной железы поддаются лечению специфическими медикаментами с включением в лист назначения препаратов, нормализующих сердечную деятельность. Это могут быть селективные или неселективные бета-блокаторы, при этом последняя разновидность лекарств способна в незначительной степени уменьшать уровень гормонов щитовидной железы.
Специфической профилактики гормональной терапии не существует. Для снижения риска появления аритмии на фоне дисбаланса гормональной деятельности, нужно выполнять общие рекомендации по укреплению сердечно-сосудистой системы.
4.55 avg. rating (90% score) — 11 votes — оценок
Гормональная регуляция деятельности сердца.
Факторы гуморальной регуляции делят на две группы:
вещества системного действия;
вещества местного действия.
К веществам системного действия
относят электролиты и гормоны.
Электролиты(ионы Ca
) оказывают выраженное влияние на работу сердца (положительный инотропный эффект). При избытке Ca может произойти остановка сердца в момент систолы, так как нет полного расслабления. Ионы Na способны оказывать умеренное стимулирующее влияние на деятельность сердца. При повышении их концентрации наблюдается положительный батмотропный и дромотропный эффект.
Ионы K
в больших концентрациях оказывают тормозное влияние на работу сердца вследствие гиперполяризации. Однако небольшое повышение содержания K стимулирует коронарный кровоток. В настоящее время обнаружено, что при увеличении уровня K по сравнению с Ca наступает снижение работы сердца, и наоборот.
Гормон адреналин
увеличивает силу и частоту сердечных сокращений, улучшает коронарный кровоток и повышает обменные процессы в миокарде.
Тироксин
(гормон щитовидной железы) усиливает работу сердца, стимулирует обменные процессы, повышает чувствительность миокарда к адреналину.
Минералокортикоиды
(альдостерон) стимулируют реабсорбцию Na и выведение K из организма.
Глюкагон
повышает уровень глюкозы в крови за счет расщепления гликогена, приводя к положительному инотропному эффекту.
Половые гормоны
в отношении к деятельности сердца являются синергистами и усиливают работу сердца.
Вещества местного действия
действуют там, где вырабатываются. К ним относятся медиаторы. Например,
ацетилхолин о
казывает пять видов отрицательного влияния на деятельность сердца, а норадреналин – наоборот
. Тканевые гормоны
(кинины) – вещества, обладающие высокой биологической активностью, но они быстро разрушаются, поэтому и оказывают местное действие. К ним относятся брадикинин, калидин, умеренно стимулирующие сосуды. Однако при высоких концентрациях могут вызвать снижение работы сердца.
Простагландины
в зависимости от вида и концентрации способны оказывать различные влияния. Метаболиты, образующиеся в ходе обменных процессов, улучшают кровоток.
Таким образом, гуморальная регуляция обеспечивает более длительное приспособление деятельности сердца к потребностям организма