Показания к аорто-бедренному шунтированию
Аорто-бедренное шунтирование показано при следующих патологических состояниях:
- хроническая артериальная недостаточность, вызванная окклюзией (закупориванием просвета) брюшной аорты;
- окклюзия просвета подвздошных артерий в том случае, если эндоваскулярное вмешательство невозможно;
- аневризма брюшной аорты;
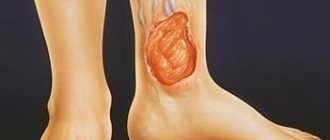
- наличие незаживающих трофических язв нижних конечностей;
- импотенция сосудистого генеза.
Операция направлена на восстановление кровотока и устранение обширной ишемии нижних конечностей, которая несет в себе риск развития гангрены, ампутации и инвалидизации пациента.
Протезирование бедренной артерии может выполняться как метод лечения уже развившегося синдрома Лериша, а также в профилактических целях при наличии атеросклероза брюшных сосудов для предотвращения осложнений, связанных с критической ишемией.
Зачем необходима процедура?
Данное вмешательство назначается при закупорке обеих подвздошных артерий. Позволяет сохранить нижние конечности, улучшить качество жизни и предупредить дальнейшие осложнения. Среди них наиболее распространенными в данной ситуации являются импотенция, перемежающаяся хромота и отсутствие пульса на артериях ног. Проведение подобной процедуры используется при:
- системных васкулитах;
- облитерирующем атеросклерозе;
- болезни Такаясу;
- атеросклерозе;
- аневризме брюшной аорты.
Противопоказания и возможные осложнения
Операция по шунтированию бедренной артерии представляет собой технически сложное и сопряженное с определенными рисками хирургическое вмешательство, которое выполняется с применением общей анестезии. По этой причине процедура имеет целый ряд противопоказаний, основными из которых являются:
- выраженные нарушения сердечной проводимости и сердечного ритма у пациента;
- перенесенные в недавнем прошлом инсульт или инфаркт миокарда;
- выраженная дисфункция печени и/или почек;
- ишемическая болезнь сердца;
- нарушения свертываемости и другие заболевания крови;
- наличие любых злокачественных новообразований;
- хроническая обструктивная болезнь легких в декомпенсированной форме;
- анатомически обусловленная невозможность доступа к аорте (например, при наличии сильно выраженного фиброза тканей брюшины, колостоме, подковообразной почке).
Операция не может быть выполнена, если русла подвздошных артерий сильно закупорены, и установление шунта не поможет нормализовать кровоток. Когда по определенным причинам протезирование бедренной артерии не представляется возможным, проводятся эндоваскулярные (внутривенные) операции, к примеру, стенирование сосудов.
Как и любая другая операция этого уровня сложности, шунтирование бедренной артерии сопряжено с риском развития осложнений. Одно из наиболее часто встречающихся и полностью обратимых осложнений – скопление лимфатической жидкости в области вмешательства и сильный отек тканей.
В отдельных случаях может потребоваться удаление жидкости. Как правило, отек проходит через 7-10 дней после операции.
К более опасным осложнениям можно отнести:
- развитие инфаркта миокарда или инсульта;
- кровотечения;
- формирование ложных аневризм;
- нагноение протеза с последующим развитием сепсиса;
- окклюзию сосудистого протеза.
Показания для проведения шунтирования
Для проведения шунтирующих оперативных вмешательств имеются чёткие показания. К ним относятся:
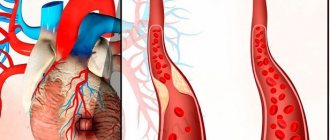
- атеросклероз (отложение липидов на эндотелии приводит к сужению просвета сосудистого русла);
- ишемическая болезнь сердца (нарушение кровотока в венечных артериях, кровоснабжающих сердце, становится причиной инфаркта миокарда);
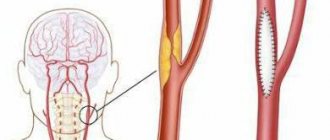
- нарушение кровотока в сосудах головного мозга (изменение проходимости участков мозговой сосудистой сети вызвано, как правило, их обтурацией кровяным тромбом, оторвавшейся жировой бляшкой или наличием на их стенках липидных наростов);
- ожирение (люди с избыточной массой тела, как правило, имеют растянутый желудок, а его шунтирование помогает решить эту проблему).
Показания к операции определяет врач-хирург. Для этого он тщательно опрашивает пациента, детализирует все его жалобы, направляет на прохождение полного обследования. В сомнительных случаях решение принимается консилиумом хирургических специалистов.
Подготовка к процедуре
Чтобы свести к минимуму риски возможных осложнений, необходимо получить полное представление о состоянии здоровья пациента, в частности, о состоянии его сердечно-сосудистой системы, выделительной системы, печени и легких. Необходимо точно выявить уровень поражения аорты и подвздошных артерий, а также оценить состояние сосудов нижних конечностей. Для определения тактики лечения патологии используются такие диагностические методы:
- физикальный осмотр и сбор анамнеза;
- ангиография сосудов;
- ультразвуковое исследование сосудов и тканей брюшины;
- компьютерная томография с применением контрастного вещества;
- МРТ сердечно-сосудистой системы.
На основании полученных данных с учетом оценки общего состояния больного определяется тактика проведения операции.
За 7-10 дней пациент должен прекратить принимать любые дезагрегантные препараты (средства, ослабляющие функцию свертывания крови), чтобы снизить риск кровотечений во время операции. Если у пациента существует жизненная необходимость в приеме подобных препаратов, ему временно назначают прямые антикоагулянты.
Подготовка пациента
Операции шунтирования сосудов нижних конечностей требуют предоперационной подготовки. Врач назначает проведение аппаратного исследования состояния кровеносной системы ног. Это:
- Дуплексное сканирование для осмотра полости вен и артерий, определения локализации закупоренных участков нижних сосудов и скорости гемотока.
- Магнитно-резонансная ангиография для проведения послойного обследования нижних вен.
- Ангиография – проводится оценка характера сужения вены и обнаруживается закупоренный участок по ходу сосуда.
Шунтирование сосудов сердца предваряется УЗИ органа и коронографией. Увеличение риска послеоперационных осложнений лечения наблюдается у пациентов с:
- Высоким кровяным давлением.
- Высоким уровнем холестерина.
- Патологией сердца, легких, почек.
- Сахарным диабетом и т. д.
В таком случае проведение шунтирования вен оправдано только при наличии угрозы для жизни пациента. Проведение тщательной оценки состояния подкожных вен обусловлено тем, что от этого зависит период функционирования шунта и эффективность лечения. Шунтирование искусственным протезом делают в крайнем случае, так как отзывы хирургов свидетельствуют о том, что половина вен закупоривается через 3 года.
Увеличение риска послеоперационных осложнений лечения наблюдается у пациентов с ожирением.
Ход операции аорто-бедренного шунтирования
На этапе подготовки выполняется премедикация, а также профилактическое введение антибиотиков, подавляющих естественную сапрофитную флору.
Для доступа к аорте традиционно используют два метода – лапаратомия либо забрюшинный разрез по Робу. Последний метод используется наиболее часто, так как позволяет не травмировать кишечник и снижает риск повреждения бедренных нервов.
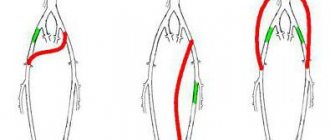
После того как доступ к артерии обеспечен, в свободный от атеросклеротических отложений участок вшивается шунт, выполненный из инертных материалов. По диаметру шунт подбирается сообразно просвету артерии. Другой конец шунта вшивается в продольные разрезы в бедренной артерии. Если шунт соединяет аорту и одну из бедренных артерий, речь идет об аорто-бедренном шунтировании; в том случае, если шунт соединяет аорту сразу с двумя бедренными артериями, операция классифицируется как аорто-бедренное бифуркационное шунтирование.
Какую могут провести операцию на бедренной артерии
При атеросклеротическом поражении бедренной артерии операция рекомендуется во второй и третьей стадии. У таких пациентов:
- дистанция ходьбы без возникновения боли менее 250 метров, а при критической закупорке она падает до 50 м;
- боли беспокоят и в покое, во время сна;
- прием обезболивающих препаратов продолжается более 2 недель с незначительным эффектом;
- на коже есть изменения в виде трофических язвенных дефектов.
Если упустить время, благоприятное для хирургического лечения, то развивается омертвление тканей – гангрена с необходимостью экстренной ампутации конечности.
Реваскуляризация (восстановление проходимости артерии) осуществляется путем проведения таких оперативных вмешательств:
- эндартерэктомия (удаление бляшки и внутреннего слоя стенки);
- баллонное расширение (дилатация) с установкой стента (стентирование);
- протезирование (замена пораженного участка собственной веной или искусственным протезом);
- шунтирование (создание обходного пути питания тканей);
- паллиативные методы (удаление узлов симпатической нервной системы, создание отверстий в кости);
- профундопластика (наложение заплаты).
Рекомендуем прочитать статью об окклюзии бедренной артерии. Из нее вы узнаете о причинах патологии и процессе ее возникновения, симптомах, методах диагностики и лечения. А здесь подробнее об аневризме бедренной артерии.
Послеоперационный период и восстановление
Первые 1-2 суток пациент вынужден сохранять неподвижность, затем, если не возникло осложнений, разрешают вставать. Как правило, выписка происходит на 7-8 день после оперативного вмешательства, а через 14 дней снимают швы.
На этапе восстановления рекомендуется прием препаратов, помогающих нормализовать обмен веществ и снизить уровень холестерина. Очень важным является соблюдение принципов здорового образа жизни: отказ от вредных привычек, исключение из рациона продуктов, содержащих жиры, сахар и соль в высоких дозах.
Цены на операции аорто-бедренного шунтирования
Протезирование бедренной артерии входит в список процедур, предусмотренных ОМС, и выполняется бесплатно по показаниям врача. Но так как шунтирование представляет собой технически очень сложную операцию, далеко не во всех медицинских учреждениях есть специалисты, обладающие достаточной квалификацией для её выполнения. Операции по шунтированию также проводят медицинские центры, предоставляющие платные услуги.
Цены зависят от множества факторов, в том числе от места расположения учреждения, и колеблются в диапазоне от 45 до 200 тысяч рублей.
Бифуркационное аорто-бедренное шунтирование (АББШ)
Отделение сосудистой и эндокринной хирургии
Бифуркационное аорто-бедренное протезирование или шунтирование является хирургическим вмешательством по восстановлению кровоснабжения нижних конечностей. Заключается в установке между бедренными артериями и аортой протеза (шунта) в обход закупоренного отрезка. Бифуркационное аорто-бедренное шунтирование (АББШ) выполняется при закупорке терминального отдела аорты и/или подвздошных артерий.
Операция выполняется под общим обезболиванием. Если он размещается параллельно с пораженными сосудами, то это шунтирование. Если полностью заменяет собой закупоренные артерии, то это протезирование.
Показания:
1. Аневризма инфраренального отдела аорты более 40 мм в диа- метре.
2. Разрыв аневризмы инфраренального отдела аорты.
3. Окклюзионные поражения инфраренального отдела аорты, магистральных артерий c хронической ишемией нижних конечностей 2Б, 3, 4 степени (по Фонтену – А. В. Покровскому).
Показания к одномоментным вмешательствам на аорто-бедренном и бедренно-подколенном сегментах:
1. Малый диаметр глубокой артерии бедра (менее 3 мм).
Осложнения после аорто-бедренных реконструктивных операций
Отдаленные результаты проходимости аорто-бедренных трансплантантов колеблются в весьма широком диапазоне. Первичная 5-летняя проходимость варьирует от 70% до 90%. По данным Nevelsteen et. al.,, через 10 лет хороший результат отмечен у 58% больных с II степенью ишемии и у 46% с III и IV степенью ишемии, а кумулятивная проходимость трансплантатов составляет 74%. Down c соавт. обобщив опыт 1748 операций в аорто-бедренной зоне, выявил, что через 5 лет кумулятивная проходимость трансплантатов составила 80%, а через 10 лет более 70%. Очевидно, что различие в результатах, приводимое авторами, обусловлено как частотой вовлечения в процесс бедренно-подколенного сегмента, исходной степенью ишемии, так и длительностью наблюдения за оперированными больными. В то же время, использование различных синтетических протезов не оказывает статистически достоверного различия на отдаленные результаты аорто-бедренных реконструкций.
Выбор типа оперативного вмешательства, по данным некоторых авторов, влияет на отдаленные результаты. Так, ряд исследователей полагает, что аорто-бедренное шунтирование сопровождается меньшим числом поздних, осложнений. Другие исследователи, наоборот, отметили, что частота поздних реокклюзий ниже после резекции аорты с протезированием. Однако, большинство хирургов не отметили статистически достоверных различий в частоте «поздних» реокклюзий после аорто-бедренного шунтирования и протезирования аорты. Большинство авторов считают, что даже при односторонних окклюзиях аорто-подвздошного сегмента целесообразно выполнять аортобифеморальное шунтирование. В то же время Van der Akker с соавт. считает, что 34% всех пациентов с аорто-бедренными поражениями нуждаются в односторонних реконструкциях. При этом отдаленные результаты не отличаются от аорто-бедренного шунтирования и лишь 6 % больных нуждаются в операции с контрлатеральной стороны. Отдаленные результаты оказались лучше у пациентов, оперированных в стадии II Б степени ишемии. Практически единодушное мнение высказывает большинство исследователей в отношении влияния проходимости дистального артериального русла на отдаленные результаты. По данным некоторых исследователей, при проходимом бедренно-подколенном сегменте первичная и вторичная проходимость оказывалась на 10-15% выше, чем у больных с комбинированными поражениями аорто-бедренного и бедренно-подколенного сегмента, начиная с 4-5 года. По данным И.И. Затевахина с соавт. в случаях оттока только по глубокой бедренной артерии, последняя окклюзируется чаще, чем при сохранении кровотока по обеим бедренным артериям.
Большое значение в возникновении тромботических осложнений играет анатомо-функциональное состояние глубокой артерии бедра и степень развитие коллатералей в бассейне подколенной артерии. При развитых коллатералях до 87% больных в отдаленные сроки после аорто-глубоко-бедренного шунтирования отмечают хорошие результаты, которые могут статистически достоверно не различаться от результатов, полученных у больных с проходимыми бедренно-подколенными сегментами.
По данным различных исследователей, от 5 до 20% пациентов, перенесших аортобедренные реконструкции, нуждаются в выполнении второго этапа бедренно-подколенного или бедренно-берцового шунтирования. Согласно наблюдениям Harris с соавт. из 106 пациентов с комбинированными поражениями аорто-бедренного и бедренно-подколенного сегмента у 20% больных потребовалось выполнение второго этапа операции. Автор отмечает лучшие результаты при выполнении прямой реваскуляризации подколенной артерии. Кумулятивная проходимость в первой группе больных достигала 98%, а во второй группе лишь 69%. В то же время у больных, которым была выполнена одномоментная реконструкция бедренно-подколенного сегмента, летальность была почти в 2 раза выше, чем у больных с изолированным аорто-бедренным шунтированием.
Вторым важным прогностическим показателем отдаленной проходимости аорто-бедренных трансплантатов является возраст оперированных пациентов. Большинство авторов отмечает более высокую частоту тромботических осложнений у больных, оперированных в возрасте до 45 лет. По данным Munro с соавт. 3-летняя кумулятивная проходимость достигает 65%, 23% пациентов теряют конечности, а тромботические осложнения возникают у 51% больных. Особенно привлекают данные, которые не выявили статистически достоверных различий в кумулятивной проходимости у больных с атеросклеротическими окклюзиями в возрасте до 50 и после 50 лет. По данным ряда авторов, 4-летняя проходимость у пациентов до 40 лет составила 89%, однако, в выборку авторы включили только 56 пациентов с локализованными поражениями аорто-бедренного сегмента, в то время как 39 больных с распространенным атеросклерозом не попали в анализ.
Отдаленные результаты реконструкций у мужчин и женщин, по мнению большинства исследователей, статистически достоверно не различаются.
В течение последних 30 лет в литературе анализируются причины развития поздних тромботических осложнений. Большинство исследователей выделяет три основные причины развития тромбозов: прогрессирование основного заболевания, изменения самого протеза и ошибки как технического, так и тактического плана.
Наиболее частой причиной тромботических осложнений является прогрессирование атеросклероза, чаще в дистальном отделе, препятствующее оттоку крови, и реже в проксимальном направлении, что ведет к снижению объемного кровотока по аорте и браншам протеза.
Вторым по частоте фактором, вызывающим тромбоз, является стеноз анастомозов, получивший в литературе название «рестеноз анастомозов». Некоторые авторы развитие рестенозов относят к осложнениям, связанным с применением синтетических протезов. Действительно, при использовании синтетических материалов частота развития рестенозов выше, чем при использовании аутовены, однако, известно что развитие рестенозов происходит и при использовании аутовены.
Третий фактор включает в себя ошибки тактического и технического плана, ведущие к возникновению тромботических осложнений: некоррегированный стеноз проксимального или дистального сегмента, наложение низкого проксимального анастомоза в зоне, наиболее подверженной атеросклерозу, оставление перегибов и избытков сосудистых протезов, выполнение операций при неадекватном состоянии дистального артериального русла). По данным И.И. Затевахина с соавт., около одной трети осложнений в отдаленные сроки обусловлены ошибками как технического, так и тактического плана.
Другим, нередким осложнением после реконструктивных операций, является развитие ложных аневризм дистальных анастомозов, по данным литературы, частота которых колеблется от 3,2% до 13,3%. Ложные аневризмы проксимального анастомоза встречаются реже, частота их развития колеблется от 0,6% до 4,8%. Сроки возникновения ложных аневризм различны и колеблются от 6 месяцев до 20 лет после операции. Наиболее часто ложные аневризмы появляются в сроки от 4 до 6 лет после операции. Различие в частоте обнаружения ложных аневризм в значительной мере обусловлено методами их диагностики. Так, при прицельном ультразвуковом исследовании зон дистальных анастомозов частота развития ложных аневризм составила 13,3%, причем почти у 50% больных они были асимптомны и выявлялись при контрольном ультразвуковом сканировании.
Ложные аневризмы дистальных анастомозов являются причиной около 6% всех поздних тромботических осложнений.
Другие причины, участвующие в развитии тромботических осложнений, такие как экстравазальная компрессия, сдавление бранши протеза сигмовидной кишкой или паховой связкой, фиброзным околопротезным кольцом, безусловно, имеют место, но у весьма ограниченной части больных и в клинической практике представляют скорее теоретический интерес.
Вместе с тем обезвоживание организма, возникающее при развитии дегидратации вследствие приема большого количества алкоголя, может вызывать развитие тромбоза и при отсутствии упомянутых трех основных причин.
Сосудистые тромбозы могут возникать также на фоне повышенного свертывания крови или дефицита антитромбина. Эти нарушения могут наблюдаться при гематологических или онкологических заболеваниях, а также как проявление инфекционного процесса. Они в структуре тромбозов составляют около 4%.
Причины возникновения поздних реокклюзий выявить не всегда удается. Согласно имеющимся наблюдениям, определенное значение имеют сроки их развития. По данным отдельных авторов, атеросклеротические рестенозы и реокклюзии возникают не менее чем через 3-5 лет после первичных оперативных вмешательств. Между тем ошибки тактического и технического плана проявляются значительно раньше и сопровождаются возникновением реокклюзий в ближайшие 1-2 года. Однако четкую зависимость между сроками и причиной реокклюзий удается провести далеко не всегда.
По данным большинства авторов, реокклюзии в 50-80% случаев возникают в ближайшие два года после оперативных вмешательств. Так, И.И. Затевахин с соавт. отмечают, что у 54,8% пациентов реокклюзии возникали в первые два года после первичных операций, в то время как в последующие три года частота их снижается, вновь возрастая после 5-летнего периода. По данным Wilson с соавт., 79% тромбозов возникает в первые 5 лет. В 50% причиной развития тромботических осложнений является прогрессирование атеросклероза в дистальном направлении. По данным И.И.Затевахина с соавт., у больных после аорто-бедренного шунтирования нарушение проходимости в бедренно-подколенном сегменте встречается почти в 4 раза чаще, чем в аортальном сегменте.
В последние годы в диагностике поздних тромбозов и стенозов анастомозов стали широко применяться ультразвуковые методы исследования.
При использовании ультразвуковой допплерографии удается диагностировать рецидив ишемии конечности еще до развития тромбоза сосудистых протезов и заподозрить наличие стеноза. К недостаткам допплерографии следует отнести невозможность точной локализации и оценки степени стенотического процесса. По данным И.И. Затевахина недостаточная информативность метода отмечена также при остром течении рецидива ишемии. Так, у 75% больных с тромбозами сосудистых трансплантатов, с клиникой острой ишемии конечности не лоцировались артерии голени. В то время как более чем у половины пациентов берцовые артерии на операции оказались проходимыми.
Более точную информацию дает дуплексное сканирование, позволяющее определять процент стеноза, а также осуществлять динамическое наблюдение в отдаленные сроки за больными с функционирующими трансплантатами и оценивать степень прогрессирования атеросклеротического процесса. Установлено, что при стенозах дистальных анастомозов более 60% происходит увеличение пиковой частоты, расширение спектра частот.
По данным некоторых исследователей, при рентгеноконтрастном исследовании у пациентов с тромботическими осложнениями не всегда удается получить дистальное артериальное русло при его проходимости.
Несмотря на это, ангиографическое исследование остается важным методом в диагностике тромботических осложнений, так как полученная информация позволяет судить о причинах возникновения реокклюзии.
| < Предыдущая | Следующая > |
Ишемическая болезнь сердца
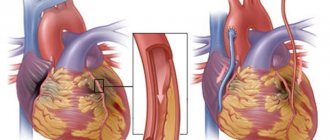
Вызывается сужением просвета коронарных сосудов, что приводит к недостаточному поступлению кислорода к сердечной мышце. В такой ситуации часто возникают жалобы на боли за грудиной или в левой половине груди, т. н. стенокардия, или грудная жаба. В таких случаях показано проведение диагностических процедур, главной из которых является коронароангиография (КАГ). По результатам этого исследования принимается решение о дальнейшем лечении непосредственно во время коронарографии. В некоторых случаях возможно расширение суженного участка с помощью баллонной ангиопластики и введением стента, однако, в большинстве случаев необходима операция аорто-коронарного шунтирования (АКШ). Своевременная операция коронарного шунтирования предотвращает необратимые изменения сердечной мышцы, во многих случаях улучшает сократимость миокарда и повышает качество и продолжительность жизни.
Эта операция длится в среднем 3-4 ч. Проводится в основном с применением аппарата искусственного кровообращения (ИК). В некоторых случаях эта операция возможна на бьющемся сердце. Решение о том, каким образом провести аорто-коронарное шунтирование, принимается индивидуально в зависимости от типа и тяжести поражения коронарных сосудов и необходимости одновременного проведения дополнительной операции (замена или реконструкция одного из клапанов, удаление аневризмы и т. д.).
Преимуществами операций коронарного шунтирования без аппарата ИК являются:
- отсутствие травматических повреждений клеток крови;
- меньшая длительность операции;
- быстрая послеоперационная реабилитация;
- отсутствие осложнений, связанных с ИК.
Как подготовиться
До проведения процедуры надо пройти обследование. Оно позволит определить точную степень стеноза. В данном случае назначают как стандартные, так и специфические исследования. В их перечень входят:
- анализ крови (на общие показатели, на ВИЧ, на маркеры гепатитов С и В, на свертываемость, на сифилис);
- анализ мочи на общие показатели; дуплексное цветное сканирование;
- рентгеноконтрастная ангиография;
- магнитно-резонансная томография;
- плетизмография (оценка артериального тока крови);
- лодыжечно-плечевой индекс (показатель поражения артерий ног);
- коронарография;
- кардиография (ЭКГ).
Кроме этого могут понадобиться и иные виды обследований – в зависимости от наличия тех или иных заболеваний. Такой подход дает развернутую картину предоперационного состояния организма и позволяет заблаговременно скорректировать некоторые аспекты. За 7 суток до вмешательства прекращают прием определенных лекарственных препаратов, за 2-3 – алкоголя и табака, за 1 – пищи. Перед операцией выполняется клизменное очищение кишечника.
Основные этапы операции шунтирования
Выполняется небольшой разрез коронарной артерии ниже места стеноза.
Если использовалась лучевая артерия или вена, то один конец вшивается в разрез, а второй в аорту.
Если использовалась внутригрудная артерия, то её конец вшивается в разрез коронарной артерии, а второй конец уже отходит от одной из ветвей аорты.
Общие положения
Возможно использование различных кондуитов. У полной аутоартериальной реваскуляризации имеются преимущества в отдаленные сроки наблюдения.
Операция выполняется в условиях искусственного кровообращения или на бьющемся сердце.
Доступ к сердцу через срединную стернотомию, либо с помощью минимально инвазивных приемов.
Обо всем этом Вам подробнее расскажет лечащий хирург.
Окончание операции
Как только сформированы анастомозы, кровь начинает поступать в области миокарда, страдавшие от недостатка кислорода и питательных веществ. При многососудистом поражение выполняется шунтирование нескольких артерий сердца. В конце операции грудина стягивается проволочными швами, которые остаются навсегда. Ушиваются мягкие ткани и пациент транспортируется в отделение реанимации для дальнейшего наблюдения и пробуждения.
Выполнение операции
В зависимости от полученных данных обследования врач выбирает способ проведения операции. Для этого он оценивает общее состояние пациента и степень атеросклеротического поражения нижней конечности, угрозу гангрены, возможность использования общего наркоза, контрастного вещества, последующей длительной терапии антикоагулянтами.
Дилатация со стентированием
Показана при локальном сужении бедренной артерии или при ее закупорке. Проводится внутрисосудистым методом под контролем рентгенографии. Через прокол сосуда вводится баллон, который в месте стеноза расширяется, раздавливает холестериновую бляшку. В проблемном сегменте устанавливают сетчатую трубку из металлической проволоки (стент) для предотвращения перекрывания сосуда.
Протезирование
Проводится под общим обезболиванием открытым доступом. Часть артерии бедра удаляется, а на место возникшего дефекта вшивают отрезок большой подкожной вены. При этом нужно учесть направление ее клапанов, они не должны препятствовать передвижению крови. В некоторых случаях может быть необходим искусственный сосудистый протез.
Тромбэмболэктомия
Показана при обнаружении сгустка крови или части холестериновой бляшки, которая перекрыла бедренную артерию. Операция может быть проведена непрямым методом – тромб извлекают из сосуда при помощи специального захвата.
При прямой артериотомии сосуд разрезается, в него заводят зонд с баллончиком на конце (типа Фогарти). Он продвигается за пределы закупорки, а затем баллончик надувают, а катетер вместе с тромботическими массами или эмболом извлекают. На артерию после полного очищения накладывают сосудистый шов.
Эндартерэктомия
Применяется при атеросклеротическом поражении бедренной артерии. Обтурирующая (закупоривающая) бляшка иссекается вместе с частью внутренней оболочки сосуда. При открытом доступе операция проводится под визуальным контролем. При полузакрытом способе на пораженном сегменте артерии делают небольшой надрез, в него вводят хирургический инструментарий, которым удаляют атероматозные массы.
Шунтирующие операции
Заключаются в создании обходного пути кровоснабжения нижней конечности. В ходе операции соединяют проходимые участки бедренной и подколенной артерии при помощи собственной вены пациента или сосудистого протеза. Операция проводится под общим наркозом или спинномозговым обезболиванием.
При высоком операционном риске традиционных операций хирург может проложить длинный тоннель под кожей пациента от подключичной артерии до бедренной (в верхней трети бедра). В этих местах сосудистый протез соединяют с выделенными сосудами, а на коже груди, брюшной стенки и в паховой зоне его подшивают для предотвращения смещения и перекручивания.
Реабилитационный период
Обычно какое-то время после проведения АКШ пациенты находятся на аппарате искусственной вентиляции лёгких (ИВЛ). После восстановления самостоятельного дыхания необходима борьба с застойными явлениями в лёгких: для этого хорошо подходят резиновые шарики (или специальные устройства), которые пациент надувает 10-20 раз в сутки, тем самым вентилируя и расправляя лёгкие.
Следующая задача — это обработка и перевязка ран грудины и голеней. Через 7—14 дней раны кожи заживают и пациенту разрешают принять душ.
При операции АКШ производится рассечение грудины, которая затем скрепляется металлическими швами, так как это очень массивная кость и на нее приходится большая нагрузка. Для её более быстрого заживления необходимо обеспечить ей покой, для этого пользуются специальными медицинскими бандажами. Можно обходиться и без корсета, однако, известны случаи, когда у прооперированных больных прорезывались швы и расходилась грудина, в результате проводились повторные операции, хотя и не такие крупные. Поэтому больным рекомендуется приобрести и использовать грудной бандаж.
Следующий этап реабилитации — это увеличение двигательного режима. После операции, когда стенокардия уже не беспокоит, врач предписывает, как необходимо наращивать темпы. Обычно начинают с ходьбы по коридору до 1000 метров в день, и постепенно наращивают нагрузку. Со временем двигательный режим не ограничивают. После выписки из стационара желательно направиться в санаторий для окончательного восстановления.
Через 2-3 месяца после операции рекомендуется провести нагрузочный тест ВЭМ или Тредмил для того, чтобы оценить, насколько проходимы новые обходные пути и насколько хорошо снабжается миокард кислородом. Если болей и изменений на ЭКГ во время теста нет, то восстановление считается успешным.
В случае нарушения или прекращения медикаментозных, диетических и физических мероприятий восстановительного периода возможен рецидив возникновения бляшек, и в повторной операции может быть отказано. В некоторых случаях могут провести стентирование новых сужений.
Риски и осложнения
- послеоперационное кровотечение;
- воспалительный процесс послеоперационной раны;
- дыхательные осложнения;
- нарушения ритма сердца;
- болевые ощущения, связанные с нервными волокнами, спазмом мышц или вывихом реберных хрящей;
- энцефалопатии;
- сердечная слабость, периоперационное повреждение миокарда, инсульт, летальный исход.
Риск операции может рассчитать любой человек, используя международную таблицу подсчета риска кардиохирургических вмешательств EuroSCORE II, что занимает несколько минут.