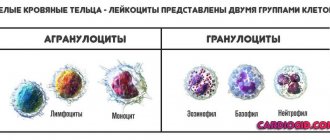
История гемотрансфузии
С 1926 года в Москве работает НМИЦ гематологии, который является ведущим научным центром страны. А первые попытки донорства зафиксированы еще в древние времена. Но результаты были неудачными в большинстве случаев. Причины две:
- На тот момент еще невозможно было установить группу крови и резус-фактор.
- У лекарей не было необходимого оборудования и знаний о трансфузиологии.
Если переливать несовместимую кровь, пациент умрет. Поэтому сейчас практически не вводят цельную кровь, а только ее компоненты. И этот метод безопаснее.
Чем отличается донор крови от донора плазмы
Как видите, процесс сдачи плазмы крови совсем не похож на обычную сдачу крови. Обычная сдача крови занимает около 10 минут, тогда как доноры плазмы должны быть подключены к специальному аппарату в течение 40 минут.
Кроме того, сдача плазмы крови может быть более опасной для человека. Если забирать плазму методом автоматического плазмафереза, важно, чтобы на протяжении всей процедуры в кровь поступали дополнительные вещества для понижения ее свертываемости. В плазме очень много тромбоцитов, которые отвечают за свертываемость, и если сразу убрать большое их количество, кровь может свернуться — образуются ее большие скопления в сосудах, и у человека может нарушиться кровообращение.
Поэтому за сдачу плазмы крови, как правило, платят больше денег, чем за обычную сдачу крови. В Москве за каждые 150 мл плазмы сейчас платят 1250 рублей, за 600 мл — 5 000 рублей. За обычную сдачу 600 мл крови платят меньше, около 3600 рублей.
Человеку можно переливать плазму только от человека с такой же группой крови, как у него. Смешивать их нельзя.
Какие есть риски для реципиентов
Техника переливания плазмы похожа на введение медикаментов через капельницу. Но здесь все сложнее. Эта манипуляция то же самое, что и трансплантация живых тканей. В состав крови входят различные составляющий клеток, вреди которых:
- Молекулы.
- Белки.
- Чужеродные антитела.
Даже идеально подобранные клетки донора не являются идентичными тем, что у пациента. Поэтому существует вероятность отторжения. И ответственным за последствия при переливании является доктор. Поэтому он должен заранее рассчитать вероятность отторжения.
Любое вмешательство является риском, и шанс успеха не всегда зависит от правильности подготовки и квалификации доктора. А при переливании не допускается поверхностное отношение медицинского персонала к работе. Также нельзя торопиться, и необходимо обладать определенным запасом знаний. В первую очередь доктор обязан проверить любые другие способы. И переливание плазмы осуществляется только, если без него не обойтись. А если у пациента есть противопоказания, переливание запрещено вообще.
Переливание плазмы – в каких случаях назначается, и как оно происходит?
Плазма представляет собой жидкую составную часть крови, богатую биологически активными компонентами: белками, липидами, гормонами, ферментами.
Свежезамороженная плазматическая жидкость считается лучшим продуктом в виду того, что в ней сохраняется наибольшее число полезных компонентов.
Тогда как жидкая нативная, сухая лиофилизированная и антигемофильная плазма несколько теряет присущие этому компоненту лечебные характеристики, поэтому они менее востребованы.
Плазма крови: для чего переливают?
Переливание любого вида плазмы крови позволяет восстановить нормальный объем циркулирующей в организме крови, равновесие между гидростатическим и коллоидно-онкотическим давлением.
Положительный эффект от такого-рода процедуры становится возможным по той причине, что молекулярная масса плазматических белков и молекулярная масса крови реципиента различны. В виду этого проницаемость стенок сосудов низкая, и питательные вещества не усваиваются, они на протяжении долгого времени находятся в кровяном русле.
Если у человека острое кровотечение, внутривенное плазменное переливание реализуется в дозе от 0,5 л и до 2 л. В данном случае все зависит от артериального давления больного и сложности протекания его заболевания. В особо тяжелых ситуациях рекомендуется совмещать вливание плазмы и эритроцитной массы.
Плазму вливают струйно или капельно, в зависимости от показаний. Если нарушена микроциркуляция, к плазме добавляют реополиглюкин или другие препараты этой группы.
Термины: Гемотрансфузия – это внутрисосудистое переливание цельной крови реципиенту. По сути, сложнейшая операция, предполагающая трансплантацию живой ткани человеку.
Переливание плазмы крови: показания
Фармакологический справочник РЛС диктует следующие показания к переливанию свежезамороженной плазмы крови:
- Острый ДВС синдром, который одновременно осложняет протекание шока разного происхождения, синдром массивных трансфузий,
- Сильное кровотечение, которое предполагает потерю более чем трети общего объема крови. При этом возможно дальнейшее осложнение в виде того же синдрома диссеминированного внутрисосудистого свертывания,
- Патологические изменения печени и почек (условные показания),
- Передозировка антикоагулянтов, к примеру, дикумарина,
- При процедуре плазмафереза терапевтического характера, вызванного синдромом Мошковица, острыми отравлениями, сепсисом,
- Тромбоцитопеническая пурпура,
- Операции на открытом сердце с подключением аппарат искусственного кровообращения,
- Коагулопатии, возникающие из-за низкой концентрации физиологических антикоагулянтов и прочее.
Мы рассмотрели наиболее распространенные показания для переливания свежезамороженной плазмы. Не рекомендовано выполнять подобную процедуру для восполнения всего объема циркулирующей крови. В данном случае применяются другие методики. Не назначают переливание плазмы больным, страдающим застойной формой СН.
Свежезамороженная кровяная плазма
Свежезамороженная плазма считается одной из базовых составных крови, она создается путем быстрого замораживания после отделения форменных ее элементов. Сохраняют такое вещество в специальных пластиковых контейнерах.
Главные недостатки использования данного биоматериала:
- риск передачи инфекционного заболевания,
- риск возникновения аллергических реакций,
- конфликт биоматериала донора и реципиента (перед переливанием обязательна биологическая проба на совместимость).
Свежезамороженная плазма изготавливается двумя методами:
- плазмаферезом,
- центрифугированием.
Плазма замораживается при температуре -20 градусов. Использовать ее разрешается в течение года. Только на это время обеспечивается сохранность лабильных факторов системы гемостаза. После истечения срока годности плазма утилизируется как биологические отходы.
Термины: Гемостаз – это такая система в организме человека, главной задачей которой остановка кровотечений и растворение тромбов при сохранении жидкого состояния крови в сосудах.
Непосредственно перед самим вливанием плазмы кровь оттаивают при температурных показателях в + 38 градусов. При этом выпадают хлопья фибрина.
Это не страшно, поскольку они не помешают нормальному току крови через пластификаторы с фильтрами. Тогда как крупные сгустки и мутность плазмы свидетельствуют о некачественном продукте.
И для врачей это противопоказание для ее дальнейшего использования, хотя при сдаче крови и пробе лаборанты могли не выявить дефектов.
Важно! Благодаря тому, что хранить такой продукт допускается на протяжении длительного времени, врачи стараются придерживаться правила один донор – один реципиент.
Белки плазмы иммуногенны. Это означает, что при частых и объемных переливаниях у рецепиента может сформироваться сенсибилизация. Это способно привести к анафилактическому шоку при очередной процедуре.
Данное обстоятельство приводит к тому, что врачи стараются переливать плазму по строгим показаниям. При лечении коагулопатий предпочтительнее использовать криопрециптат (белковый препарат, содержащий факторы свертывания крови.
которых не хватает человеку).
При использовании биоматериала важно соблюдать строгие правила: нельзя использовать один и тот же контейнер плазмы для переливания нескольким реципиентам. Не допускается повторно замораживать плазму крови!
Переливание плазмы крови: последствия
Практика показывает, что чаще всего осложнений и проблем после переливание плазмы крови не предполагается. Если рассматривать исследования, то это меньше одного процента из ста. Однако побочные эффекты могут стать причиной существенных сбоев в работе всего организма и даже летального исхода.
В виду того, что гемотрансфузия плазмозаменителем (плазмой) не дает стопроцентной безопасности, от пациентов изначально берут согласие на такую процедуру, обязательно доводя до их ведома все положительные стороны, эффективность и возможные альтернативы переливания.
- Системой, позволяющей максимально быстро выявить и лечить побочные эффекты, которые угрожают жизни человека, должна быть снабжена любая клиника, где выполняется переливание плазмы. Современные федеральные инструкции и руководства регламентируют постоянно сообщать о таких случаях, как это происходит с несчастными случаями и врачебными ошибками.
Острые неблагоприятные эффекты
К иммунологическим острым неблагоприятным эффектам относятся следующие:
- Фебрильная реакция на трансфузию. При этом лихорадка встречается чаще всего. Если такая реакция сопровождает несовместимость крови донора и реципиента (гемолиз), то переливание требуется немедленно прекратить. Если это негемолитическая реакция, то она не опасно для жизни человека. Такая реакция часто сопровождается головной болью, зудом и другими проявлениями аллергии. Лечится назначением ацетаминофена.
- Уртикарная сыпь дает о себе знать сразу же после переливания плазмы. Это весьма распространенное явление, механизм которого тесно взаимосвязан с высвобождением гистамина. Чаще всего врачи в таком случае выписывают рецепт на применение лекарственного средства бенадрил. И как только сыпь исчезнет, можно говорить о том, что реакция закончилась.
- Буквально через два-три часа после переливания плазмы крови может резко проявиться респираторный дистресс-синдром, понижение гемоглобина и гипотония. Это свидетельствует о развитии острого повреждения легких. В данном случае требуется быстрое вмешательство врачей для организации респираторной поддержки с вентиляцией механического характера. Но переживать слишком не надо, исследования показали, что летальный исход от такого эффекта наступает меньше чем у десяти процентов реципиентов. Главное – вовремя сориентироваться лечебному персоналу.
- Острый гемолиз возникает по причине несоответствия идентификации плазмы крови реципиента, другими словами, в виду ошибки персонала. Вся сложность данного эффекта заключается в том, что клинические показания могут остаться не выраженными, сопровождаясь исключительно анемией (отсроченный гемолиз). Тогда как осложнения наступают в случае сопутствующих отягощающих факторов: почечной недостаточности в острой форме, шока, артериальной гипотонии, плохой свертываемости крови.
Важно! Если человек находится под наркозом или же впал в кому, признакомгемолиза становится внутреннее кровотечение по непонятным причинам из места инъекции.
В данном случае врачи обязательно воспользуются активной гидратацией и назначением вазоактивных лекарственных средств.
- Анафилаксия чаще всего дает о себе знать в первую минуту проведения переливания крови. Клиническая картина: респираторный дистресс, шок, артериальная гипотония, отечность. Это очень опасное явление, требующее экстренного вмешательства специалистов. Здесь нужно сделать все, чтобы поддержать дыхательную функцию человека, в том числе ввести адреналин, поэтому все препараты обязательно находятся под рукой.
К осложнениям неиммунологического характера относят:
- Перегрузку объемом (гиперволемию). При неверном расчете объема переливаемой плазмы повышается нагрузка на сердце. Объем внутрисосудистой жидкости излишне увеличивается. Лечится приемом мочегонных средств..
Симптоматика гиперволемии: сильная одышка, гипертензия и даже тахикардия. Чаще всего она проявляется по истечению шести часов после проведения переливания плазмы крови.
К химическим эффектам относят: интоксикацию цитратом, гипотермию, гиперкалиемию, коагулопатию и прочее.
Что представляет собой техника переливания плазмы крови?
Показания к переливанию плазмы крови и всех ее физиологических компонентов определяет исключительно лечащий врач на базе ранее проведенных лабораторных, физикальных и инструментальных исследований.
Важно понимать, что стандартной и налаженной схемы лечения и диагностики заболеваний в данном случае нет. У каждого человека последствия и само переливание протекает индивидуально, в зависимости от реакции организма на происходящее.
В любом случае, это значительная нагрузка на него.
Часто задаваемые вопросы, касающиеся разнообразных методик гемотрансфузии, можно отыскать в методических рекомендациях.
Что собой представляет непрямое и прямое переливание крови?
Непрямое переливание крови применяется чаще всего. Оно реализуется прямо в вену посредством одноразового флакона с фильтром. При этом технология заполнения одноразовой системы обязательно описывается в инструкции завода-изготовителя.
В лечебной практике применяются и другие пути введения плазмы: не только в вену, но и внутриартериально, внутриаортально и внутрикостно.
Все зависит от того, какого результата требуется достичь, и есть ли вообще возможность обеспечить переливание плазмы.
Прямое переливание кровяной массы не предполагает ее стабилизацию и консервацию. В данном случае процедура производится непосредственно от донора реципиенту. При этом возможно исключительно переливание цельной крови. Вводить кровь можно только внутривенно, других вариантов не предполагается.
Но прямое переливание крови проводится без использования фильтров. Это означает, что для больного возникает большой риск получить еще и тромб, который образовался во время процедуры. Следовательно, может развиться тромбоэмболия.
Именно поэтому прямое переливание крови проводится исключительно в экстренных случаях. И медицинский персонал к такого вида процедуре обращается крайне редко. Лучше в такой ситуации прибегнуть к переливанию свежезаготовленной теплой крови. Это уменьшает риск подцепить тяжелое заболевание, а эффект будет даже лучше.
Загрузка…
Источник: https://dlja-pohudenija.ru/serdcze/analiz-krovi/osobennosti-perelivaniya-plazmy-i-pokazaniya-k-proczedure
В каких случаях необходимо переливание
У манипуляции есть определенная цель. Чаще всего донорский материал необходим для восполнения запасов крови при большой кровопотере. А еще гемотрансфузия – эффективный способ повысить количество тромбоцитов, если человек страдает от плохой свертываемости. Существуют определенные показания манипуляции:
- Тяжелая степень анемии.
- Опасная для жизни кровопотеря.
- Шоковое состояние.
Необходимо хирургическое вмешательство, при котором есть вероятность большой кровопотери или будут использованы приборы, которые создают искусственное кровообращение (например, операция на сосудах, сердце).
Но также причиной переливания могут стать:
- Отравление организма химикатами.
- Сепсис.
- Болезни, связанные с кровью.
Онкологическая клиника в Москве
Онкологическая клиника в Москве ¦ ПЕРЕЛИВАНИЕ КРОВИ ОНКОБОЛЬНЫМ ¦ Переливание плазмы
Переливание крови и ее компонентов
Переливание крови и ее компонентов чаще всего проводят при очень тяжелых заболеваниях, когда необходимо компенсировать утраченный объем крови или недостаток какой-либо ее фракции, включая форменные элементы и белки.
До сих под кровь является эффективным средством, которое нельзя ничем заменить, поскольку нет медикаментозных аналогов, способных дублировать ее функции хотя бы частично.
По этой причине при каждой крупной больнице имеется запас донорской крови и отдельных ее компонентов, которые используется по соответствующим показаниям.
Переливание крови в Европейской клинике
В Европейской клинике хирургии и онкологии переливание крови и ее отдельных составляющих происходит достаточно часто, поскольку здесь лежат пациенты с тяжелой соматической и онкологической патологией и их состояние требует замещения объема крови и ее форменных элементов.
Очень часто бывают ситуации, когда другие альтернативы отсутствуют и переливание способно не только спасти жизнь, но и быстро улучшить самочувствие пациента.
Сочетание традиционных и передовых методов воздействия на патологию позволяет врачам Европейской клиники добиваться отличных результатов в лечении больных и улучшении их общего состояния.
| Европейская онкологическая клиника Запрос на консультацию и лечение +7(925)191-50-55 г. Москва, Духовской переулок, 22б |
Плазма крови
Плазму получают из цельной крови путем центрифугирования или плазмафереза, в результате которых удаляются форменные элементы крови: эритроциты, лейкоциты, тромбоциты.
Отличие плазмы от сыворотки заключается в том, что плазма содержит антикоагулянт цитрат натрия, что предотвращает образование фибринового сгустка и потерю некоторых белков.
Естественно, что плазма, в отличии от сыворотки содержит фибрин, антигемофильный глобулин и другие факторы.
Плазму крови часто используют в диагностических целях, например, в бактериологических исследованиях для тестирования микробной коагулазы, или в определении свертывающей способности крови для инициации тромбообразования.
Из одного и того же объема крови получают разный объем плазмы и сыворотки: содержание плазмы примерно на 10% больше, чем сыворотки из-за того, что процесс фибринообразования связывает часть жидкости.
Как используется плазма крови
Плазму крови используют для переливания при различных патологических состояниях. В ее составе содержится большое количество питательных веществ, факторов свертывания, элементов противосвертывающей системы, ферментов, гормонов, иммуноглобулинов, антител и других компонентов.
Врачи предпочитают использовать скорее замороженную плазму, чем лиофилизированную или нативную.
В процессе хранения и лиофилизации распад белков намного интенсивнее, чем при заморозке, что делает плазму не столь эффективной, ведь часть активных компонентов уже не работает.
Замороженную плазму хранят в течение года при -45ºС, после чего ее утилизируют, как биологические отходы.
Если возникла потребность в переливании плазмы, ее аккуратно размораживают и прогревают до +38ºС.
При этом могут выпадать фибриновые хлопья. Если они не очень крупные, то на них не обращают внимания, поскольку в системе переливания плазмы стоят фильтры. Если образуются крупные хлопья, пленки, то такую плазму утилизируют.
Большую роль в выборе плазмы для переливания играет антигенная совместимость донорского материала с организмом реципиента.
Антитела могут разрушать эритроциты, а, кроме того, белки плазмы достаточно иммуногенны и могут спровоцировать анафилактических шок, который, как правило, проявляет себя в первые минуты переливания плазмы.
Показания к переливанию плазмы
Диссеминированное внутрисосудистое свертывание является показанием для переливания плазмы. При этом заболевании происходит генерализованная активация свертывающей системы в результате освобождения большого количества тромбопластина в русло крови.
По итогам такого процесса происходит истощение белков системы свертывания и наблюдаются многочисленные геморрагии и склонность к кровотечениям, в тяжелых случаях развиваются гипотония и шоковое состояние.
Переливание плазмы позволяет восполнить факторы свертывающей системы, равно как и нормализовать содержание антисвертывающих белков.
В целом нормальная плазма восстанавливает нарушенный гемостатический баланс. В случае хронизации диссеминированного сосудистого свертывания плазму дополняют веществами, препятствующими коагуляции.
Часто плазму крови используют при острой кровопотере, причем ее объем составляет примерно треть от всех инфузионных растворов.
Ценность плазмы заключается в поддержании нормального онкотического давления внутри сосудов и противодействие гидростатическому давлению. Кроме того, в плазме крови содержатся белки-переносчики железа (трансферрин, ферритин), которые способствуют восстановлению уровня гемоглобина.
При серьезных заболеваниях печени и развитии печеночной недостаточности содержание факторов свертывания и других белков, синтезируемых в этом органе, резко падает, что провоцирует кровотечения, геморрагии, гематомы.
Чтобы избежать больших осложнений, недостаток перечисленных факторов восполняют компонентами плазмы крови.
При нарушениях свертывания крови различной этиологии может применяться переливание плазмы. Иногда причиной бывает коагулопатия, передозировка дикумарина или тромбоцитопеническая пурпура. Во всех этих случаях белки плазмы помогают восстановить физиологический гемостаз.
Осложнения и противопоказания для переливания плазмы
Несмотря на то, что весь донорский материал проверяют на основные инфекционные агенты, иногда осложнением переливания плазмы может быть бактериальное или вирусное инфицирование.
Например, если в организме реципиента не было вируса Эпштейна-Барр, то переливание компонентов с этим вирусом может спровоцировать инфекционный мононуклеоз.
В случае сердечной недостаточности (например, после инфаркта миокарда) переливание плазмы может привести к увеличению объема циркулирующей крови и усилению нагрузки на сердце. По этой причине таким пациентам переливают плазму медленно под контролем сердечной деятельности.
Если плазма содержит антиэритроцитарные антитела в больших титрах, ее введение может спровоцировать гемолиз эритроцитов и проблемы с почками. Возможно развитие анафилактического шока, так как белки плазмы могут быть иммуногенны для организма реципиента.
Непосредственно после переливания вероятно появление кожной сыпи, как реакция на повышение уровня гистамина, и лихорадочное состояние. Последнее может быть спровоцировано в том числе гемолизом эритроцитов и тогда переливание останавливают.
Тяжелым осложнением переливания плазмы является респираторный дистресс-синдром, при котором падает давление и гемоглобин: это свидетельствует о повреждении легочной ткани и требует проведения реанимационных мероприятий и искусственной вентиляции легких.
Несмотря на опасности, которые таит в себе переливание крови и плазмы, потенциальная выгода для здоровья и жизни человека при определенных состояниях очень велика и позволяет буквально вырывать больного из лап смерти.
Четкое следования показаниям и выявление противопоказаний, соблюдение инструкций и профессиональных стандартов позволяет минимизировать риски, связанные с этой процедурой.
| Европейская онкологическая клиника Запрос на консультацию и лечение +7(925)191-50-55 г. Москва, Духовской переулок, 22б |
| Показания к гемотрансфузии |
| Переливание плазмы |
| Переливание эритроцитарной массы |
| Переливание тромбоцитарной массы |
| Переливание лейкоцитарной массы |
+7(925)191-50-55 — европейские протоколы лечения в Москве
ЗАПРОС в КЛИНИКУ
Переливание для детей
У гемотрансфузии нет ограничений по возрасту. Если необходимо, манипуляцию могут назначить и новорожденным. Показания переливания для детей такие же. Гемотрансфузия – отличное решение, если опасная болезнь быстро прогрессирует. Переливание у новорожденных может быть вызвано следующими причинами:
- Желтуха.
- Печень или селезенка увеличены в размерах.
- Необходимо повысить количество эритроцитов.
Основной аргумент для проведения манипуляции – показатель билирубина. К примеру, у ребенка он превышает 50 мкмоль/л (для проверки берут пуповинные материалы), необходимо тщательно следить за ребенком, поскольку это считается нарушением. Возможно, в будущем понадобится донорский материал. Но ключевую роль играет не только сам показатель билирубина, но и как быстро он накапливается. Если она выше нормы, необходима гемотрансфузия.
10.3. Особенности переливания лейкоцитного концентрата
Лейкоциты переливаются, по возможности, сразу, но не позднее 24 часов после получения. Для достижения терапевтического эффекта переливания лейкоцитов должны быть ежедневными, не менее 4-6 дней подряд при условии отсутствия восстановления гранулоцитопоэза или побочных реакций. Переливается концентрат лейкоцитов через обычное устройство для внутривенного переливания крови и ее компонентов с фильтром.
Предтрансфузионное тестирование лейкоцитного концентрата аналогично таковому при переливании переносчиков газов крови. Совместимость по системам АВО и Rh обязательна. Совместимость по гистолейкоцитарным антигенам (HLA) обеспечивает лучший ответ на трансфузию, особенно у больных с выявленными антителами системы HLA.
Когда переливать кровь нельзя
Подготовка – важный этап манипуляции. Существуют некоторые ограничения, когда переливать кровь становится запрещено. Например:
- Инфаркт миокарда.
- Ишемичная болезнь сердца.
- Сердечная недостаточность.
- Врожденный порок сердца.
- Проблемы с мозговым кровообращением.
- Бактериальный эндокардит.
- Оттек легких.
- Гипертония.
- Тромбоэмболический синдром.
- Обострение гломерулонефрита.
- Печеночная или почечная недостаточность.
- Астма.
- Аллергия на многие раздражители.
Но иногда переливание плазмы больному – единственный возможный способ спасти пациента, поэтому некоторые противопоказания могут не учитываться. Но сначала необходимо проверить совместимость тканей донора и реципиента, поэтому проходится ряд проб. Также перед переливанием плазмы проводится диагностика.
Свежезамороженная кровяная плазма
Свежезамороженная плазма считается одной из базовых составных крови, она создается путем быстрого замораживания после отделения форменных ее элементов. Сохраняют такое вещество в специальных пластиковых контейнерах.
Главные недостатки использования данного биоматериала:
- риск передачи инфекционного заболевания,
- риск возникновения аллергических реакций,
- конфликт биоматериала донора и реципиента (перед переливанием обязательна биологическая проба на совместимость).
Свежезамороженная плазма изготавливается двумя методами:
- плазмаферезом,
- центрифугированием.
Плазма замораживается при температуре -20 градусов. Использовать ее разрешается в течение года. Только на это время обеспечивается сохранность лабильных факторов системы гемостаза. После истечения срока годности плазма утилизируется как биологические отходы.
Термины: Гемостаз – это такая система в организме человека, главной задачей которой остановка кровотечений и растворение тромбов при сохранении жидкого состояния крови в сосудах.
Непосредственно перед самим вливанием плазмы кровь оттаивают при температурных показателях в + 38 градусов. При этом выпадают хлопья фибрина. Это не страшно, поскольку они не помешают нормальному току крови через пластификаторы с фильтрами. Тогда как крупные сгустки и мутность плазмы свидетельствуют о некачественном продукте. И для врачей это противопоказание для ее дальнейшего использования, хотя при сдаче крови и пробе лаборанты могли не выявить дефектов.
Важно! Благодаря тому, что хранить такой продукт допускается на протяжении длительного времени, врачи стараются придерживаться правила один донор – один реципиент.
Белки плазмы иммуногенны. Это означает, что при частых и объемных переливаниях у рецепиента может сформироваться сенсибилизация. Это способно привести к анафилактическому шоку при очередной процедуре. Данное обстоятельство приводит к тому, что врачи стараются переливать плазму по строгим показаниям. При лечении коагулопатий предпочтительнее использовать криопрециптат (белковый препарат, содержащий факторы свертывания крови. которых не хватает человеку).
При использовании биоматериала важно соблюдать строгие правила: нельзя использовать один и тот же контейнер плазмы для переливания нескольким реципиентам. Не допускается повторно замораживать плазму крови!
Донорская кровь для людей, страдающих аллергией
Если у человека часто проявляются аллергические реакции, есть некоторые правила переливания. Для начала необходимо осуществить десенсибилизирующую терапию. Для этого внутривенно вводят следующие препараты:
- Супрастин.
- Хлорид кальция.
- Пипольфен.
Препараты являются антигистаминными, но во многих случаях также нужны и гормональные. Чтобы проверить наличие аллергии на биоматериал донора, пациенту вводят небольшое количество материала. Акцент делают не на количестве, а на качестве крови. В плазме отставляют только те вещества, которые необходимы для больного. А объем жидкости можно восполнить, используя кровезаменители.
Может ли переливание плазмы крови вылечить коронавирус?
Обычно вакцинация подразумевает под собой введение в организм ослабленных или убитых микроорганизмов (вирусов), предназначенных для создания устойчивого иммунитета к возможным будущим инфекционным заболеваниям — то есть для выделения антител.
Но что делать, если от того или иного вируса еще не разработана вакцина? Да, мы сейчас про коронавирус говорим. На этот случай ученые разработали такой способ лечения, как переливание плазмы крови.
Для этого плазма берется у тех людей, которые уже переболели коронавирусом, а затем переливается больным для выработки антител против этой инфекции. Как же это работает, и почему плазма крови имеет такие чудодейственные свойства?
Плазма крови является ключом к лечению многих заболеваний
Что такое плазма крови человека
Плазма — это жидкая часть крови, она на 90% состоит из воды, а также белков, жиров, углеводов, витаминов и свертывающих веществ.
Говоря научным языком, плазма является межклеточным веществом жидкой ткани крови.
Чтобы ее получить, медицинские работники используют специальное оборудование, которое отделяет плазму от других частиц крови, в том числе эритроцитов. Поэтому плазма не красная, как кровь, а имеет желтоватый оттенок.
Отделенная от эритроцитов плазма в дальнейшем используется для переливания, а эритроциты возвращают донору. Этот процесс называется плазмаферезом.
Плазма крови (желтая) отделилась от эритроцитов и других частиц (красной). Желтую переливают больному, красную часть возвращают донору
Плазму используют для лечения многих вирусов, в том числе коронавируса
Предположим, человек заразился коронавирусом, и его иммунитет оказался настолько сильным, что смог одолеть инфекцию (не без помощи лекарственных препаратов).
Победить вирус удалось за счет того, что иммунная система выделила множество антител СПЕЦИАЛЬНО против этой инфекции.
Антитела уже знают, что делать с вирусом такого типа, и при повторном заболевании (если оно будет) человек уже сможет одолеть коронавирус быстрее.
Чтобы помочь другим людям с менее сильным иммунитетом, у человека, который переболел коронавирусом, берут плазму крови и переливают ее больному человеку.
В этой плазме, как мы помним, содержатся разные вещества, тромбоциты для заживления и… те самые антитела, которые выработал иммунитет донора. После попадания в организм больного человека антитела начинают убивать коронавирус, поскольку у них уже был такой опыт.
Проще говоря, на помощь «солдатам» организма больного пришло более опытное подкрепление в виде спецназа.
https://www.youtube.com/watch?v=7-OooQyN7bQ
За счет того, что у самого больного тоже вырабатываются антитела к этому вирусу, пусть и медленнее, совместными усилиями им удается победить инфекцию. По сути плазма крови человека — та самая вакцина, которая помогает в борьбе с коронавирусом. Но ее очень мало, поскольку не все хотят становиться донорами плазмы.
Первыми о переливании плазмы задумались в Южной корее, где вспышка COVID-19 произошла вскоре после Китая. Еще в феврале 2020 года там провели первые испытания лечения коронавируса переливанием плазмы крови, и они завершились успешно. Пациенты выздоровели. Совместно с карантинными мерами в стране удалось подавить эпидемию опасного вируса.
Чтобы лучше понять пользу переливания плазмы, почитайте, что происходит в организме, когда его атакует коронавирус.
Не так давно эту практику начали перенимать другие страны, в том числе Россия. В Москве уже организованы пункты по сдаче плазмы крови, которую берут у тех, кто уже переболел коронавирусом.
За это платят деньги, но мне кажется, что ощущение того, что тем самым ты, возможно, спасешь чью-то жизнь, гораздо ценнее. Поделитесь в нашем Telegram-чате, стали ли бы вы донором плазмы, и почему.
На момент написания этой статьи в Москве вылечились 3 человека от коронавируса благодаря переливанию плазмы крови.
Как получают плазму крови
Для ее получения нужны доноры плазмы крови. Раньше кровь раскручивали в центрифуге до высоких скоростей, в результате из 500 мл забранной крови получали только 250—300 мл плазмы. Этот метод не самый эффективный, поскольку в этом случае нельзя вернуть эритроциты и часть других полезных веществ обратно донору.
Центрифуга, в которой кровь разгоняют, и плазма сама выделяется наверх, а эритроциты остаются в осадке
И ученые разработали метод автоматического плазмафереза, который сейчас широко применяется в медицине. Сдача плазмы крови занимает около 40 минут.
- Сначала выполняется забор крови у донора;
- Затем с помощью специального прибора («колокола») отделяют плазму. Из 350 мл крови получается 230 мл плазмы крови;
- Клеточные компоненты крови, в том числе эритроциты, возвращают в прибор для забора и возвращают донору. По сути происходит обратное переливание крови, но уже без плазмы;
- Чтобы компенсировать потери жидкости донора, ему дополнительно вводят порцию физиологического раствора.
Машина, которая выделяет плазму из крови, и возвращает эритроциты донору
Плазму, полученную из крови, замораживают до –30 °C в течение 1 часа. В противном случае она потеряет свои свойства.
Чем отличается донор крови от донора плазмы
Как видите, процесс сдачи плазмы крови совсем не похож на обычную сдачу крови. Обычная сдача крови занимает около 10 минут, тогда как доноры плазмы должны быть подключены к специальному аппарату в течение 40 минут.
Кроме того, сдача плазмы крови может быть более опасной для человека.
Если забирать плазму методом автоматического плазмафереза, важно, чтобы на протяжении всей процедуры в кровь поступали дополнительные вещества для понижения ее свертываемости.
В плазме очень много тромбоцитов, которые отвечают за свертываемость, и если сразу убрать большое их количество, кровь может свернуться — образуются ее большие скопления в сосудах, и у человека может нарушиться кровообращение.
Поэтому за сдачу плазмы крови, как правило, платят больше денег, чем за обычную сдачу крови. В Москве за каждые 150 мл плазмы сейчас платят 1250 рублей, за 600 мл — 5 000 рублей. За обычную сдачу 600 мл крови платят меньше, около 3600 рублей.
Человеку можно переливать плазму только от человека с такой же группой крови, как у него. Смешивать их нельзя.
Зачем переливают плазму крови
На самом деле в основном плазму переливают не для борьбы с коронавирусом (это только сейчас так), а при нарушениях функции свертываемости крови или если человек потерял слишком много крови.
В этом случае ударная доза тромбоцитов поможет не только восстановить свертываемость, но и поможет быстрее заживить даже серьезные раны.
Переливание плазмы гораздо эффективнее переливания крови целиком, поскольку человеку можно направить только те вещества, которые необходимы.
Кроме того, плазма крови применяется для создания лекарственных препаратов. Ее содержат многие таблетки, в том числе те, которые назначают при лечении дефицита иммунитета, неврологических, инфекционных и аутоиммунные заболеваний, сердечной недостаточности и других. С каждым годом медики находят все новые возможности применения плазмы.
Собранная плазма крови хранится 3 года при температуре ниже –30 °C.
Идеи о том, что кровь обладает чуть ли не магическими свойствами, имели место еще на заре зарождения современного общества. Поэтому некоторые эксперименты в этой сфере продолжаются до сих пор, и, как мы видим, они весьма успешные.
Источник: https://Hi-News.ru/eto-interesno/mozhet-li-perelivanie-plazmy-krovi-vylechit-koronavirus.html
Биоматериалы для трансфузии
- Для переливания могут использоваться:
- Цельная кровь (используется достаточно редко).
- Эритроциты с минимальным количеством тромбоцитов и лейкоцитов.
- Тромбоциты (их можно хранить не более 3-х суток).
- Переливание свежезамороженной плазмы. Она подойдет при ожогах, столбняке или стафилококковой инфекции.
- Компоненты, необходимые чтобы улучшить свертываемость.
Цельную кровь вводят редко, поскольку необходимо очень много биологического материала, а риск отторжения очень высокий. А в большинстве случаев пациенту нежны только недостающие компоненты, поэтому нет смысла пересаживать ему чужеродные клетки. Цельная кровь может подойти для операций на сердце или если случилась сильная кровопотеря.
Существуют также несколько способов трансфузии:
- Восполнение необходимых компонентов крови, вводя их внутривенно.
- Обменное переливание. Когда часть крови пациента необходимо заменить донорскими материалами. Этот способ подойдет при почечной недостаточности, интоксикации или гемолизе. Чаще всего в качестве материала используется свежезамороженная плазма.
- Аутогемотрансфузия. Этот способ предусматривает введение пациенту его же собственной крови. Жидкость можно собирать при кровотечении. Ее очищают и сохраняют. Этот способ переливания актуален, если группа крови редкая и не получается найти донора.
Как сдать плазму для больных коронавирусом
Реконвалесцентная плазма еще широко не доступна. Во многих городах России ее начинают собирать. Первые центры по заготовке были организованы в Москве, после выхода приказа Департамента здравоохранения №325 от 01.04.2020. Согласно этому приказу главных врачей больниц, где оказывается помощь больным COVID-19, обязывают предоставлять информацию о реконвалесцентах, которые могли бы стать донорами. С ними проводится беседа и их приглашают не ранее чем через 2 недели после выписки посетить пункт сбора плазмы.
Донорское движение ширится по всей России. Челябинская областная станция переливания крови начала сбор крови доноров-реконвалесцентов в мае 2020 г. Адыгейская республиканская станция переливания крови также приглашает переболевших, готовых стать донорами. Предлагает сдать кровь Клинический госпиталь на Яузе (Москва).
Полученную плазму может использовать и сам донор в случае повторного заражения — срок годности ее 2 года. Телефоны пунктов приема в разных городах России можно найти в интернете.
Заявок от клиник намного больше, чем заготовленной плазмы, поскольку доноров не хватает. Одна доза может помочь небольшому количеству больных, а во время эпидемии необходима плазма нескольких сотен тысяч доноров. Организовать сбор при строгой самоизоляции не просто, да и не любого реконвалесцента можно призвать к донорству.
Где сдать плазму крови после коронавируса?
Местом сдачи крови является ближайшая станция переливания крови.
Если говорить о Москве, работы по заготовке и хранению свежезамороженной плазмы от доноров-реконвалесцентов проводятся в Центре крови им. О.К. Гаврилова и НИИ скорой помощи им. Н.В. Склифосовского.
В Минске дополнительно к станциям переливания крови сбором плазмы занимается РНПЦ трансфузиологии.
Всем переболевшим, желающим сдать кровь, нужно обращаться в эти учреждения.
Как происходит сдача плазмы для коронавируса
Плазму забирают методом плазмафереза, при котором цельная кровь разделяется на плазму и клеточные элементы крови. У донора производят забор крови, чтобы она не подвергалась свертыванию и была устойчивая, к ней добавляют антикоагулянт. В аппарате отделяется плазма от клеточных компонентов, которые возвращают в кровяное русло донора.
Процесс длится 30-40 минут, донор за это время сдает 650 мл плазмы. При плохой переносимости процедуры количество ее уменьшают до 400 мл. В конце процедуры восполняется объем забранной плазмы коллоидным раствором. После завершения процедуры донор обеспечивается завтраком и за ним наблюдают в течение 30-40 минут, после чего он может быть свободен. Обязательным является измерение артериального давления в течение процедуры и после, проводится ЭКГ и определяется насыщение крови кислородом.
Во время процедуры возможны нежелательные реакции, но они бывают редко:
- При установке венозного катетера иногда возникает кровотечение.
- Возможно снижение содержания кальция в крови донора, что может вызвать мышечные спазмы и нарушения сердечного ритма. Это связано с тем, что забранную кровь донора обрабатывают цитратным антикоагулянтом для предотвращения свертывания в системе аппарата. В возвращенных донору клеточных элементах также присутствует антикоагулянт, который может незначительно снизить уровень кальция.
- После восполнения плазмы донора коллоидным раствором незначительно снижаются факторы свертываемости крови и иммуноглобулины.
Взятая у донора плазма после проверки и обработки (процесс называется патоген-редукция, которая проводится Метиленовым синим, ультрафиолетовым облучением, Рибофлавином или амотосаленом) может быть экстренно в течение дня без заморозки передана клинике, которая сделала запрос. Если в этом нет необходимости она замораживается и выдается по требованию в плановом порядке. Все дозы хранятся в морозильниках, транспортируются с соблюдением правил, а перед использованием размораживаются в центрах и госпиталях на специальном оборудовании.
Требования к донорам плазмы при коронавирусе
Согласно приказу №325 по г. Москве стать донором плазмы для лечения коронавируса может стать лицо, отвечающее следующим требованиям:
- Перенесенное заболевание COVID-19 в легкой или средней тяжести, факт которого должен быть подтвержден выпиской из больницы.
- Полное выздоровление за 14 и более дней до донорства. Это подтверждается отрицательными результатами мазков из носоглотки, либо ПЦР. Нужно дважды пройти ПЦР-диагностику и получить отрицательный результат.
- Определенный уровень титров нейтрализующих антител SARS-CoV-2 — больше, чем 1:320.
- Отрицательные анализы на ВИЧ и гепатиты.
- Нормальный биохимический и клинический анализ крови.
- Возраст старше 18 лет.
- Отсутствие симптомов ОРВИ на момент сдачи крови.
- Вес не менее 50 кг.
- Отсутствие общих противопоказаний к взятию крови.
В день сдачи проводится экспресс-тестирование на иммуноглобулины M и G к вирусу SARS-CoV-2. Это важно для оценки уровня нейтрализующих антител, поскольку не у каждого переболевшего имеется достаточный уровень антител для того, чтобы стать донором.
У многих возникает вопрос, осуществляется ли выплата донорам и в каком размере? Департамент здравоохранения Москвы сообщил о выплатах: за каждые 150 мл выплата составляет 1250 руб., а если донор сдал 600 мл выплачивается 5000 руб.